«Razonar y convencer, ¡qué difícil, largo y trabajoso! ¿Sugestionar? ¡Qué fácil, rápido y barato!…
Lo peor no es cometer un error, sino tratar de justificarlo, en vez de aprovecharlo como aviso providencial de nuestra ligereza o ignorancia….»
Santiago Ramón y Cajal (1852-1934), médico español. Premio Nobel de Medicina en 1906.
Las enfermedades cerebrovasculares constituyen la principal causa neurológica de discapacidad y mortalidad, siendo la aterotrombosis el fenómeno fisiopatológico responsable en la mayoría de los subtipos isquémicos. Aplicar terapéuticas dirigidas a modificarlo es un objetivo clave en la prevención, y exige diversas medidas que comprenden enfoques farmacológicos y no farmacológicos. El papel que desempeñan los fármacos antitrombóticos en la terapéutica cerebrovascular está aún sujeto a nuevas investigaciones, aunque en ciertas circunstancias clínicas existen algunos fármacos que han establecido su «imperio»: la aspirina®, en el territorio de los antiagregantes y la warfarina en el de la anticoagulación. Quizás estos « emperadores» han desarrollado distintas estrategias de acción, alguno con bajo perfil, no tan efectivo, pero de bajo riesgo: la aspirina®; el otro más agresivo, más efectivo, pero más riesgoso: la warfarina.
El ácido acetil salicílico fue introducido en la práctica médica al inicio del siglo xx y en los años 70 comenzó su uso generalizado para la inhibición de la función plaquetaria. Los anticoagulantes orales, identificados inicialmente en 1920 a raíz de una epidemia hemorrágica en ganado vacuno, fueron introducidos en la práctica clínica a comienzos de los 50. En los últimos 20 años se han probado distintos antitrombóticos en la lucha por destronar a los «emperadores».
En los estados monárquicos cuando fallecía el rey se lo despedía con la consabida frase «Muerto el Rey, viva el Rey», que implicaba la despedida del difunto, pero al mismo tiempo la bienvenida de un nuevo monarca. ¿Se podría utilizar esta clásica frase para «despedir» viejos fármacos y dar la venturosa bienvenida a los nuevos? ¿Los reyes se encuentran agonizando? Intentaremos responder, en parte, a estos interrogantes situándonos frente a dos escenarios: el de los antiagregantes plaquetarios y el de los anticoagulantes.
La aspirina® «¿goza de buena salud?»Varios antitrombóticos parecían tener las cualidades necesarias para ocupar el trono de la aspirina®; asimismo, el empleo de un tratamiento combinando con más de un agente antiplaquetario, con diferentes mecanismos de acción, se muestra como un atractivo terapéutico para la estabilización de la placa responsable del episodio isquémico. Siguiendo el camino trazado por los cardiólogos, quienes van en busca de la triple antiagregación, intentamos combinar antiplaquetarios.
La literatura disponible sugiere que cilostazol (CSPS 2)1 puede ser seguro y efectivo en la prevención secundaria de accidente cerebrovascular (ACV) en personas de origen asiático. Se necesitan estudios más grandes con poblaciones heterogéneas para determinar si esta es una opción terapéutica para pacientes con historia de ACV no-cardioembólico. El terutroban (PERFORM)2 no cumplió con los criterios predefinidos para la no inferioridad, cuando se comparó con aspirina®.
En la última década estudios que evaluaron el clopidogrel y el dipiridamol, solos o asociados con aspirina® (CHARISMA, MATCH, PROFESS)3–5, nos enseñaron que combinar 2 antiagregantes, si bien puede ser algo más efectivo, resulta peligroso por la posibilidad de hemorragias. Más recientemente el vorapaxar (TRA 2P–TIMI 50)6 redujo el riesgo de muerte cardiovascular o eventos isquémicos en pacientes con aterosclerosis estable que estaban recibiendo la terapia estándar, sin embargo, aumentó el número de hemorragias moderadas o graves, incluyendo las intracraneales. En estos estudios la eficacia y seguridad de añadir otro antiagregante a la aspirina® ha mostrado un mayor número de complicaciones que reales beneficios.
En abril del año pasado el NINDS discontinuó el estudio SAMMPRIS7, que evaluaba dos estrategias para prevenir el ACV recurrente en pacientes con estenosis arterial intracraneal severa (70-99%). Esto fue debido a que los stents se asociaron con peor resultado de lo esperado, y el tratamiento médico agresivo con un número de eventos inferior al calculado. Este último incluía la doble antiagregación (325mg/día de aspirina® y 75mg/día de clopidogrel durante 90 días), el control intensivo de los factores de riesgo (niveles muy bajos de TA sistólica, importante reducción de niveles de LDL y modificaciones importantes del estilo de vida). Los autores plantearon que quizás, en la práctica clínica, no es sencillo cumplir con todos los objetivos del régimen médico agresivo, pero los elementos esenciales pueden fácilmente ser adoptados. El SPS38, cuyos resultados aún no están disponibles, tuvo como objetivo conocer si la combinación de antiagregantes plaquetarios (ácido acetilsalicílico más clopidogrel) es más eficaz que la antiagregación con aspirina® sola; y si, el control intensivo de la presión arterial en pacientes con infartos lacunares se asocia con menos eventos recurrentes y deterioro cognitivo. En julio de 2011 el Comité de Seguridad recomendó la suspensión de la rama de antiagregación combinada, debido a un aumento en el número de hemorragias sistémicas y el total de muertes, que todos los pacientes siguieran en terapia con aspirina® y que se continuara, hasta la finalización del estudio, con la rama que evalúa el tratamiento hipotensor.
Por lo expuesto hasta aquí, en una perspectiva generalizada, la aspirina® sigue siendo el «patrón de oro» para la prevención secundaria de ACV, considerando su eficacia, tolerancia y coste. El «emperador», la aspirina®, por el momento goza de buena salud, y no se avizoran nubes tormentosas en su «imperio». Pese a ello, algunos de los llamados «expertos» no están del todo de acuerdo con esta postura. Desde esa posición se podría afirmar que la mayoría de los estudios realizados incluyen pacientes heterogéneos, con patología de grandes arterias, intra y extracraneales, o infartos lacunares, o de otras etiologías, a veces con distintos tiempos evolutivos. Ante esto nos podríamos preguntar:
- 1.
¿Por qué los pacientes incluidos en el SAMMPRIS presentaron buena respuesta y los del SPS3 no a la misma dosis de aspirina® más clopidogrel? Indudablemente el SAMMPRIS y el SPS3 difieren significativamente en el tipo de paciente estudiado (grandes arterias intracraneales vs. infarto lacunar) y en el periodo de tiempo de seguimiento (90 días postevento vs. largo plazo).
- 2.
¿Es igual el manejo de la terapia antitrombótica en pacientes con patología de grandes arterias, donde el evento vascular se relaciona con una placa inestable, que en pacientes con infarto lacunar por «enfermedad del vaso penetrante»? pensamos que no.
- 3.
¿Se requiere el mismo tratamiento en los primeros meses postevento que después de varios años? El riesgo no es igual, ya que sabemos que la mayor parte de los ACV recurrentes suceden dentro de los primeros meses; entonces, ¿por qué tratamos igual a un paciente en los primeros meses postevento que al año?Son preguntas que en algún momento un estudio debería contestar.
Habitualmente desaconsejamos la utilización rutinaria de la doble antiagregación por la posibilidad de hemorragias, pero indudablemente, además de seleccionar la población en la que la vamos a indicar (subgrupo de pacientes de mayor riesgo que podría verse favorecido con esta conducta) y determinar su duración (periodo inicial postevento, por la mayor tasa de recurrencia) es necesario tener en cuenta cuál es el evento hemorrágico a tratar: hemorragia cerebral o sistémica. No dudamos del valor predictivo de discapacidad de la hemorragia intracraneal, pero deberíamos discutir con nuestros pacientes cuál es el mal menor: si la probabilidad de una hemorragia digestiva o un ACV recurrente.
Si bien la aspirina® goza de buena salud, pues los distintos estudios demuestran las ventajas de su uso, creemos que deberíamos asumir mayores compromisos en la búsqueda de más beneficios. Los subgrupos de alto riesgo justificarían el manejo más agresivo, al menos en los primeros meses postevento: combinación de clopidogrel con aspirina® en los primeros 90 días y control enérgico de los factores de riesgo, incluyendo dosis altas de estatinas. Esta sería una conducta válida en pacientes con ACV isquémico y: a) patología aterotrombótica severa de grandes arterias intracraneales, de vasos del cuello o del arco aórtico; o b) pacientes que ya estaban antiagregados con aspirina®; o c) con eventos de repetición a pesar del tratamiento médico estándar.
Es probable que en pocos años se desarrollen nuevos fármacos antiagregantes que modulen la actividad de la pared vascular, fundamental en procesos sistémicos como la diabetes y la aterosclerosis, y que la terapia génica, modificando células endoteliales o favoreciendo el depósito local de fármacos, constituya una de las vías para el tratamiento antitrombótico en el futuro; hasta entonces la aspirina® seguirá «reinando».
En anticoagulación aparecen nuevos protagonistasEl uso de anticoagulantes orales es la práctica aceptada en la prevención del ACV cardioembólico. Los antagonistas de la vitamina K (AVK), como la warfarina, ocupan un sitio preferencial en el manejo de estos pacientes, y ella misma sigue siendo el fármaco de elección a pesar de sus limitaciones (estrecho margen terapéutico, necesidad de controles frecuentes, posibilidad de complicaciones hemorrágicas, interacción con otros fármacos y alimentos).
En la actualidad, después de años de supremacía, su reinado corre serios peligros. Es muy probable que estemos por enfrentarnos a una contienda que deberá develar el suspenso creado en torno de su sucesor. Muchos son los candidatos; algunos califican muy bien y otros no tanto.
Dentro del subtipo de ACV cardioembólico la fibrilación auricular (FA) es el factor predisponente más importante y es conocido que muchos pacientes con FA se encuentran en alto riesgo de infarto cerebral isquémico, donde no hay duda de que la administración de AVK es muy eficaz en su prevención, pero conlleva el peligro de hemorragia. Esto último, sumado a los inconvenientes generados para su administración, durante décadas, han impedido que su uso se generalice.
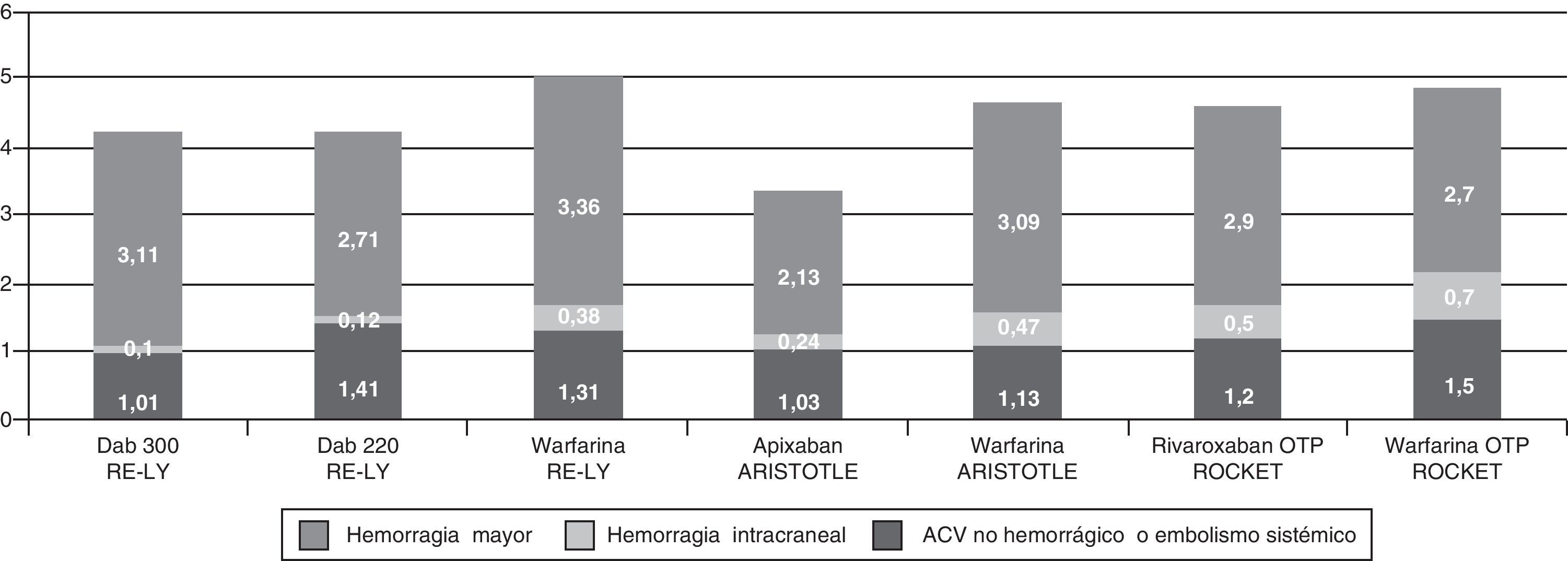
Nuevos anticoagulantes orales que no presentan las limitaciones de los AVK se encuentran bajo investigación. Estos incluyen inhibidores directos del factor Xa e inhibidores directos de la trombina. Estudios recientes ofrecen prometedores resultados, mostrando al apixaban, dabigatrán y rivaroxaban con similar o mayor eficacia y significativamente menor número de complicaciones hemorrágicas en comparación con la warfarina (fig. 1).
Porcentaje de eventos/año de ACV no hemorrágico o embolismo sistémico, hemorragia intracraneal y hemorragias mayores en los estudios RE-LY, ARISTOTLE y ROCKET-AF9–11. Dab: dabigatran; OTP: on treatment population.
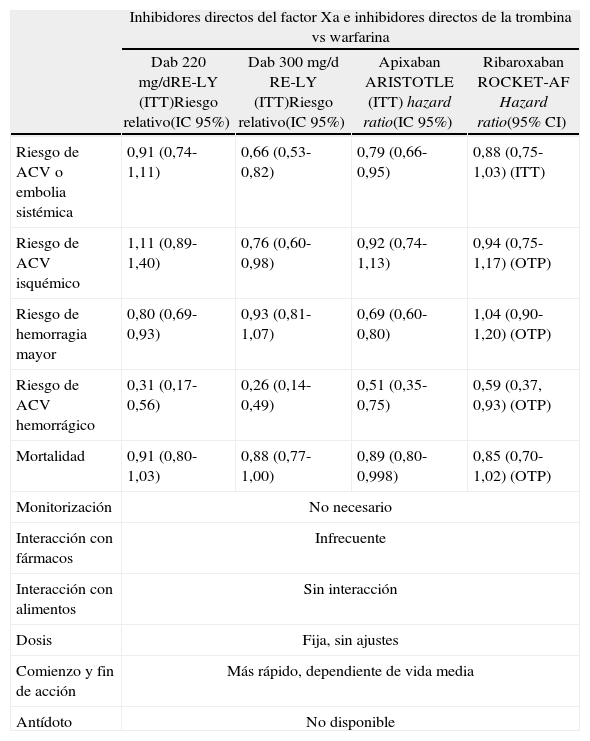
Los estudios RE-LY, ARISTOTLE y ROCKET-AF9–11 han permitido que distintas agencias gubernamentales hayan aceptado, o estén próximas a hacerlo, el dabigatrán, apixaban y rivaroxaban, respectivamente, para la prevención del ACV isquémico y la embolia sistémica en pacientes que presentan FA. En estos estudios se evidenció que dabigatrán (220mg/día y 300mg/día), apixabán (10mg/día) o rivaroxaban (20mg/día), en comparación con warfarina, reducen el riesgo de ACV y embolia sistémica en un 9, 34, 21 y 12%, respectivamente (tabla 1). En cuanto a la posibilidad de complicaciones hemorrágicas, en comparación con warfarina, dabigatrán a 220mg/día reduce el riesgo de hemorragia mayor en un 20%, dabigatrán a 300mg/día en un 7% y, apixaban en un 31%. Simultáneamente, el dabigatrán a 300mg/día reduce el riesgo de ACV hemorrágico en un 74%, dabigatrán 220mg/día el 69%, apixaban el 49% y rivaroxaban el 41% (tabla 1), y es este, a nuestro entender, el punto de mayor impacto de los nuevos agentes: una significativa reducción de la posibilidad de hemorragia intracraneal cuando se los compara con la warfarina.
Comparación de inhibidores directos del factor Xa e inhibidores directos de la trombina vs warfarina. Estudios RE-LY, ARISTOTLE y ROCKET-AF
| Inhibidores directos del factor Xa e inhibidores directos de la trombina vs warfarina | ||||
| Dab 220 mg/dRE-LY (ITT)Riesgo relativo(IC 95%) | Dab 300 mg/d RE-LY (ITT)Riesgo relativo(IC 95%) | Apixaban ARISTOTLE (ITT) hazard ratio(IC 95%) | Ribaroxaban ROCKET-AF Hazard ratio(95% CI) | |
| Riesgo de ACV o embolia sistémica | 0,91 (0,74-1,11) | 0,66 (0,53-0,82) | 0,79 (0,66-0,95) | 0,88 (0,75-1,03) (ITT) |
| Riesgo de ACV isquémico | 1,11 (0,89-1,40) | 0,76 (0,60-0,98) | 0,92 (0,74-1,13) | 0,94 (0,75-1,17) (OTP) |
| Riesgo de hemorragia mayor | 0,80 (0,69-0,93) | 0,93 (0,81-1,07) | 0,69 (0,60-0,80) | 1,04 (0,90-1,20) (OTP) |
| Riesgo de ACV hemorrágico | 0,31 (0,17-0,56) | 0,26 (0,14-0,49) | 0,51 (0,35-0,75) | 0,59 (0,37, 0,93) (OTP) |
| Mortalidad | 0,91 (0,80-1,03) | 0,88 (0,77-1,00) | 0,89 (0,80-0,998) | 0,85 (0,70-1,02) (OTP) |
| Monitorización | No necesario | |||
| Interacción con fármacos | Infrecuente | |||
| Interacción con alimentos | Sin interacción | |||
| Dosis | Fija, sin ajustes | |||
| Comienzo y fin de acción | Más rápido, dependiente de vida media | |||
| Antídoto | No disponible | |||
Es difícil concluir cuál de los nuevos fármacos tiene la mejor relación riesgo-beneficio. No hay aún datos comparativos entre ellos y los estudios evaluaron poblaciones diferentes. El número necesario a tratar (NNT) para evitar un evento tromboembólico en comparación con la warfarina es 625 para la dosis baja de dabigatrán, 172 para la dosis alta de dabigatrán, 303 para el apixaban y 200 para el rivaroxaban. La dosis alta de dabigatrán tiene el mayor beneficio para la prevención de ACV, mientras que apixaban muestra ventajas en la reducción del riesgo de complicaciones hemorrágicas y ha sido investigado en comparación con la aspirina®. El rivaroxaban parece ser el más adecuado para los pacientes con alto riesgo de tromboembolismo12.
A pesar de que la dosis mayor de dabigatrán se asoció con un incremento leve pero significativo (p=0,048) de infarto de miocardio, y de que el análisis de algunos de los resultados del rivaroxaban se efectuó en la población «en tratamiento», estos ensayos demuestran que los nuevos anticoagulantes orales son una alternativa a AVK, sin la carga de control de laboratorio. Sin embargo, estos nuevos fármacos deben competir con una terapia efectiva y bien establecida, generando una serie de dudas, entre ellas:
¿Quiénes serían los candidatos ideales para el uso de los nuevos anticoagulantes?:
- 1.
Pacientes con características similares a aquellos incluidos en el estudio RE-LY, ARISTOTLE y ROCKET-AF.
- 2.
Pacientes en tratamiento con AVK con un porcentaje de tiempo en rango terapéutico por debajo del 55-50%.
- 3.
Pacientes en tratamiento con AVK que hayan presentado ACV o embolismo sistémico, o hemorragia mayor, o hemorragia intracraneal.
- 4.
Pacientes con mayor riesgo de hemorragias intracraneales (por ejemplo pacientes con historia de hemorragia intracraneal previa —aunque con cautela, ya que estos pacientes no se incluyeron en los ensayos clínicos— o pacientes con enfermedad avanzada de pequeños vasos). Cada vez que un paciente sufre una hemorragia cerebral, el tipo (espontánea o traumática), la extensión, el tiempo transcurrido desde el evento y la presencia de otros factores de riesgo (hipertensión, edad avanzada y otros factores concomitantes) deben ser cuidadosamente considerados.
- 5.
Pacientes con problemas de logística que interfiera con el seguimiento de laboratorio, como los que están confinados en casa debido a problemas físicos, o tratados concomitantemente con fármacos que interaccionan con AVK, o pacientes que no deseen someterse a pruebas regulares de la coagulación.
- 1.
¿Quiénes deberían permanecer en AVK?
- 1.
Pacientes en tratamiento con warfarina, con un control de laboratorio que muestra un INR estable y en rango, capaces de cumplir con el seguimiento y un bajo riesgo hemorrágico.
- 2.
Pacientes con insuficiencia renal grave (por ejemplo, aclaramiento de creatinina ≤30ml/min), o con dispepsia recurrente (como náuseas, vómitos y diarrea), considerando que estos efectos adversos se presentaron con elevada frecuencia con alguno de los nuevos fármacos, o pacientes con infarto de miocardio previo, o que necesitan tratamiento prolongado con un fármaco que está contraindicado con los nuevos anticoagulantes orales (por ejemplo ketoconazol).
- 3.
Pacientes que no pueden pagar los costes de uno de los nuevos anticoagulantes, o que prefieren tratarse con los AVK después de haber recibido información completa sobre los pros y los contras de los nuevos fármacos.
- 1.
Los nuevos anticoagulantes orales indudablemente cuentan con armas a su favor: dosis oral fija, una o dos veces al día, sin necesidad de monitorización de la coagulación y menos interacciones que la warfarina con alimentos y otros fármacos. Al decir de muchos, esta generación de fármacos será tan eficaz y más segura que los tratamientos con AVK, y «con el valor agregado de mejorar la calidad de vida de los pacientes». Como contrapartida no se dispone de antídoto específico, falta aún información sobre su uso en pacientes con insuficiencia hepática y en aquellos con alto riesgo de sangrado, faltan estudios a gran escala sobre el impacto económico frente a los antagonistas de la vitamina K en los pacientes con fibrilación auricular. Los pacientes con una indicación de AVK, por cardiopatía embolizante distinta a FA, tales como una prótesis valvular mecánica, deben seguir con warfarina, aunque es probable que en un futuro no lejano también puedan utilizar los nuevos anticoagulantes.
En la actualidad los AVK, frecuentemente, son controlados y seguidos en la mayoría de los casos por hematólogos especialistas en trombosis, quienes llegaron a constituir una guardia pretoriana, del «imperio» de la warfarina y, si bien los nuevos anticoagulantes orales pueden ser prescritos por especialistas en cardiología, neurología, medicina interna o trombosis, ellos deben entrenarse en el manejo de los mismos.
Se trata de un desafío que requiere diseñar nuevos modelos de asistencia a los pacientes anticoagulados, con la finalidad de optimizar la calidad en su atención.
La warfarina agoniza… ¿quién será el nuevo monarca? No existen estudios comparativos entre ellos, por lo que no se sabe qué opción farmacológica (inhibición del factor Xa o de la trombina) es mejor. La batalla por la sucesión ha sido desatada. Aquí, a diferencia de muchos imperios, el luto durará más tiempo, pero indudablemente el futuro está cargado de esperanza.