La punción lumbar (PL) es un procedimiento invasivo frecuentemente utilizado por neurólogos como herramienta diagnóstica y terapéutica. Sin embargo, por anatomía de superficie, ocasionalmente su realización puede ser difícil o incluso fallida. La PL guiada por ultrasonido (US) es una estrategia a pie de cama del paciente que facilita el procedimiento.
ObjetivoPresentar una descripción de la técnica de PL guiada por US y caracterizar la utilidad que tiene su aplicación en la práctica médica y diferentes contextos clínicos.
MetodologíaDescripción de la PL guiada por US basada en una revisión no sistemática de la literatura y la experiencia de los autores sobre la técnica.
ResultadosSe identificaron seis artículos para la descripción. La PL guiada por US es una técnica fácil, rápida y ampliamente disponible. En pacientes pediátricos y/o con anatomía difícil de la columna, la PL guiada por US reduce el número de intentos, el número de procedimientos fallidos y el número de procedimientos traumáticos.
ConclusionesLa PL guiada por US es una estrategia al alcance de los neurólogos sin contraindicaciones ni efectos adversos y con beneficio para los pacientes que son sometidos al procedimiento.
Lumbar puncture (LP) is an invasive procedure frequently used by neurologists as a diagnostic and therapeutic tool. However, its performance is usually based on surface anatomy that can be difficult or end up with failed attempts. The ultrasound (US)-guided LP is a bedside strategy that facilitates this procedure.
ObjectiveTo present a description of the US-guided LP technique and to characterize the usefulness of its application in medical practice and different clinical contexts.
MethodsA non-systematic review of the literature was conducted. The description of the US-guided LP was performed based on this results and the experience of authors on the technique.
ResultsSix articles were identified for the description. The US-guided PL is an easy, fast and very available technique. In pediatric patients and/or with a difficult spine anatomy, US-guided LP reduces the number of attempts, the number of failed procedures and the number of traumatic procedures.
ConclusionsUS-guided LP is a strategy within the reach of neurologists with no contraindications or side effects and with clear benefits for patients who undergo to the procedure.
La punción lumbar (PL) es un procedimiento invasivo ampliamente utilizado por neurólogos: por un lado, como herramienta diagnóstica para el estudio de una variedad de patologías infecciosas y no infecciosas, mediante la obtención de líquido cefalorraquídeo (LCR), y por otro, como herramienta terapéutica para manejo de los cambios de presión intracraneal e infusión de medicamentos1–5. La PL se lleva a cabo usualmente en la línea media de la columna vertebral, entre las apófisis espinosas lumbares (L) de L3 a L5, y se guía por anatomía de superficie6. En el primer intento el porcentaje de éxito del procedimiento es de aproximadamente 80%7, pero puede ser menor si hay aumento de los tejidos blandos en la región lumbar o cambios anatómicos de la columna.
En pacientes obesos o con sobrepeso puede ser difícil la identificación de las apófisis espinosas vertebrales por palpación o inspección visual8,9. En pacientes de edad avanzada o con patologías de la columna vertebral se dificulta la identificación de la línea media o del espacio interespinoso. Para sortear estas dificultades se han incorporado técnicas de imagen que aumentan la tasa de éxito de la PL y reducen el número de intentos, las molestias del paciente y el tiempo del procedimiento7,10.
La PL guiada por fluoroscopia o por ultrasonido (US) es la ayuda radiológica más frecuentemente utilizada11. La PL guiada por US tiene la ventaja de que se puede efectuar al lado de la cama del paciente, no requiere equipos de alta tecnología ni radiación, ni entrenamiento especializado12. Adicionalmente permite la visualización de las estructuras anatómicas superficiales y profundas de la columna vertebral, con identificación de la ruta para la aguja y la profundidad de su inserción13. La PL guiada por US se puede realizar con marcación estática previa al procedimiento o bajo guía dinámica durante el mismo14; y puede ser útil para la realización de la PL en el primer intento o en procedimientos fallidos previamente. A través de una revisión de la literatura se busca describir la técnica de PL guiada por US con marcación estática, previa a la introducción de la aguja y caracterizar la utilidad del procedimiento en la práctica clínica.
Materiales y métodosSe llevó a cabo una búsqueda avanzada en PubMed con el campo MeSH Major Topic y los términos: lumbar puncture y ultrasound, filtros para artículos de revisión, en inglés o español, y en humanos. Se obtuvieron seis artículos, que una vez revisados y en conjunto con la experiencia clínica de los autores, fueron utilizados para una descripción narrativa sobre la punción lumbar guiada por ultrasonido12,15–18.
La punción lumbarLas indicaciones (y contraindicaciones) de la PL no hacen parte de esta descripción y no serán discutidas; sin embargo, cabe anotar que no encontramos contraindicaciones en el uso del US para guiar la PL. Las indicaciones para la PL guiada por US varían de acuerdo con los autores consultados e incluyen: intentos fallidos, sospecha de anatomía espinal difícil, paciente pediátrico, obesidad y asistencia para clínicos con baja experiencia en la ejecución de PL9,19,20. La PL se realiza en los espacios interespinosos (línea media) o interlaminares (paramediana) entre la segunda vértebra lumbar (L2) a la quinta vértebra lumbar (L5). Aproximadamente en 84% de los adultos, la médula espinal termina entre L1 y L221. Las apófisis espinosas de L2, L3 y L4 son las más superficiales y los espacios interespinosos de L2-L3 y L3-L4 son los más amplios. La PL usualmente se realiza en estos dos últimos espacios vía línea media trazando una línea imaginaria entre ambas crestas ilíacas posterosuperiores, sitio que corresponde aproximadamente a L4. Por línea media, la aguja debe penetrar piel, tejido celular subcutáneo, ligamento supraespinoso, ligamento interespinoso, ligamento amarillo y meninges (figs. 1 y 2).
Aunque la PL guiada por US puede realizarse de manera dinámica y en tiempo real por vía paramediana22, requiere más experticia y no es el objetivo de este artículo. Se describe la PL guiada por US con marcación estática del sitio de entrada de la aguja de PL y de la profundidad aproximada de penetración. Para la adecuada visualización de estructuras espinales sugerimos el uso de un transductor curvilíneo de alta frecuencia y en el caso de pacientes obesos, uno de baja frecuencia puede permitir mayor profundidad. En caso de no disponibilidad de un transductor curvilíneo, uno lineal puede generar imágenes apropiadas (fig. 3).
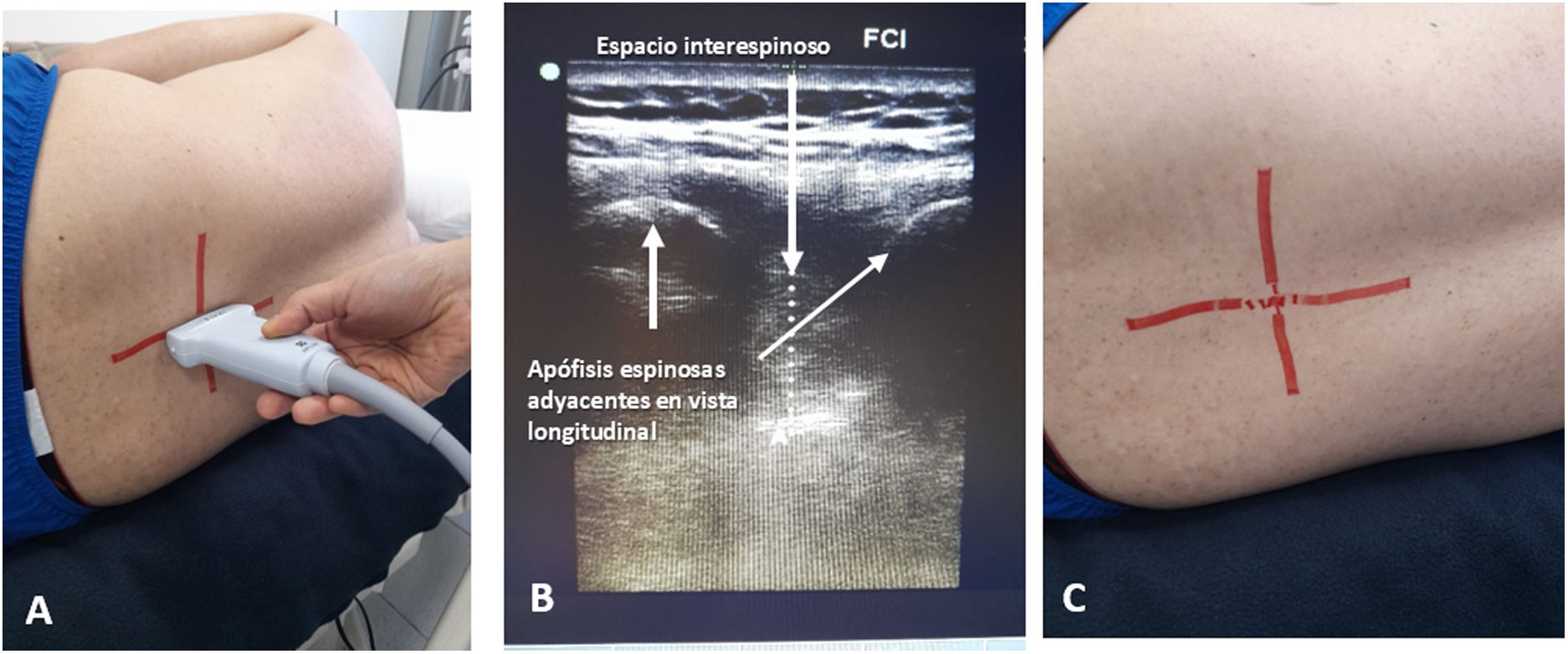
La marcación por US para la PL se inicia con la colocación del paciente en decúbito lateral o en posición sedente, en una superficie firme, con los hombros paralelos a la cadera y en el caso de decúbito, con los hombros y cadera perpendiculares a la superficie. La PL se efectúa en la misma posición en la que se hace la marcación por US, con la que se tenga más experiencia e inmediatamente después de la marcación. Para la marcación de la línea media, se sugiere iniciar el barrido ascendente en el plano transversal al sacro inmediatamente por encima de la terminación del pliegue interglúteo. El hueso sacro se identifica por el aspecto hiperecoico y rugoso de sus huesos fusionados. Las apófisis espinosas corresponden a las estructuras por encima del sacro, de borde hiperecoico, superficiales y con una sombra hipoecoica posterior. La apófisis espinosa de L5 es la más profunda de la región lumbar debido a la lordosis fisiológica de este segmento. Se desliza el transductor hasta identificar la apófisis espinosa de L3 o L4, ubicándola en el centro de la pantalla. Del punto medio del transductor, con un lápiz quirúrgico, se trazan dos líneas perpendiculares partiendo de sus bordes. Esta primera línea corresponde a la línea media de la columna (fig. 4).
Marcación en plano transversal
Imagen del plano transversal de la columna con transductor lineal de alta frecuencia (A). Colocación del transductor en plano transversal con marcación de línea perpendicular (B). Localización de la apófisis espinosa, identificada como la zona hiperecogénica señalada con la flecha.
Se procede luego a rotar el transductor 90̊ sin deslizarlo, ubicándolo sobre la línea media trazada previamente. En el plano longitudinal, las apófisis espinosas aparecen rectangulares con su borde superficial hiperecoico y su sombra hipoecoica posterior. Se desliza el transductor sobre la línea media, identificando el espacio interespinoso más amplio (L2-L3, L3-L4 o L4-L5). Se ubica el espacio seleccionado en el centro de la pantalla y se trazan dos líneas perpendiculares al punto medio del transductor desde sus bordes (fig. 5A). Esta segunda línea corresponde al espacio interespinoso seleccionado y la intersección de la primera con la segunda línea, al sitio de entrada de la aguja para la PL (fig. 5C). La profundidad del saco dural se puede medir usando como referencia el ligamento amarillo. Este ligamento, que está a 1-2 mm superficial al saco dural corresponde a una línea hiperecoica en la profundidad de la sombra hipoecoica de las apófisis espinosas (fig. 5B). La distancia de la piel al ligamento amarillo puede variar, aproximadamente, entre 4,4 cm en pacientes con índice de masa corporal (IMC) < 25 a más o menos 6,4 cm en pacientes con IMC > 308. Una vez marcado el punto de entrada de la aguja y medida la profundidad aproximada del saco dural, la técnica de PL es la misma que la usada con guía de anatomía de superficie. Durante la realización del procedimiento pueden requerirse pequeños ajustes de alineación de la aguja.
Marcación en plano longitudinal.
A) transductor rotado 90̊ para quedar longitudinal a la línea media. B) localización de las apófisis espinosas y del espacio interespinoso. C) Marcación finalizada, el lugar de inserción de la aguja deberá estar en el sitio en que se cruzan ambas líneas.
Para la técnica de PL guiada por US vía paramediana recomendamos iniciar el barrido de US en el plano transversal al sacro, identificando la línea media con las apófisis espinosas. Se desplaza el transductor a la derecha del paciente para identificar las láminas. Estas aparecen como imágenes hiperecoicas en forma de vela o sierra, a mayor profundidad que las apófisis espinosas y en el plano inferior a los músculos paravertebrales, que corresponden a las imágenes estriadas superficiales. Se puede desplazar el transductor en el plano vertical y horizontal para identificar las láminas de la vertebras adyacentes, las apófisis espinosas y los músculos paravertebrales. La lámina se ubica en el centro de la pantalla y con el lápiz quirúrgico se dibujan las dos líneas perpendiculares al punto medio del transductor partiendo de sus bordes. Se gira el transductor 90̊ sobre la línea paramediana dibujada anteriormente para identificar el espacio interlaminar. Se identifica el espacio interlaminar más amplio entre L2 a L5, se ubica el espacio seleccionado en el centro de la pantalla y con el lápiz quirúrgico, se dibujan las dos líneas perpendiculares al punto medio del transductor partiendo de sus bordes. La intersección de las dos líneas corresponde al sitio de entrada de la aguja para la PL. La profundidad del saco dural se puede medir usando como referencia el ligamento amarillo, que corresponde a la línea hiperecoica próxima a las láminas y que es de más fácil identificación en el plano paramediano (fig. 6). Se recomienda dirigir la aguja 15̊ hacia la línea media y seguir la técnica usual para PL.
Utilidad de la punción lumbar guiada por ecografíaEl procedimiento de la PL guiada por US ha demostrado su utilidad para disminuir procedimientos fallidos y traumáticos. Una revisión sistemática y meta-análisis (14 estudios con 1.334 pacientes), comparando la PL o cateterización epidural guiada por anatomía de superficie contra la PL guiada por US, mostró con esta última una reducción del riesgo de procedimientos fallidos (riesgo relativo [RR] 0,21; intervalo de confianza [IC] 95% 0,10-0,43; p < 0,001); reducción de procedimientos traumáticos (RR 0,27; IC 95% 0,11-0,67; p = 0,005); disminución del número de intentos de inserción (diferencia media -0,44; IC 95% -0,64 a -0,24; p < 0,001) y del número de redireccionamientos de la aguja (diferencia media -1,00; IC 95% -1,24 a -0,75; p < 0,001)23.
El beneficio de la PL guiada por US en pacientes con sobrepeso u obesidad ha mostrado una tasa de éxito hasta de 92%24, lo que equivale hasta 2,3 veces menos procedimientos fallidos en comparación con la PL guiada por anatomía de superficie25.
Ventajas adicionales de la PL guiada por US en una revisión sistemática fueron la disminución en el tiempo usado para un procedimiento exitoso (aproximadamente dos minutos) y la disminución en la percepción del dolor asociado al procedimiento medido en la escala análoga visual (3,75 vs. 6,31)10. Esto último, en probable relación con una disminución del número de intentos de la PL o redireccionamientos de la aguja con menor cefalea y dolor lumbar pospunción (RR = 0,63, IC 95% 0,46 a 0,85, p = 0,003)26.
En la población pediátrica, la PL guiada por US para estudio de neuroinfección y administración de medicamentos intratecales ha mostrado ser efectiva y segura, con el principal beneficio de evitar la exposición a radiación ionizante asociada al uso del fluoroscopio16. En la población pediátrica, el US permite una más fácil visualización e identificación de las estructuras anatómicas que en el adulto. El cono medular puede ser fácilmente visible hasta los 10 años de edad, permitiendo una PL más segura27. En población pediátrica, la PL guiada por US comparada con la PL guiada por anatomía de superficie es más efectiva para obtener LCR (100 vs. 82%, p = 0,02) y evitar punciones traumáticas (conteo hematíes > 10.000), facilitando la interpretación citoquímica del LCR (95 vs. 68%, p = 0,04) y disminuyendo el requerimiento de otras técnicas (1,5% únicamente requiriendo fluroroscopia)27,28. Otros autores han mostrado un aumento significativo en el número de PL exitosas en el primer intento29, con mayor beneficio en aquellas realizadas por clínicos con menor entrenamiento y en infantes menores de seis meses (57,5 vs. 31,3%)30. No obstante, en la población pediátrica no todos los estudios mostraron los beneficios descritos31,32.
La heterogeneidad de las poblaciones estudiadas (obesos, edad media o pediátricos), los diferentes escenarios en los que se realiza la PL guiada por US (sala de emergencia, hospitalización o cuidado intensivo) y la experticia variable de los clínicos en el procedimiento son algunas factores que podrían limitar la generalización de los resultados obtenidos en los estudios con respecto a la utilidad del procedimiento. Sin embargo, como resultado de esta investigación describimos una técnica relativamente sencilla que puede ser aplicada diariamente en la práctica clínica, que consideramos no conlleva a eventos adversos adicionales al paciente, que tiene un beneficio en los escenarios donde la anatomía es difícil como previamente se ha descrito, disminuyendo complicaciones y que requiere una pequeña y rápida curva de aprendizaje; especialmente para los clínicos no radiólogos con poca o ninguna experticia como lo demuestran algunos estudios a través de entrenamientos por simulación virtual o presencial33,34.
Consideramos que futuras investigaciones sobre el tema deberían enfocarse en aspectos como costo-efectividad de la PL guiada por US, comparación entre la marcación dinámica y estática con US, utilidad en diferentes contextos clínicos (pacientes con hematomas lumbares, con instrumentación quirúrgica lumbar, con dolor intenso, con discrasias sanguíneas) y en diferentes grupos poblacionales (embarazadas, adultos jóvenes no obesos, ancianos y mayores de edad de larga vida).
ConclusiónLa punción guiada por US es ampliamente disponible y es una técnica de fácil y rápida adquisición. Es una técnica que ofrece beneficios para el clínico y los pacientes, disminuyendo el número de intentos fallidos y el número de punciones traumáticas. Los neurólogos deberían conocer y aplicar la PL guiada por US en pacientes en los que se sospeche una anatomía difícil.
FinanciaciónEste trabajo no ha recibido ningún tipo de financiación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.