La letalidad posterior al status epiléptico no convulsivo (SENC) varía del 18 al 52% según la presencia de diferentes factores pronósticos. Conocer el pronóstico del SENC es necesario para diferenciar a los grupos de pacientes que requieran cuidados especiales o se beneficien de estrategias terapéuticas particulares.
ObjetivoEvaluar el retraso en el diagnóstico del SENC como variable predictiva en la refractariedad al tratamiento y la letalidad al día 30, en pacientes con SENC.
Materiales y métodosSe registraron prospectivamente todos los casos de SENC consecutivos entre abril de 2007 y marzo de 2011, en pacientes ≥ 21 años.
ResultadosSe registraron 125 pacientes con SENC. La mediana de edad fue de 76 años y el 65% fueron mujeres. Presentaron etiología desconocida el 9%, sintomática remota el 10% y sintomática aguda el 81%. La mediana en horas de retraso diagnóstico fue de 48 h. La tasa de letalidad fue de 37%. Al aplicar el procedimiento de eliminación progresivo paso a paso, mantuvo significación estadística como predictor independiente de refractariedad el retraso diagnóstico ≥ 56 h (OR: 4,7, p = 0,0002). Mientras que fueron variables predictivas independientes de letalidad la etiología sintomática aguda (OR: 7,2, p = 0,003), los SENC parciales (OR: 3,9, p = 0,008), el retraso diagnóstico ≥ 56 h (OR: 4,6, p = 0,001) y la refractariedad (OR: 5,3, p = 0,0008) en pacientes con SENC.
ConclusiónLos datos del presente trabajo muestran que el retraso diagnóstico es una variable independiente de refractariedad al tratamiento y de letalidad en pacientes con SENC. Dada su implicación pronóstica, debería ser incluido en el manejo neurológico diario, así como también al comparar eficacias de diferentes tratamientos. Estos hallazgos deberían ser confirmados en futuros estudios prospectivos de diferentes poblaciones.
The mortality of non-convulsive status epilepticus (NCSE) ranges from 18 to 52% depending on the presence of different prognostic factors. Recognizing these factors in NCSE helps to differentiate the group of patients requiring special care or benefit from specific therapeutic strategies.
ObjectiveTo evaluate the delay in the diagnosis of NCSE as a predictor in refractoriness and mortality at day 30 in patients with NCSE.
Materials and methodsIn this prospective study we recorded all cases of NCSE between April 2007 and March 2011, in patients ≥ 21 years. The baseline prognostic variables were analyzed using stepwise logistic regression analysis.
ResultsThere were 125 patients with NCSE. The median age was 76 years and 65% were women. The etiology of NCSE was unknown in 9%, remote symptomatic in 10%, and in 81% acute symptomatic. The median diagnostic delay time was 48hours. The mortality rate was 37%. After analysis of all the aforementioned variables using stepwise logistic regression analysis, only delayed diagnosis ≥56 h was an independent predictor of refractoriness(OR: 4.7, p=0,0002). Acute symptomatic etiology (OR: 7.2, p=0.003), partial NCSE (OR: 3.9, p=0.008), delayed diagnosis ≥ 56 h (OR: 4.6, p=0.001), and refractoriness (OR: 5.3, p=0.0008) were independent predictors of mortality at day 30 in patients with NCSE.
ConclusionOur data suggest that a delayed diagnosis is an independent variable of refractoriness and mortality in patients with NCSE. We propose that delayed diagnosis should be included as a prognostic variable when analyzing the efficiency of different treatments for this entity. Our findings should be confirmed in future prospective studies in different populations.
El status epiléptico (SE) es una emergencia médica y neurológica que se asocia con una elevada tasa de morbimortalidad la cual puede ser disminuida por el temprano reconocimiento y tratamiento oportuno1–3.
El status epiléptico no convulsivo (SENC) es una condición heterogénea que es consecuencia de la existencia de actividad epiléptica continua o recurrente en el cerebro, que resulta en síntomas y signos clínicos que pueden simbolizarse mediante la relación de 3 ejes fundamentales: alteración del estado mental y/o conciencia, alteración del comportamiento, y ausencia de movimientos tónicos, clónicos o tónico-clónicos. Su presentación es pleomórfica y variada, por lo que un alto índice de sospecha y un conocimiento de las situaciones clínicas precipitantes son esenciales para llevar a cabo un diagnóstico precoz4–8. Posiblemente el SENC represente una de las condiciones epilépticas que con más frecuencia pasan desapercibidas4,5,9. La incidencia del SENC se estima entre 5,6 y 18,3/100.000 personas/año, según diferentes publicaciones10. En nuestra población adulta la incidencia ajustada anual del SENC es de 11,6 SE/100.000 habitantes/año11. La prevalencia del SENC es diferente entre los pacientes con SENC denominados «ambulatorios» y los pacientes con enfermedad neurológica o internados en UCI.
Datos recientes señalan que la tasa de SENC «ambulatorios» es del 0,2%12, mientras que alrededor de un 10% de los pacientes comatosos en UCI cumplen criterios de SENC13–16. La frecuencia de SENC varía según la enfermedad neurológica subyacente, siendo del 7-9% en la hemorragia intracerebral17,18, del 8-13% en la hemorragia subaracnoidea17,19, del 6-8% en el traumatismo craneal17,20, del 17-19% en la infección del SNC17,21 y del 14% posterior a un SE convulsivo22.
La letalidad posterior al SENC varía del 18 al 52% según la presencia de diferentes factores pronósticos como la edad, la etiología y el nivel de conciencia23–26. Conocer el pronóstico del SENC es necesario para diferenciar grupos de pacientes que requieran cuidados especiales o se beneficien de estrategias terapéuticas particulares.
En pacientes con SE convulsivo el retraso en el tratamiento es un reconocido factor independiente de letalidad27,28. Pero en pacientes con SENC la demora en el diagnóstico y el subsecuente retraso en el tratamiento no han sido aún estudiados como variable pronóstica.
En ninguna de las recientes publicaciones sobre factores o escalas pronósticas se incluye el retraso diagnóstico como variable pronóstica de refractariedad o de letalidad en pacientes con SENC29,30. Esto nos llevó a realizar el presente estudio.
El objetivo de este estudio ha sido evaluar el retraso en el diagnóstico del SENC como variable predictiva en la refractariedad y la letalidad al día 30 en pacientes con SENC.
Materiales y métodosInvestigación de los casosLos pacientes con SENC fueron identificados mediante observación prospectiva y evaluación retrospectiva de los registros al alta hospitalaria.
- •
Observación prospectiva. Se registraron prospectivamente todos los casos de SENC consecutivos entre el 1 de abril de 2007 y el 31 de marzo de 2011 incluido, en pacientes ≥ 21 años. El hospital cuenta con 240 camas, 19 de terapia intensiva, 9 propias de internación neurológica y 22 box para la atención en la sala de emergencia. Los potenciales casos de SENC fueron identificados por neurólogos en la sala de emergencia, sala de internación, sala neurológica, consulta neurológica y registros de EEG en consultorio. El hospital brinda atención neurológica y cuenta con la posibilidad de realizar EEG durante las 24h del día, los 7 días de la semana, es decir, ofrece vigilancia completa para la identificación de los posibles casos. La información respecto al tipo, la duración, la semiología, el tratamiento y la etiología del SENC, así como de las enfermedades asociadas, las complicaciones, el desenlace al día 30, los resultados de estudios (laboratorio, EEG, TC o RM), los datos demográficos y la historia médica del paciente fueron recabadas en una base de datos electrónica.
- •
Selección retrospectiva. Basándose en la Clasificación Internacional de Enfermedades (CIE), se revisaron y evaluaron todos los registros al alta hospitalaria con códigos positivos para epilepsia (CIE-9: 345 y subgrupos) durante el periodo de estudio.
El status epiléptico no convulsivo (SENC) define la actividad epiléptica continua en el EEG de 30min o más de duración, generalizada o focal, en pacientes sin presencia de síntomas ictales evidentes (por ejemplo, clonus epiléptico)10,13. Para definir actividad epiléptica continua en el EEG se usaron los criterios de Young modificados31.
Clasificación del status epilépticoEl tipo de SE fue clasificado en parcial o generalizado, basándose en la clasificación de las epilepsias y los síndromes epilépticos de la International League Against Epilepsy (ILAE) de las crisis epilépticas32–34.
EtiologíaLas etiologías del SENC se clasificaron en sintomática aguda, sintomática remota e idiopática-desconocida, usando la definición propuesta por Hauser2 y utilizada en estudios previos. Las condiciones médicas previas de causa no aguda del SENC no fueron incluidas dentro de la etiología sintomática aguda, y sí fueron incluidas como sintomáticas remotas. Las etiologías remotas sintomáticas incluyeron a pacientes con SENC sin una causa aguda precipitante, pero con historia de lesión del SNC temporalmente remota al primer episodio no provocado de SENC. Las etiologías sintomáticas agudas del SENC fueron definidas en asociación temporal (7 días) con una causa subyacente. Los SENC sin etiología aguda o causa remota sintomática se clasificaron como de etiología desconocida.
Para el análisis de refractariedad y de letalidad los SENC de etiología sintomática aguda por suspensión o niveles bajos de fármacos antiepilépticos y de causa tóxica se incluyeron en el grupo de etiología no sintomática aguda (suma de los pacientes con SENC sintomáticos remotos y de etiología desconocida).
Clasificación de los patrones electroencefalográficosSe utilizaron los criterios internaciones propuestos por la sociedad americana de neurofisiología para la descripción y clasificación de los diferentes patrones de actividad epiléptica continua en el EEG35: DsL, descargas lateralizadas; DsG, descargas generalizadas; DsP, descargas periódicas; ARD, actividad rítmica delta; plus: actividad superpuesta rápida u otro patrón superpuesto que hace que sea de apariencia más ictal que el habitual sin el plus.
Retraso diagnóstico y/o tratamientoDemora en horas desde el inicio de los síntomas y/o signos sutiles por los cuales se realiza el EEG y posterior diagnóstico del SENC.
Otras definicionesEdadSe incluyó en este estudio a todos los pacientes con edad igual o mayor a 21 años.
Letalidad al día 30Fue definida como muerte asociada con el SENC, ocurrida desde el inicio del SENC hasta el día 30.
Historia previa de epilepsiaFue definida como la presencia de 2 o más episodios de crisis, en su vida.
Status epiléptico resistenteEl que carece de respuesta completa al uso apropiado de 2 fármacos antiepilépticos (fármaco de primera línea: benzodiacepina+fármaco de segunda línea: fenitoína, ácido valproico o fenobarbital)36–38.
EstadísticaComprende estadística descriptiva de los pacientes con SENC, medias, desviaciones estándar, medianas, cuartiles y límites inferior y superior. Ji al cuadrado para comparar frecuencias de variables categoriales. Se consideró como variable dependiente la refractariedad y letalidad al día 30. Se efectuó un análisis de regresión logística univariable para cada una de las variables independientes registradas. Se efectuó un análisis de regresión logística multivariable en aquellas variables con p<0,20, estimándose las razones de productos cruzados (odds ratio, OR) con los IC 95%. Para variables con error alfa mayor del 5% se aplicó el procedimiento de eliminación progresiva paso a paso.
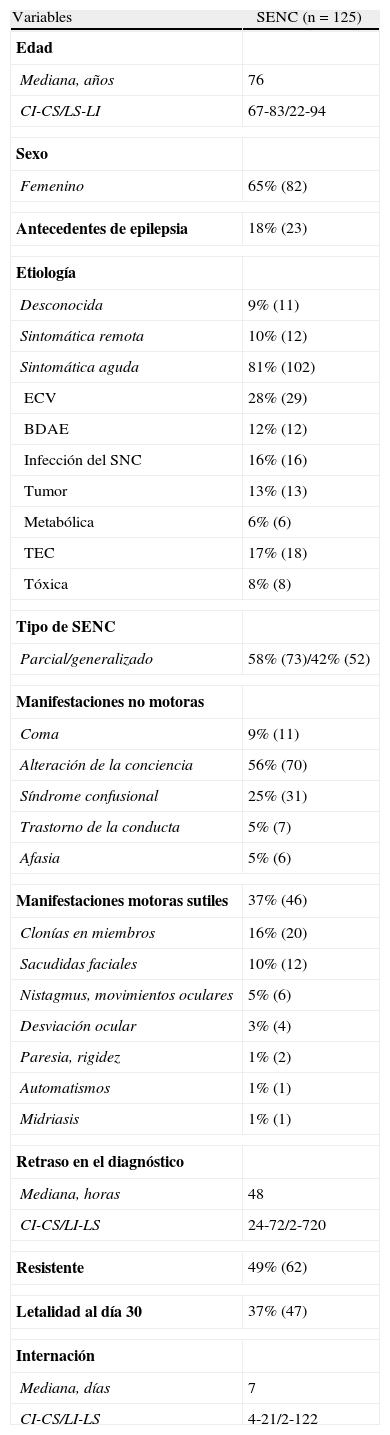
ResultadosCaracterísticas demográficas y clínicasDurante el periodo de estudio se registraron 125 pacientes con SENC. Las características demográficas y clínicas de los pacientes se muestran en la tabla 1.
Características basales de la población de estudio
| Variables | SENC (n = 125) |
| Edad | |
| Mediana, años | 76 |
| CI-CS/LS-LI | 67-83/22-94 |
| Sexo | |
| Femenino | 65% (82) |
| Antecedentes de epilepsia | 18% (23) |
| Etiología | |
| Desconocida | 9% (11) |
| Sintomática remota | 10% (12) |
| Sintomática aguda | 81% (102) |
| ECV | 28% (29) |
| BDAE | 12% (12) |
| Infección del SNC | 16% (16) |
| Tumor | 13% (13) |
| Metabólica | 6% (6) |
| TEC | 17% (18) |
| Tóxica | 8% (8) |
| Tipo de SENC | |
| Parcial/generalizado | 58% (73)/42% (52) |
| Manifestaciones no motoras | |
| Coma | 9% (11) |
| Alteración de la conciencia | 56% (70) |
| Síndrome confusional | 25% (31) |
| Trastorno de la conducta | 5% (7) |
| Afasia | 5% (6) |
| Manifestaciones motoras sutiles | 37% (46) |
| Clonías en miembros | 16% (20) |
| Sacudidas faciales | 10% (12) |
| Nistagmus, movimientos oculares | 5% (6) |
| Desviación ocular | 3% (4) |
| Paresia, rigidez | 1% (2) |
| Automatismos | 1% (1) |
| Midriasis | 1% (1) |
| Retraso en el diagnóstico | |
| Mediana, horas | 48 |
| CI-CS/LI-LS | 24-72/2-720 |
| Resistente | 49% (62) |
| Letalidad al día 30 | 37% (47) |
| Internación | |
| Mediana, días | 7 |
| CI-CS/LI-LS | 4-21/2-122 |
BDAE: suspensión o niveles bajos de fármacos antiepilépticos; CI: cuartil inferior; CS: cuartil superior; ECV: enfermedad cerebrovascular; LI: límite inferior; LS: límite superior; SENC: status epiléptico no convulsivo; TECE: traumatismo craneoencefálico.
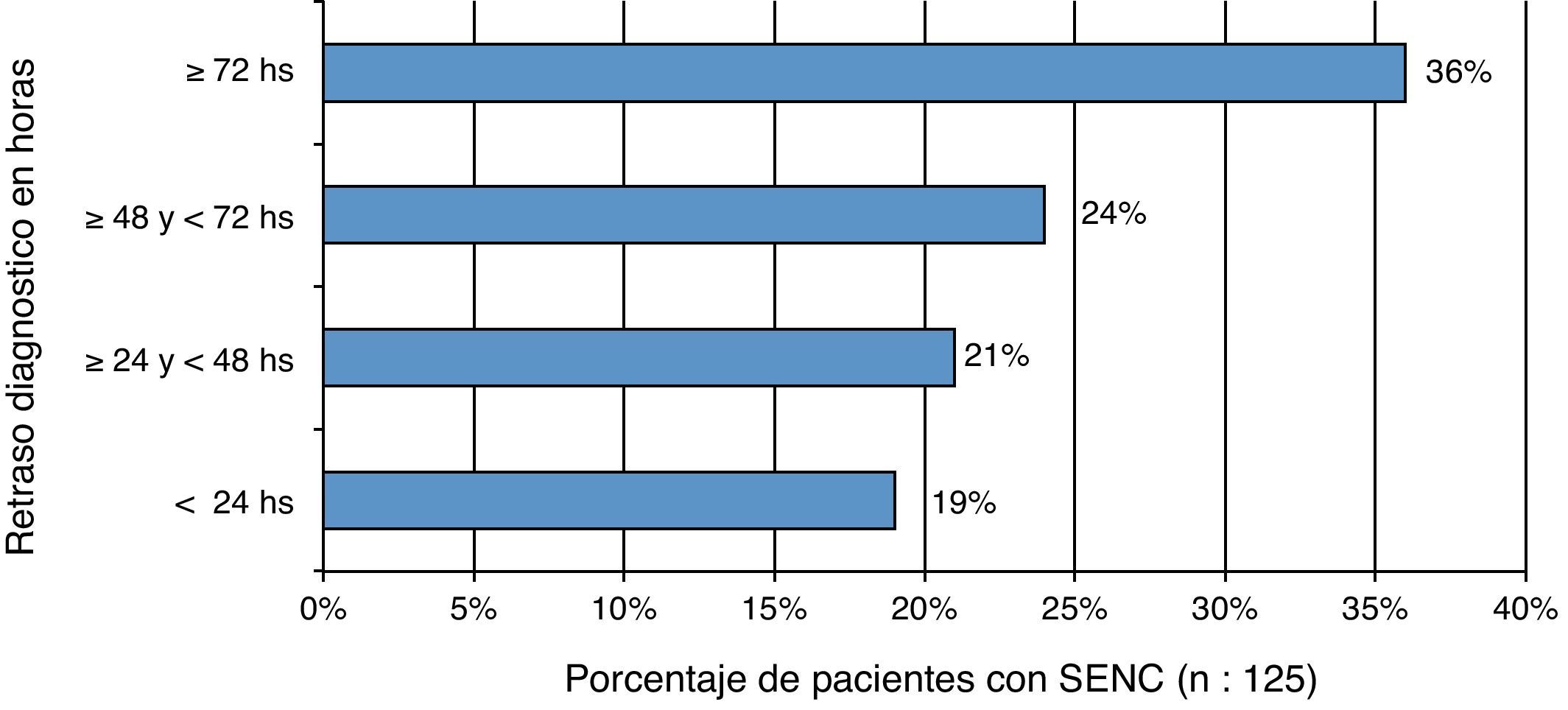
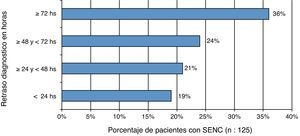
La mediana de edad fue de 76 años, y el 65% fueron mujeres. Presentaron etiología desconocida el 9%, sintomática remota el 10% y sintomática aguda el 81%. De esta última, el 28% fue por enfermedad cerebrovascular (ECV), el 17% por traumatismo de cráneo (TCE), el 16% por infecciones del SNC, el 13% de causa tumoral, el 12% por suspensión del antiepiléptico o niveles bajos de fármacos antiepilépticos (BDAE), el 8% por tóxicos y el 6% por alteraciones metabólicas. En el 60% de los pacientes con SENC el retraso fue mayor de 48 h (fig. 1). La forma de presentación clínica más frecuente fue la alteración de la conciencia (56%) seguida de síndrome confusional (25%). Solo el 37% de los pacientes con SENC tuvo manifestaciones motoras sutiles. La falta de respuesta completa al uso apropiado de 2 fármacos antiepilépticos se observó en el 49% de los pacientes (62/125). El día 30 posterior desde el inicio del SENC la tasa de letalidad fue del 37%.
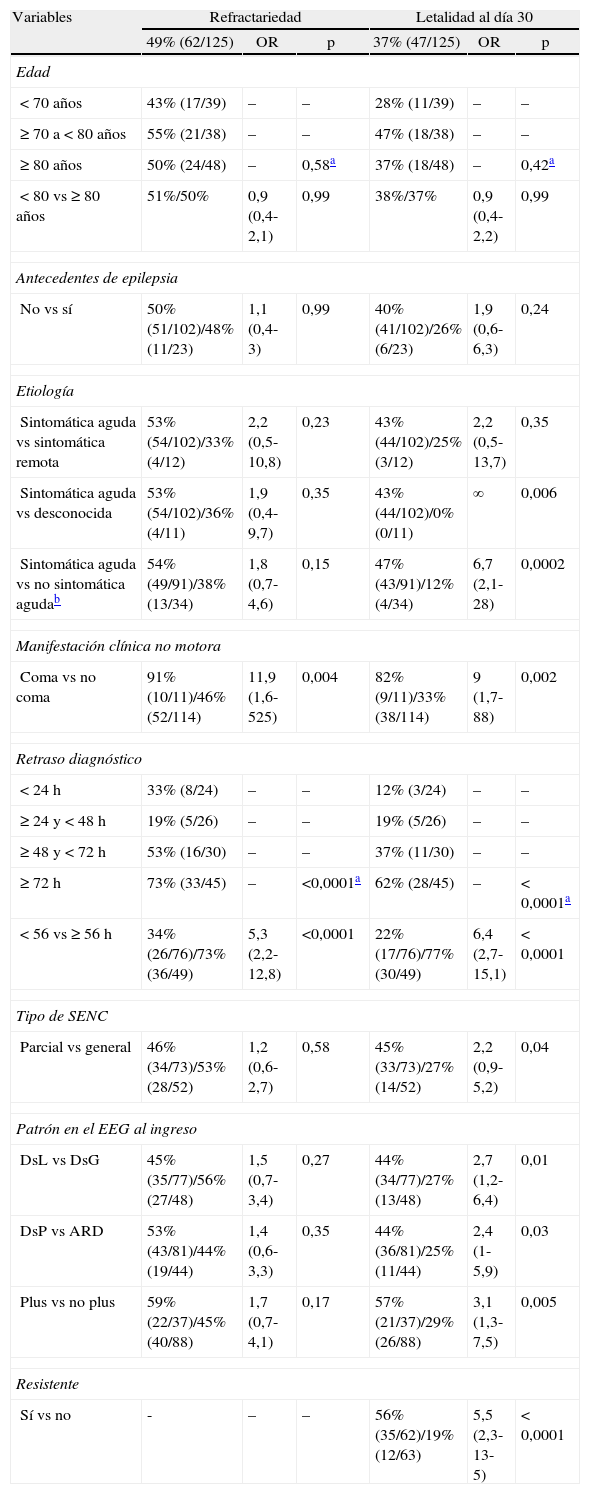
Variables predictivas de refractariedad y letalidadEl análisis de los potenciales factores predictivos de refractariedad y letalidad se expone en la tabla 2.
Variables predictivas de refractariedad y letalidad, análisis de regresión logística univariable
| Variables | Refractariedad | Letalidad al día 30 | ||||
| 49% (62/125) | OR | p | 37% (47/125) | OR | p | |
| Edad | ||||||
| < 70 años | 43% (17/39) | – | – | 28% (11/39) | – | – |
| ≥ 70 a < 80 años | 55% (21/38) | – | – | 47% (18/38) | – | – |
| ≥ 80 años | 50% (24/48) | – | 0,58a | 37% (18/48) | – | 0,42a |
| < 80 vs ≥ 80 años | 51%/50% | 0,9 (0,4-2,1) | 0,99 | 38%/37% | 0,9 (0,4-2,2) | 0,99 |
| Antecedentes de epilepsia | ||||||
| No vs sí | 50% (51/102)/48% (11/23) | 1,1 (0,4-3) | 0,99 | 40% (41/102)/26% (6/23) | 1,9 (0,6-6,3) | 0,24 |
| Etiología | ||||||
| Sintomática aguda vs sintomática remota | 53% (54/102)/33% (4/12) | 2,2 (0,5-10,8) | 0,23 | 43% (44/102)/25% (3/12) | 2,2 (0,5-13,7) | 0,35 |
| Sintomática aguda vs desconocida | 53% (54/102)/36% (4/11) | 1,9 (0,4-9,7) | 0,35 | 43% (44/102)/0% (0/11) | ∞ | 0,006 |
| Sintomática aguda vs no sintomática agudab | 54% (49/91)/38% (13/34) | 1,8 (0,7-4,6) | 0,15 | 47% (43/91)/12% (4/34) | 6,7 (2,1-28) | 0,0002 |
| Manifestación clínica no motora | ||||||
| Coma vs no coma | 91%(10/11)/46% (52/114) | 11,9 (1,6-525) | 0,004 | 82% (9/11)/33% (38/114) | 9 (1,7-88) | 0,002 |
| Retraso diagnóstico | ||||||
| < 24 h | 33% (8/24) | – | – | 12% (3/24) | – | – |
| ≥ 24 y < 48 h | 19% (5/26) | – | – | 19% (5/26) | – | – |
| ≥ 48 y < 72 h | 53% (16/30) | – | – | 37% (11/30) | – | – |
| ≥ 72 h | 73% (33/45) | – | <0,0001a | 62% (28/45) | – | < 0,0001a |
| < 56 vs ≥ 56 h | 34% (26/76)/73% (36/49) | 5,3 (2,2-12,8) | <0,0001 | 22% (17/76)/77% (30/49) | 6,4 (2,7-15,1) | < 0,0001 |
| Tipo de SENC | ||||||
| Parcial vs general | 46% (34/73)/53% (28/52) | 1,2 (0,6-2,7) | 0,58 | 45% (33/73)/27% (14/52) | 2,2 (0,9-5,2) | 0,04 |
| Patrón en el EEG al ingreso | ||||||
| DsL vs DsG | 45% (35/77)/56% (27/48) | 1,5 (0,7-3,4) | 0,27 | 44% (34/77)/27% (13/48) | 2,7 (1,2-6,4) | 0,01 |
| DsP vs ARD | 53% (43/81)/44% (19/44) | 1,4 (0,6-3,3) | 0,35 | 44% (36/81)/25% (11/44) | 2,4 (1-5,9) | 0,03 |
| Plus vs no plus | 59% (22/37)/45% (40/88) | 1,7 (0,7-4,1) | 0,17 | 57% (21/37)/29% (26/88) | 3,1 (1,3-7,5) | 0,005 |
| Resistente | ||||||
| Sí vs no | - | – | – | 56% (35/62)/19% (12/63) | 5,5 (2,3-13-5) | < 0,0001 |
ARD: actividad rítmica delta; DsG: descargas generalizadas; DsL: descargas lateralizadas; DsP: descargas periódicas; plus: actividad superpuesta que hace el patrón de apariencia más ictal.
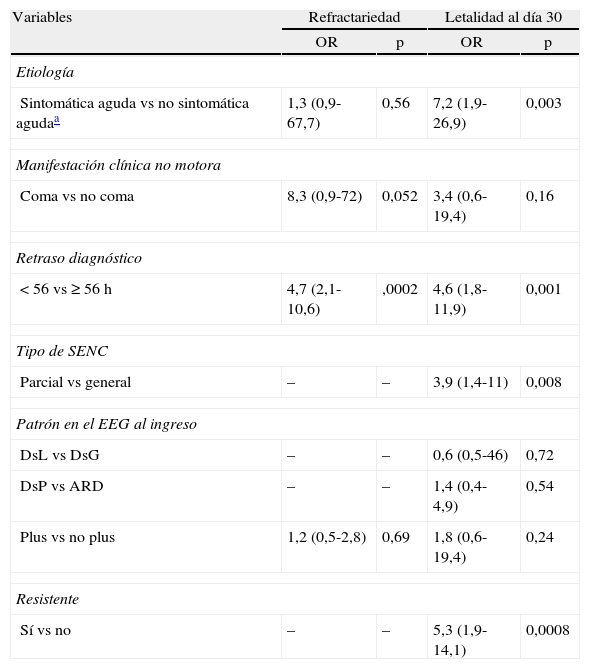
La etiología sintomática aguda, coma, retraso diagnóstico y patrón del EEG con actividad plus fueron variables pronósticas estadísticamente significativas de refractariedad en el análisis de regresión logística univariable, sumada los SENC parciales, DsL en el EEG, DsP en el EGG y los SENC resistentes como variables pronósticas de letalidad. Al realizar con dichas variables el análisis de regresión logística multivariable y al aplicar el procedimiento de eliminación progresivo paso a paso, mantuvo significación estadística como predictor independiente de refractariedad el retraso diagnóstico (OR: 4,7, p = 0,0002), mientras que fueron variables predictivas independientes de letalidad la etiología sintomática aguda (OR: 7,2, p = 0,003), SENC parciales (OR: 3,9, p = 0,008), el retraso diagnóstico (OR: 4,6, p = 0,001) y la refractariedad (OR: 5,3, p = 0,0008) en pacientes con SENC (tabla 3).
Variables predictivas de refractariedad y letalidad, análisis de regresión logística multivariable
| Variables | Refractariedad | Letalidad al día 30 | ||
| OR | p | OR | p | |
| Etiología | ||||
| Sintomática aguda vs no sintomática agudaa | 1,3 (0,9-67,7) | 0,56 | 7,2 (1,9-26,9) | 0,003 |
| Manifestación clínica no motora | ||||
| Coma vs no coma | 8,3 (0,9-72) | 0,052 | 3,4 (0,6-19,4) | 0,16 |
| Retraso diagnóstico | ||||
| < 56 vs ≥ 56 h | 4,7 (2,1-10,6) | ,0002 | 4,6 (1,8-11,9) | 0,001 |
| Tipo de SENC | ||||
| Parcial vs general | – | – | 3,9 (1,4-11) | 0,008 |
| Patrón en el EEG al ingreso | ||||
| DsL vs DsG | – | – | 0,6 (0,5-46) | 0,72 |
| DsP vs ARD | – | – | 1,4 (0,4-4,9) | 0,54 |
| Plus vs no plus | 1,2 (0,5-2,8) | 0,69 | 1,8 (0,6-19,4) | 0,24 |
| Resistente | ||||
| Sí vs no | – | – | 5,3 (1,9-14,1) | 0,0008 |
ARD: actividad rítmica delta; DsG: descargas generalizadas; DsL: descargas lateralizadas; DsP: descargas periódicas; plus: actividad superpuesta que hace el patrón de apariencia más ictal.
El hallazgo más importante del presente estudio fue demostrar que el retraso diagnóstico mayor a 56 h fue una variable independiente de refractariedad y de letalidad, no descrita en estudios previos. Como así también confirmar que la etiología sintomática aguda del SENC, el SENC parcial y la refractariedad fueron variables pronósticas independientes de letalidad. Y al igual que lo observado en trabajos publicados23–26, de estas últimas variables recalcar la importancia de la etiología sintomática aguda (OR: 7,2, p = 0,003) como variable pronóstica de letalidad al día 30. En el trabajo de Shneker et al.29, los factores pronósticos asociados a mayor letalidad fueron la etiología subyacente del SENC, el deterioro grave del estado de conciencia y el desarrollo de complicaciones agudas, pero sin evaluar el retraso del diagnóstico y/o tratamiento.
Como resultado de su estudio, Rossetti et al.30 desarrollaron una escala pronóstica de letalidad para el SE, donde el tiempo hasta el tratamiento (retraso diagnóstico) no fue un factor predictivo. Esto se puede explicar por 3 aspectos y limitaciones importantes del diseño de este trabajo, a destacar: a) incluye tanto pacientes con SE convulsivo como con SENC; b) del total de pacientes con SE, tan solo el 5% (5/96) eran SENC, y c) para el análisis de retraso en el inicio del tratamiento usaron como valor de corte 1 h. Este límite es utilizado en numerosos trabajos referentes a pacientes con SE convulsivo y no con SENC27,28,39,40. Cabe destacar que en nuestra población la mediana de retraso diagnóstico fue de 48 h, y con un valor inferior de 2 h. Por todo lo expuesto, es cuestionable la utilidad de la escala propuesta Rossetti et al.30 en pacientes con SENC.
Solo en pacientes con crisis no convulsivas el retraso en el diagnóstico y/o tratamiento fue una variable pronóstica independiente de letalidad (OR: 039 × hora de demora)23.En contraste con estudios previos, nuestra tasa de letalidad al día 30 fue mayor25,26,29. Una posible explicación a este hallazgo es que se deba al predominio de SENC con etiología sintomática aguda, por ECV, en nuestra población. Es sabido que la etiología es uno de los factores determinantes más importantes de letalidad a corto plazo en el SE. Y, en particular, la presencia de SE en el periodo inicial (primeros 7 días) tras un infarto isquémico o hemorragia intracerebral causa un incremento de 8 veces en la letalidad a corto plazo, en comparación con el SE de etiología remota, llegando a una tasa de letalidad del 39%41–45.
Las limitaciones del estudio incluyen: a) solo se incluyó a pacientes adultos, ≥ 21 años, por lo que los resultados no pueden ser aplicados en niños; b) no se realizó una correlación entre los diferentes tratamientos utilizados y los desenlaces evaluados, y c) los datos provienen de un solo centro, de carácter observacional, por lo que es necesario realizar una validación externa.
Como conclusión, los datos del presente trabajo muestran que el retraso diagnóstico es una variable independiente de refractariedad y de letalidad en pacientes con SENC. Dada su implicación pronóstica, debería ser incluida en el manejo neurológico diario, así como también al comparar eficacias de diferentes tratamientos. Estos hallazgos deberían ser confirmados en futuros estudios prospectivos de diferentes poblaciones.
Conflicto de interesesLos autores declaran que no existe ningún conflicto de intereses.