Los trastornos del sueño y vigilia (TSV) son frecuentes en adultos jóvenes y su presencia puede condicionar alteraciones diurnas y pobre rendimiento académico.
ObjetivoEvaluar prevalencia de TSV en alumnos de 5.° año de la carrera de Medicina de la Universidad Nacional de Córdoba en el año 2011, relacionando los hallazgos encontrados con el promedio de notas en el período evaluado.
Material y métodoEvaluamos, con encuesta estructurada, a alumnos de ambos sexos, considerándose datos demográficos, hábitos tóxicos, quejas y hábitos de sueño-vigilia, severidad de la somnolencia diurna y promedio en las notas en el período evaluado. Para evaluar trastornos del sueño, se aplicó una encuesta siguiendo los lineamientos del SLEEP-50 Questionnaire. Para evaluar somnolencia se aplicó la escala de somnolencia de Epworth (ESE).
ResultadosFueron entrevistados 309/625 alumnos, el 60,19% mujeres, con una edad media±desviación estándar de 23,56±4,28 años. La somnolencia fue de 8,18±4,42 puntos en la ESE, observándose al menos un trastorno del sueño en el 42,39% de los casos. Los alumnos con TSV tuvieron mayor somnolencia (p<0,0001), peor percepción de la calidad del sueño (p<0,0001) y menor promedio en sus notas (p=0,02), lo cual se relacionó con privación crónica de sueño, retraso en el horario de inicio del dormir y pobre percepción de la calidad del sueño nocturno.
ConclusionesEste estudio demuestra que los TSV fueron frecuentes en la población universitaria evaluada y que su presencia se asoció a pobre rendimiento académico.
Sleep-wake disorders are frequent in young adults and its presence can cause disturbances in the quality of daytime life and poor academic performance.
ObjectiveTo assess the prevalence of sleep-awake disorders in fifth year students at the Faculty of Medicine, National University of Córdoba, in 2011and to relate the findings to the students average academic performance during the period under study
Material and methodDuring the Neurology course, male and female students were assessed through a structured survey, which requested information about demographic data, toxic habits, sleep-wake habits, severity of daytime sleepiness, and average performance in academic courses during the period under review. In order to assess sleep disorders, a survey which followed SLEEP-50 Questionnaire guideliness was conducted. In order to evaluate sleepiness, Epworth Sleepiness Scale was implemented.
Results309 out of the 625 students were assessed. 60.19% were female with an average age of 23.56±4.28 years. The average sleepiness was 8.18±4.42 in the ESS, presenting, at least, a sleep disorder in 42.39% of cases. Students with sleep-wake disorders showed a higher level of sleepiness (p<0,0001), a lower perception of sleep quality (p<0,0001) and a lower average performance (p=0,02), which was related to chronic sleep deprivation, delay at bedtime and lower perception of nighttime sleep quality.
ConclusionsThis study demonstrates that sleep-awake disorders are common in the evaluated university students and that their poor academic performance is asociated to the presence of this disorder.
Estudios previos en la población adulta en general han demostrado que los patrones de sueño se encuentran relacionados cuantitativa y cualitativamente con la edad y el sexo1–5. En comparación con los adolescentes, los adultos jóvenes van a la cama muy tarde y tienen menos horas de sueño, que además suele ser fragmentado, generando excesiva somnolencia diurna (ESD), con probables consecuencias físicas e intelectuales6. Los trastornos del sueño (TS) en los adolescentes y adultos jóvenes son comunes y se asocian a múltiples discapacidades cognitivas y del comportamiento, habiendo sido analizados en estudiantes secundarios y, en menor medida, en estudiantes universitarios e identificándose como situación común la privación crónica de sueño y la consiguiente ESD1,7,8.
De acuerdo con datos aportados por la National Sleep Foundation, entre el 10 y el 59% de los adultos de 18 a 29 años de edad se definen como noctámbulos. En numerosas situaciones, el sueño puede ser sacrificado voluntariamente debido a factores sociales o estar involuntariamente restringido debido a situaciones ambientales, como por ejemplo por vivir en lugares con exposición extrema a estímulos sonoros intensos9.
Las consecuencias de los TS pueden ser graves y se han asociado a relaciones sociales deterioradas1, hipersomnia en el momento de conducir vehículos2, conductas de riesgo y depresión10, y mal estado de salud11.
En nuestro país, no existen datos claros sobre frecuencia de TS ni de su impacto sobre el rendimiento académico (RA), pero considerando los resultados de estudios realizados a la fecha, y si los hallazgos reportados son representativos de nuestra realidad universitaria, la detección de TS en estudiantes universitarios y su posterior tratamiento podrían ser de gran beneficio, sobre todo entre los individuos en riesgo de fracaso académico. Por lo antes expresado, se plantearon los siguientes objetivos:
ObjetivosGeneralesConocer la prevalencia de TSV en alumnos de 5.° año de la carrera de Medicina de la Universidad Nacional de Córdoba (UNC) durante el cursado de la materia Clínica Neurológica en la I Cátedra de Neurología del Hospital Nacional de Clínicas de la UNC, en el año 2011.
Específicos- –
Identificar la frecuencia de los diferentes TS en esa población y sus factores asociados.
- –
Identificar la presencia y severidad del ESD y sus factores asociados
- –
Relacionar la frecuencia de estos trastornos con el RA de los alumnos encuestados.
Se incluyó a alumnos de 5.° año de la carrera de Medicina de la UNC, los que fueron evaluados con una encuesta voluntaria estructurada y anónima, considerándose datos demográficos (edad, sexo, índice de masa corporal [IMC]), consumo de café y mate, hábito de dormir la siesta, actividad laboral, tipo de convivencia, horas de sueño dormidas/día, horario de inicio del sueño, horario de estudio y TS en los últimos 6 meses.
Para la evaluación de los TS se aplicó una encuesta siguiendo los lineamientos del SLEEP-50 Questionnaire12, cuestionario autoadministrado diseñado para detectar TS, y factores que influyen en el mismo.
La severidad de la somnolencia diurna (SD) se evaluó con la escala de somnolencia de Epworth (ESE)13.
Para analizar el RA, los alumnos registraron las notas obtenidas en los últimos 6 meses.
Análisis estadístico: se analizaron los datos de la serie general y la comparación intergrupos. Las variables continuas se expresaron como media ± desviación estándar (DE) y error estándar (ES), realizándose T-test para grupos no apareados para evaluar diferencias de las medias entre 2 grupos y análisis de variancia (ANOVA) para variaciones intergrupales. Las variables nominales se expresaron en porcentajes. La significación estadística se realizó con la prueba de la chi al cuadrado. Se consideró como significativa una «p» menor de 0,05.
ResultadosFueron encuestados 309/625 estudiantes de 5.° año de la carrera de Medicina de la UNC en el año 2011, siendo el 60,19% (186) de sexo femenino. La edad media de toda la población fue de 23,56±4,28±0,24 años, el promedio de horas (h) dormidas/día de 6.63±3.44±0,19 h, y el IMC, de 22,76±3,33±0,19 kg/m2. El 78% tenía peso normal, el 19,50% sobrepeso y solo el 1,50%, obesidad.
El nivel medio de SD evaluada por ESE, fue de 8,18±4,42±0,25 puntos. El 44,33% de los alumnos presentó una puntuación igual o menor de 7 puntos en la ESE (sin SD), el 17,15% entre 8-9 puntos (somnolencia leve), el 29,44% entre 10-14 puntos (somnolencia moderada) y el 8,73% mayor a 15 puntos (somnolencia severa).
El promedio de notas de los últimos 6 meses fue de 7,27±0,99. El 8,84% de los estudiantes tenía promedio entre 4,50 y 6 puntos, el 22,44% entre 6 y 7 puntos, el 36,05% entre 7 y 8 puntos, y el 32,65% más de 8 puntos. El 4,89% no había rendido ninguna materia en los últimos 6 meses.
En relación a la hora de inicio del sueño, el 14,56% (45) de los estudiantes iniciaban su sueño antes de la medianoche, el 68,28% (211) entre las 00:00 y las 02:00 h, el 13,91% (43) entre las 02:00 y 04:00 h y el 3,20% (10), luego de las 04:00 h.
El promedio de duración del sueño de los alumnos evaluados fue de 6,38±1,21±0,06 h, observándose que un 84,14% dormía menos de 8 h. El 48,20% refirió dormir menos de 6 h/día, el 30,76% entre 6-8 h, el 13,26% entre 8 y 10 h y el 2,26% más de 10 h.
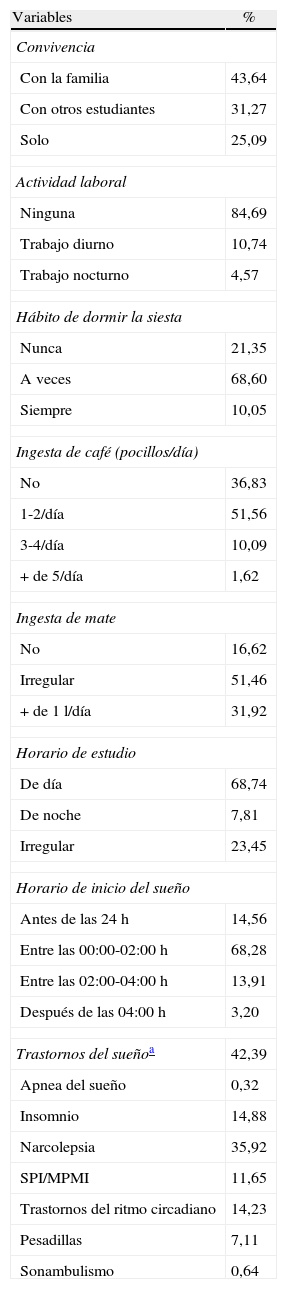
La encuesta reconoció al menos un trastorno del sueño en el 42,39% de los alumnos y una puntuación mayor a 10 puntos en la ESE en el 38,17% de los casos. En algunos alumnos, se identificó más de un TS. Las características generales de la población incluida y la frecuencia del TS se describen en la tabla 1.
Datos generales de toda la población
| Variables | % |
| Convivencia | |
| Con la familia | 43,64 |
| Con otros estudiantes | 31,27 |
| Solo | 25,09 |
| Actividad laboral | |
| Ninguna | 84,69 |
| Trabajo diurno | 10,74 |
| Trabajo nocturno | 4,57 |
| Hábito de dormir la siesta | |
| Nunca | 21,35 |
| A veces | 68,60 |
| Siempre | 10,05 |
| Ingesta de café (pocillos/día) | |
| No | 36,83 |
| 1-2/día | 51,56 |
| 3-4/día | 10,09 |
| + de 5/día | 1,62 |
| Ingesta de mate | |
| No | 16,62 |
| Irregular | 51,46 |
| + de 1 l/día | 31,92 |
| Horario de estudio | |
| De día | 68,74 |
| De noche | 7,81 |
| Irregular | 23,45 |
| Horario de inicio del sueño | |
| Antes de las 24 h | 14,56 |
| Entre las 00:00-02:00 h | 68,28 |
| Entre las 02:00-04:00 h | 13,91 |
| Después de las 04:00 h | 3,20 |
| Trastornos del sueñoa | 42,39 |
| Apnea del sueño | 0,32 |
| Insomnio | 14,88 |
| Narcolepsia | 35,92 |
| SPI/MPMI | 11,65 |
| Trastornos del ritmo circadiano | 14,23 |
| Pesadillas | 7,11 |
| Sonambulismo | 0,64 |
No se observaron diferencias de edad (p=0,22), promedio académico (p=0,71), cantidad de horas de sueño dormidas/día (p=0,57) y percepción de la calidad del sueño (p=0,10) entre ambos sexos. El IMC fue mayor en los varones (24,54±3,25 vs. 21,65±2,88; p<0,0001) y las mujeres presentaron mayor frecuencia de insomnio (19,89% vs. 7,43%; p=0,01), síntomas indicativos de narcolepsia (43% vs. 24%; p=0,004) y mayor SD (9,01±4,25±0,38 vs. 6,93±4,41±0,40; p<0,0001), sin observarse otras diferencias entre ambos géneros.
En relación con el tipo de convivencia, el vivir con la familia, con otros estudiantes o solo no fue un factor influyente sobre el RA, nivel de SD, la percepción de calidad de sueño y horas de sueño dormidas durante el día.
La ingesta de café no influyó en el nivel de somnolencia, las horas de sueño dormidas/día, la percepción de la calidad de sueño ni en las calificaciones, aunque es de hacer notar que solo el 1,62% de los encuestados tomaba más de 1 l de café por día. En relación con la ingesta de mate, el 31,92% reconoció ingerir más de 1 l por día, pero este hábito no influyó en la percepción de la calidad del sueño, la cantidad de horas de sueño dormidas/día, el nivel de somnolencia ni el RA. Tampoco influyó en el promedio de notas, el hábito de dormir o no la siesta.
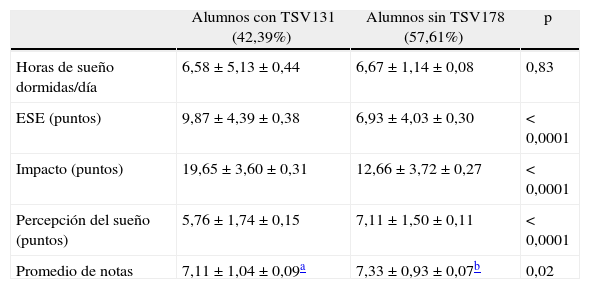
Los alumnos sin TSV tuvieron mejor promedio en los últimos 6 meses, menor SD y mejor percepción de la calidad del sueño. Las diferencias entre alumnos con y sin TSV se muestran en la tabla 2.
Diferencias entre alumnos con y sin TSV
| Alumnos con TSV131 (42,39%) | Alumnos sin TSV178 (57,61%) | p | |
| Horas de sueño dormidas/día | 6,58±5,13±0,44 | 6,67±1,14±0,08 | 0,83 |
| ESE (puntos) | 9,87±4,39±0,38 | 6,93±4,03±0,30 | < 0,0001 |
| Impacto (puntos) | 19,65±3,60±0,31 | 12,66±3,72±0,27 | < 0,0001 |
| Percepción del sueño (puntos) | 5,76±1,74±0,15 | 7,11±1,50±0,11 | < 0,0001 |
| Promedio de notas | 7,11±1,04±0,09a | 7,33±0,93±0,07b | 0,02 |
En relación con la actividad laboral y su influencia sobre el sueño, se observó que quienes trabajaban de día percibieron peor su calidad del sueño que los que no trabajaban (5,69±1,66±0,29 vs. 6,67±1,67±0,10; p=0,002). Además, los alumnos que trabajaban de noche dormían menos horas/día y tuvieron menor promedio en las notas en relación con los que no trabajaban (5,61±1,04±0,29 vs. 6,45±1,20±0,07; p=0,01) y (6,62±0,81± 0,22 vs. 7,30±0,95±0,06; p=0,01), respectivamente. El nivel de SD fue similar en los 3 grupos evaluados.
En relación con cada TS en particular, la SD fue mayor en los alumnos que en el cuestionario respondido presentaron cuadro indicativo de apnea (12,3±6,53 vs. 8,04±4,28; p=0,002), síndrome de piernas inquietas/movimientos periódicos de los miembros durante el sueño (SPI/MPMS) (10,58±4,11 vs. 7,86±4,37; p=0,0005), insomnio (10,17±4,64 vs. 7,83±4,30; p=0,0009), narcolepsia (14,50±3,53 vs. 8,14±4,40, p=0,04), alteraciones del ritmo circadiano (10,15±4,70 vs. 7,84±4,29;p=0,001), pesadillas (10,09±3,70 vs. 8,03±4,45; p=0,03) y sonambulismo (10,36±4,33 vs. 6,93±3,96; p<0,0001), que en los que no tuvieron síntomas indicadores de estos trastornos.
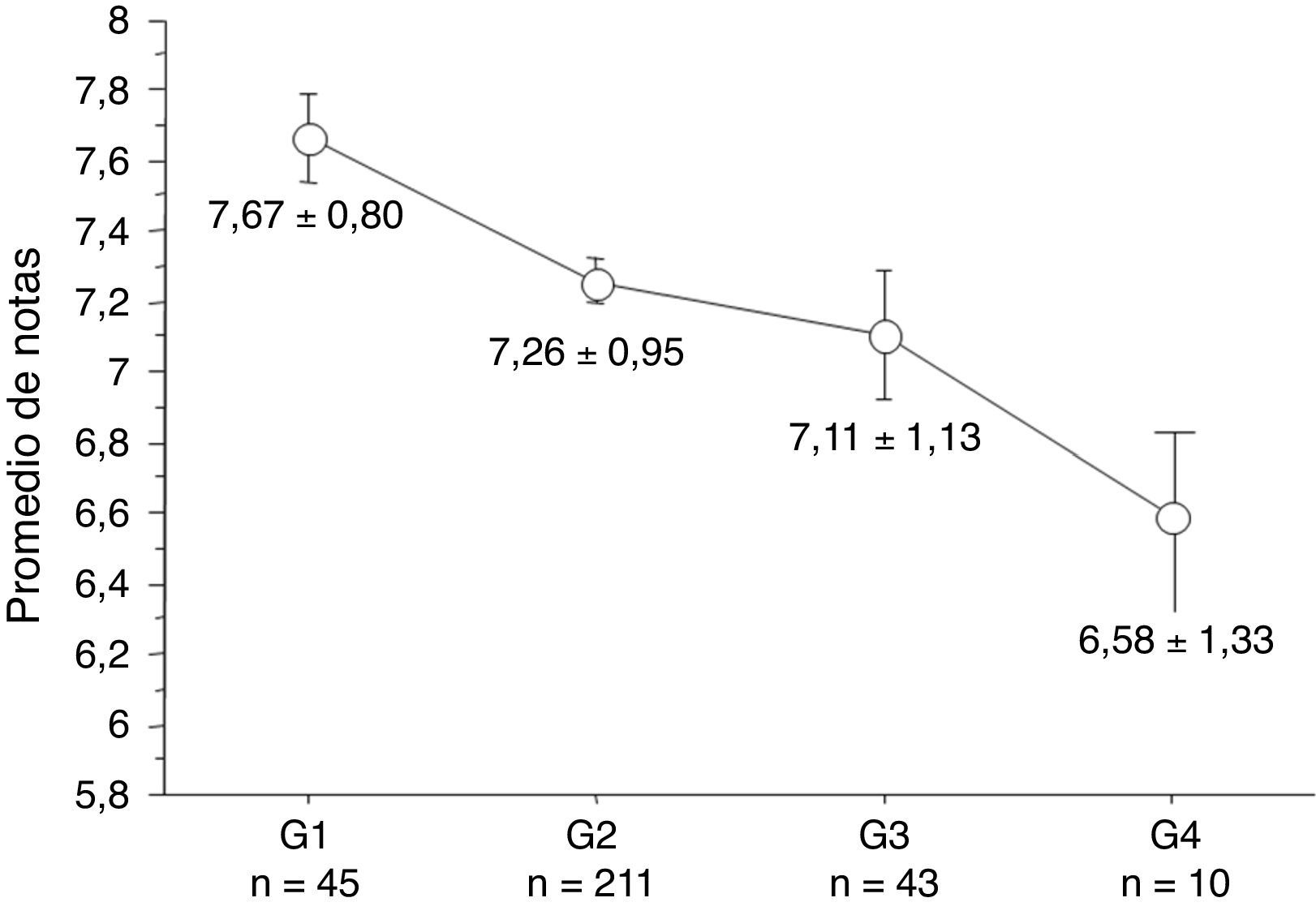
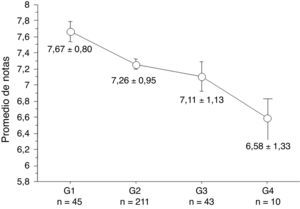
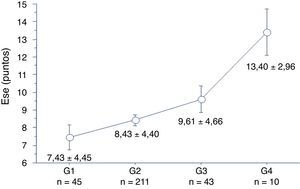
La presencia de apneas, sonambulismo, pesadillas o SPI/MPMS no afectó al RA. Por el contrario, el promedio fue más bajo en los alumnos que por cuestionario presentaron cuadro indicativo de insomnio (7,02±1,14 vs. 7,31±0,95; p=0,05), narcolepsia (7,11±1,02±0,09 vs. 7,36±0,95±0,07; p=0,04) y alteraciones del ritmo circadiano. En este último caso, se observó que el promedio fue más bajo a medida que el horario de inicio del sueño se retrasó (fig. 1).
Promedio de notas de acuerdo con el horario de inicio del sueño (n= 294). El gráfico muestra una disminución en el promedio académico a medida que se retrasó el horario de inicio del sueño. Grupo 1 (G1): antes de las 00:00 h, grupo 2 (G2): entre las 00:00-02:00 h, grupo 3 (G3): entre las 02.00-04:00 h y grupo 4 (G4): luego de las 04:00 h. Diferencia entre G1 y G3: p=0,01; diferencia entre G1 y G4: p=0,009; diferencia entre G2 y G4: p=0,04.
La percepción de la calidad de sueño fue baja en los alumnos con síntomas indicativos de insomnio (4,91±1,82 vs. 6,68±1,56; p<0,0001), narcolepsia (5,88±1,67 vs. 6,91±1,66; p<0,0001), SPI/MPMS (5,91±1,61 vs. 6,62±1,74; p=0,02), trastornos del ritmo circadiano (5,28±1,79 vs. 6,75±1,64; p<0,0001) y pesadillas (5,04±1,81 vs. 6,65±1,68; p=0,0001). La duración del sueño fue similar en todas las patologías investigadas.
Excesiva somnolencia diurnaAdemás de los TS ya mencionados, otros factores que influyeron en la aparición de ESD fueron el horario de inicio del sueño nocturno, la privación crónica de sueño y la percepción de la calidad del sueño nocturno.
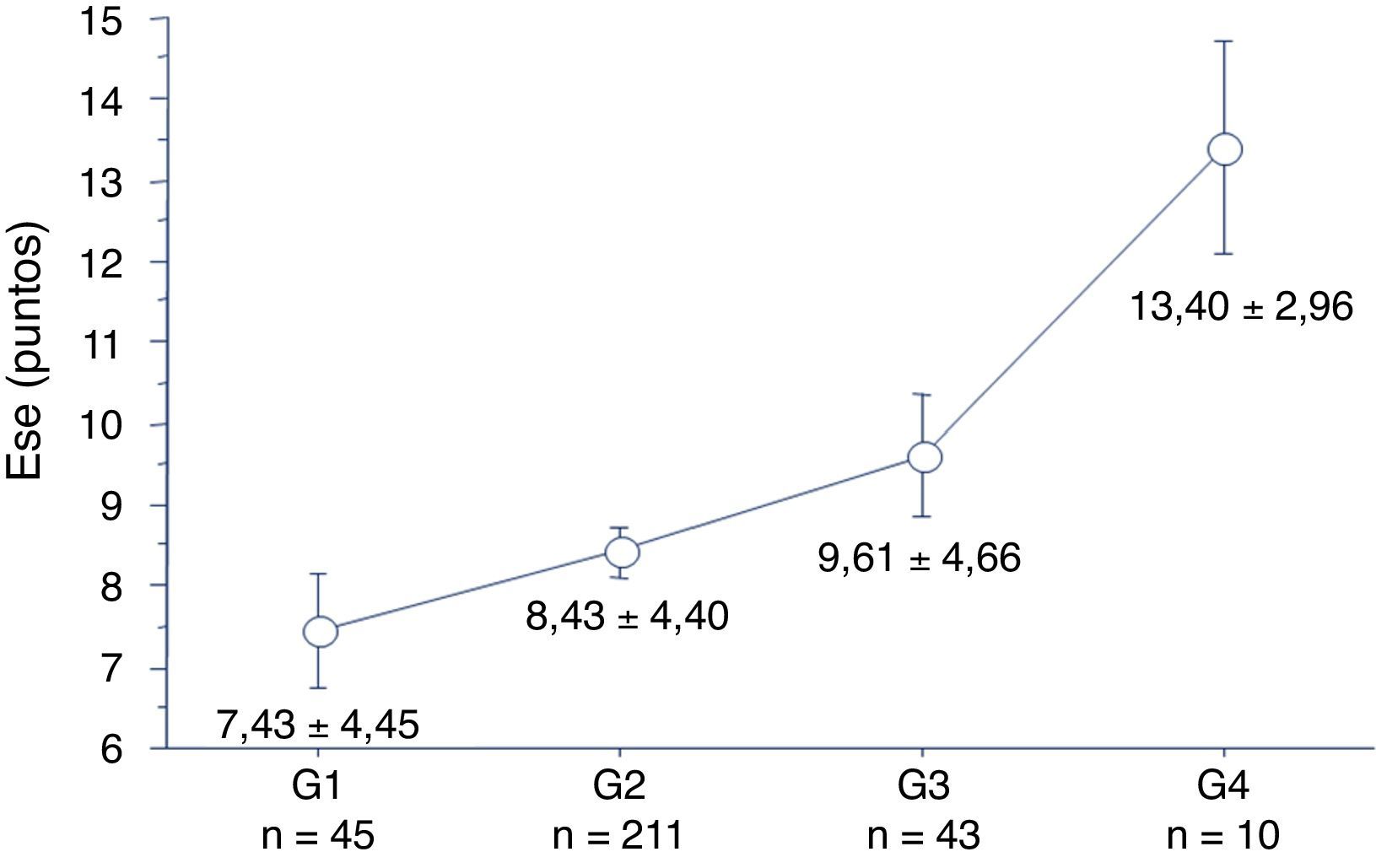
En relación con el horario de inicio del sueño, el nivel de SD fue mayor en los alumnos que presentaron retraso de fase de sueño que en los que iniciaban su sueño más temprano (fig. 2).
Puntuación en la ESE de acuerdo con el horario de inicio del sueño. El gráfico muestra un incremento en la puntuación de la ESE a medida que se retrasó el horario de inicio del sueño. G1: n= antes de las 00:00 h; G2 entre las 00:00-02:00 h; G3: entre las 02:00-04:00 h; G4: luego de las 04:00 h. Diferencia entre G1 y G3 p=0,02, diferencia entre G1 y G4 p=0,004; diferencia entre G2 y G4 p=0,01.
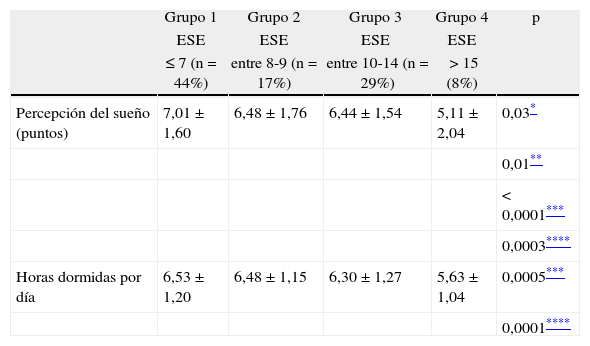
Además, se observó una relación inversa entre percepción de la calidad del sueño nocturno y horas de sueño dormidas durante el día, con la severidad de la somnolencia (tabla 3).
Percepción de la calidad del sueño (en puntos) y duración del sueño de acuerdo con el nivel de somnolencia diurna en la ESE
| Grupo 1 | Grupo 2 | Grupo 3 | Grupo 4 | p | |
| ESE | ESE | ESE | ESE | ||
| ≤ 7 (n=44%) | entre 8-9 (n=17%) | entre 10-14 (n=29%) | > 15 (8%) | ||
| Percepción del sueño (puntos) | 7,01±1,60 | 6,48±1,76 | 6,44±1,54 | 5,11±2,04 | 0,03* |
| 0,01** | |||||
| < 0,0001*** | |||||
| 0,0003**** | |||||
| Horas dormidas por día | 6,53±1,20 | 6,48±1,15 | 6,30±1,27 | 5,63±1,04 | 0,0005*** |
| 0,0001**** |
La percepción de la calidad del sueño disminuyó en forma inversamente proporcional a la severidad de la somnolencia diurna. Además, los alumnos con somnolencia severa dormían menos horas/día que los otros grupos.
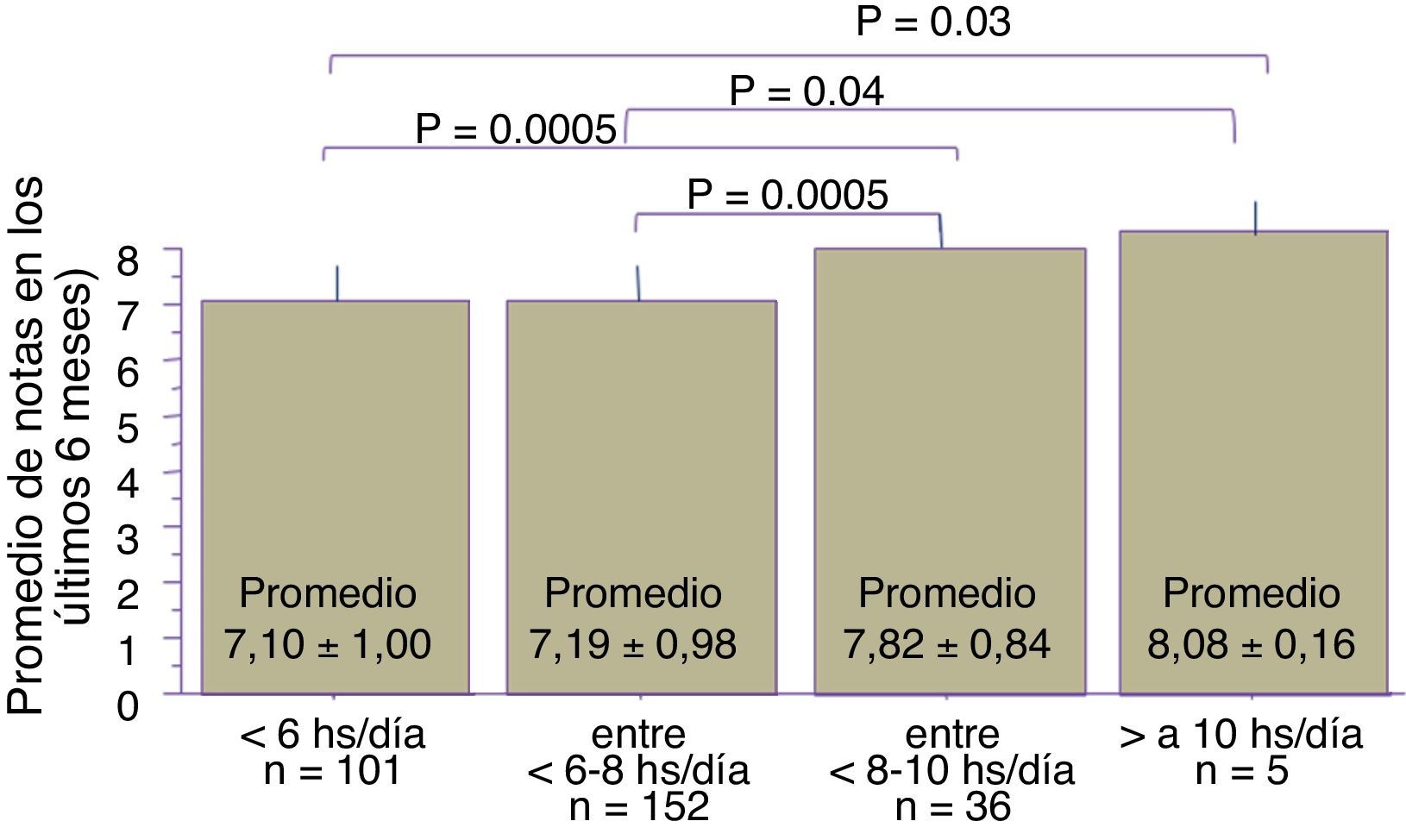
En relación con el RA y las horas de sueño/día, fue evidente una relación directa entre disminución de horas dormidas/día y disminución del RA.
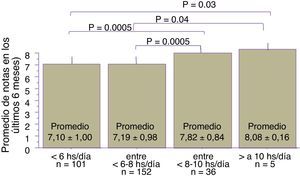
Los estudiantes que refirieron dormir menos de 6 h/día tuvieron menor promedio que los que dormían entre 8-10 h/día. De igual forma, quienes dormían entre 6-8 h tuvieron menor promedio en relación con los que dormían entre 8-10 h/día y más de 10 h/día (fig. 3).
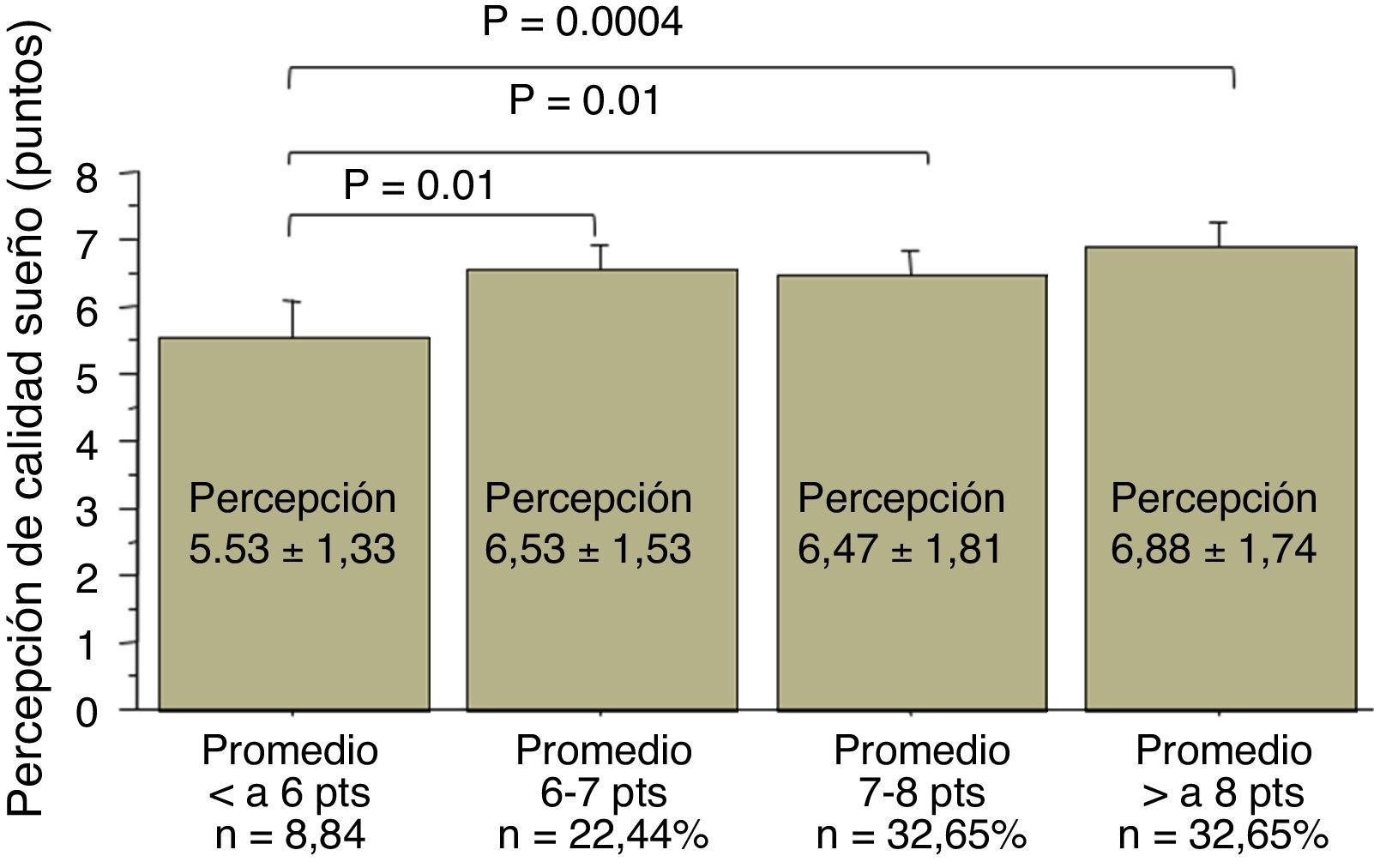
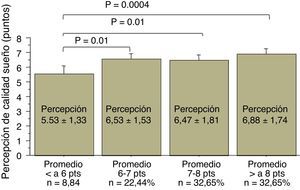
También se observó una relación directa entre la percepción subjetiva de pobre calidad de sueño y las bajas calificaciones. Los alumnos con promedio de sus notas menor de 6 puntos tuvieron peor percepción de la calidad de su sueño nocturno que los alumnos con promedio entre 6-7 puntos (p=0,01), entre 7-8 puntos (p=0,01) y con más de 8 puntos (p=0,0004) (fig. 4).
DiscusiónNuestros datos evidenciaron una elevada prevalencia de TS y ESD en los estudiantes de medicina de la UNC al final de su carrera universitaria, demostrando que numerosos factores, como privación crónica de sueño, horarios inadecuados de inicio del sueño y factores externos, influyeron en la aparición de hipersomnia diurna. También fue evidente que la mayoría de los TS en sí mismos influyeron en el RA de los estudiantes, ya que en los alumnos con menor promedio en sus notas los trastornos evaluados fueron más frecuentes y severos.
Algunos autores han analizado el tema en población de estudiantes asiáticos1,14–16, europeos4,17–20, americanos y latinoamericanos21–27, pero los datos de lo que ocurre con los TS y su relación con el RA en población universitaria de nuestro país son escasos28,29.
La prevalencia de TS en adolescentes y adultos jóvenes ha sido estimada entre un 10% y un 55%30,31, con incremento progresivo de la misma en los últimos años24. Vignau et al.32 identificaron dificultad para conciliar o mantener el sueño, necesidad de dormir más, despertares frecuentes e ingesta crónica de pastillas para dormir en un 40% de los casos, reconociendo además que los jóvenes afectados ingerían más alcohol. El sueño en el adolescente y adulto joven sufre cambios relacionados con factores biológicos o con patrones irregulares de sueño entre los días de la semana y los fines de semana, generadores de privación crónica de sueño y ESD, con posibilidad de consumo de sustancias estimulantes31-34.
En nuestra serie, el 42,39% de la población presentó al menos un problema de sueño, observándose una prevalencia de insomnio del 14,88%. La prevalencia de insomnio en los adolescentes ha sido estimada entre el 4,4 y el 13,4%, habiéndose identificado que el insomnio es más frecuente en las mujeres31,34. En una muestra de adolescentes europeos, la tasa de insomnio fue del 5,8%31 y en una muestra de Estados Unidos, del 10,7%35. En nuestra serie, la prevalencia de insomnio fue mayor a la reportada, siendo más frecuente en la mujer, la que además presentó mayor SD.
A la fecha, los resultados sobre TS y su relación con el género son contradictorios3,16. Para Liu et al.36, ambos sexos tienen similar frecuencia de TS; para Park et al.3, ambos sexos tienen cantidad de horas de sueño totales, número de despertares y siestas durante el día equivalentes. Otros autores han encontrado que los TS son más frecuentes y severos en el sexo femenino, lo que podría justificarse por factores biológicos, familiares o consumo de sustancias, entre otros1,37–39.
El consumo de cafeína tiene efectos conocidos sobre el sueño (aumento de la latencia del sueño, sueño interrumpido, despertares nocturnos frecuentes), que están directamente relacionados con la dosis40 y su uso concomitante con alcohol puede causar insomnio profundo a causa de las diferentes vidas medias y acciones farmacológicas opuestas de estas sustancias41. En relación con el consumo de cafeína, en nuestra serie el consumo de café y mate fue bajo, y no fue un factor influyente en la cantidad o calidad del sueño, SD ni promedio de notas. La encuesta no evaluó consumo de alcohol, por lo que el impacto del uso concomitante de ambas sustancias sobre el sueño no fue identificado.
Nuestros datos también muestran que en un elevado porcentaje de alumnos existió la tendencia a acostarse tarde, lo que determinó que la percepción de la calidad de sueño y el promedio de las notas fueron bajas, y la somnolencia elevada.
El retraso persistente en la hora de inicio del dormir genera conflictos con las actividades de la vida diaria, siendo extremadamente difícil el despertar luego en la mañana. El retraso de fase del sueño es un trastorno de origen multifactorial determinado por factores genéticos, biológicos y psicosociales, existiendo una intrínseca preferencia por la noche, siendo el mismo una causa frecuente de SD en jóvenes42.
En nuestra serie, la prevalencia de SPI/MPMS fue similar a la encontrada por otros autores y se asoció a sueño de mala calidad. El SPI afecta al 2-15% de la población general adulta, asociando MPMS en el 80-90% de los casos18. Se relaciona frecuentemente con síndrome de déficit atencional/hipercinesia (SDAH) tanto en niños como en adultos, determinando falta de atención, mal humor e hiperactividad paradójica e inquietud, y generando pobre RA43,44.
En relación con el sonambulismo, su frecuencia fue baja (0,64%), lo que podría explicarse por la edad de los alumnos encuestados45, observándose que, aunque los estudiantes sonámbulos tuvieron mayor SD, la misma no influyó en el RA.
Tampoco influyeron en el RA de los alumnos las pesadillas, las que, considerando la edad de los encuestados, se presentaron con una frecuencia elevada (7%). Su presencia determinó mayor SD y peor percepción de la calidad del sueño nocturno. Este síntoma ocurre en la mayoría de los casos en algún momento de la infancia y a veces persiste en la edad adulta, encontrándose asociado a otros problemas del sueño, a estado económico familiar, problemas emocionales y trastornos del comportamiento en la infancia46,47.
En relación con la apnea de sueño (AS), en nuestra muestra su prevalencia fue baja (0,32%), lo que podría explicarse por la edad y el IMC de la población estudiada, en la que el 78% de los encuestados tuvo peso normal. Los estudiantes con apnea tuvieron mayor SD, la que no influyó en el promedio de las notas, lo que podría deberse a la baja frecuencia de esta patología, inferior a la encontrada por otros autores. Los trastornos respiratorios durante el sueño (TRDS) se asocian al incremento en el IMC, por lo que si la prevalencia de obesidad sigue en aumento, es probable que con el tiempo se observe un aumento de la frecuencia de AS en este grupo etario48,49. Johnson et al.50 encontraron que el 6% de los adolescentes tenían síntomas característicos de TRDS, los que se asociaron independientemente a excesiva somnolencia, promedio de calificaciones más pobres y SDAH.
Otra patología determinante de ESD e investigada en la encuesta fue la narcolepsia, trastorno caracterizado por SD excesiva asociada a manifestaciones intermitentes del sueño REM durante la vigilia51. Su prevalencia, cercana al 0,04%, ha sido estimada en un 0,02% en la población blanca americana y en un 0,18% en la población japonesa. Se caracteriza por tendencia anormal al sueño, con SD excesiva, TS nocturno y manifestaciones relacionadas con el sueño de movimientos oculares rápidos (sueño REM), como la cataplejía (con caída brusca del tono muscular), parálisis del sueño y alucinaciones hipnagógicas o hipnopómpicas. El test de latencias múltiples del sueño (TLMS) después de una polisomnografía nocturna muestra latencias cortas de sueño y presencia de 2 o más períodos de sueño REM al inicio del sueño en las pruebas diurnas52.
En nuestra serie, el 35,92% de los estudiantes refirieron tener los 4 síntomas característicos de narcolepsia e identificaron un elevado impacto de los mismos sobre su calidad de vida diurna. Esta cifra, tan elevada en relación con la prevalencia conocida de la enfermedad, es difícil de interpretar. Lo primero que se podría considerar es la información brindada por los autores de la encuesta aplicada en este estudio12, para quienes el SLEEP-50 Questionnaire es capaz de predecir adecuadamente patologías como AS, insomnio, SPI/MPMS, trastornos del ritmo circadiano y las pesadillas, pero para otras patologías, como la narcolepsia, y debido a las características de las preguntas incluidas y al tamaño de la muestra utilizada para su validación, los resultados son prometedores pero preliminares como para extraer conclusiones válidas. También se podría considerar que un porcentaje importante de los alumnos encuestados, por diferentes motivos, no interpretó adecuadamente las preguntas relacionadas con esa patología, siendo identificados como narcolépticos sin tener la enfermedad.
Algunos autores han referido que el diagnóstico cierto de esta enfermedad no es sencillo si solo se consideran sus aspectos clínicos, ya que, por sus características particulares, los síntomas pueden tener diferentes interpretaciones. Aunque la cataplejía es un síntoma casi exclusivo de la narcolepsia, los otros síntomas pueden ocurrir en cualquier persona que se encuentre muy privada de sueño o en casos de AS no tratada, de MPMS, por efectos de sedantes, o en casos de hipersomnia idiopática52–54. De manera similar, la parálisis del sueño y las alucinaciones pueden ocurrir en condiciones que influyen sobre el sueño REM, incluyendo la privación crónica de sueño, frecuente en el grupo estudiado.
En nuestra serie, el 77% de los alumnos refirió haber tenido episodios de PS, lo que coincide con lo descrito por otros autores55,56. Brian et al.57 encontraron que esta es una experiencia bastante común, siendo más frecuente en estudiantes y en pacientes psiquiátricos, aunque también se ha relacionado con otras enfermedades además de la narcolepsia, como hipertensión arterial, trastornos convulsivos, privación crónica de sueño, viajes transmeridianos, condición de estudiante e individuos afrodescendientes, trastornos psiquiátricos (fenómenos disociativos, ansiedad generalizada, crisis de pánico y, particularmente, estrés postraumático)55–61. En relación con las alucinaciones hipnagógicas o hipnopómpicas, referidas como experiencias potencialmente aterradoras, han sido interpretadas en una serie de contextos culturales específicos, con variadas explicaciones culturales, espirituales, sobrenaturales o extraterrestres62, pudiendo existir confusión diagnóstica en los casos en los que existe consumo de drogas o sustancias alucinógenas.
El análisis de los estudiantes que se identificaron como narcolépticos demostró que un elevado porcentaje de ellos tenía más de una patología del sueño, con pocas horas de sueño dormidas/día y mala percepción de la calidad del sueño, situaciones generadoras de severa hipersomnia que podrían haber generado un autodiagnóstico equivocado.
Una limitación de este estudio es que la encuesta fue anónima, lo que impidió entrevistar con posterioridad a los alumnos afectados y realizar la identificación de la patología del sueño con una polisomnografía seguida del TLMS, en los casos necesarios. Otra limitación fue no incluir en la encuesta un interrogatorio dirigido sobre consumo de alcohol, drogas o sustancias con efectos alucinógenos que pudieran haber determinado síntomas similares a los de esta enfermedad.
En relación con el RA en jóvenes, se considera que el mismo es el resultado de la reunión de muchos factores y no solo el reflejo de la capacidad intelectual, guardando relación con variables individuales y con variables relacionadas con el entorno63.
Algunos autores han relacionado un pobre RA con el consumo de cigarrillos, alcohol y síntomas depresivos,25 el nivel de ansiedad y el estrés académico52, los tipos psicológicos y los estilos de aprendizaje de los estudiantes27, la depresión y la disfuncionalidad familiar23, pero en estos estudios la presencia o no de TSV no fue considerada.
Báez et al.29, en un estudio sobre la calidad de sueño en estudiantes de Medicina, identificaron que el 82,81% de los encuestados eran «malos dormidores» de acuerdo con el índice de calidad del sueño de Pittsburgh.
Escobar-Córdoba et al.26, en una muestra realizada en estudiantes de Medicina en Colombia, encontraron una prevalencia elevada de SD, pero los autores en sus series no analizaron la relación de los TSV con el RA de los alumnos.
Veldi et al.64 evaluaron a 413 estudiantes de Medicina de la Universidad de Estonia, identificando que el progreso académico se asoció a la calidad del sueño. Por su parte, Lund et al.65 caracterizaron los patrones de sueño y los predictores de mala calidad del sueño en una población de estudiantes universitarios, identificando que más del 60% de los estudiantes tenía baja calidad de sueño, retraso en la hora de inicio del sueño los fines de semana y frecuente consumo de medicación o drogas recreativas psicoactivas para alterar el sueño/vigilia.
En nuestra serie, no se registró información sobre el estado psicológico, el nivel de escolaridad familiar, el hábito de lectura de los estudiantes, el consumo de alcohol, tabaco, fármacos o drogas, por lo que no se podría descartar que alguno de estos factores podrían también ser responsables de nuestros resultados, A pesar de estas limitaciones, nuestros datos muestran claramente que la presencia de TSV influyó negativamente en el RA de nuestros alumnos.
Varios mecanismos pueden explicar la relación entre presencia de TSV y pobre RA66 y uno obvio es la ESD por favorecer bajos niveles de atención8, deterioro de memoria y dificultad en la toma de decisiones67.
Para Gaultney22, un sueño adecuado e ininterrumpido puede optimizar el aprendizaje y el funcionamiento cognitivo. Dormir luego de estudiar parece promover la integración de los conocimientos recién adquiridos con la memoria o los conocimientos existentes previamente. Si no se tratan, los TS pueden obstaculizar la capacidad del estudiante para aprender un nuevo material o conocimiento. Menos directamente, la falta de sueño podría tener un impacto sobre el aprendizaje por medio de una motivación reducida, una salud comprometida o un estado de ánimo depresivo. Este autor interpretó que el promedio de calificaciones predice la persistencia de los estudiantes en la universidad y que la identificación y la resolución satisfactoria de los problemas de sueño, por lo tanto, podrían aumentar las tasas de retención y graduación. Chung y Cheung14 refirieron que la prevalencia de privación del sueño y las perturbaciones del sueño entre los adolescentes de Hong-Kong son similares a las de otros países y consideraron que un programa de intervención para problemas del sueño en los adolescentes debería ser considerado.
Para O’Brien y Mindell10, el sueño parece desempeñar un importante, aunque no bien entendido, papel en la consolidación de la memoria, y considerando el efecto negativo que las interrupciones del sueño tienen sobre el aprendizaje, el comportamiento y el funcionamiento diurno, la educación sobre el sueño a través de medidas de higiene del sueño y el tratamiento específico de los trastornos identificados podrían mejorar significativamente el RA de los alumnos.
Debe considerarse que los problemas presentes durante el período universitario pueden empeorar luego, cuando se inicia la actividad médica hospitalaria, ya que guardias prolongadas, trabajo nocturno o turnos rotativos pueden generar privación crónica de sueño y afectar la actividad profesional.
El análisis de la literatura muestra que, a la fecha, no hay datos claros sobre lo que ocurre en una muestra de estudiantes de medicina en Argentina, por lo que los resultados de nuestro estudio serían los primeros en el tema. Estos resultados iniciales podrían estimular el desarrollo de investigaciones futuras que permitan establecer objetivamente las causas de ESD en este grupo poblacional y determinar los factores que determinan su aparición.
Conocer y determinar el impacto que estos trastornos pueden tener sobre nuestra población universitaria podría beneficiar a los individuos afectados a través de la implementación, en el ámbito universitario, de medidas de información o educación sobre estas patologías.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
A los alumnos de la Universidad Nacional de Córdoba, que voluntariamente participaron en esta encuesta