Revisar la evidencia científica disponible sobre la relación entre la periodontitis y las enfermedades neurológicas, en particular la enfermedad cerebrovascular y la demencia. Además, se facilitan una serie de recomendaciones en relación con la prevención y el manejo de la periodontitis y estas enfermedades neurológicas desde las consultas dentales y las unidades de neurología.
DesarrolloSe realizó una búsqueda bibliográfica sin restricción en cuanto al diseño del estudio para identificar aquellos artículos más relevantes sobre la asociación entre periodontitis, enfermedad cerebrovascular y demencia desde un punto de vista epidemiológico, de intervención, así como de mecanismos biológicos involucrados en estas relaciones, y así responder a diferentes preguntas planteadas por los miembros del Grupo de Trabajo SEPA-SEN.
ConclusionesLa periodontitis aumenta el riesgo de ictus isquémico y demencia de tipo Alzheimer. Bacteriemias recurrentes con aumento de un estado inflamatorio sistémico de bajo grado parecen ser posibles mecanismos biológicos que explicarían esta asociación. Una evidencia limitada apunta a que diferentes intervenciones de salud oral pueden reducir el riesgo futuro de padecer enfermedad cerebrovascular y demencia.
This article reviews the scientific evidence on the relationship between periodontitis and neurological disease, and particularly cerebrovascular disease and dementia. We also issue a series of recommendations regarding the prevention and management of periodontitis and these neurological diseases at dental clinics and neurology units.
DevelopmentIn response to a series of questions proposed by the SEPA-SEN Working Group, a literature search was performed, with no restrictions on study design, to identify the most relevant articles on the association between periodontitis and cerebrovascular disease and dementia from the perspectives of epidemiology, treatment, and the biological mechanisms involved in these associations.
ConclusionsPeriodontitis increases the risk of ischaemic stroke and Alzheimer dementia. Recurrent bacterial infections and increased low-grade systemic inflammation seem to be possible biological mechanisms underlying this association. Limited evidence suggests that various oral health interventions can reduce the future risk of cerebrovascular disease and dementia.
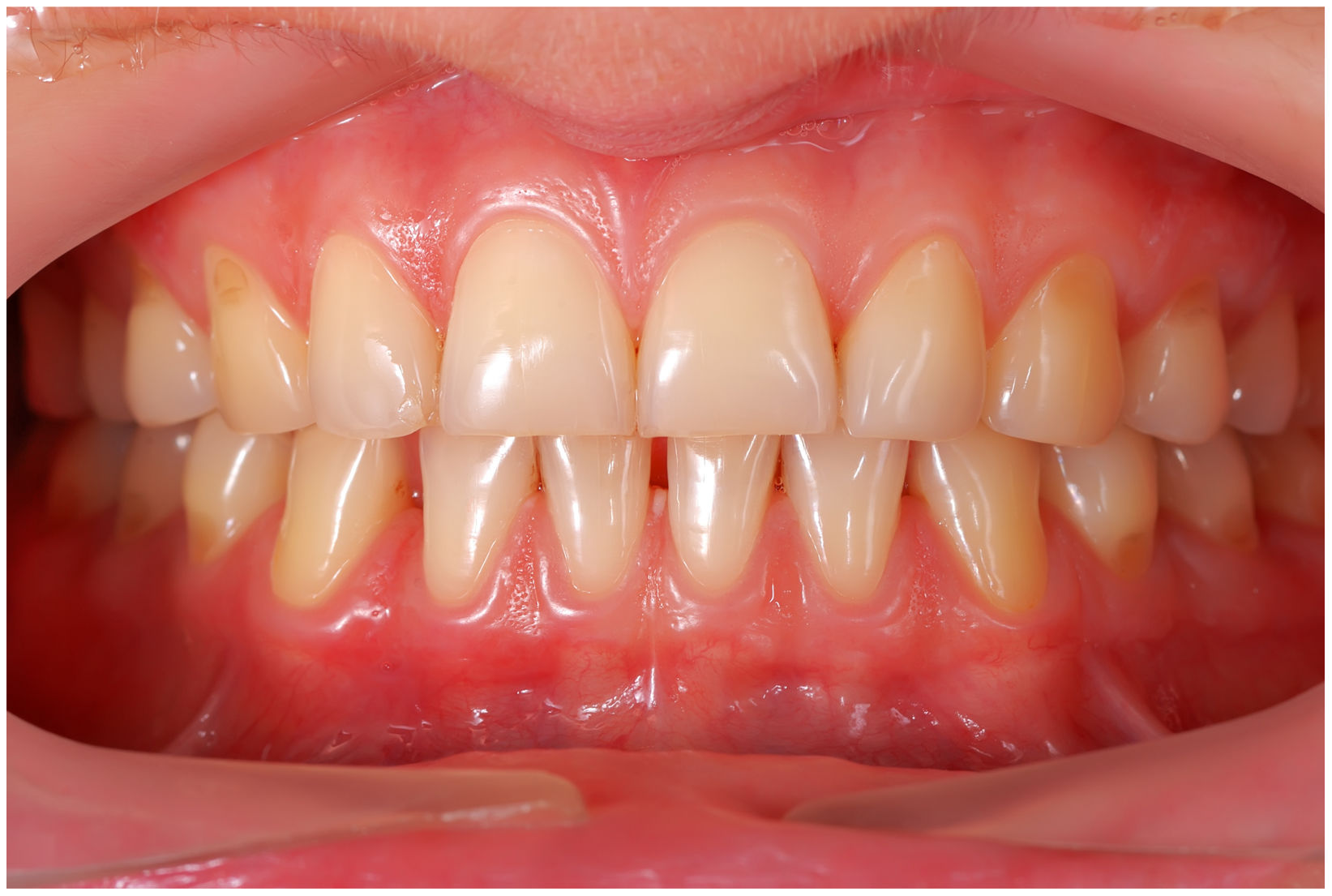
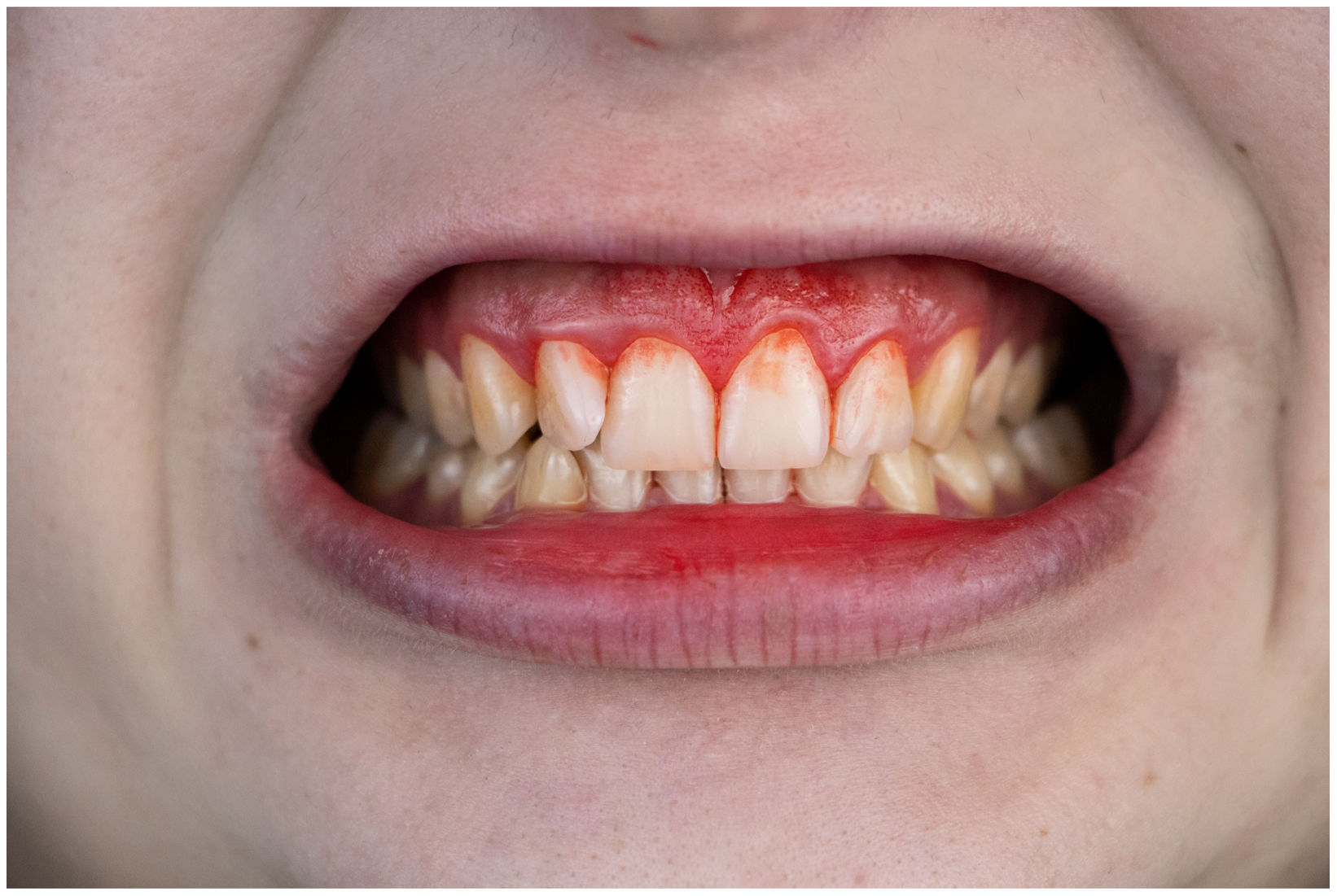
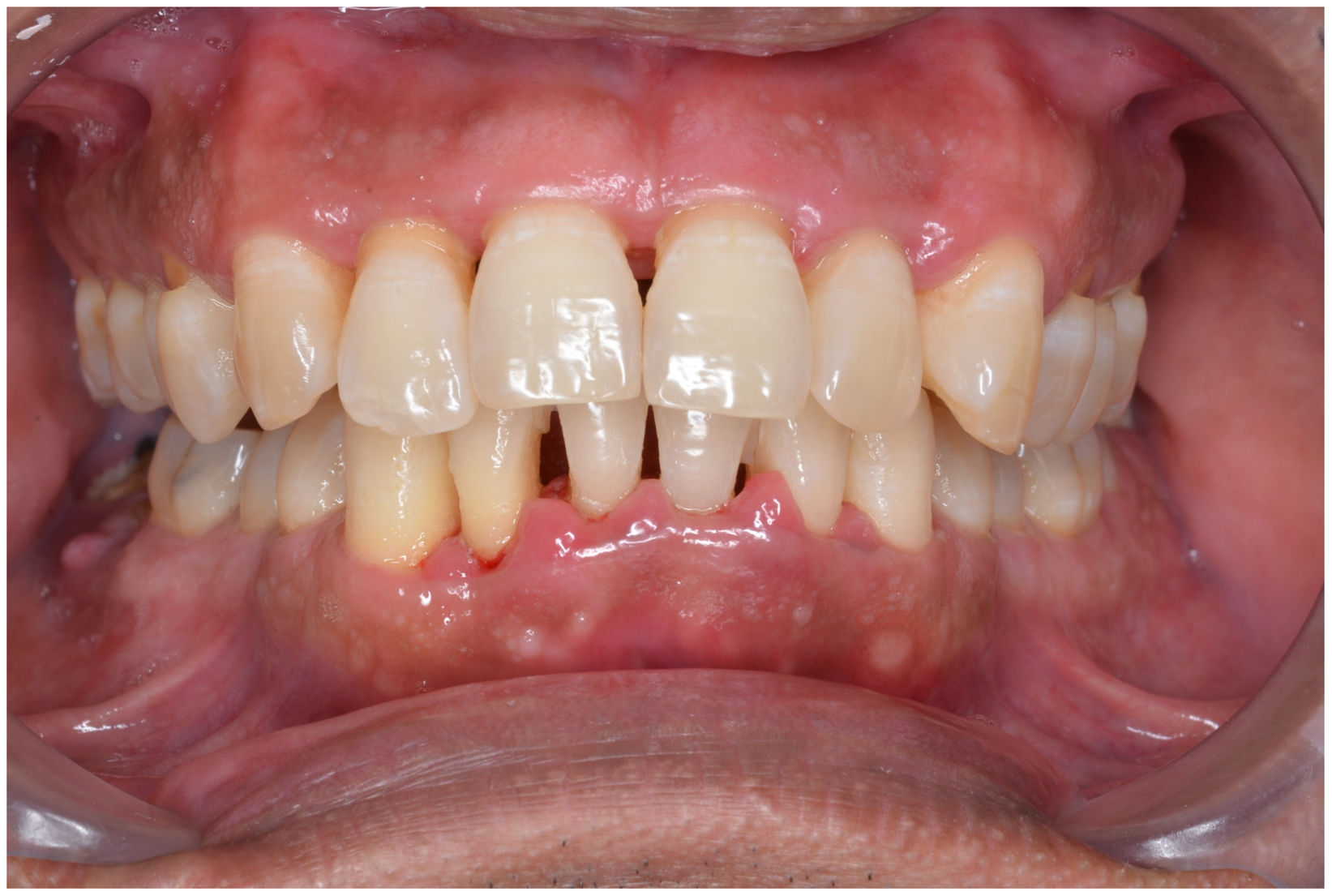
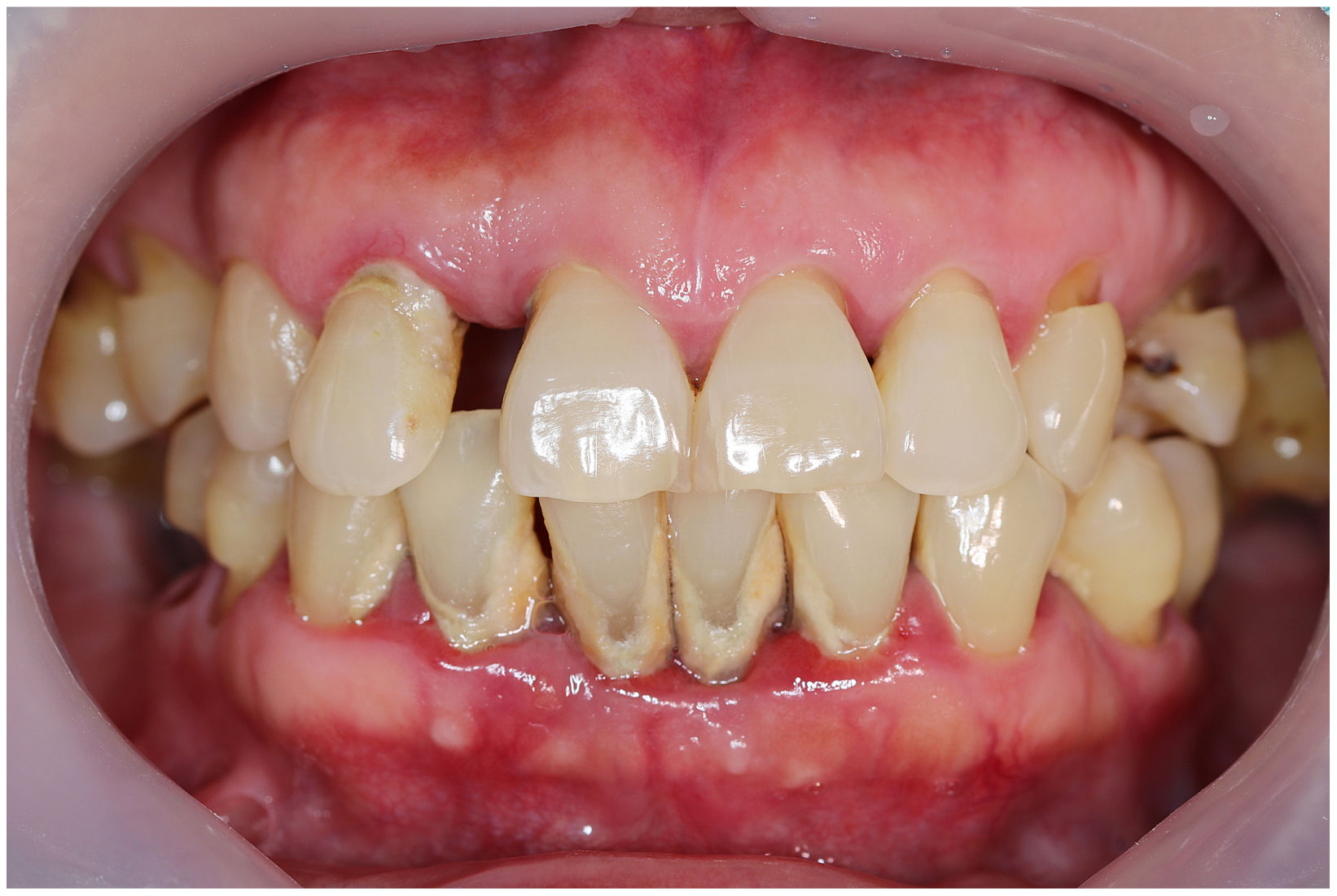
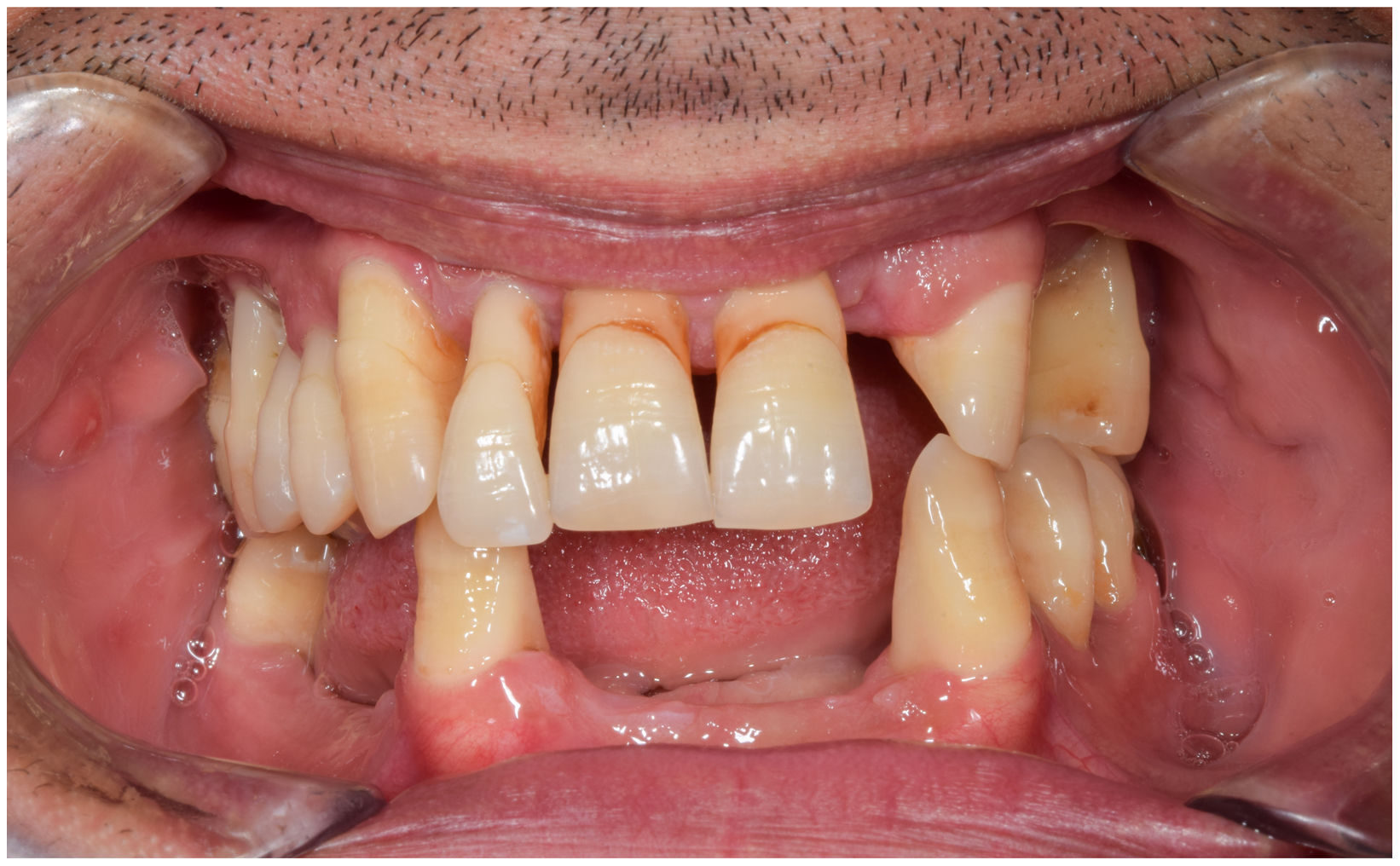
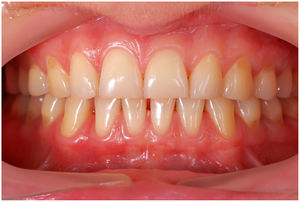
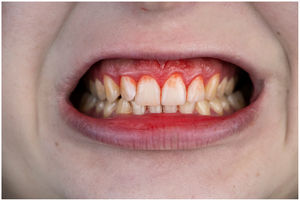
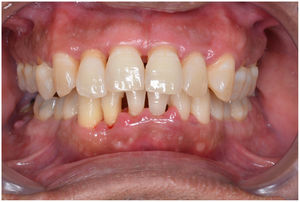
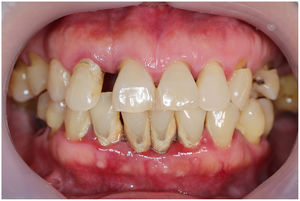
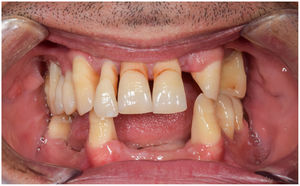
En condiciones de salud, los tejidos periodontales se organizan de forma funcional y estética alrededor de los dientes (fig. 1). El esmalte dentario es una estructura que no se recambia de forma periódica, por lo que facilita el acúmulo y evolución de biopelículas en su unión con la encía. Si no se eliminan mediante técnicas de higiene, de forma personal o profesional, invaden el surco gingival y con el tiempo se desarrolla la gingivitis, que afecta al 50-90% de la población adulta y se caracteriza por la inflamación reversible de la encía sin que el diente pierda soporte, ya que las otras estructuras del periodonto (cemento de la raíz, ligamento periodontal y hueso alveolar) están conservadas (fig. 2). La ruptura del equilibrio entre la agresión bacteriana, de estirpe fundamentalmente anaerobia, y las defensas del huésped, sumada a la presencia de diversos factores de riesgo (genética, tabaco, determinadas condiciones sistémicas como la diabetes, etc.) y siempre con una higiene bucodental inadecuada y/o falta de revisiones periódicas en el dentista, permiten el desarrollo de la periodontitis, caracterizada por la destrucción progresiva del soporte dentario, sumado al componente inflamatorio de la gingivitis (fig. 3). Si no se diagnostica o trata a tiempo, el daño se va incrementando, comenzando a destruirse el hueso de soporte de los dientes, lo que genera separación o pérdida de la encía, movilidad, desplazamientos dentarios y una alteración notable a nivel funcional y estético (fig. 4). La evolución de la periodontitis conduce a la pérdida dentaria, lo que provoca serias complicaciones a nivel local, masticatorio, psicológico y de calidad de vida en el paciente1 (fig. 5).
La periodontitis es la enfermedad inflamatoria no transmisible más común en humanos a nivel mundial, afectando sólo en su forma más grave al 8% de la población adulta2. En un estudio epidemiológico reciente se concluyó que alrededor del 38% de los adultos en España padecían periodontitis, superando el 60% entre los mayores de 55 años3. La periodontitis suele manifestarse de forma poco llamativa para el paciente durante años, con signos de alarma como el sangrado gingival (siempre patológico), inflamación y cambios en el tamaño, forma y posición de la encía, hasta que aparecen movilidad y desplazamientos dentarios, pérdida de encía con exposición de la raíz dentaria, abscesos periodontales, etc. Todo lo anterior es indicativo de enfermedad avanzada. El tratamiento de la periodontitis consiste en la eliminación profesional de biopelículas y cálculo para detener la progresión de la enfermedad. En fases más avanzadas, puede ser necesario un tratamiento periodontal quirúrgico para acceder a zonas profundas de pérdida de hueso alveolar de soporte. En cualquier caso, y dado que es una enfermedad crónica, la higiene bucodental diaria es fundamental, así como las visitas periódicas al dentista para realizar terapia de mantenimiento periodontal.
Un aspecto relevante es que la afectación de la periodontitis va más allá de la cavidad oral. Durante las últimas décadas se ha estudiado la interacción de la inflamación periodontal con determinadas enfermedades crónicas no transmisibles, algunas de ellas muy prevalentes y de gran repercusión en cuanto a morbimortalidad, como la diabetes mellitus, la enfermedad vascular aterosclerótica, la artritis reumatoide, la enfermedad pulmonar infecciosa, etc.4–8. Sin embargo, la relación atribuida con otras condiciones sistémicas parece exagerada y con escasa base científica9. La afectación a distancia de la periodontitis se explica porque el revestimiento epitelial ulcerado de las bolsas periodontales profundas genera una herida abierta entre la encía y el diente10, permitiendo el paso de bacterias y sus productos tóxicos a la microcirculación, lo que provoca bacteriemia incluso durante los procedimientos cotidianos como masticar, cepillarse los dientes o usar el hilo dental11. Esta situación genera una reacción inflamatoria sistémica, crónica y de bajo grado, implicada en los procesos etiopatogénicos de las enfermedades comentadas. La evidencia acumulada se basa en estudios a partir de modelos animales, estudios clínicos con variables subrogadas y estudios epidemiológicos, ya que los ensayos clínicos aleatorizados con criterios de valoración de comorbilidad clínica requieren un seguimiento a largo plazo de miles de pacientes, añadiéndose problemas de índole ética, como dejar la periodontitis sin tratar en los grupos de control12,13.
A nivel neurológico, la periodontitis se ha implicado como posible factor/indicador de riesgo añadido en 2 grupos muy importantes de enfermedades: los accidentes cerebrovasculares, fundamentalmente los ictus isquémicos, y los procesos neurodegenerativos como la demencia, siendo la enfermedad de Alzheimer la más relevante14,15.
Metodología para la identificación de la evidencia científicaPara recopilar toda la evidencia publicada más relevante sobre la asociación de la periodontitis con la enfermedad cerebrovascular y la demencia, se realizó una búsqueda bibliográfica en Medline OvidSP desde 1946 hasta el 10 de febrero de 2021. Exportamos los resultados de cada búsqueda al software de gestión de referencias EndNote X9, que utilizamos para gestionar nuestras referencias. Solo se incluyeron artículos publicados en inglés o en español. No se hizo ninguna restricción en cuanto al diseño del estudio. Se han seleccionado los artículos tanto originales como de revisión más relevantes para poder responder a las preguntas que a continuación se ha planteado el Grupo de Trabajo de la Sociedad Española de Periodoncia y la Sociedad Española de Neurología, formado por 3 odontólogos (YL, MC y PD) y 3 neurólogos (JV, ÁM y AF).
Asociación entre periodontitis y enfermedad cerebrovascular¿La existencia de periodontitis se asocia con un mayor riesgo de enfermedad cerebrovascular?Los resultados de un metaanálisis de estudios epidemiológicos longitudinales demostraron que los sujetos con periodontitis tienen 2,8 veces más riesgo de experimentar un ictus isquémico que los que no tienen periodontitis16. Además, en un estudio de cohortes prospectivo se concluyó que la periodontitis aumentaba significativamente el riesgo de fallecer por un ictus isquémico17. Los datos disponibles en relación con el ictus hemorrágico son inconsistentes17–19. Sin embargo, en un estudio realizado recientemente en Finlandia se ha demostrado que la periodontitis grave puede aumentar la probabilidad de padecer un aneurisma intracraneal20.
¿La existencia de periodontitis condiciona la evolución y el desenlace de la enfermedad cerebrovascular?Aunque la evidencia es limitada, algunos estudios observacionales han revelado que pacientes que han sufrido un ictus isquémico y tienen un diagnóstico confirmado de periodontitis presentan un mayor riesgo de padecer un evento vascular recurrente21, peor pronóstico funcional22, mayor déficit neurológico23 y depresión postictus24 que aquellos sin periodontitis.
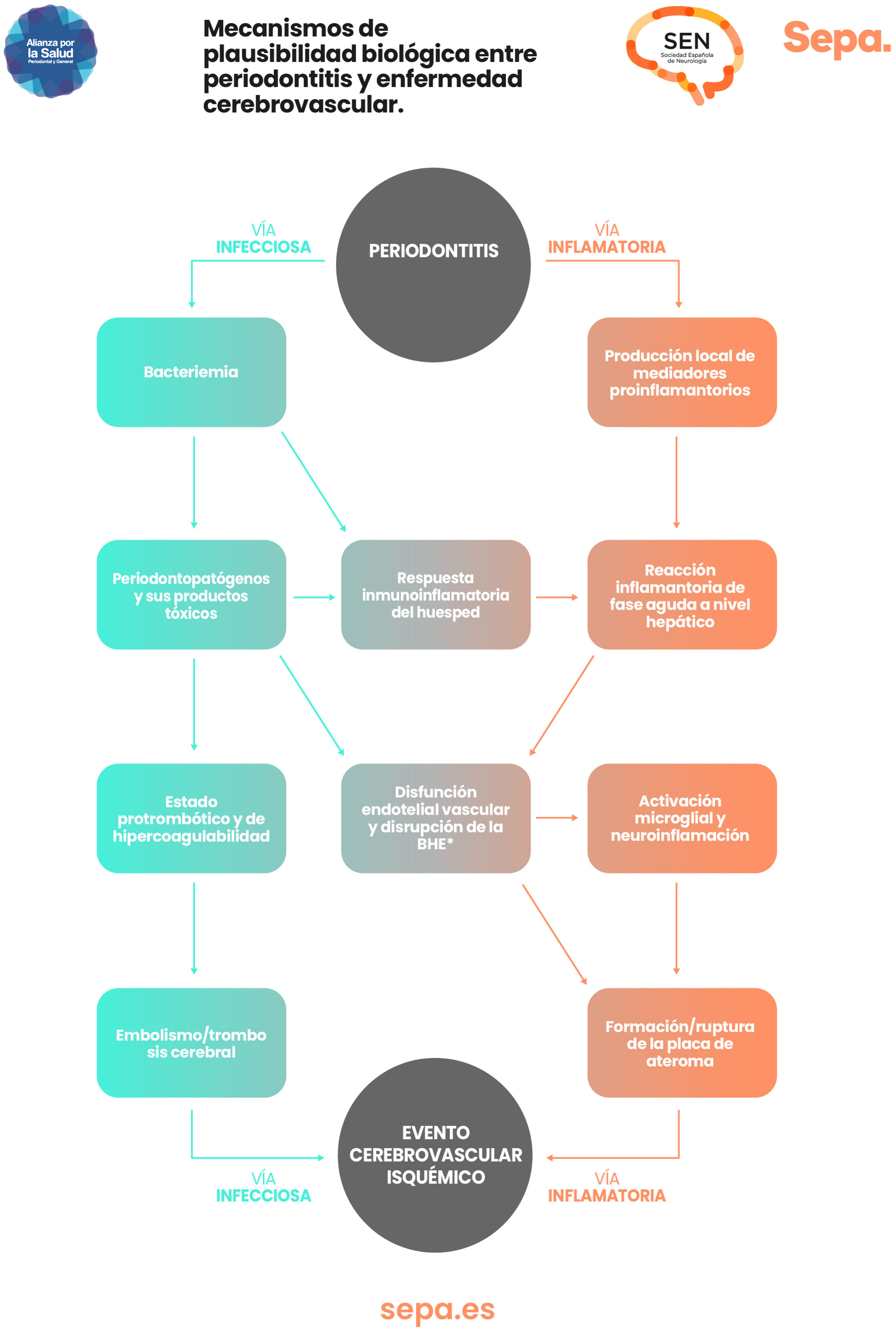
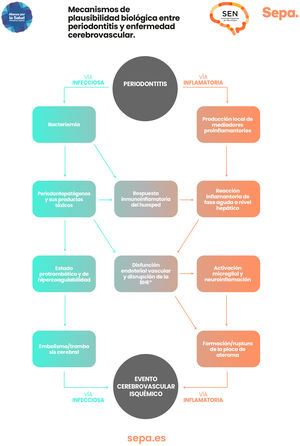
¿Hay mecanismos de plausibilidad biológica que puedan explicar la relación entre periodontitis y enfermedad cerebrovascular?En los pacientes con periodontitis, tanto las bacterias periodontales como sus productos tóxicos y los mediadores proinflamatorios producidos localmente en los tejidos periodontales pueden acceder al torrente sanguíneo a través del epitelio periodontal ulcerado. Esto provoca una respuesta inmunoinflamatoria que, junto con una posible reacción inflamatoria sistémica de fase aguda a nivel hepático, desencadenaría un estado protrombótico de hipercoagulabilidad y de disfunción del endotelio vascular que aumentaría el riesgo de embolismo/trombosis cerebral y de formación/rotura de las placas de ateroma, cuya expresión clínica sería la aparición de un evento cerebrovascular de origen isquémico25 (fig. 6).
¿El tratamiento periodontal puede reducir el riesgo de padecer enfermedad cerebrovascular y/o modificar su evolución?Hasta el momento, no se ha publicado ningún ensayo clínico intervencionista sobre el efecto del tratamiento periodontal en la prevención primaria o secundaria de la enfermedad cerebrovascular. Sin embargo, en numerosos estudios poblacionales se ha observado una reducción significativa del riesgo de eventos cerebrovasculares (isquémicos y hemorrágicos) en relación con diferentes intervenciones de salud oral, como el cepillado dentario regular (≥3 veces/día), la limpieza dental profesional periódica o el tratamiento periodontal26–31. Además, se ha comprobado que las visitas regulares al dentista (≥1 veces/año) también constituyen un factor protector de presentar un ictus en el futuro32.
Conclusiones- •
Los sujetos con periodontitis tienen 2,8 veces más riesgo de experimentar un ictus isquémico que los que no tienen periodontitis.
- •
Los datos disponibles en relación con el ictus hemorrágico son inconsistentes.
- •
Existe evidencia limitada sobre la mayor incidencia de un evento vascular recurrente en pacientes con periodontitis.
- •
La respuesta inmunoinflamatoria crónica de la periodontitis desencadenaría un estado protrombótico de hipercoagulabilidad y de disfunción del endotelio vascular que puede aumentar el riesgo de embolismo/trombosis cerebral.
- •
No existen estudios de intervención sobre el efecto del tratamiento periodontal en la prevención primaria o secundaria de la enfermedad cerebrovascular.
- •
En varios estudios observacionales se ha constatado una reducción significativa del riesgo de eventos cerebrovasculares (isquémicos y hemorrágicos) en relación con diferentes intervenciones de salud oral, incluyendo las visitas regulares al dentista.
Los resultados de un metaanálisis de estudios epidemiológicos demostraron que los sujetos con periodontitis tienen 1,7 veces más riesgo de padecer demencia de tipo Alzheimer que los periodontalmente sanos33. El riesgo aumenta de manera significativa –hasta llegar a triplicarse– en los pacientes que presentan formas más graves de periodontitis. La evidencia disponible con respecto a la relación entre periodontitis y demencia vascular es más limitada, aunque parece seguir la misma tendencia34.
¿La existencia de periodontitis condiciona el rendimiento en las pruebas cognitivas?En numerosos estudios epidemiológicos se ha constatado que los resultados obtenidos por individuos con periodontitis en diferentes pruebas neuropsicológicas para la evaluación de la función cognitiva (Mini-Mental State Examination, Digit Symbol Substitution Test, Block Design Score y Serial Digit Learning Test) son peores que los alcanzados por individuos periodontalmente sanos35–38.
¿Existe una asociación bidireccional entre periodontitis y deterioro cognitivo/demencia?En diferentes estudios poblacionales se ha demostrado que el riesgo de presentar periodontitis en los sujetos que padecen demencia o que tienen deterioro cognitivo es mayor que entre los cognitivamente sanos39–41. Estos hallazgos se complementan con los de un estudio transversal de base poblacional en el que claramente se demostró que una buena función cognitiva representa un factor protector frente a la periodontitis42.
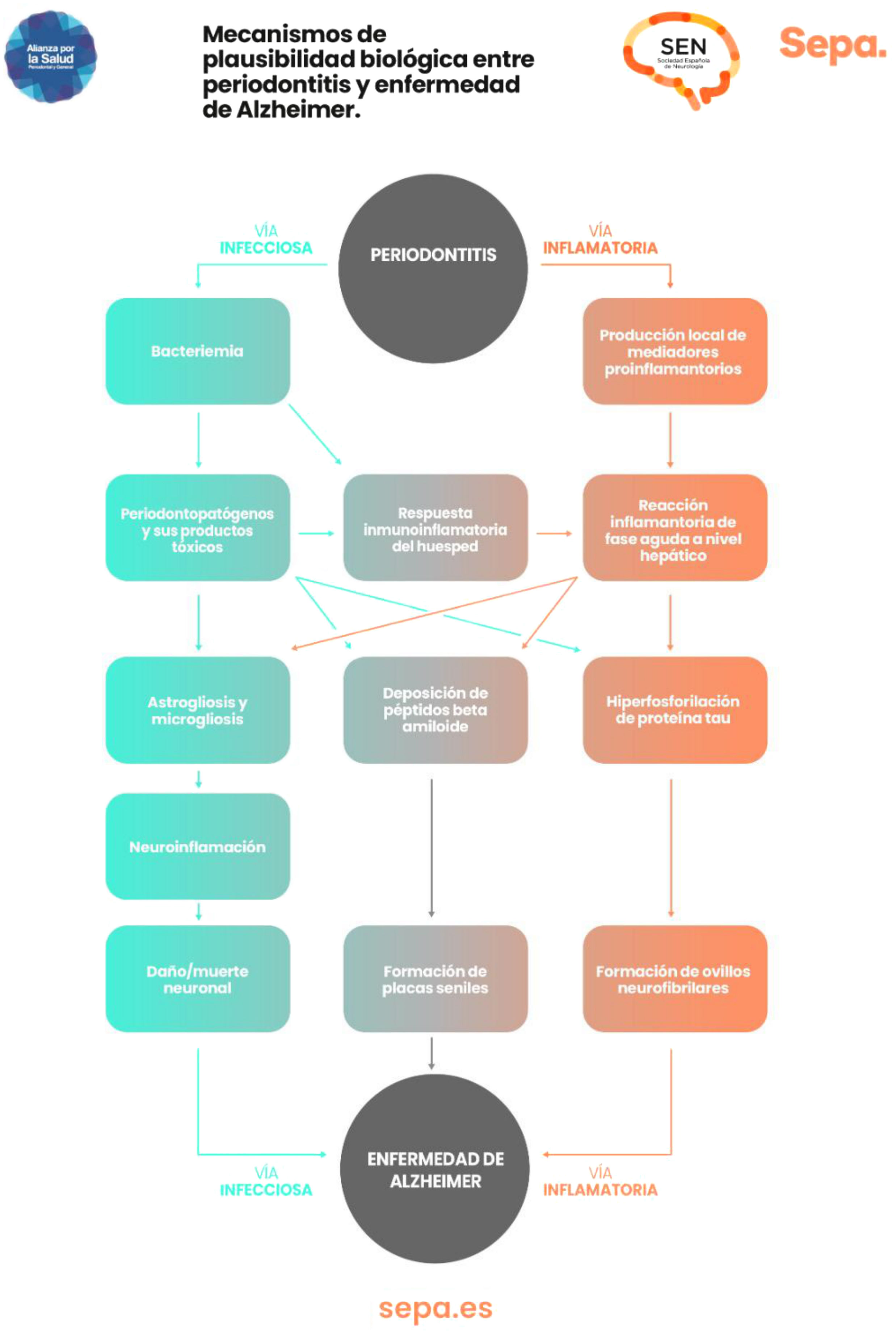
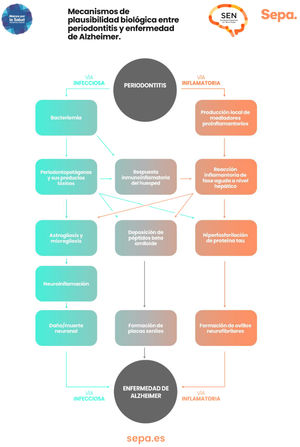
¿Hay mecanismos de plausibilidad biológica que puedan explicar la relación entre periodontitis y deterioro cognitivo?Como ya se ha comentado previamente, en la periodontitis se producen episodios recurrentes de bacteriemias y endotoxemias, así como un estado de inflamación crónica de bajo grado. Todo ello contribuiría de manera significativa al desarrollo de procesos neurodegenerativos involucrados en la disfunción cognitiva, particularmente los característicos de la enfermedad de Alzheimer, como astrogliosis, microgliosis, neuroinflamación y daño/muerte neuronal, así como la formación en el tejido cerebral de placas seniles de beta amiloide y de ovillos neurofibrilares, que contienen la proteína Tau hiperfosforilada43 (fig. 7).
¿El tratamiento periodontal puede condicionar la evolución del deterioro cognitivo y/o la de sus marcadores?Hasta la fecha, no se ha publicado ningún estudio de intervención sobre el efecto del tratamiento periodontal en la prevención primaria de la demencia. Sin embargo, en numerosos estudios poblacionales se ha detectado una reducción significativa del riesgo de demencia tras la realización de diferentes intervenciones de salud oral, como profilaxis dental profesional o tratamiento periodontal44,45. Además, también se ha comprobado que las visitas rutinarias al dentista (≥1 veces/año) constituyen un factor protector de padecer demencia en el futuro46. Recientemente, en un estudio con un diseño cuasiexperimental en el que se combinaron datos de pacientes con y sin periodontitis de 2 bases de datos epidemiológicas distintas, se confirmó un efecto beneficioso del tratamiento periodontal sobre la atrofia cerebral característica de la enfermedad de Alzheimer47. En cuanto a estudios de prevención secundaria, la evidencia disponible de que el tratamiento odontológico o determinadas medidas de higiene oral puedan mejorar la función cognitiva en pacientes con deterioro cognitivo es solo limitada48,49.
Conclusiones- •
Los sujetos con periodontitis tienen 1,7 veces más riesgo de padecer demencia de tipo Alzheimer que los periodontalmente sanos. La evidencia disponible con respecto a la relación entre periodontitis y demencia vascular es más limitada.
- •
Los individuos con periodontitis alcanzan peores resultados que los individuos periodontalmente sanos en diferentes pruebas neuropsicológicas para la evaluación de la función cognitiva.
- •
En la periodontitis se producen episodios recurrentes de bacteriemias y endotoxemias, generando un estado de inflamación crónica de bajo grado que contribuye de manera significativa al desarrollo de procesos neurodegenerativos involucrados en la disfunción cognitiva.
- •
No existen estudios de intervención sobre el efecto del tratamiento periodontal en la prevención primaria de la demencia. A nivel de prevención secundaria, la evidencia es muy limitada.
- •
En estudios observacionales, se ha confirmado una reducción significativa del riesgo de demencia en relación con diferentes intervenciones de salud oral, incluyendo las visitas regulares al dentista, así como un efecto beneficioso del tratamiento periodontal sobre la atrofia cerebral.
- 1.
Consejos relacionados con las enfermedades neurológicas en el entorno odontológico
- •
Todos los pacientes
- ∘
Evitar hábitos tóxicos en general, especialmente el abuso de alcohol.
- ∘
Evitar el consumo de tabaco.
- ∘
Fomentar hábitos de vida saludables.
- ∘
Fomentar la realización de ejercicio físico y actividad cognitiva de forma continuada.
- ∘
Recomendar un adecuado control de enfermedades y factores de riesgo vascular (hipertensión arterial, diabetes mellitus, dislipidemia, obesidad, etc.).
- ∘
- •
Paciente con ictus
- ∘
Evitar la retirada de antiagregación/anticoagulación, salvo en aquellos procedimientos en los que sea estrictamente necesario, y hacerlo durante el mínimo tiempo posible, valorando, en los casos en los que esté indicada, la necesidad de terapia antitrombótica puente sustitutiva y proporcionando información al paciente sobre los riesgos de su retirada.
- ∘
Informar sobre síntomas de alarma y la recomendación de avisar inmediatamente a los servicios de emergencia.
- ∘
- •
Pacientes con crisis epilépticas postictus
- ∘
Evitar el uso de antibióticos que disminuyan el umbral convulsivo (quinolonas).
- ∘
Informar sobre las medidas generales a tener en cuenta en caso de una crisis epiléptica: posición lateral de seguridad, proteger el entorno, evitar introducir objetos en la boca del paciente, etc.
- ∘
- •
Pacientes con deterioro cognitivo
- ∘
Informar al paciente y cuidador sobre la importancia de una adecuada higiene dental y vigilar signos de infección o enfermedad odontológica.
- ∘
Tratar el dolor en todo paciente con deterioro cognitivo y enfermedad odontológica, particularmente en aquellos en los que exista agitación aunque el paciente no se queje expresamente de dolor. Evitar opiáceos en el tratamiento del dolor.
- ∘
Evitar sedación en la medida de lo posible y, en caso de ser necesaria, utilizar la mínima dosis eficaz.
- ∘
- •
- 2.
Consejos acerca de la periodontitis desde las unidades de neurología
- •
Todos los pacientes
- ∘
Instar a todos los pacientes (o a sus cuidadores) a que incorporen el cepillado dental a sus hábitos de higiene diaria (al menos 2 veces al día con pasta dental fluorada, durante 2min cada cepillado).
- ∘
Insistir a todos los pacientes en que deben someterse a revisiones odontológicas periódicas (al menos una vez al año).
- ∘
- •
Sospecha de periodontitis
- ∘
Instar a todos los pacientes con condiciones de riesgo o signos/síntomas de sospecha de periodontitis a someterse cuanto antes a una revisión odontológica.
- ∘
Indagar si existen condiciones de riesgo:
- ∘
- •
Tabaquismo.
- •
Diabetes.
- •
Neutropenia.
- •
Inmunodeficiencias (congénitas/adquiridas).
- •
Medicación inmunosupresora.
- ∘
Preguntar y explorar signos/síntomas de sospecha:
- ∘
- •
Sangrado gingival (espontánea o con el cepillado).
- •
Encías de color blanquecino, enrojecidas o amoratadas.
- •
Mal aliento (halitosis).
- •
Movilidad dental.
- •
Desplazamiento progresivo de los dientes.
- •
Raíces dentarias expuestas.
- •
Diagnóstico confirmado de periodontitis
- ∘
Instar a todos los pacientes con diagnóstico de periodontitis a someterse cuanto antes a tratamiento periodontal específico.
- ∘
Insistir en la necesidad de cumplir las instrucciones proporcionadas por el odontólogo y de asistir a las revisiones periódicas.
- ∘
- •
No hay ninguna fuente de financiación externa.
Conflicto de interesesNinguno.
Parte de este informe ha sido utilizado como material de divulgación por ambas sociedades científicas. El Grupo de Trabajo SEPA-SEN quiere agradecer la inestimable ayuda del Comité Ejecutivo de SEPA para el desarrollo de este proyecto, en especial a Javier García, Jaume Pros y Eugenia Huerta, así como el apoyo institucional de los doctores José Miguel Láinez (presidente de la SEN), Antonio Bujaldón (expresidente de la SEPA), José Nart (presidente de la SEPA) y de las doctoras Paula Matesanz (vicepresidenta de la SEPA) y Olalla Argibay (vocal de la SEPA). Por último, agradecer la ayuda en la búsqueda bibliográfica por parte de la Dra. Debora Marletta (Servicios Bibliotecarios, University College London).