Un varón de 51 años, fumador, hipertenso y diabético, sin antecedentes psiquiátricos personales ni familiares, fue traído a urgencias refiriendo oír voces y tener la sensación de la presencia de un extraño en su proximidad, al que no podía ver, pero sí oír y sentir. Tanto las voces como la presencia, eran percibidas desde su lado izquierdo. Además, los familiares describían episodios breves de desconexión del medio de una semana de evolución. El paciente solo aquejaba cefalea intensa. No realizaba crítica de las percepciones que consideraba reales, y no era consciente de los episodios de desconexión. La exploración neurológica objetivó una cuadrantanopsia homónima superior izquierda, extinción visual izquierda y extinción sensitiva hemicorporal izquierda. La TAC cerebral urgente mostró una hipodensidad temporo-parietal derecha, sin captación de contraste, que se correspondía en la RM cerebral con una lesión sugestiva de ictus isquémico agudo (fig. 1). Durante el ingreso hospitalario, los síntomas psicóticos evolucionaron hacia un delirio paranoide centrado en la presencia y las voces, mostrándose suspicaz y verbalmente agresivo cuando se le negaba su existencia. Se inició tratamiento sintomático con risperidona 1mg/8h. Debido a la edad de inicio atípica para psicosis primaria y a la coexistencia de una lesión cerebral aguda, así como de episodios de desconexión de nueva aparición, se solicitó un EEG urgente por sospecha de psicosis ictal. Durante el registro de 40min se detectaron 3 crisis epilépticas focales, de 1-2min de duración, de inicio en la región centro-parietal derecha, con lentificación postictal centro-temporal derecha (fig. 2). El registro intercrítico mostraba una lentificación focal temporal derecha. Clínicamente, durante los episodios el paciente dirigía la mirada hacia la izquierda con detención de actividad, verbalizando algunas frases fuera de contexto, pero bien estructuradas, y preservando el nivel de consciencia. Afirmaba haber sentido durante el registro la «presencia» a su izquierda. Apoyando el EEG la sospecha diagnóstica de psicosis ictal, interpretamos las alteraciones de la percepción (las voces y la sensación de presencia) y del pensamiento (delirio paranoide) como semiología de crisis epilépticas focales psíquicas (cognitivas según la clasificación de la ILAE-20171) de etiología sintomática aguda a la lesión isquémica. Se inició tratamiento antiepiléptico con levetiracetam hasta 1.500mg/12h. Debido a una respuesta parcial, se añadió fenitoína hasta 100mg/8h, con gran mejoría clínica, desapareciendo el delirio, las voces y la presencia, y apareciendo crítica de las percepciones. Al alta, sin nuevos eventos, no precisa tratamiento antipsicótico y mantiene tratamiento con levetiracetam 1.500mg/12h.
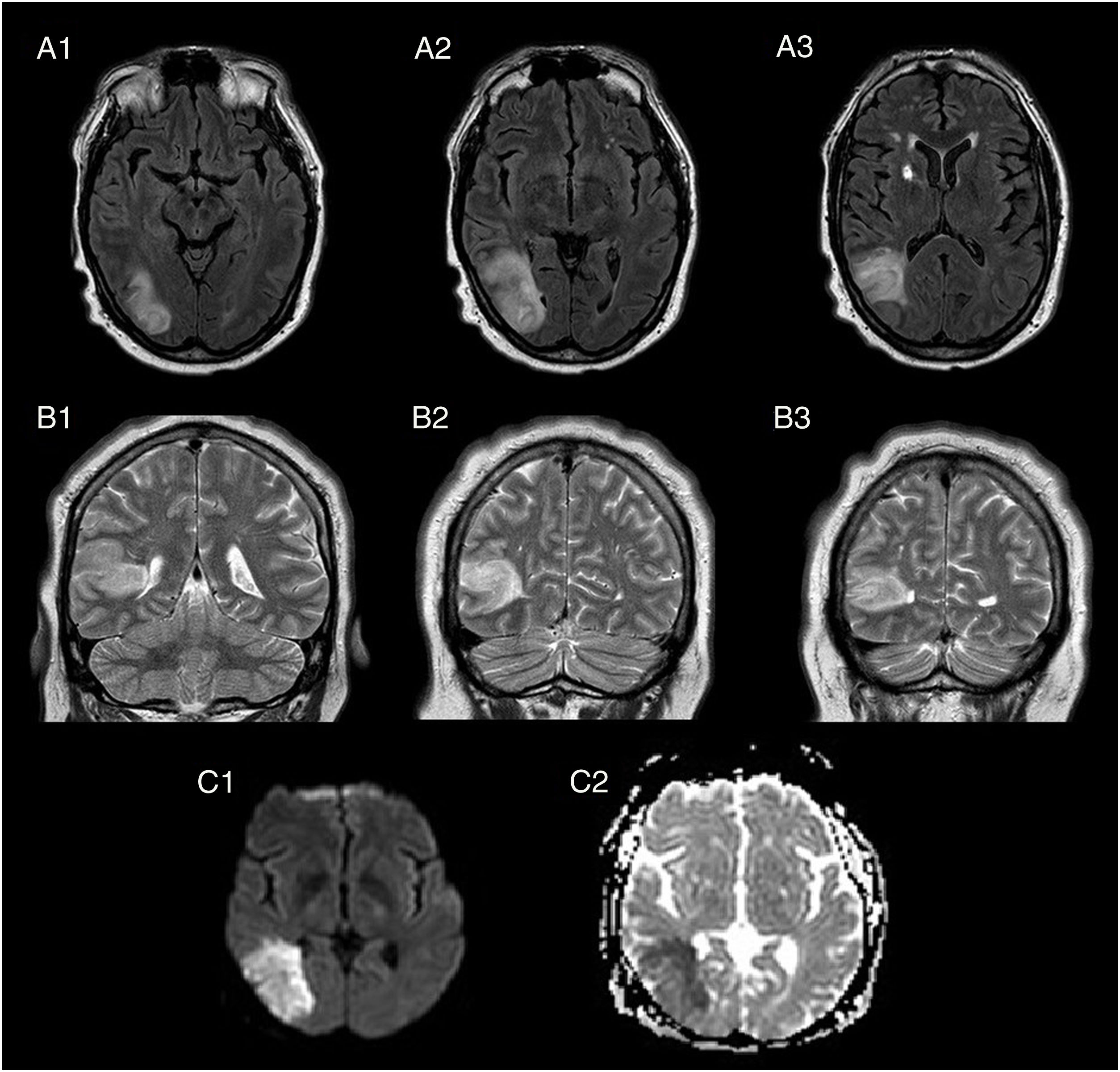
Resonancia magnética cerebral: secuencia FLAIR, cortes axiales (A1-A3), secuencia T2, cortes coronales (B1-B3), secuencias de difusión, cortes axiales (C1=tDWI, C2=ADC). Se observa una lesión córtico-subcortical temporal derecha, hiperintensa en secuencias T2-FLAIR (A y B), afectando a giro temporal medio e inferior derechos, con extensión hacia región peritrigonal y asta occipital del ventrículo lateral ipsilateral. Señal hiperintensa en secuencias de difusión (C1), con restricción de señal en mapa ADC (C2).
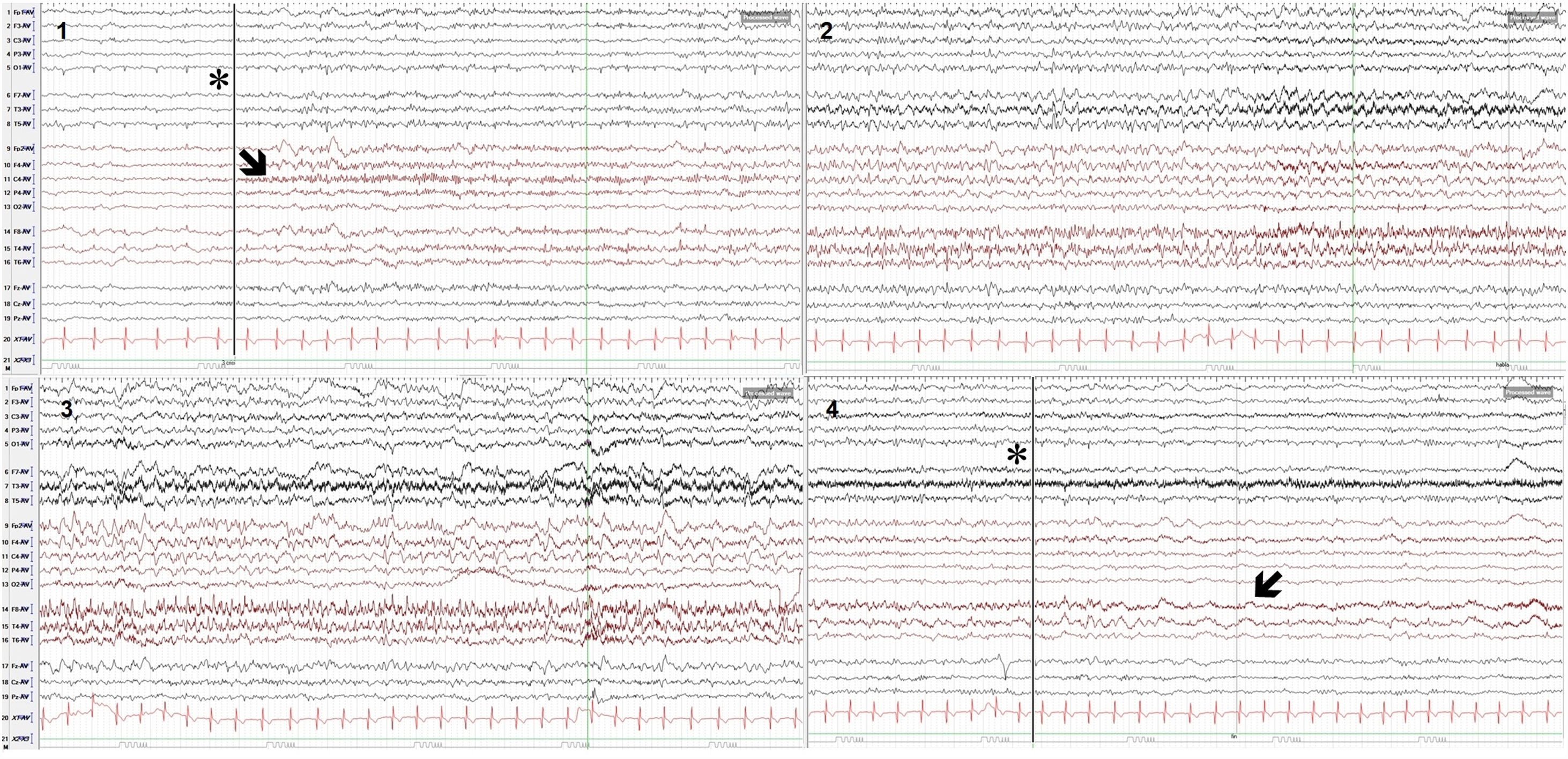
Electroencefalograma: actividad epileptiforme durante una de las crisis registrada electrográficamente en EEG de superficie con colocación de electrodos según sistema 10-20, registro referencial (AV: average), sensibilidad: 10mV, filtro de altas frecuencias: 70Hz, 30 seg/época, se muestran 4 épocas (1-4): inicio de la crisis (época 1, * y línea vertical) con ritmos rápidos en la región centro-parietal derecha y línea media (C4-P4-Cz) (época 1, flecha), que evolucionan aumentando su amplitud y propagándose a derivaciones adyacentes constituyendo finalmente una actividad lenta (theta/alfa) rítmica regular con elementos agudos en regiones fronto-temporales de predominio derecho (épocas 2 y 3) hasta el final de la crisis (época 4, * y línea vertical) y lentificación postictal centro-temporal derecha (época 4, flecha).
La prevalencia de síntomas psicóticos en pacientes epilépticos alcanza un 7%2 (duplicando la de la población general, 3%2,3). La psicosis en pacientes epilépticos se clasifica según su relación temporal con las crisis epilépticas, dividiéndose en psicosis ictal, postictal e interictal4–6. En la psicosis ictal los síntomas psicóticos son la manifestación clínica de la actividad epiléptica4. La psicosis postictal comienza después de una crisis epiléptica, tras un período lúcido de horas o días4–6. La psicosis interictal aparece en períodos libres de actividad epiléptica4–6. Existen razones neuroanátomicas y neurofisiológicas que explican la patogenia de la psicosis en pacientes epilépticos4. Neuroanatómicamente, la más relacionada es la epilepsia del lóbulo temporal con implicación hipocampo-amigdalar. El resto de estructuras límbicas y el lóbulo frontal también se asocian con psicosis ictal. Por otro lado, el circuito dopaminérgico, implicado en la psicosis, también tiene un papel en la epilepsia; regulando positivamente la liberación de glutamato y negativamente la de GABA7. Por tanto, psicosis y epilepsia pueden presentarse de forma no casual en pacientes epilépticos.
El caso que se presenta corresponde a una forma de psicosis ictal. Los síntomas de la psicosis ictal incluyen alucinaciones, síntomas afectivos y delirios6. Nuestro paciente presentó además, la peculiar «sensación de presencia de un extraño». La «sensación de presencia» se define como la ilusión o percepción de que alguien, a quien el sujeto que lo percibe no puede ver, se encuentra en el espacio personal inmediato8. La fisiopatología de este fenómeno corresponde a un trastorno de la percepción del propio cuerpo, proyectándose los inputs somáticos y sensitivos fuera del espacio «intrapersonal» hacia el espacio extrapersonal, como consecuencia de lesiones en áreas de asociación temporo-parietales, responsables de la autoconciencia del esquema corporal8,9. La sensación de presencia ha sido descrita previamente en casos aislados como manifestación semiológica de crisis epilépticas8–10. Por tanto, debemos descartar un origen epiléptico en pacientes con lesiones de áreas de asociación implicadas en la percepción y autoconciencia del propio cuerpo que refieran una «sensación de presencia». Nuestro caso combina la «sensación de presencia», alucinaciones auditivas e ideación delirante como expresión clínica de una psicosis ictal.
AutoríaTodos los autores han contribuido intelectualmente en la realización del trabajo y han aprobado la versión final del mismo.
Conflicto de interesesLa autora principal declara la participación en el Concurso de Casos Clínicos en Epilepsia de laboratorios Esteve, celebrado en el año 2018, presentando el caso clínico descrito en este manuscrito, y resultando ganadora del Primer Premio de la Categoría General de dicho concurso, habiendo recibido una dotación económica para uso exclusivo en la asistencia a un congreso nacional o internacional de epilepsia o a un curso de formación en dicha área en su lugar, dotado de 1.500€, que de ninguna manera podrán ser utilizados para disfrute personal. Así mismo, dicho caso clínico forma parte de la 3.ª edición del curso online Formación Interactiva sobre Casos en Epilepsia (FICE). Tal y como se indica en las bases legales del concurso, los derechos de Propiedad Intelectual de la «Obra», correspondientes a Esteve, pueden ser cedidos a terceros. Dicha cesión ha sido solicitada por la autora principal con la intención de proponer la publicación del caso en la revista de Neurología de Elsevier, recibiendo la conformidad del laboratorio. Anotar que la «Obra» y el manuscrito enviado para su valoración como publicación en la revista son documentos diferentes, elaborados de manera específica para cada fin, no constituyendo en ningún caso una reproducción idéntica del texto ni de las imágenes.
Nos gustaría mostrar nuestro agradecimiento por su colaboración al Dr. Iñigo Garamendi Ruiz del Servicio de Neurología, Hospital Universitario de Cruces, neurólogo especialista en epilepsia.