El hematoma subdural (HS) intracraneal, como complicación de los procedimientos de la anestesia epidural, es un fenómeno muy poco frecuente, aunque existen casos descritos en la literatura médica. Tras la punción de la duramadre en dichas técnicas existe el riesgo de aparición de un HS que puede estar en relación con el síndrome de hipotensión del líquido cefalorraquídeo (LCR).
La sintomatología de este cuadro está en relación con el efecto masa y el desplazamiento de estructuras, dependiendo de la edad del paciente, la localización, el tamaño, la velocidad de instauración, la condición clínica previa y la compresión de estructuras intracraneales. El diagnóstico diferencial entre el síndrome de hipotensión del LCR y el HS por hipertensión intracraneal puede llegar a ser difícil, evitando la realización de un diagnóstico precoz.Presentamos el caso de una puérpera de 27 años que desarrolló un HS secundario a los procedimientos de la anestesia epidural que se le administró en el parto.
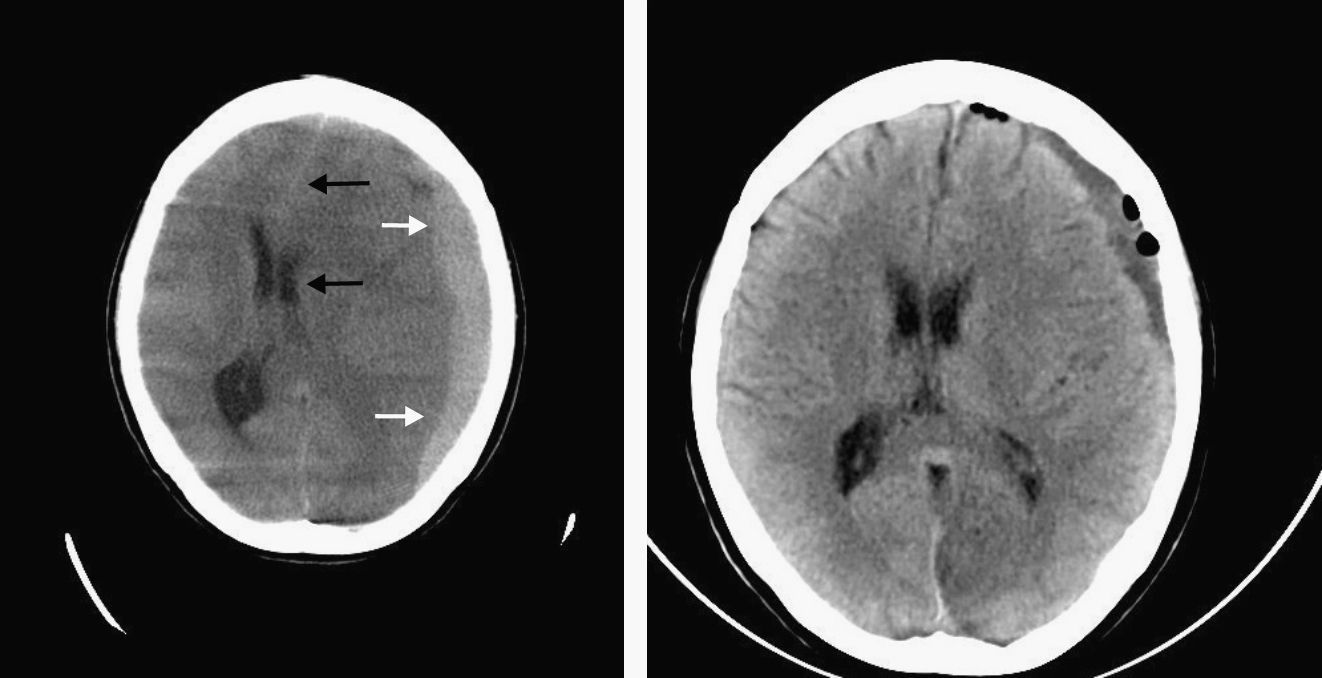
Mujer de 27 años de edad, sin ningún antecedente de interés. Acude al servicio de urgencias de nuestro hospital en 2 ocasiones consecutivas, 4 días después de presentar parto eutócico, sin complicaciones, en el que se administró anestesia epidural con levobupivacaína mediante punción con aguja Weiss de calibre n.° 18 en el espacio intervertebral L2-L3, por clínica de cefalea fronto-occipital que aparece y se exacerba en la bipedestación y mejora con el decúbito. Presenta presión arterial (PA) de 148/73mmHg y frecuencia cardiaca (FC) de 70 lpm. La exploración física no revela ningún dato patológico, y no se aprecia hábito marfanoide o leptosomático ni hiperlaxitud articular o cutánea. En la exploración neurológica no se observa ningún tipo de focalidad. La paciente es dada de alta con tratamiento analgésico y antiinflamatorio. En las semanas sucesivas presenta cefalea de carácter postural, que no le imposibilita para la realización de las actividades de la vida diaria y que cede o mejora con el tratamiento analgésico pautado. Aproximadamente al cabo de un mes, regresa a nuestro servicio por cefalea intensa, que ha perdido su carácter postural, que no mejora con los analgésicos habituales y que se acompaña de vómitos y discreto estado de ansiedad y agitación. PA de 136/86mmHg y FC de 37 lpm. La exploración neurológica no revela hallazgos patológicos. Hemograma, bioquímica, coagulación, gasometría venosa y sistemático de orina sin hallazgos. En el ECG destaca bradicardia sinusal, sin otros hallazgos. Radiografía de tórax normal. En la TC cerebral realizada se observa extenso HS subagudo fronto-temporo-parietal izquierdo, con importante efecto masa que desplaza la línea media y el sistema ventricular 14mm hacia la derecha (fig. 1). Comentado el caso con el servicio de neurocirugía del hospital de referencia se decide su traslado. Durante su estancia en urgencias a la espera del traslado sufre brusco deterioro del nivel de conciencia, con Glasgow 3 y anisocoria, por lo que se decide su sedación, relajación, intubación orotraqueal, ventilación mecánica y administración de fármacos antiedema cerebral.
A su llegada al hospital de referencia, se realiza con carácter urgente la evacuación del hematoma con la realización de 2 agujeros de trépanos, uno parietal frontal y otro parietal posterior izquierdo, saliendo el hematoma a gran presión. Con débito serohemático abundante por el drenaje y Glasgow 15, presenta buena evolución, se realiza una TC cerebral de control donde se objetiva la reexpansión del parénquima cerebral y la recuperación de la línea media (fig. 1) y finalmente es dada de alta para control por su médico de atención primaria y neurólogo de área, pendiente de revisión en consultas externas de neurocirugía.
El HS se define como la colección de sangre que se acumula en el espacio existente entre la duramadre y aracnoides a nivel craneal, siendo la etiología postraumática la más frecuente. Las primeras descripciones de un HS crónico las realizaron Wepfer en 1658 y Morgani en 1761, mientras que Virchow en 1857 consideró la etiología no traumática en lo que denominó «paquimeningitis hemorrágica interna»1,2. Trotter1-3, en 1914, teorizó con la posibilidad de que su origen estuviese en la rotura de pequeñas venas delgadas localizadas en la aracnoides. El HS como complicación de las técnicas de anestesia epidural es una complicación infrecuente, con una prevalencia entre 1/500.000 y 1/1.000.0004.
Como complicación más frecuente de los procedimientos de la anestesia epidural se encuentra la cefalea pospunción dural (CPPD), en relación con el síndrome de hipotensión del LCR, debido a la extravasación del mismo en el sitio de la punción lumbar, lo que produce una disminución de la presión intracraneal. Como característica de la CPPD se destaca el carácter postural de la misma, apareciendo o empeorado unos 15 min después de la bipedestación y mejora en un tiempo similar con el decúbito, según los criterios diagnósticos de la International Headache Society (2004, ICHD-II)5,6. Los estudios realizados muestran que la duración de la sintomatología no va más allá de unos 5 días en la mayoría de los casos5. Cuando la disminución de la presión del LCR se realiza de forma brusca, el desplazamiento de estructuras cerebrales podría llegar a producir el desgarro de venas subdurales intracraneales lo que originaría el HS7-10. Muchos autores han relacionado las técnicas de punción lumbar y el material utilizado en la aparición del HS como complicación, considerándose que el mayor diámetro, el tipo de punta de lápiz y el bisel de las agujas utilizadas tienen mayor predisposición a la lesión vascular1. Sin embargo, el tipo de agujas utilizadas parece no ser la solución del problema, pues se han comunicado casos de HS secundario a técnicas de anestesia epidural con agujas de fino calibre1-5.
Cabe destacar que en la fase aguda del HS, como consecuencia del aumento del volumen cerebral, se provoca la elevación de la presión intracraneal (PIC), la cual en fases avanzadas somete al tallo encefálico a hipoperfusión e isquemia, desencadenando un aumento de la actividad del sistema nervioso autónomo simpático y parasimpático que trata de aumentar el volumen latido y la PA a niveles que superen la presión ejercida sobre el tallo encefálico, con el objetivo de vencer la resistencia vascular al flujo sanguíneo cerebral generada por el aumento de la PIC11-15. Esta respuesta fisiológica a la elevación de la PIC se denomina efecto Cushing y clínicamente se caracteriza por la tríada hipertensión arterial, bradicardia y respiración irregular, signos de mal pronóstico. En el caso de nuestra paciente se detectó bradicardia sin llegar en ningún momento a presentar hipertensión arterial ni respiración irregular.
La duración de la cefalea más allá de una semana tras la punción lumbar para la realización de una anestesia epidural, la desaparición de su carácter postural y la aparición de focalidad neurológica asociada nos deben poner sobre aviso de la existencia de patología intracraneal aguda, cuya sintomatología ya no dependería de la hipotensión del LCR como sintomatología típica de la CPPD, sino de la hipertensión intracraneal, el efecto masa y el desplazamiento de estructuras intracraneales producidas por el HS.