La enfermedad de Moyamoya (EMM) es una enfermedad cerebrovascular rara, de presentación casi exclusiva en población asiática, que predispone a los pacientes afectados a sufrir ictus con relación a una progresiva estenosis de la arteria carótida interna y sus ramas principales.
Se presenta el caso de una paciente mujer de 29 años, natural de Badalona, España, sin ascendencia asiática, fumadora de 6-7 cigarrillos/día e independiente para las actividades diarias. Como antecedentes patológicos presentaba hipertensión arterial y EMM diagnosticada a los 12 años.
Como resultado de la EMM la paciente presentó hemorragia subaracnoidea a los 12 años, hemorragia intraventricular a los 27, crisis comiciales y numerosos accidentes isquémicos cerebrales transitorios en territorio hemisférico izquierdo. Se practicaban controles periódicos mediante resonancia magnética (RM), tomografías computarizadas (TC) y angiografías intracraneales. La última RM realizada tras el episodio de hemorragia intraventricular, objetivó estenosis distal de ambas arterias carótidas internas (ACI) estable respecto a controles previos, estenosis crítica en arteria cerebral media (ACM) izquierda en segmento M1, estenosis de ACM derecha estable, e hipertrofia de vasos de la base del cráneo. Por progresión de la lesión en ACM izquierda se programó tratamiento quirúrgico para realización de bypass extra-intracraneal.
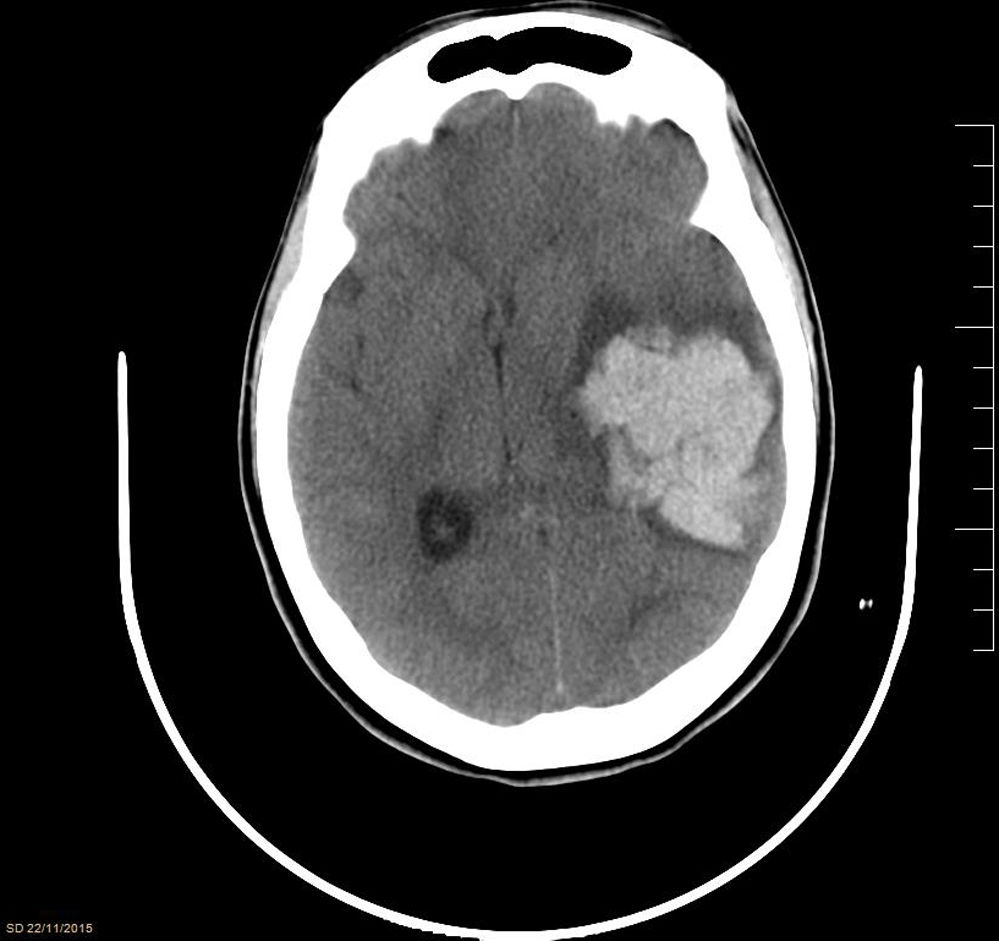
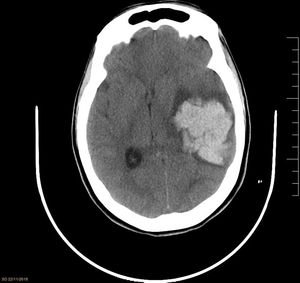
Durante dicha espera, la paciente sufrió episodio de cefalea brusca con anisocoria por midriasis izquierda, desviación de comisura bucal, hiperextensión de hemicuerpo izquierdo y disminución del nivel de consciencia (GCS 4), precisando intubación orotraqueal. La TC craneal (fig. 1) mostró un voluminoso hematoma intraparenquimatoso temporoparietal izquierdo (51×50×38mm) con efecto masa y desviación de estructuras intracraneales. Se realizó craneotomía emergente y evacuación del hematoma, ingresando en la unidad de cuidados intensivos (UCI) para control postoperatorio. Durante su estancia en la UCI la paciente presentó mínima mejoría neurológica, desarrolló espasticidad muscular generalizada, mantuvo un nivel de consciencia bajo (GCS 8) y falta de conexión con el medio, y sufrió status epiléptico solucionado con tratamiento anticomicial. Los controles radiológicos realizados (TC y RM) mostraron centrado de las estructuras cerebrales y signos de isquemia subaguda en lóbulo frontobasal lateral izquierdo. A pesar del tratamiento médico, tras 57 días de ingreso en la UCI, la paciente fue dada de alta a planta hospitalaria con cánula de traqueostomía, y posteriormente a centro socio-sanitario sin práctica mejoría del estado neurológico.
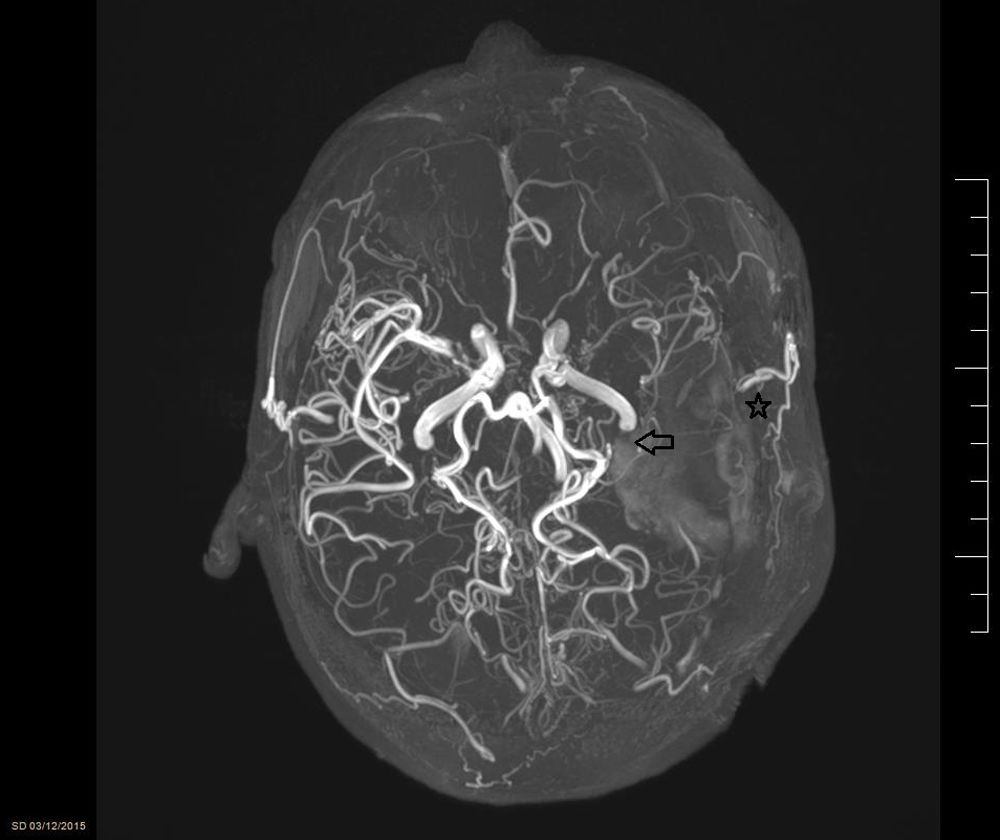
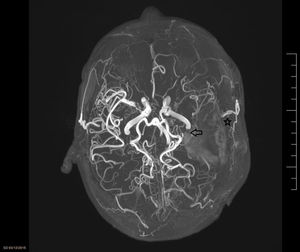
La EMM fue definida por primera vez en 1957 por 2 médicos japoneses, Takeuchi y Shimizu. Esta enfermedad se caracteriza por una oclusión progresiva de las ACI en su extremo más terminal, y secundariamente a esta oclusión aparición de una red de vasos colaterales anómalos en la base del cráneo (fig. 2). La EMM recibe este nombre por la imagen que generan todos estos vasos en las pruebas radiológicas (Moyamoya en japonés se traduce como volutas de humo). Es una enfermedad relativamente frecuente en la población asiática, sobre todo en Japón y Corea (incidencia de 0,54 y 0,94/100.000hab, respectivamente en los últimos estudios1), resultando prácticamente anecdótica en otras zonas geográficas (incidencia 0,086/100.000hab en estudio realizado sobre población estadounidense).
A pesar de que la causa de la misma es desconocida, últimamente se ha relacionado dicha enfermedad con mutaciones de la proteína ACTA22 codificada en el cromosoma 10 y responsable de una proliferación anómala de la musculatura de la capa íntima de los vasos intracraneales que provocaría estenosis progresiva del vaso y aparición de malformaciones arteriales como micro-aneurismas. Además, se cree que puede existir cierto patrón de herencia familiar. Así, el 10% de individuos afectados por la EMM presentan acontecimientos familiares, definiéndose mutaciones en diferentes cromosomas, siendo la de mayor susceptibilidad la del gen RNF213 (cromosoma 17) apareciendo dicha mutación en el 95% de los pacientes afectados por EMM con historia familiar y en el 80% de los pacientes con EMM esporádica en el este asiático (en controles sanos la mutación solo se ha objetivado en un 1,8% de casos)2. El sexo femenino se considera factor de riesgo de la EMM, habiéndose objetivado una progresión más acelerada de la enfermedad en esta población3,4.
La enfermedad presenta 2 picos de afectación, uno en edad pediátrica (5-15 años) y un segundo entre los 30-40 años1. En general, en los pacientes pediátricos la EMM se presenta con alteraciones de tipo isquémico, siendo la clínica más frecuente los accidentes isquémicos transitorios de territorio anterior, sobre todo por afectación de la ACM (la afectación del territorio posterior es poco frecuente y se relaciona con peor pronóstico), pero observándose también infartos isquémicos cerebrales. Esta clínica se produce como consecuencia de la disminución de flujo arterial en los vasos afectados, habiéndose identificado diferentes factores precipitantes como la hiperventilación, el stress, la fatiga o la deshidratación. Sin embargo, en los pacientes adultos, la EMM cursa normalmente con eventos hemorrágicos intracraneales4. Se cree que la mayoría de estos eventos son debidos a la rotura de los vasos colaterales formados en la base del cráneo y de los micro-aneurismas arteriales, dando como resultado hemorragias intracraneales y de forma menos frecuente, hemorragias subaracnoideas.
El diagnóstico de la EMM se establece al confirmarse mediante angiografía un cambio esteno-oclusivo en al menos una de las ACI y/o ramas derivadas. De todas formas, a consecuencia de las complicaciones que pueden asociarse a dicha prueba diagnóstica, la baja sensibilidad para detectar formación de vasos colaterales en la base del cráneo y a la mejoría en los últimos años de la RM o la TC, actualmente no suelen ser necesarias pruebas invasivas para establecer el diagnóstico definitivo de EMM.
El único tratamiento que ha mostrado resultados positivos ha sido la revascularización directa e indirecta5. La técnica de revascularización directa consiste en la formación de un bypass extra-intracraneal entre la arteria temporal superficial y la ACM (cuando la clínica es posterior se usa la arteria occipital y la arteria cerebral posterior). La revascularización indirecta consiste en implantar tejidos vascularizados (normalmente músculo temporal) a la duramadre para aprovechar la tendencia de esta enfermedad a la angiogénesis y reperfundir las zonas isquémicas. Estos tratamientos han mostrado mejoría tanto a nivel clínico, radiológico (reversión del entramado de vasos colaterales) y aumento de la supervivencia en diferentes estudios retrospectivos y prospectivos3,6. Otros tratamientos como los antiagregantes o la actitud expectante no mostraron beneficios3.