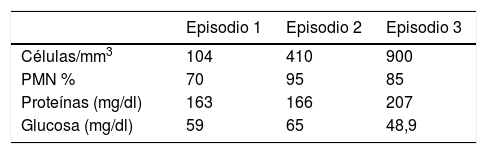
La meningitis inducida por fármacos es una entidad poco frecuente pero a tener en cuenta ante episodios de meningitis recurrentes e inexplicados. Se ha descrito principalmente en relación con antiinflamatorios no esteroideos, antibióticos, inmunoglobulinas intravenosas, inmunosupresores, vacunas y agentes intratecales1. De manera excepcional, en 3 únicos casos en la literatura se ha relacionado con el alopurinol2-4. Describimos un nuevo caso de meningoencefalitis recurrente probablemente causada por alopurinol. Mujer de 74 años, fumadora, hipertensa y con hiperuricemia, en tratamiento con alopurinol, olmesartán/hidroclorotiazida y omeprazol. Ingresó en nuestro hospital por un tercer episodio de alteración del lenguaje y confusión. La paciente había ingresado por primera vez en otro hospital 2 meses antes con un cuadro del despertar de desorientación y afasia. Esta clínica se había precedido en los días previos de un cuadro de malestar general con astenia y cefalea. No existió fiebre. La TAC craneal fue normal y la punción lumbar (PL) mostró una pleocitosis de 104 células (70% PMN), hiperproteinorraquia (163mg/dl) y glucorraquia de 59 md/dl. Las pruebas microbiológicas (cultivo convencional y PCR de VHS en LCR; serologías de citomegalovirus, virus de Epstein-Barr, virus varicela-zóster, Borrelia burgdorferi, VIH y sífilis en sangre) fueron negativas. La paciente recibió tratamiento durante 14 días con aciclovir 10mg/kg/8h, quedando asintomática a los 5 días del ingreso. La RM craneal fue normal. Dos meses después la paciente reingresa por un cuadro de similares características, también sin fiebre. La PL en esta ocasión mostró 410 células (95% PMN), con hiperproteinorraquia de 166mg/dl y glucorraquia de 65mg/dl. Se repitieron las mismas determinaciones microbiológicas que en el episodio anterior y se añadió una PCR de micobacterias, que resultaron negativas. Una nueva TAC craneal fue normal. Recibió 10 días de tratamiento con ceftriaxona por vía intravenosa 2g/24h, recuperándose completamente a las 48-72 h del ingreso. El mismo día del alta, por la noche, la paciente comenzó con cefalea y náuseas, y a la mañana siguiente de nuevo confusión y alteración del lenguaje. Fue remitida a nuestro centro. A su llegada estaba bradipsíquica, desorientada y con una afasia mixta severa, sin focalidad de vías largas, meningismo ni fiebre. Se realizó una nueva PL, con 900 células (85% PMN), proteinorraquia de 207mg/dl y glucorraquia de 48,9mg/dl. El Gram fue negativo. El ADA fue < 4 U/l. Nos encontrábamos, por tanto, ante un tercer episodio de cefalea, afasia y confusión, con pleocitosis PMN creciente en LCR e hiperproteinorraquia, con resolución clínica completa entre los mismos. Se realizó una nueva RM craneal, así como determinaciones microbiológicas, anticuerpos antineuronales, TAC corporal y perfil de autoinmunidad, resultando todo normal. Se trató con cefotaxima 2g/4h, ampicilina 2g/4h, vancomicina 1g/12h y tuberculostáticos (isoniacida 250mg/24h, pirazinamida 1.500mg/24h, rifampicina 600mg/24h y etambutol 1.000mg/24h). A los 3 días de ingreso la paciente quedó asintomática. Se retiraron los fármacos tuberculostáticos por baja sospecha clínica y se mantuvo la triple terapia antimicrobiana durante 14 días. Una vez había quedado razonablemente excluido un origen infeccioso del cuadro consideramos la posibilidad de una meningoencefalitis aséptica inducida por fármacos. Desestimamos el diagnóstico de un síndrome HaNDL dada la ausencia de linfocitosis en el LCR. Entre los fármacos que la paciente tomaba se encontraba el alopurinol. Descubrimos que la paciente había comenzado el tratamiento con alopurinol 2 meses antes del primer ingreso. Durante dicho ingreso la paciente no recibió el tratamiento, coincidiendo con la mejoría acontecida a los pocos días. Dos meses después, en su domicilio, reintrodujo el alopurinol, presentando la recaída clínica tan solo 2 días después de hacerlo. Nuevamente durante el segundo ingreso y de manera no intencionada, se suspendió el tratamiento con alopurinol, presentando nuevamente una rápida mejoría clínica en pocos días. No pudimos confirmar con seguridad si el día de alta médica la paciente tomó en su domicilio el alopurinol. Volvería a ingresar al día siguiente con un tercer episodio. Ante la cronología de los episodios de meningoencefalitis y su relación temporal con la toma de alopurinol, se recomendó la suspensión de dicho tratamiento y su sustitución por un hipouricemiante alternativo, el febuxostat. Tras un año y 3 meses de seguimiento, la paciente ha permanecido asintomática, sin sufrir nuevos episodios.
Entre las causas de meningitis aséptica recurrente se encuentran las enfermedades inflamatorias crónicas, las lesiones estructurales (craneofaringioma, quistes epidermoides), las infecciones crónicas (sífilis, Lyme, VIH, VHS, etc.) y los fármacos, además de la menigitis de Mollaret1. La meningitis aséptica inducida por fármacos supone un reto diagnóstico y a menudo puede confundirse con procesos infecciosos5. El LCR suele mostrar una pleocitosis importante, de cientos o miles de células por milímetro cúbico, glucorraquia normal o baja e incremento de las proteínas. La RM cerebral suele ser normal o mostrar hallazgos inespecíficos. El intervalo entra la administración del fármaco y el desarrollo de la meningitis varía entre minutos y hasta 4 meses. Cuando un paciente es reexpuesto al fármaco, típicamente los síntomas reaparecen en las primeras 12 h y la pleocitosis tiende a ser más marcada con los sucesivos episodios (tabla 1). La patogenia del síndrome no es bien conocida5. Los antiinflamatorios no esteroideos, algunos antibióticos, las inmunoglobulinas intravenosas y algunos inmunosupresores son los fármacos más reconocidos como potencialmente causantes de meningitis aséptica; sin embargo, no debemos olvidar que existen otros menos habituales como el alopurinol.