Una de las consecuencias de la mala calidad en el control postural de los niños con parálisis cerebral es la luxación de caderas. Esto es debido a la falta de carga de peso en las posiciones de sedestación y bipedestación. Para ello, se puede hacer uso de ayudas ortésicas para evitar su aparición o progresión.
ObjetivoEl objetivo de este estudio es analizar la efectividad de dichos sistemas de posicionamiento en el control postural de pacientes con parálisis cerebral, y discutir estos hallazgos a la luz de lo que pueda ser de interés para la neurología.
Discusión Se seleccionaron un total de 18 artículos de intervenciones de la parálisis cerebral infantil que abordaban el ámbito de la postura y su mantenimiento en posiciones idóneas para evitar deformidades y problemática relacionada. Los principales resultados terapéuticos fueron: combinación de toxina botulínica junto con ortesis, que reduce la incidencia en la luxación de caderas, aunque estos resultados no fueron significativos, y el empleo de sistemas de posicionamiento en 3 posturas diferentes, que supone un descenso en el empleo de la toxina botulínica y de las intervenciones quirúrgicas en niños menores de 5 años. El inconveniente es que resultan muy incómodos.
ConclusiónEl empleo de sistemas de control postural produce beneficios en el control de las deformidades de cadera en niños con parálisis cerebral. Sin embargo, su utilización debe ser prolongada en el tiempo para que los efectos sean objetivos.
One of the consequences of poor postural control in children with cerebral palsy is hip dislocation. This is due to the lack of weight-bearing in the sitting and standing positions. Orthotic aids can be used to prevent onset and/or progression.
ObjectiveThe aim of this study is to analyse the effectiveness of positioning systems in achieving postural control in patients with cerebral palsy, and discuss these findings with an emphasis on what may be of interest in the field of neurology.
DiscussionWe selected a total of 18 articles on interventions in cerebral palsy addressing posture and maintenance of ideal postures to prevent deformities and related problems. The main therapeutic approaches employed combinations of botulinum toxin and orthoses, which reduced the incidence of hip dislocation although these results were not significant. On the other hand, using positioning systems in 3 different positions decreases use of botulinum toxin and surgery in children under 5 years old. The drawback is that these systems are very uncomfortable.
ConclusionPostural control systems helps control hip deformities in children with cerebral palsy. However, these systems must be used for prolonged periods of time before their effects can be observed.
La postura en las diferentes actividades del ser humano implica ajustes en la posición del cuerpo, a fin de mantener el centro de gravedad dentro de la base de soporte1,2. Este control postural depende del sistema visual, somatosensorial y vestibular, así como de la capacidad del sistema nervioso central para interpretar y ejecutar la información recibida3–8.
En los niños que presentan parálisis cerebral (PC) estos ajustes no se dan de forma correcta. Los problemas en la adaptación del grado de contracción muscular podrían ser la razón de que estos niños muestren un exceso de coactivación de la musculatura antagonista, sobre todo durante las tareas complejas voluntarias de alcance y equilibrio9,10.
A menudo se observa una cantidad excesiva de activación de la musculatura antagonista para el mantenimiento del control postural11–13. La zona más frecuentemente afectada es el eje axial del cuerpo humano, que presenta escoliosis en más del 65% de los casos de PC14,15, seguida de la cadera, en el 28-60% de los casos14,15.
Estas alteraciones en la cadera son, por lo tanto, una complicación bastante frecuente en la PC, siendo causa de dolor durante la adolescencia y edad adulta. Si bien en el nacimiento estas caderas no presentan deformación, en su desarrollo posterior se alterarán, debido al desequilibrio muscular entre aductores/abductores y flexores/extensores, así como a la disminución de la extensibilidad muscular y del rango de movimiento articular16.
Estos problemas son especialmente importantes en aquellos niños con mayor compromiso neurológico y que no deambulan o no hacen carga en bipedestación, ya que el retraso aumenta el riesgo de deformación de cadera, al facilitar la bipedestación el desarrollo del techo y de la forma acetabular14,15,17. En caso de afectación espástica, se observan alteraciones en el porcentaje de migración (PM) e índice acetabular (IA), indicadores utilizados para evaluar las deformidades en la cadera (presencia de subluxación o luxación)18.
Para ello, en la práctica clínica se emplean intervenciones tempranas que incluyen el uso de asientos especiales, soportes nocturnos, soportes de bipedestación, ortesis, así como tratamientos individualizados. Entre estos soportes se encuentran los asientos y bipedestadores moldeados en yeso19, las ortesis que permiten el posicionamiento de las caderas en abducción durante la sedestación, bipedestación y marcha, como la ortesis SWASH20, o sistemas de posicionamiento postural como el sistema Chailey21, el cual permite una abducción de caderas durante el decúbito, la sedestación y la bipedestación, siendo utilizado en algunas terapias como complemento a la terapia física. El objetivo de esta revisión es determinar la efectividad de las intervenciones con diferentes sistemas de control postural, así como su beneficio en el manejo de las caderas luxadas, subluxadas y en riesgo en sujetos con PC.
DesarrolloSe ha realizado una búsqueda bibliográfica en las bases de datos Medline, Ovid, Cinahl, PEDRo e Índice Médico Español. Las palabras clave empleadas fueron: parálisis cerebral, deformidad/es cadera, subluxación, control/manejo postural, bipedestación, sedestación y corsé, con sus equivalentes en lengua inglesa. Estos términos fueron combinados entre sí y se realizaron truncaciones para incluir posibles variaciones utilizadas en la literatura.
Se han aplicado varios límites en las bases de datos, como son publicaciones escritas en inglés o español con acceso al resumen y cuyos participantes fueran humanos. Asimismo, se ha optado por ampliar el intervalo de tiempo, sin límite para incluir estudios que se hayan realizado en otros países. Además se han realizado búsquedas manuales en las revistas electrónicas consideradas de mayor relevancia para el asunto a estudiar, y búsquedas con la técnica «bola de nieve» (snowballing), revisando las listas de referencias de los artículos ya incluidos para revisión en este trabajo para verificar la existencia de artículos adicionales no emergentes en bases de datos.
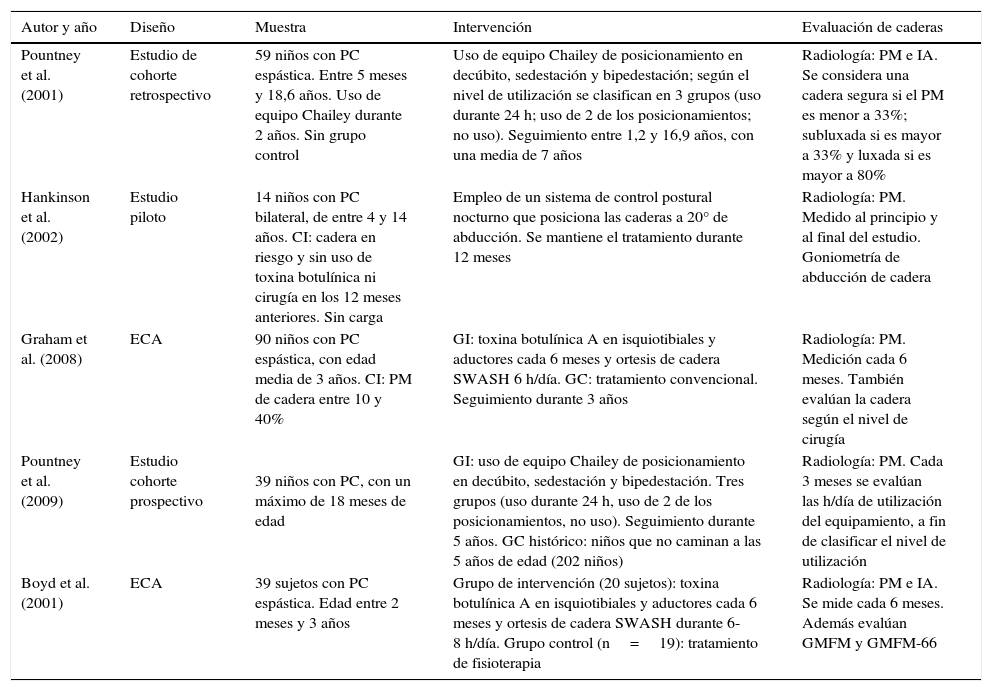
Se encontraron 34 publicaciones potencialmente válidas. Después de la aplicación de los criterios de selección y de un análisis detallado, se rechazaron un total de 16 artículos al no cumplir plenamente los criterios de inclusión descritos con anterioridad. Las características se muestran en la tabla 1. En la tabla 2 se muestra un resumen de los principales estudios aceptados en esta revisión.
Criterios de inclusión y exclusión
| Criterios de inclusión | Criterios de exclusión |
|---|---|
| Idiomas inglés, castellano y portugués Periodo de publicación: desde 1996 hasta noviembre de 2014 Características de la población: sujetos de 0 a 18 años con diagnósticos de parálisis cerebral Tipo de intervención: sistemas para el control postural, aislados o asociados a otros tratamientos no quirúrgicos Estudios originales (cualitativos, cuantitativos, combinados o revisiones bibliográficas) | Literatura gris y editoriales Participantes con enfermedades asociadas que interfirieran en su desarrollo Artículos que presentaran intervenciones quirúrgicas como alternativa de tratamiento |
Características generales de los artículos en la revisión
| Autor y año | Diseño | Muestra | Intervención | Evaluación de caderas |
|---|---|---|---|---|
| Pountney et al. (2001) | Estudio de cohorte retrospectivo | 59 niños con PC espástica. Entre 5 meses y 18,6 años. Uso de equipo Chailey durante 2 años. Sin grupo control | Uso de equipo Chailey de posicionamiento en decúbito, sedestación y bipedestación; según el nivel de utilización se clasifican en 3 grupos (uso durante 24 h; uso de 2 de los posicionamientos; no uso). Seguimiento entre 1,2 y 16,9 años, con una media de 7 años | Radiología: PM e IA. Se considera una cadera segura si el PM es menor a 33%; subluxada si es mayor a 33% y luxada si es mayor a 80% |
| Hankinson et al. (2002) | Estudio piloto | 14 niños con PC bilateral, de entre 4 y 14 años. CI: cadera en riesgo y sin uso de toxina botulínica ni cirugía en los 12 meses anteriores. Sin carga | Empleo de un sistema de control postural nocturno que posiciona las caderas a 20° de abducción. Se mantiene el tratamiento durante 12 meses | Radiología: PM. Medido al principio y al final del estudio. Goniometría de abducción de cadera |
| Graham et al. (2008) | ECA | 90 niños con PC espástica, con edad media de 3 años. CI: PM de cadera entre 10 y 40% | GI: toxina botulínica A en isquiotibiales y aductores cada 6 meses y ortesis de cadera SWASH 6 h/día. GC: tratamiento convencional. Seguimiento durante 3 años | Radiología: PM. Medición cada 6 meses. También evalúan la cadera según el nivel de cirugía |
| Pountney et al. (2009) | Estudio cohorte prospectivo | 39 niños con PC, con un máximo de 18 meses de edad | GI: uso de equipo Chailey de posicionamiento en decúbito, sedestación y bipedestación. Tres grupos (uso durante 24 h, uso de 2 de los posicionamientos, no uso). Seguimiento durante 5 años. GC histórico: niños que no caminan a las 5 años de edad (202 niños) | Radiología: PM. Cada 3 meses se evalúan las h/día de utilización del equipamiento, a fin de clasificar el nivel de utilización |
| Boyd et al. (2001) | ECA | 39 sujetos con PC espástica. Edad entre 2 meses y 3 años | Grupo de intervención (20 sujetos): toxina botulínica A en isquiotibiales y aductores cada 6 meses y ortesis de cadera SWASH durante 6-8 h/día. Grupo control (n=19): tratamiento de fisioterapia | Radiología: PM e IA. Se mide cada 6 meses. Además evalúan GMFM y GMFM-66 |
El primer enfoque fue el empleado en los estudios de Graham et al.22 y Boyd et al.23. En ambos casos, la terapia evaluada fue inyectar toxina botulínica A en isquiotibiales y aductores cada 6 meses. El tratamiento postural empleado consistió en el uso de una ortesis SWASH, que permite el mantenimiento de la cadera en abducción, durante 6-8 h al día. Respecto al efecto de la intervención, Graham et al.22 señalan que en ambos grupos continuó produciéndose el avance en la luxación de la cadera, aunque en el grupo de intervención dicho desplazamiento fue menor (1,6%).
Otro dato importante es que durante el periodo de seguimiento, un menor número de niños del grupo de intervención requirió reducción quirúrgica para el control de la cadera. Estos datos se igualaron una vez que concluyó la intervención. También destaca que la intervención fue relativamente bien tolerada por los niños, al tratarse de una ortesis dinámica. Mientras que en el estudio de Pascual-Pascual24, en el que se intervino a 98 pacientes con toxina botulínica en aductores, isquiotibiales e iliopsoas, junto con terapia ortésica y fisioterapia, la progresión se redujo en un 74% para la luxación de caderas y se revertió en un 14%. Boyd et al.23 solo hacen referencia al número de niños que superaron el 40% de PM (indicativo de cirugía de cadera): mientras que en el grupo control fue de 7, en el grupo de intervención fue únicamente de 2. En cambio, las medidas sobre las funciones motoras presentan resultados similares. Por lo tanto, aunque ambos estudios señalan efectos positivos por el empleo combinado de toxina botulínica A y ortesis de abducción de cadera, los resultados obtenidos no son significativos. Es importante señalar la correcta metodología de ambos trabajos, al tratarse de ensayos clínicos aleatorizados (ECA).
Los estudios de Pountney et al.20,25 han empleado un sistema de control de la postura durante 24 h al día. Se trata del sistema de posicionamiento Chailey, el cual busca colocar la cadera y la pelvis en la forma más adecuada para permitir la mayor cobertura de la cabeza femoral por parte del cótilo; presentan dispositivos que permiten su utilización en decúbito, sedestación y bipedestación. Ambos trabajos20,25 son estudios de cohorte, si bien solo en uno de ellos hay un grupo control25. Mientras el primer estudio20 presenta una muestra más heterogénea (edad entre 5 meses y 18,6 años), el segundo25 es más homogéneo, tanto en la muestra como en el seguimiento de los sujetos (menores de 18 meses seguidos durante 5 años). En los 2 trabajos, se ha dividido la muestra según la utilización de dicho sistema: el primer grupo lo empleaba en las 3 posiciones (las 24 h diarias), el segundo lo empleaba en 2 de las 3 posiciones, mientras que el último grupo lo empleaba en una sola o en ninguna. En cuanto a los resultados, destaca que el grupo que empleaba el sistema de posicionamiento en las 3 posturas presentaba un mejor control en el grado de luxación de cadera, encontrándose un menor número de «caderas en riesgo» en este caso20,25,26. Cabe destacar que se observó una disminución de la necesidad de intervenciones quirúrgicas así como del empleo de toxina botulínica cuando la intervención se realizó antes de los 5 años de edad (esta es la razón por la que en el segundo estudio se coge solo a niños menores a 18 meses, realizándose un seguimiento de 5 años)20.
También se ha observado en la literatura el empleo de sistemas de control postural de cadera durante el sueño. Su objetivo es conseguir y mantener la abducción de cadera durante el periodo nocturno. El estudio de Hankinson et al.27 utiliza un sistema que mantiene 20° de abducción; es un estudio piloto de 14 sujetos, sin grupo control. Uno de los resultados más llamativos es el alto grado de abandono (un 50% del total), debido a la incomodidad del tratamiento, al tratarse de un sistema estático. Destaca que aquellos que concluyeron el estudio (18 meses) presentaron una reducción del PM (11%), así como un aumento en la movilidad en abducción de cadera y una mejoría en el patrón de marcha.
Otro enfoque terapéutico utilizado es el empleo de ortesis de yeso personalizadas para la sedestación y la bipedestación28. Estos sistemas buscan facilitar el control postural en la sedestación, al mismo tiempo que facilitan una base de apoyo segura, que permite liberar las manos, así como la manipulación de objetos. Solo se ha encontrado un estudio que emplee este sistema: es el mismo que presenta una calidad metodológica menor, al tratarse de la presentación de 2 casos clínicos de niños que no respondían a otros tratamientos28. En ambos casos, se observó una disminución del PM a los 3 años, aunque es necesario un mínimo de 5 h de utilización al día de los sistemas. Sin embargo, al tratarse únicamente de 2 casos clínicos, no se puede hacer una generalización de los resultados.
A la hora de poder establecer comparaciones hay que señalar que existe homogeneidad en las poblaciones estudiadas (niños con PC bilateral), y no la hay respecto a la edad de los niños ni al tiempo de seguimiento. Así, mientras uno de los estudios solo incluye a niños menores de 18 meses25, hay algunos que incluyen también a adolescentes20,27. Esta intervención precoz se basa en que si los sujetos no presentan todavía grados importantes de subluxación en cadera se producen mejoras significativamente mayores que en caso de que el grado de subluxación sea mayor20.
Respecto a la comparación entre los sistemas empleados, hay que destacar que 2 estudios combinan el uso de toxina botulínica A y ortesis dinámicas de abducción22,23, mientras que el resto emplean sistemas de posicionamiento estáticos25,27,29.
Los estudios que han empleado sistemas estáticos muestran su validez para el control de la evolución en la deformidad de cadera, en los que es necesario un tiempo prolongado de utilización para mejorar su efectividad; sin embargo, son más incómodos para los sujetos28. A pesar de ello, conviene señalar que estos estudios presentan limitaciones metodológicas, ya que se trata de un estudio de casos, un estudio piloto y 2 estudios de cohortes, uno solo de los cuales preentó grupo control. Los sistemas dinámicos de abducción de cadera han mostrado un éxito limitado, observándose resultados favorables pero no estadísticamente significativos. Sin embargo, también conviene tener en cuenta que se trata de los trabajos que han empleado una metodología más precisa: se trata de 2 ECA22,23. Sin embargo, este tipo de sistemas dinámicos son mejor tolerados que los estáticos, lo que también es un factor a tener en cuenta en su utilización. Sería necesario, por lo tanto, poder evaluar el efecto de los sistemas estáticos empleando metodologías de investigación más adecuadas.
Hay que reseñar que todos los autores utilizan un posicionamiento de 20° de abducción de cadera, ya que es así como se consigue que la cabeza femoral se encuentre cubierta por el acetábulo. En cuanto al tiempo de aplicación de los sistemas, en todos los casos se emplean tiempos superiores a las 5 o 6 h (y durante un periodo superior a los 18 meses), observándose como el tiempo de utilización de los sistemas es proporcional al control de la deformidad20,25. Cabe destacar 2 estudios donde se presentan unos sistemas para controlar el avance de las deformidades de cadera: Abd El-Kafy30 y Kim et al.31. En el primero de ellos se evaluó la efectividad de ortesis estáticas de tobillo para comprobar su efectividad en la marcha, implicando su acción en las articulaciones de rodilla y cadera del mismo lado. Se encontraron diferencias significativas que implicaban mejoras en los parámetros cinéticos y cinemáticos de los pacientes (57 niños en total). En el segundo, se empleó una silla moldeada en 34 niños con alteraciones estáticas severas. El uso de este modelo concreto duró 24 meses, y en 19 casos se redujo el ángulo de luxación de caderas.
Son varias las limitaciones encontradas en los estudios valorados. La más importante, como se ha comentado anteriormente, es la escasa calidad metodológica de algunos de ellos. Así, solo 2 de ellos son ECA22,23 y otro más presenta un grupo control histórico25. De los otros 3, 2 de ellos además presentan una muestra muy reducida: 2 y 7 sujetos27,29. Además, la utilización de varios sistemas empleados por los diversos autores así como periodos de seguimiento dispares impiden poder establecer relaciones claras entre ellos.
Aunque la bibliografía no presenta un nivel de evidencia suficiente para justificar el uso de programas de control postural para el control de las deformidades de cadera, sí parece claro que su empleo puede permitir controlar, y a veces revertir, su evolución.
En cuanto al tiempo de tratamiento, también parece claro que este tipo de sistemas deben emplearse de forma continuada (por encima de los 2 o 3 años) para que el efecto positivo pueda ser observable. Es necesario reafirmar la necesidad de realizar las intervenciones lo más precozmente posible, ya que las posibilidades de éxito son mayores cuando el grado de subluxación es menor20,25. Esto hace que sea especialmente importante hacer un seguimiento del estado de las caderas en niños con PC cuando comienzan la deambulación29.
ConclusiónSegún la revisión realizada se ha podido comprobar que el empleo de sistemas de control postural produce beneficios en el control de las deformidades de cadera en niños con PC. Sin embargo, la utilización debe ser prolongada en el tiempo, exigiéndose, además, un empleo mínimo de 5-6 h diarias para que los efectos sean observables. Aun así, los autores señalan que dichos efectos son mayores en caso de tiempos más prolongados de utilización de los sistemas.
FinanciaciónUniversidad de Almería (Departamento de Enfermería, Fisioterapia y Medicina).
Conflicto de interesesNo existe conflicto de intereses.