Los ictus isquémicos son poco frecuentes en la infancia. Las cardiopatías tanto congénitas como adquiridas son uno de los factores de riesgo más importante para presentar un ictus en la edad pediátrica.
Pacientes y métodosEstudio retrospectivo descriptivo de niños con cardiopatía diagnosticados de ictus arterial isquémico entre enero del 2000 y diciembre del 2014.
ResultadosCumplieron los criterios de inclusión 74 pacientes, el 60% varones. La mediana de edad del ictus fue de 11 meses. Fallecieron un 20% de los pacientes. La cardiopatía era congénita en un 90%, cianógena en un 60%. El ventrículo izquierdo hipoplásico fue la cardiopatía más frecuente. El ictus estuvo relacionado temporalmente con una cirugía cardiaca, cateterismo o asistencia ventricular en el 70% de los casos.
La mayoría de los ictus ocurrieron en el hospital. La forma de presentación más frecuente fue el déficit motor y las convulsiones. El diagnóstico se realizó mediante TC craneal en la mayoría de los casos. El ictus fue múltiple en el 33% de los casos y bihemisférico en el 27%, y afectaba a la circulación anterior y posterior cerebral en el 10%. En un 10% de los casos se produjo una recurrencia del ictus.
ConclusionesLas cardiopatías congénitas complejas y las intervenciones cardiacas, la cirugía y los cateterismos fueron los principales factores asociados con el ictus isquémico. El ictus se produjo en pacientes hospitalizados y el diagnóstico se realizó en las primeras 24 h en la mayoría de los pacientes.
Ischaemic stroke is rare during childhood. Congenital and acquired heart diseases are one of the most important risk factors for arterial ischaemic stroke (AIS) in children.
Patients and methodsWe conducted a retrospective study of all children with AIS and heart disease diagnosed between 2000 and 2014.
ResultsWe included 74 children with heart disease who were eligible for inclusion. 60% were boys with a mean stroke age of 11 months. 20% of the patients died during the study period. 90% of the patients had a congenital heart disease, while cyanotic heart disease was identified in 60%. Hypoplastic left heart syndrome was the most frequent heart disease. In 70% of patients AIS was directly associated with heart surgery, catheterisation or ventricular assist devices. Most patients with AIS were in the hospital. Seizures and motor deficit were the most frequent symptoms. Most patient diagnoses were confirmed by brain CT. The AIS consisted of multiple infarcts in 33% of the cases, affected both hemispheres in 27%, and involved the anterior and posterior cerebral circulation in 10%.
ConclusionsArterial ischaemic strokes were mainly associated with complex congenital heart diseases, and heart procedures and surgery (catheterisation). AIS presented when patients were in-hospital and most of the patients were diagnosed in the first 24hours.
Los ictus isquémicos son poco frecuentes en la infancia. Las enfermedades cardiacas tanto congénitas como adquiridas son uno de los factores de riesgo más frecuentes para presentar un ictus en la infancia y se consideran responsables de un 10-30% de los ictus pediátricos1. A pesar de los avances en el manejo de los niños con cardiopatía, con un importante descenso en la mortalidad y la existencia de guías clínicas para el manejo y la prevención de fenómenos tromboembólicos, la prevalencia de los ictus isquémicos en estos pacientes se ha mantenido estable en los últimos 30 años2.
Los ictus isquémicos en pacientes con cardiopatías se pueden producir por distintos mecanismos3-5:
- –
Formación de émbolos en cavidades cardiacas izquierdas en pacientes con arritmias cardiacas, disfunción ventricular global o parcial, anomalía valvular, cateterismo, cirugía cardiaca o presencia de material protésico…
- –
Formación de émbolos en el sistema venoso o en cavidades derechas del corazón, que a través de un shunt derecha-izquierda evitarían la circulación pulmonar, pasando directamente a las arterias cerebrales.
- –
Trombosis de venas cerebrales debido a la combinación de varios factores predisponentes frecuentes en cardiópatas: estasis venosa, deshidratación, hipertensión venosa y policitemia.
- –
Arteriopatías: en algunos pacientes con cardiopatías pueden coexistir lesiones estenóticas en las arterias intracraneales.
En la infancia, los ictus se producen sobre todo en cardiopatías congénitas, principalmente en las complejas, las que presentan shunt derecha-izquierda y las cianógenas.
Además de las cardiopatías congénitas, otras causas cardiacas de ictus en la infancia son las miocardiopatías, sobre todo las dilatadas y las miocardiopatías no compactadas, las arritmias, el infarto agudo de miocardio secundario a enfermedades coronarias, los tumores cardiacos, la endocarditis infecciosa y las miocarditis6-8. El potencial embolígeno en estos casos se relaciona con la formación de trombos por la estasis sanguínea que producen estas enfermedades.
Con mucha frecuencia, los ictus en estos pacientes están relacionados temporalmente con alguna intervención, ya sea cirugía cardiaca9, cateterismo10 o el uso de técnicas de asistencia ventricular (ECMO, Berlin-Heart)11,12.
Clínicamente, los ictus cardioembólicos cursan con un déficit neurológico focal de inicio brusco o convulsiones, con mejoría parcial en las siguientes horas o días por la disolución parcial del émbolo y la recanalización del vaso. No es rara la afectación de la circulación posterior, ni la transformación hemorrágica de los infartos isquémicos debida a la disolución del trombo y la reperfusión del área infartada. También es típica, la aparición de ictus múltiples13, afectando a territorios vasculares distintos, o en diferente estadio evolutivo.
Recientemente se han publicado 2 guías de tratamiento de los ictus en pacientes pediátricos: la propuesta por la American College of Chest Physicians Evidence-Based Clinical Practice Guidelines14 y la presentada por la American Heart Association15. En ambas se recomienda, en caso de ictus de origen cardioembólico, iniciar anticoagulación 5-7 días en cuanto se diagnostica el ictus, manteniendo posteriormente heparina de bajo peso molecular o anticoagulantes orales durante al menos 3-6 meses, dependiendo del riesgo de recurrencia.
Existen pocas series en la literatura médica de ictus infantil en niños con cardiopatías. El objetivo de este trabajo es describir las características epidemiológicas y clínicas de los ictus isquémicos en estos pacientes.
Sujetos y métodosSe realizó un estudio retrospectivo y de carácter descriptivo de los niños menores de 16 años con cardiopatía, que habían presentado un ictus arterial isquémico entre enero del 2000 y diciembre del 2014. El Hospital Materno-Infantil Gregorio Marañón es un centro de referencia nacional de patología cardiaca en la infancia. El programa Cardiovascular del hospital se inició en 1973 y en los últimos años realiza una media anual de 170 cateterismos diagnósticos, 300 cateterismos intervencionistas, 400 cirugías cardiacas, de las que 185 son con circulación extracorpórea. La media de trasplantes cardiacos es de 10-12 al año. Se recogieron de las historias clínicas los datos demográficos, los factores de riesgo, las características de la cardiopatía, los datos clínicos y analíticos, y se revisaron los estudios de neuroimagen.
Se excluyeron del estudio a los pacientes con ictus hemorrágico o accidente isquémico transitorio y desde el punto de vista de la cardiopatía a aquellos pacientes con foramen oval permeable o ductus arterioso persistente dada la alta prevalencia de ambas entidades en la infancia y su dudosa relación con los ictus.
Las variables cuantitativas con distribución normal se expresaron en forma de media ± desviación típica, mientras que las que no seguían una distribución normal se presentaron como mediana y rango intercuartílico (p25-p75).
Las variables cualitativas se expresaron en forma de frecuencia y porcentajes.
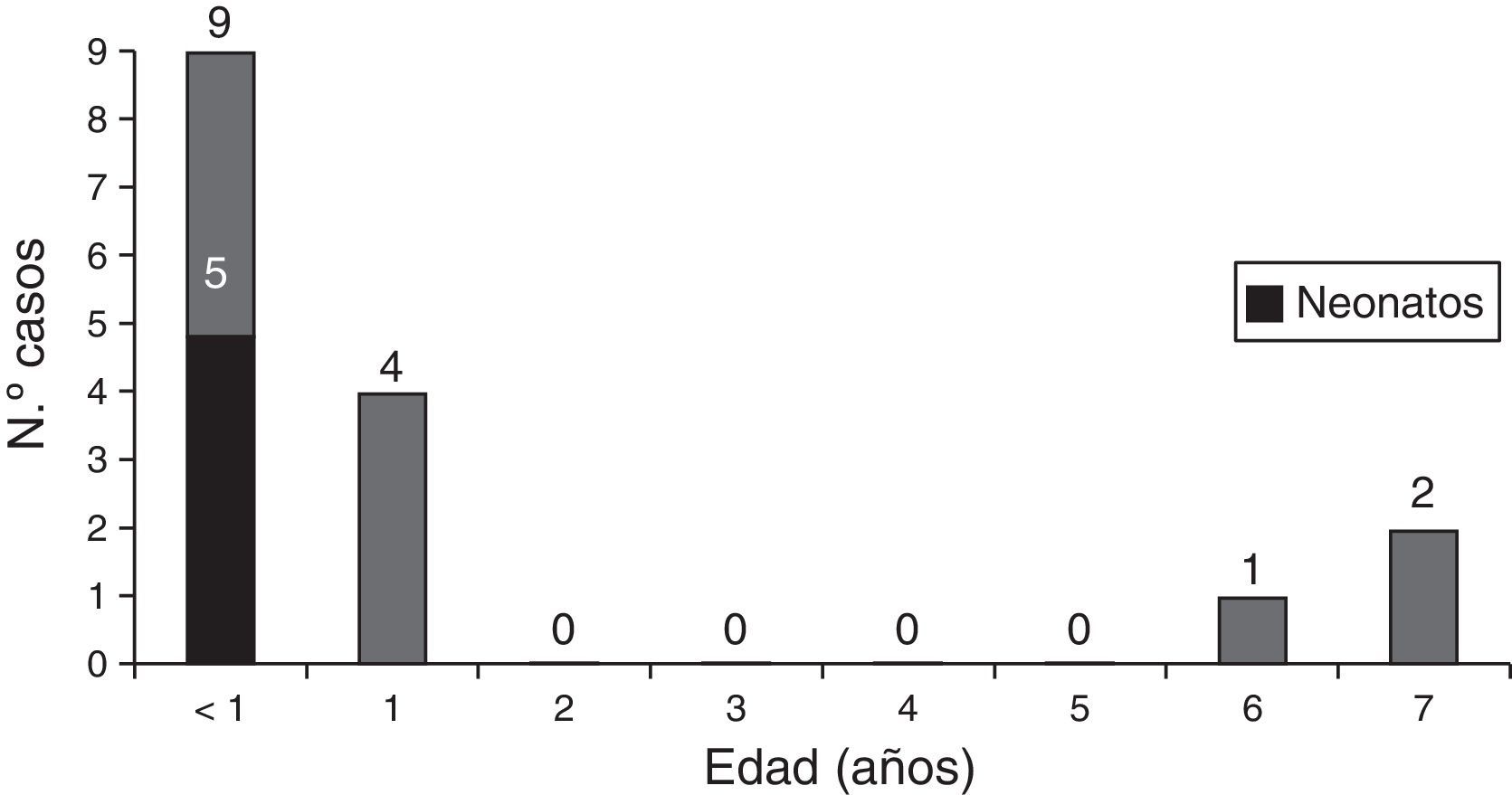
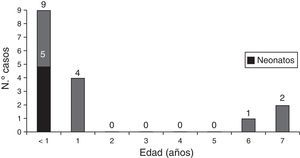
ResultadosDatos demográficosSe registraron un total de 74 pacientes. La mediana de la edad de presentación del ictus fue de 11,7 meses (1,6-51,7). La mitad de los pacientes, 37, presentaron el ictus en el primer año de vida, y de ellos 14 (19% del total) ocurrieron en el periodo neonatal. El 60% eran varones. Un 19% de los pacientes presentaban una cromosomopatía (4 pacientes con síndrome de Down, 3 con deleción 22q11.2 [CATCH 22], uno con duplicación 17p y uno con deleción del cromosoma 13) o un síndrome polimalformativo (un paciente con síndrome de Cornelia de Lange, otro un síndrome 3C [malformación cardiaca, cerebelosa y craneal] y los otros 3 con un cuadro polimalformativo no filiado). Dieciséis pacientes (21,6%) habían fallecido en el momento de realizar el estudio y de estos 8 (11%) fallecieron en relación temporal con el ictus, en el mismo ingreso.
Los fallecimientos se produjeron en edades tempranas como se muestra en la figura 1. De los 16 pacientes fallecidos, 2 (2,7%) fallecieron como consecuencia de complicaciones derivadas del ictus, el resto falleció por complicaciones en relación con la cardiopatía o por otras causas.
Datos de la cardiopatíaPresentaban una cardiopatía congénita el 89% y adquirida el 11%. La cardiopatía era cianógena el 63,5%.
Se clasificaron las cardiopatías en 4 grupos según su gravedad y tratamiento:
- –
Grupo1. Cardiopatías que precisan intervención en el periodo neonatal: 49%.
- –
Grupo 2. Cardiopatías cianógenas que no precisan tratamiento en el periodo neonatal: 20%.
- –
Grupo 3. Disfunción ventricular: 14%.
- –
Grupo 4. Otras cardiopatías: 17%.
La mayoría de los fallecimientos se produjeron entre los pacientes del grupo 1, aquellos que precisaron cirugía en el periodo neonatal.
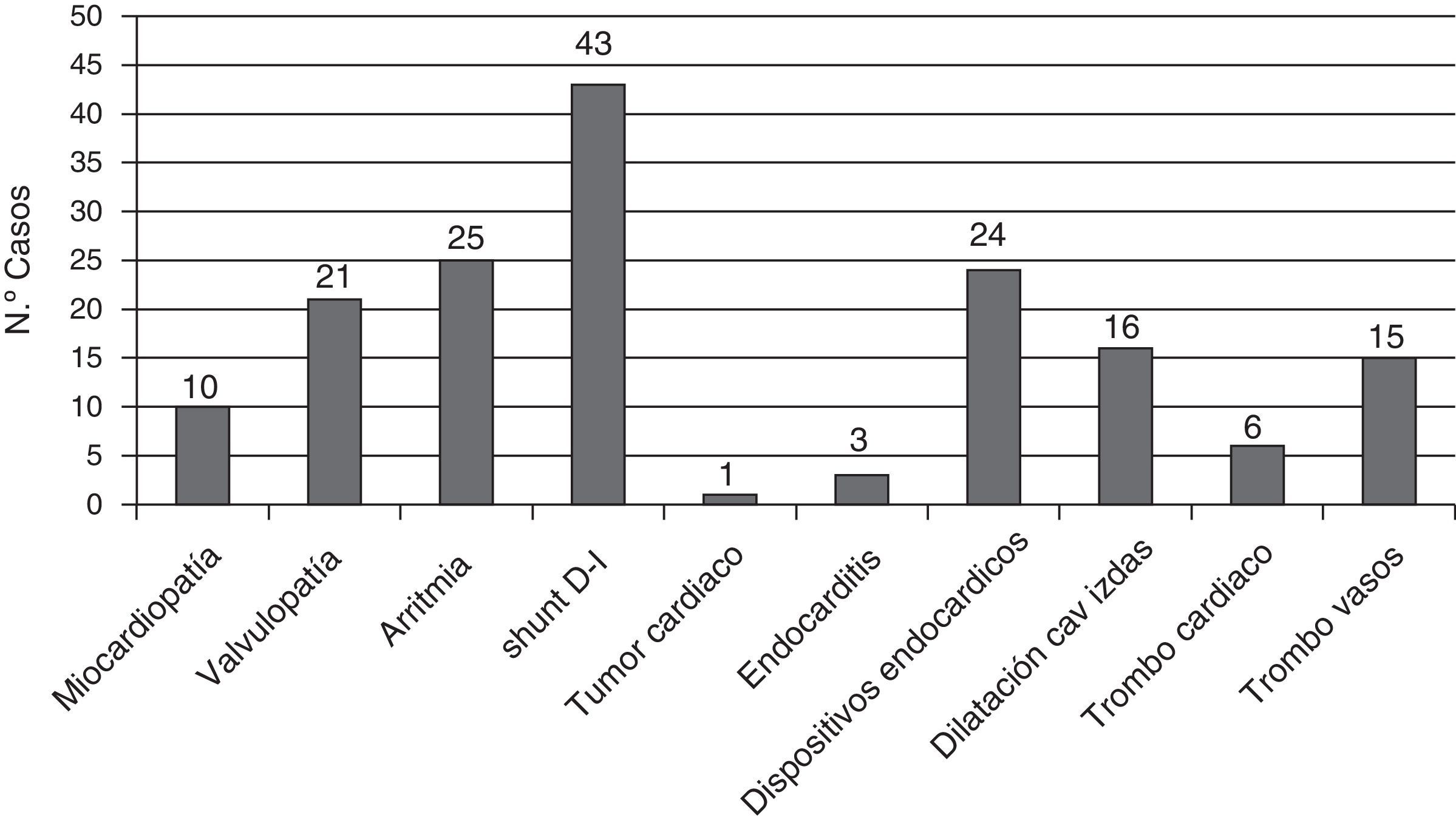
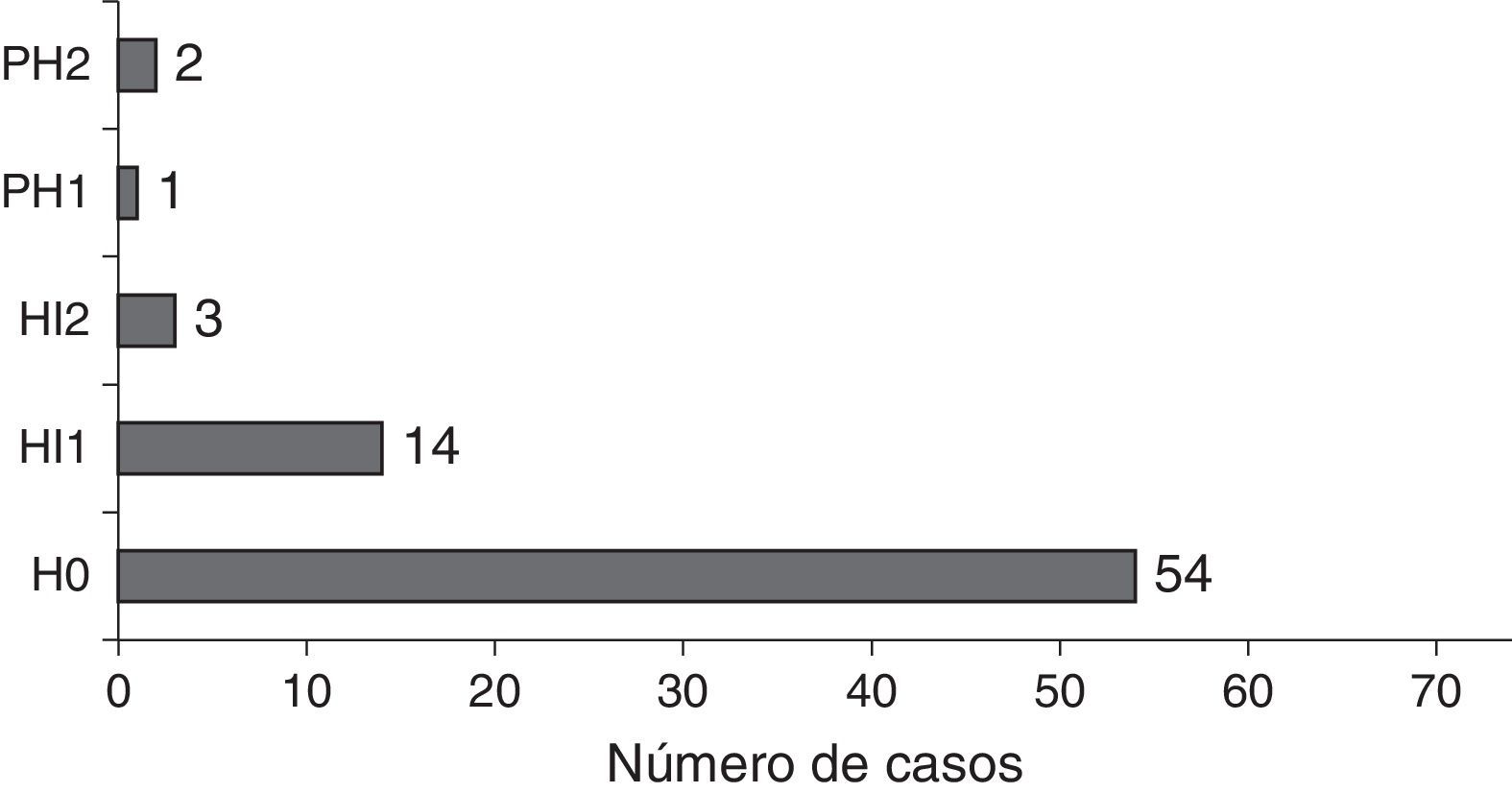
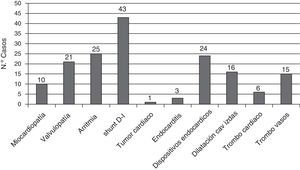
Muchos de los pacientes presentaban en el momento del ictus uno o varios factores cardiológicos asociados a mayor riesgo de fenómeno cardioembólico (fig. 2).
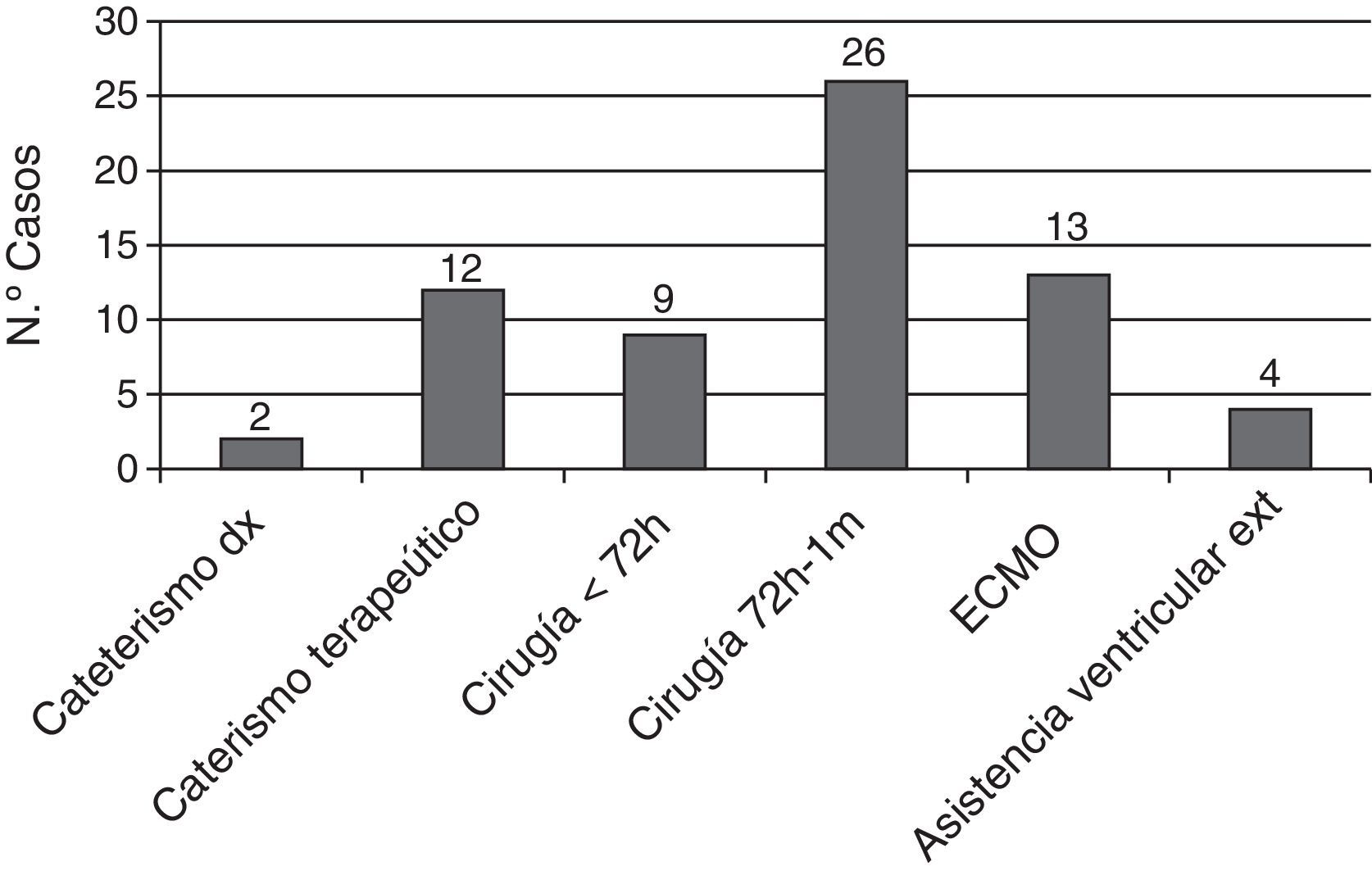
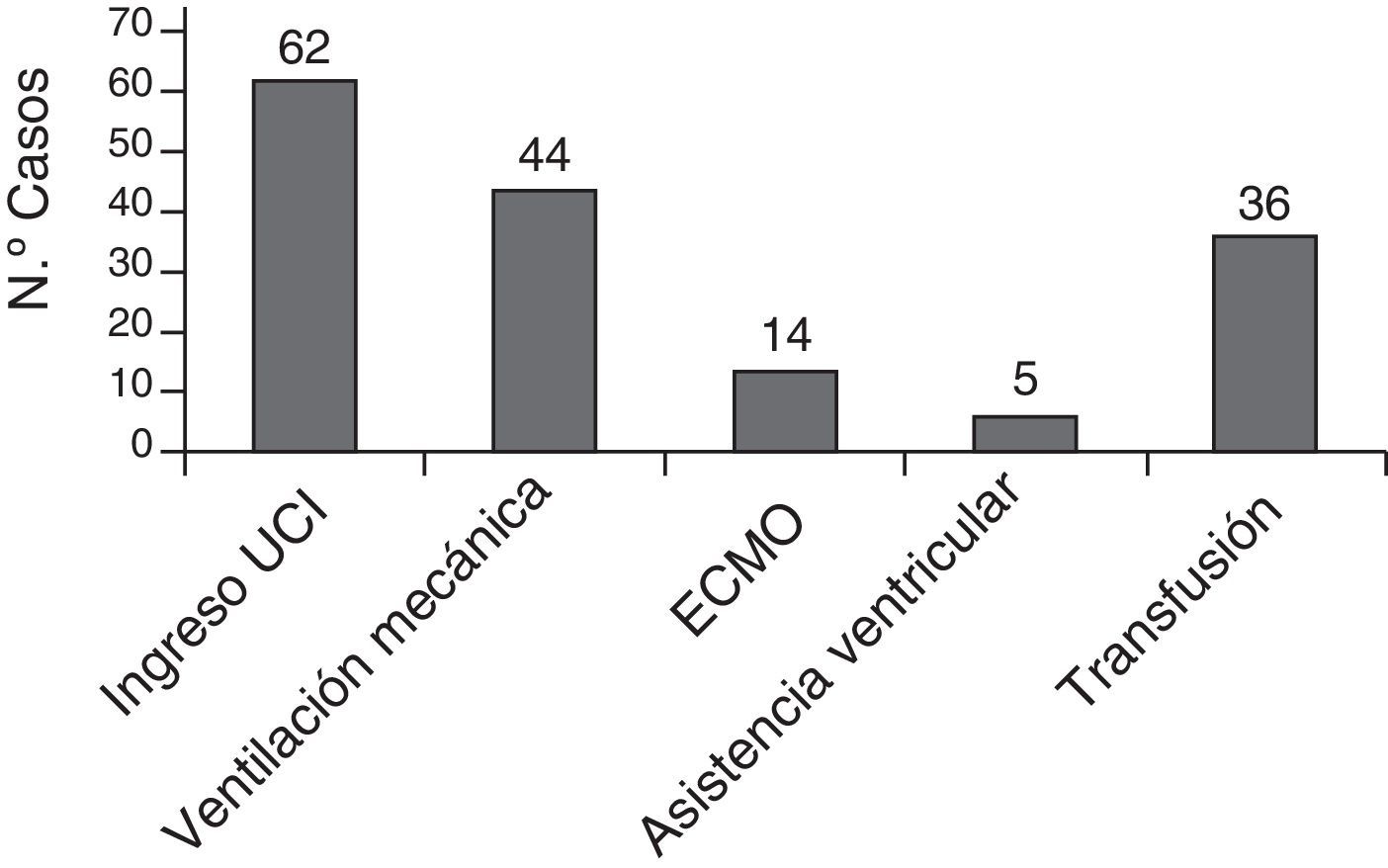
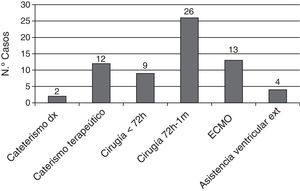
En la figura 3 se muestran los ictus que estuvieron relacionados temporalmente con alguna intervención cardiaca, cateterismo o asistencia ventricular. Solo en 22 pacientes (30%) el ictus no estuvo relacionado temporalmente ningún procedimiento.
Características del ictusLos primeros síntomas clínicos del ictus ocurrieron en el medio extrahospitalario en 18%. En el resto ocurrió en la UCI en un 67% o en la planta de hospitalización en un 15%.
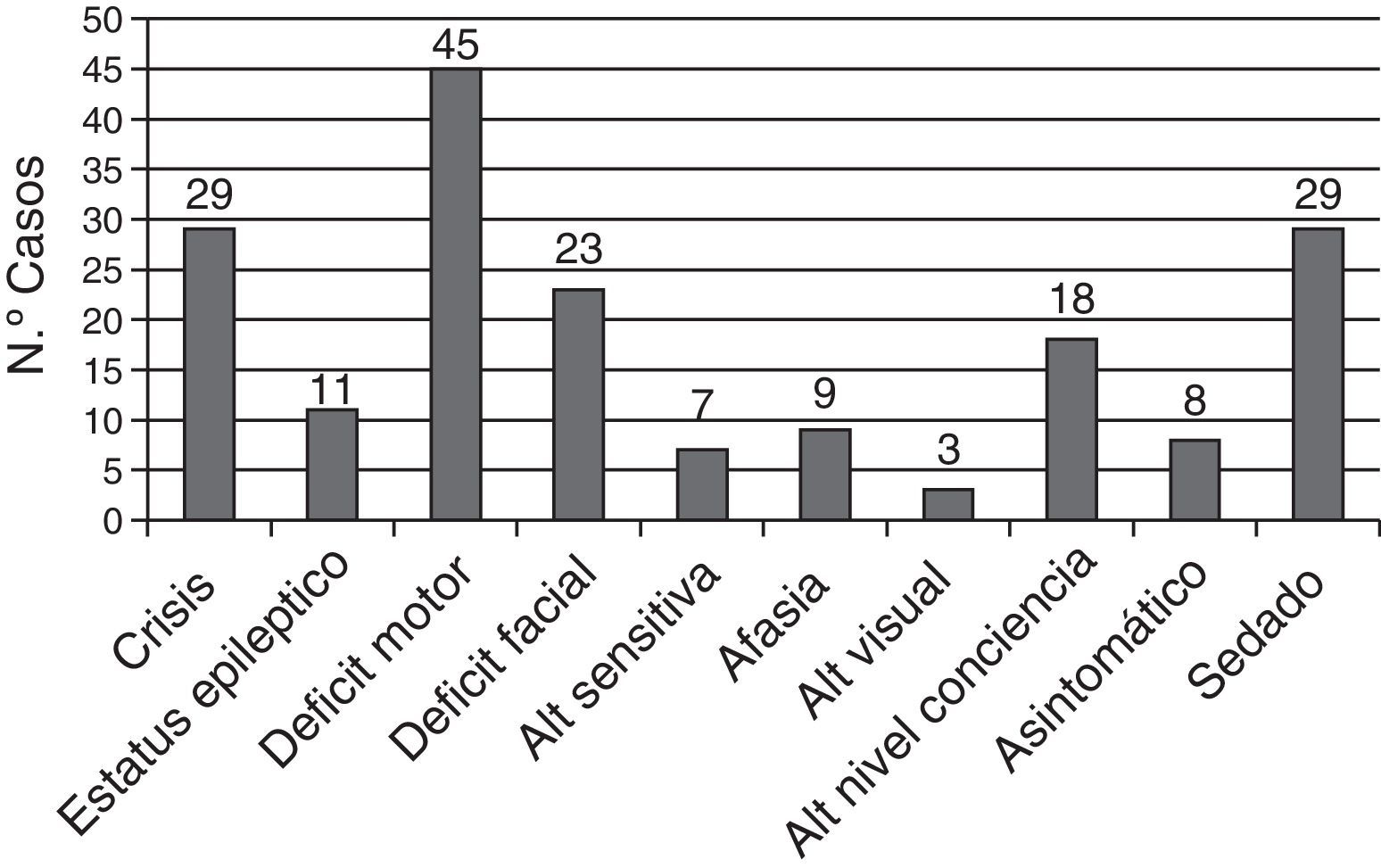
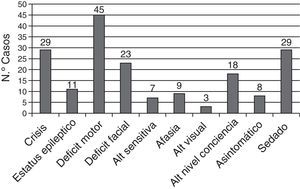
Un total de 29 pacientes (39,2%) estaban con algún tipo de sedación farmacológica en el momento del ictus lo que pudo retrasar el diagnóstico. Los síntomas clínicos de los pacientes se muestran en la figura 4.
Un tercio de los pacientes asociaron otros fenómenos tromboembólicos, siendo los más frecuentes trombosis venosa profunda, seguida de trombos en las cavidades cardiacas y las trombosis de senos venosos cerebrales.
Pruebas diagnósticasEl diagnóstico se realizó mediante TC craneal en 35 pacientes, mediante RM cerebral en 26 casos y por ecografía cerebral en 13. Además, se realizó RM difusión en 41 pacientes (55,4%) y angio-RM cerebral en 24 pacientes (32,4%).
La mediana de la demora entre la aparición de los primeros síntomas clínicos y el primer estudio radiológico positivo fue de 0,50 días (0,00-3,25).
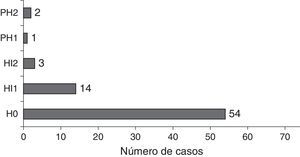
El ictus fue múltiple en un 33% y bihemisférico en un 27%. Entre los 54 casos de ictus de un solo hemisferio, afectaba al hemisferio cerebral derecho en el 61%. El ictus afectó al territorio de la circulación anterior en el 81,1%, de la circulación posterior en el 5,4% y al territorio de ambas en el 13,5%.
El ictus más frecuente fue el que afectaba al territorio de la arteria cerebral media (ACM), implicando el territorio cortical de ACM en el 80%, al territorio subcortical de la ACM en el 74% y a ganglios basales en el 39%. En 3 pacientes (4,1%) afectó al territorio de arteria cerebral anterior y en 14 casos (18,9%) al territorio de la arteria cerebral posterior. No hubo casos con afectación completa de arteria basilar.
El tamaño del ictus fue lacunar en 5 pacientes (6,8%), intermedio en 34 (45,9%) y grande en 35 (47,3%). Diecinueve pacientes (25,7%) presentaron un ictus masivo de la ACM. En el 27% de los casos el ictus presentaba componente hemorrágico (fig. 5).
Se realizó un estudio electroencefalográfico en el momento agudo del ictus a 40 pacientes (54,1%), siendo el resultado: normal en 6 (15%), con actividad lenta generalizada en 4 (10%), actividad lenta focal en 21 pacientes (52,5%), actividad epileptiforme focal en 8 pacientes (20%) y actividad epileptiforme generalizada en un caso (2,5%).
Se realizó estudio de trombofilia completo solo a 30 pacientes (40%), estando alterado en 14 casos (déficit proteína C en 6, déficit proteína S en 2, mutación MTHFR en 5, déficit múltiple secundario a infección en uno) y normal en 16 pacientes. Al resto de los pacientes no se realizó el estudio o este fue incompleto.
TratamientoEn el momento del ictus 48 pacientes (65%) recibían tratamiento profiláctico: antiagregante en 15 (20% del total), anticoagulante en 25 (34%), antiagregante y anticoagulante en 7 (10%) y doble antiagregación en uno (1%). Los 26 pacientes restantes (35%) no recibían tratamiento profiláctico.
La mayoría de los pacientes (61 pacientes, 82,4%) estaban ingresados en el momento del ictus.
Ningún paciente recibió tratamiento fibrinolítico por vía intravenosa ni intraarterial. Como tratamiento, recibieron tratamiento antiagregante 24 pacientes (32%), anticoagulante 48 pacientes (65%). Dos pacientes (3%) recibieron tratamiento con corticoides para disminuir el edema cerebral, 27 pacientes (36%) recibieron tratamiento agudo con medicación antiepiléptica y 9 pacientes (12%) tratamiento farmacológico antihipertensivo.
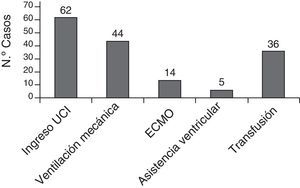
La mayoría de los pacientes (62 pacientes, 83,7%) estuvieron hospitalizados en la Unidad de Cuidados Intensivos neonatales o pediátricos en el momento del ictus, muchos ellos ya estaban ingresados en la UCI previamente, por su situación cardiológica. El tratamiento de soporte recibido se muestra en la figura 6.
RecurrenciaDe los 74 pacientes, 8 (11%) presentaron un nuevo ictus. Este ocurrió después de una mediana de 98,50 días (34,50-341,25) tras el episodio centinela. En la mitad de los pacientes, 4 casos, la recurrencia ocurrió en los 3 primeros meses, en el mismo ingreso que el ictus inicial. En el resto la recurrencia ocurrió tras el alta y hasta 3 años después del episodio centinela.
La recurrencia ocurrió con más frecuencia en los pacientes con endocarditis en el ictus centinela (33% vs. 10%) pero la diferencia no fue significativa. Encontramos un 20% de recurrencia en los pacientes con dispositivos endocárdicos frente al 6% en los que no los tenían (p=0,05).
A lo largo del seguimiento, 4 (50%) de los pacientes con recurrencia del ictus fallecieron. Ninguno de los pacientes que recurrieron presentaba al alta de la hospitalización una recuperación clínica completa.
DiscusiónEn el estudio actual describimos las características epidemiológicas de los 74 niños con enfermedad cardiaca que han presentado un ictus isquémico en los últimos 15 años en nuestro centro hospitalario.
En nuestra serie predominan los varones, en un porcentaje similar al de otras series de ictus pediátrico16. Hemos encontrado que la edad a la que presentaban un ictus los niños con cardiopatía (mediana 11,7 meses) era menor que la descrita en la literatura para el ictus infantil de cualquier etiología (mediana 78 meses) y para otras series de ictus en niños cardiópatas (mediana 37,2 meses)17. Esto lo atribuimos a que los pacientes de nuestra serie tenían cardiopatías más complejas, que precisaban tratamiento en el periodo neonatal.
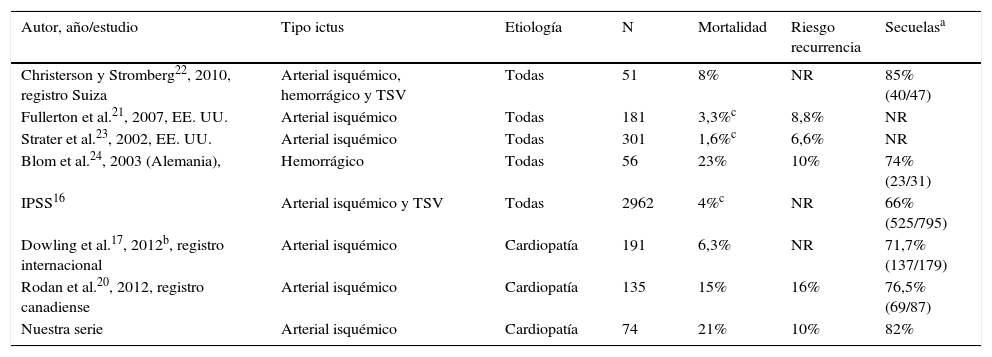
La mortalidad de nuestros pacientes (21%) fue superior a la descrita en la literatura para series de ictus pediátricos isquémicos de cualquier etiología18-23 y similar a la de los ictus hemorrágicos en la infancia24 (tabla 1). También la mortalidad durante el ingreso de nuestros pacientes (11%) es mayor que la descrita en la literatura para pacientes con ictus infantil y cardiopatía17,20. Además, el fallecimiento se produjo en edades tempranas, la mayoría en el primer año de vida. Correspondieron sobre todo a pacientes con cardiopatías complejas que precisaron cirugía en el periodo neonatal y el fallecimiento estuvo relacionado con complicaciones cardiacas en la mayoría de los pacientes. Ninguna de las otras series recoge el porcentaje de pacientes con síndrome polimalformativo o cromosomopatía, que en nuestros pacientes era de muy elevado (cercano al 20%), lo que también podría influir en la mayor mortalidad de nuestra serie.
Mortalidad, recurrencia y morbilidad de los ictus en la infancia en las principales series publicadas
| Autor, año/estudio | Tipo ictus | Etiología | N | Mortalidad | Riesgo recurrencia | Secuelasa |
|---|---|---|---|---|---|---|
| Christerson y Stromberg22, 2010, registro Suiza | Arterial isquémico, hemorrágico y TSV | Todas | 51 | 8% | NR | 85% (40/47) |
| Fullerton et al.21, 2007, EE. UU. | Arterial isquémico | Todas | 181 | 3,3%c | 8,8% | NR |
| Strater et al.23, 2002, EE. UU. | Arterial isquémico | Todas | 301 | 1,6%c | 6,6% | NR |
| Blom et al.24, 2003 (Alemania), | Hemorrágico | Todas | 56 | 23% | 10% | 74% (23/31) |
| IPSS16 | Arterial isquémico y TSV | Todas | 2962 | 4%c | NR | 66% (525/795) |
| Dowling et al.17, 2012b, registro internacional | Arterial isquémico | Cardiopatía | 191 | 6,3% | NR | 71,7% (137/179) |
| Rodan et al.20, 2012, registro canadiense | Arterial isquémico | Cardiopatía | 135 | 15% | 16% | 76,5% (69/87) |
| Nuestra serie | Arterial isquémico | Cardiopatía | 74 | 21% | 10% | 82% |
NR: no reportado; TSV; trombosis senos venosos.
La mayoría de nuestros pacientes presentaban una cardiopatía congénita compleja, de las cuales un 63% eran cianógenas. Eran cardiopatías graves, que precisaron intervención en el periodo neonatal en casi la mitad de los pacientes y la mayoría de los casos presentaban varios factores cardiológicos de riesgo. El ventrículo izquierdo hipoplásico es la cardiopatía que con más frecuencia se asoció a ictus, como ya ha sido descrito2.
En los niños con cardiopatías, con frecuencia los ictus se relacionan temporalmente con alguna intervención. Se estima que en una de cada 200 cirugías cardiacas en niños ocurre un ictus y que la incidencia es mayor en las intervenciones complejas y en las reintervenciones9. Los cateterismos, tanto diagnósticos como intervencionistas, son otro momento de riesgo para presentar un ictus en estos pacientes, por la lesión endotelial producida por el catéter, la formación de trombos en la punta del mismo y la rotura y embolización de tejido en los cateterismos intervencionistas10. También las técnicas de asistencia ventricular (ECMO, Berlin-Heart), que se usan en pacientes que no responden a medidas de ventilación convencionales o en pacientes con fallo cardiaco grave, pueden causar ictus isquémico o hemorrágico por la necesidad de heparinización sistémica prolongada, las alteraciones del flujo pulsátil cerebral que produce y la posibilidad de microtrombos en los circuitos11,12.
En nuestra serie, en más de la mitad de los pacientes el ictus estaba relacionado temporalmente con alguna intervención, ya sea cirugía cardiaca (casi la mitad de los pacientes fueron intervenidos en el mes anterior) o cateterismo (19%), sobre todo intervencionista. Es importante señalar que en nuestro centro se realizan un alto número de cateterismos intervencionistas, con mucha frecuencia urgentes y de gran complejidad, lo que contribuiría a un mayor porcentaje de ictus relacionados con los mismos comparado con otras series17.
Las formas de presentación más frecuentes en nuestro estudio fueron el déficit motor y las crisis convulsivas, similar a los ictus de otras etiologías en la infancia y con una proporción mayor de convulsiones que en los ictus en adultos25–28 (tabla 2). Hemos encontrado un menor porcentaje de alteraciones en el habla, en relación con la baja edad de nuestros pacientes. Hay que destacar que en nuestra serie encontramos muchos pacientes sin clínica en el momento del ictus, probablemente por la sedación farmacológica, dado que en la mayoría de los pacientes el ictus se produjo en el postoperatorio de la cirugía cardiaca en la UCI.
Se ha descrito que el diagnóstico de los ictus en niños con cardiopatías suele retrasarse, debido a las sedaciones prolongadas tras la cirugía cardiaca, la ausencia de signos motores en niños pequeños, las dificultades para realizar técnicas de imagen en pacientes inestables hemodinámicamente o la presencia de dispositivos metálicos temporales o permanentes que contraindican la realización de RM29. En nuestros pacientes, el diagnóstico se confirmó mediante estudio radiológico en las primeras 24 h desde el inicio de los síntomas en el 63% de los pacientes, una demora menor a la descrita en la literatura30, lo que atribuimos a que en nuestra serie un porcentaje alto son pacientes hospitalizados en el momento del ictus.
El International Pediatric Stroke Study (IPSS) publicó en 2013 un estudio multicéntrico retrospectivo que comparaba 204 niños con ictus y cardiopatía con 463 niños con ictus de cualquier etiología17. Al comparar las características de los hallazgos de neuroimagen de nuestros pacientes con los de este estudio, vemos que es similar la proporción de pacientes con combinación de afectación de la circulación anterior y posterior, y del ictus bilateral (tabla 3). Nosotros hemos encontrado una menor proporción de pacientes con ictus múltiple. Es muy llamativo el porcentaje tan bajo de vasculopatía asociada de nuestra serie, lo que se debe a las pocas angio-RM cerebrales realizadas (solo un tercio de los pacientes). Las guías actuales recomiendan la realización de estudios vasculares a pesar de la sospecha de un origen cardioembólico31. En nuestros pacientes encontramos una proporción mucho mayor de ictus con componente hemorrágico, probablemente porque están relacionados con intervenciones cardiacas, dispositivos de asistencia circulatoria externa o tratamiento anticoagulante en un porcentaje mayor que la serie del IPSS17.
Hallazgos de neuroimagen de los ictus isquémicos en nuestra serie y en otras de ictus con y sin cardiopatía
| Nuestra serie, N = 74 | Ictus con cardiopatía. IPSS, N = 20417 | Ictus sin cardiopatía. IPSS, N = 46317 | |
|---|---|---|---|
| Circulación anterior | 81% | 72% | 66% |
| Circulación posterior | 5,5% | 14% | 25% |
| Circulación anterior y posterior | 13,5% | 14% | 9% |
| Izquierdo | 55% | 53% | 53% |
| Bilateral | 27% | 31% | 22% |
| Múltiple | 33,8% | 43% | 41% |
| Componente hemorrágico | 27% | 15% | 6% |
| Vasculopatíaa | 4% | 25% | 52% |
Encontramos una recurrencia del ictus del 10%, en la mitad de los casos ocurrió en el mismo ingreso que el episodio centinela. Este porcentaje es mayor que la reportada de los ictus isquémicos en niños de cualquier etiología y menor que la de series de ictus hemorrágicos20,21,23,24 (tabla 1). Rodan et al. en 2012 describen una recurrencia de un 16% en una serie de 135 niños con cardiopatía e ictus isquémico20; en esta serie se incluyen como recurrencia los accidentes isquémicos transitorios y los ictus silentes, que no se contemplan en nuestra serie, lo que podría explicar la diferencia.
Los factores descritos en la literatura relacionados con la recurrencia en los ictus isquémicos en niños con cardiopatías son la presencia de dispositivos endovasculares, la presencia de cuadro infeccioso/fiebre en el episodio centinela o estudio protrombótico alterado20. Nosotros también hemos encontrado una mayor recurrencia en los pacientes con dispositivos endovasculares, pero no con los otros 2 factores (fiebre o diátesis trombótica). El bajo porcentaje de pacientes con estudio protrombótico en nuestra serie podría explicar en parte estas diferencias.
Como conclusiones, señalamos que las cardiopatías congénitas complejas y las intervenciones cardiacas fueron los principales factores asociados con el ictus isquémico. El ictus se produjo en pacientes hospitalizados y el diagnostico se realizó en las primeras 24 h en la mayoría de los pacientes. La mortalidad es alta y se relaciona con la gravedad de la cardiopatía.
FinanciaciónEste trabajo ha sido redactado libremente, sin financiación por ninguna empresa o entidad pública o privada.
Conflicto de interesesTodos los autores firmantes han aprobado la presentación de este manuscrito. Los autores declaran no tener ningún conflicto de intereses.
Este trabajo fue presentado como comunicación oral en el XXXVIII Reunión de la Sociedad Española de Neurología Pediátrica, SENEP, celebrada en Logroño del 21 al 23 de mayo del 2015. Ganadora de uno de los 5 premios a Comunicaciones Orales de SNEP 2015.