La epilepsia constituye un problema neurológico común caracterizado por convulsiones.
ObjetivoSe pretendió determinar los patrones de prescripción de medicamentos antiepilépticos en pacientes afiliados al Sistema de Salud de Colombia.
MétodosEstudio de corte transversal sobre una base de datos de 6,5 millones de personas. Se seleccionó a pacientes de cualquier sexo y edad, residentes en 88 ciudades, tratados con antiepilépticos desde junio a agosto del 2012. Se diseñó una base de datos de consumo de medicamentos, se hicieron análisis multivariados sobre utilización en terapia combinada y comedicación mediante SPSS 20.0.
ResultadosSe estudió a 13.793 pacientes, con edad promedio de 48,9±22,0 años; el 52,9% eran mujeres; el 74,4% recibía monoterapia antiepiléptica y el 25,6%, 2 o más anticonvulsivos. El orden de prescripción fue: clásicos (72,9%) y nuevos antiepilépticos (27,1%). Los más frecuentemente empleados fueron: ácido valproico (33,3%), carbamazepina (30,2%), clonazepam (15,7%), pregabalina (10,3%), fenitoína (10,0%) y levetiracetam (7,9%). La mayoría, a dosis superiores a las recomendadas. Las combinaciones más comunes fueron: ácido valproico + clonazepam (10,9%), ácido valproico + carbamazepina (10,0%), carbamazepina+clonazepam (5,6%) y ácido valproico+fenitoína (4,4%). Las comedicaciones más frecuentes fueron: antihipertensivos (61,0%), hipolipidemiantes (45,8%), antidepresivos (36,7%), antipsicóticos (20,1%), ansiolíticos (7,9%) y litio (1,8%).
DiscusiónPredominan los hábitos de prescripción de medicamentos de alto valor terapéutico, principalmente en la monoterapia antiepiléptica. La mayoría se emplea en dosis mayores a las recomendadas. Se plantea la necesidad de diseñar estrategias educativas para corregir algunos hábitos de prescripción e investigaciones que evalúen la efectividad del tratamiento.
Epilepsy is a group of long-term neurological disorders characterised by seizures that may respond to pharmacological treatment.
ObjectiveDetermine the prescribing patterns of anticonvulsants for patients covered by the healthcare system in Colombia.
MethodsCross-sectional study using a database containing 6.5 million people. From among residents in 88 Colombian cities, we selected patients of both sexes and all ages who were treated continuously with anticonvulsants between June and August 2012. We designed a drug consumption database and performed multivariate analysis for combination treatment and co-medication using SPSS 20.0.
ResultsA total of 13,793 patients with mean age of 48.9±22.0 years were studied; 52.9% of the participants were women. Of the patient total, 74.4% were treated in monotherapy and 25.6% received two or more anticonvulsants. Globally, 72.9% of the patients were initially treated with classic anticonvulsants and 27.1% with new drugs. The most frequently used drugs were valproic acid (33.3%), carbamazepine (30.2%), clonazepam (15.7%), pregabalin (10.3%), phenytoin (10.0%) and levetiracetam (7.9%). Most agents were used in higher doses than recommended. The most common combinations were valproic acid+clonazepam (10.9%), valproic acid+carbamazepine (10.0%), carbamazepine+clonazepam (5.6%), valproic acid+phenytoin (4.4%). The most frequently prescribed co-medications were antihypertensives (61.0%), lipid-lowering drugs (45.8%), antidepressants (36.7%), antipsychotics (20.1%), anxiolytics (7.9%), and lithium (1.8%).
DiscussionDoctors predominantly prescribe drugs with a high therapeutic value and favour anticonvulsant monotherapy. Most agents were used in higher doses than recommended. This underlines the need to design educational strategies addressing these prescribing habits, and to undertake research on the effectiveness of treatment.
La epilepsia constituye uno de los problemas neurológicos más frecuentes en la población general, afectando aproximadamente al 1,0-3,0% de las personas y se calcula que casi el 10,0% de la población presenta al menos un episodio convulsivo en su vida1. Se estima que en el mundo hay aproximadamente 50 millones de personas que la presentan2,3. La incidencia en los países subdesarrollados es mucho más alta; el pobre saneamiento, los deficientes sistemas de salud y el mayor riesgo de infecciones cerebrales contribuyen a esto2–5.
El riesgo de mortalidad en pacientes con epilepsia se ve incrementado con respecto a la población general de 2 a 3 veces6,7 y estas muertes no están directamente relacionadas con las convulsiones, pero se asocian a patologías como neoplasias, accidentes cerebrovasculares, enfermedades isquémicas del corazón, neumonía, suicidios y accidentes, y otro gran número de comorbilidades6–17.
Uno de los grandes retos que debe enfrentar el Sistema General de Seguridad Social en Salud de Colombia (SGSSS) y los organismos de salud es el mejoramiento en la detección, el acceso al tratamiento y el incremento de las tasas de control de los pacientes epilépticos. En 1995 se creó en el país el Instituto Nacional para la Vigilancia de Medicamentos y Alimentos y dentro de un marco de uso adecuado de productos farmacéuticos se adoptó un listado de medicamentos esenciales del Plan Obligatorio de Salud (POS), en el que se incluyen como esenciales 8 agentes antiepilépticos con los que puede contar el médico para manejar la epilepsia en las instituciones de salud del SGSSS: carbamazepina, fenitoína, fenobarbital, lamotrigina, ácido valproico, etosuximida, primidona y clonazepam18. Para acceder a los otros medicamentos del control de la epilepsia, los prescriptores deben hacer solicitudes especiales a través de mecanismos establecidos por las instituciones prestadoras de servicios de salud, denominados Comités Técnico-Científicos (CTC), donde el médico tratante hace la sustentación de la necesidad de un medicamento por fuera del listado POS18; los pacientes también tienen el mecanismo o herramienta legal (tutela) para solicitar el acceso a un medicamento por fuera del listado.
Se pretendió determinar los patrones de prescripción de los medicamentos antiepilépticos para brindar un mayor conocimiento de las prácticas de uso en el país, lo que puede permitir establecer programas de mejoramiento y actualización para conseguir un uso más adecuado de este grupo de fármacos y un mejor tratamiento dirigido al paciente.
Materiales y métodosSe realizó un estudio de corte transversal sobre los hábitos de prescripción de medicamentos antiepilépticos en una población aproximada de 6,5 millones de personas afiliadas al régimen contributivo del SGSSS en las Empresas Promotoras de Salud, que corresponde aproximadamente al 31,0% de la población afiliada activa de este régimen en el país y al 13,1% de la población colombiana. Se analizaron los datos de formulación a partir de prescripciones dispensadas desde el 1 de junio al 30 de agosto del 2012 a todos los pacientes tratados con antiepilépticos en las ciudades colombianas en las que se dispone de bases de datos confiables, que tienen entre 30.000 y 7,5 millones de habitantes.
Se incluyeron los datos de individuos con dispensación de antiepilépticos de todas las edades y cualquier sexo, atendidos en consulta médica y cuyo tratamiento antiepiléptico se mantuvo durante al menos 3 meses. Este requisito tiene como objeto garantizar que los pacientes cumplieran el tratamiento de manera más o menos estable, lo que refleja tolerabilidad a la medicación y adherencia, mientras que se excluyó a las personas que incumplen las citas médicas al final del período de observación, ya que se considera que estos individuos introducen sesgos en un estudio dirigido a describir patrones de empleo de medicamentos utilizados de manera crónica y continua.
A partir de la información sobre los consumos de medicamentos, obtenida de manera sistemática por la empresa dispensadora (Audifarma S.A.) a la población afiliada, se diseñó una base de datos que permitió recoger los siguientes grupos de variables de los pacientes:
- 1.
Sociodemográficas (sexo, edad [niños: 0-17 años, joven: 18-34, adulto: 35-64 y mayor: 65-99], ciudad).
- 2.
Medicamentos antiepilépticos dispensados en Colombia, con sus dosis respectivas (para la cuantificación de dispensación se utilizó como unidad técnica de medida la dosis diaria definida [DDD]). Entre los medicamentos, se consideraron los antiepilépticos que están disponibles en el mercado del país y si fueron prescritos en monoterapia o en terapia combinada.
Se aceptó la comedicación como un indicador sustituto de la enfermedad crónica que ha sido asociada como factor de riesgo para los pacientes con epilepsia considerando las siguientes circunstancias: a) antidiabéticos/diabetes mellitus; b) antiparkinsonianos/enfermedad de Parkinson; c) antirretrovirales/virus de la inmunodeficiencia humana-sida; d) antidepresivos/trastorno depresivo; e) ansiolíticos e hipnóticos/trastornos de ansiedad o sueño; f) hipolipemiantes/dislipidemia; g) metilfenidato/trastorno deficitario de atención; h) nitrovasodilatadores/enfermedad cardiaca isquémica; i) antihipertensivos/hipertensión arterial; j) estabilizantes del afecto/trastorno afectivo bipolar; k) antipsicóticos/psicosis-esquizofrenia, y l) antidemenciales/demencia-enfermedad de Alzheimer. En tales casos se analizó la conveniencia o no del tipo de antiepiléptico elegido con base en los efectos farmacológicos que puedan tener estos medicamentos en la comorbilidad9–17.
El protocolo fue clasificado en la categoría de «Investigación sin riesgo», siguiendo las recomendaciones de la Declaración de Helsinki. Para el análisis de los datos, se utilizó el paquete estadístico SPSS Statistics, versión 20.0 (IBM, EE. UU.) para Windows. Se emplearon las pruebas de la t de Student o ANOVA para la comparación de variables cuantitativas y de la χ2 para las categóricas. Se aplicaron modelos de regresión logística binaria usando como variables dependientes la monoterapia/politerapia antiepiléptica y la comedicación (sí/no), y como covariables las que se asociaron significativamente a las variables dependientes en los análisis bivariados. Se determinó como nivel de significación estadística una p < 0,05.
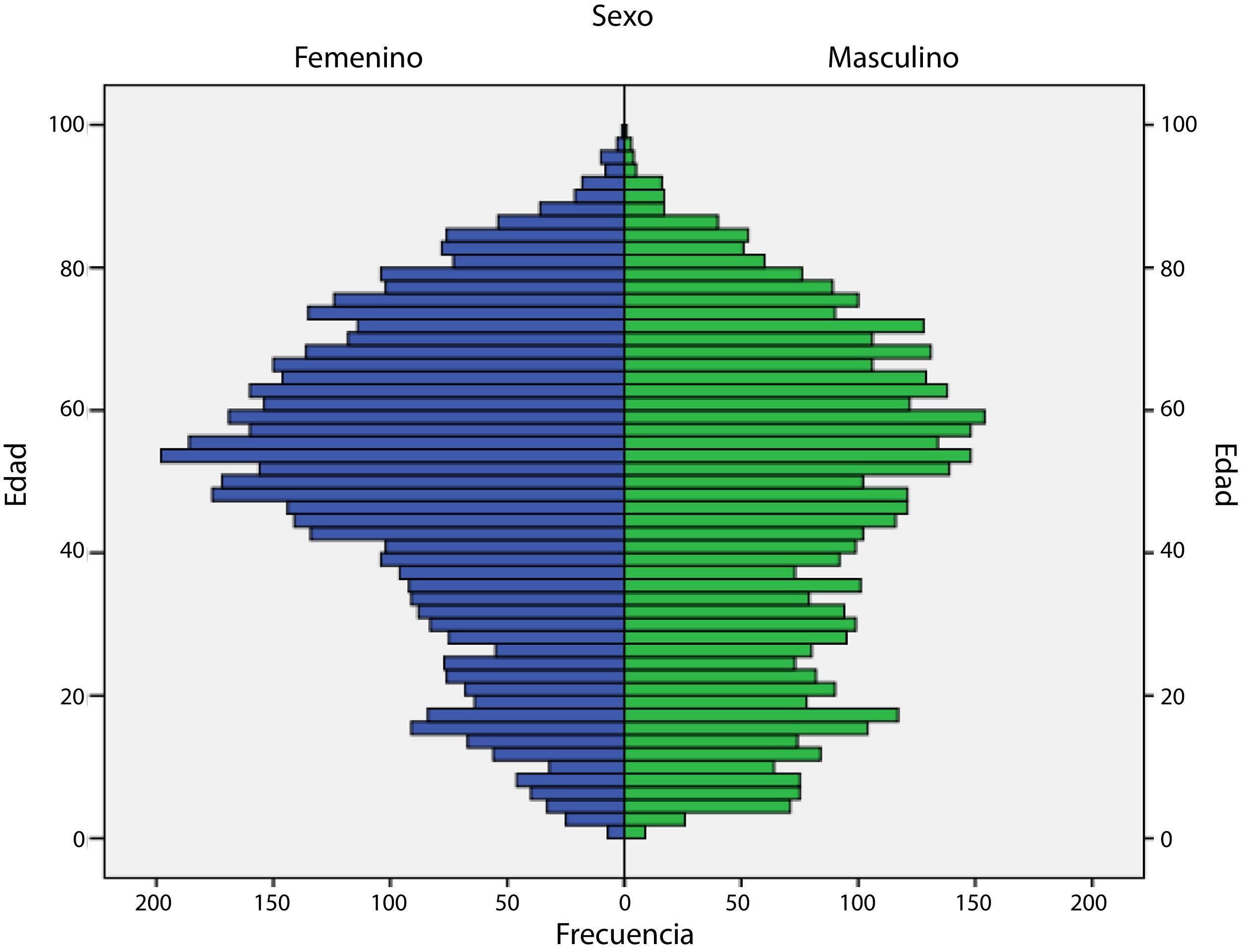
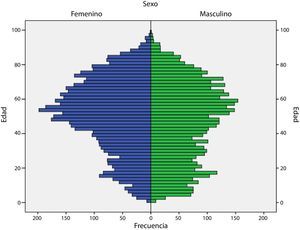
ResultadosDe los 13.793 pacientes afiliados al SGSSS en tratamiento antiepiléptico por un período no menor de 3 meses, la distribución por sexo mostró que 7.301 (52,9%) fueron mujeres y 6.491 (47,1%) varones, con una edad promedio de 48,9±22,0 años (rango: 1-99 años) (fig. 1); al distribuir por grupos etarios, se encontraron diferencias estadísticamente significativas entre hombres y mujeres de 0 a 17 años (59,2% vs. 40,8%, p<0,001), de 18 a 34 años (52,9% vs. 47,1%, p<0,001), de 35 a 64 años (44,6% vs. 55,4%, p<0,001) y mayores de 65 años (44,6% vs. 55,4%, p=0,007), respectivamente.
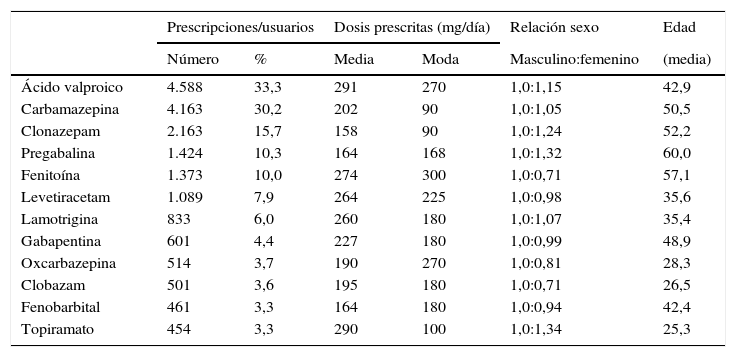
En la tabla 1 se resumen los patrones de prescripción de los medicamentos antiepilépticos utilizados con mayor frecuencia en Colombia. Al considerar los grupos farmacológicos, el 72,9% de ellos fueron convencionales o clásicos, mientras que solo el 27,1% fueron nuevos antiepilépticos. La carbamazepina y el clonazepam estaban siendo usados a dosis usuales, mientras que ácido valproico, fenitoína, levetiracetam, fenobarbital y pregabalina se utilizaron por encima de la DDD. Cabe destacar que no se prescribió etosuximida, felbamato y tiagabina.
Patrones de prescripción de antiepilépticos del listado de medicamentos esenciales en Colombia, 2012
| Prescripciones/usuarios | Dosis prescritas (mg/día) | Relación sexo | Edad | |||
|---|---|---|---|---|---|---|
| Número | % | Media | Moda | Masculino:femenino | (media) | |
| Ácido valproico | 4.588 | 33,3 | 291 | 270 | 1,0:1,15 | 42,9 |
| Carbamazepina | 4.163 | 30,2 | 202 | 90 | 1,0:1,05 | 50,5 |
| Clonazepam | 2.163 | 15,7 | 158 | 90 | 1,0:1,24 | 52,2 |
| Pregabalina | 1.424 | 10,3 | 164 | 168 | 1,0:1,32 | 60,0 |
| Fenitoína | 1.373 | 10,0 | 274 | 300 | 1,0:0,71 | 57,1 |
| Levetiracetam | 1.089 | 7,9 | 264 | 225 | 1,0:0,98 | 35,6 |
| Lamotrigina | 833 | 6,0 | 260 | 180 | 1,0:1,07 | 35,4 |
| Gabapentina | 601 | 4,4 | 227 | 180 | 1,0:0,99 | 48,9 |
| Oxcarbazepina | 514 | 3,7 | 190 | 270 | 1,0:0,81 | 28,3 |
| Clobazam | 501 | 3,6 | 195 | 180 | 1,0:0,71 | 26,5 |
| Fenobarbital | 461 | 3,3 | 164 | 180 | 1,0:0,94 | 42,4 |
| Topiramato | 454 | 3,3 | 290 | 100 | 1,0:1,34 | 25,3 |
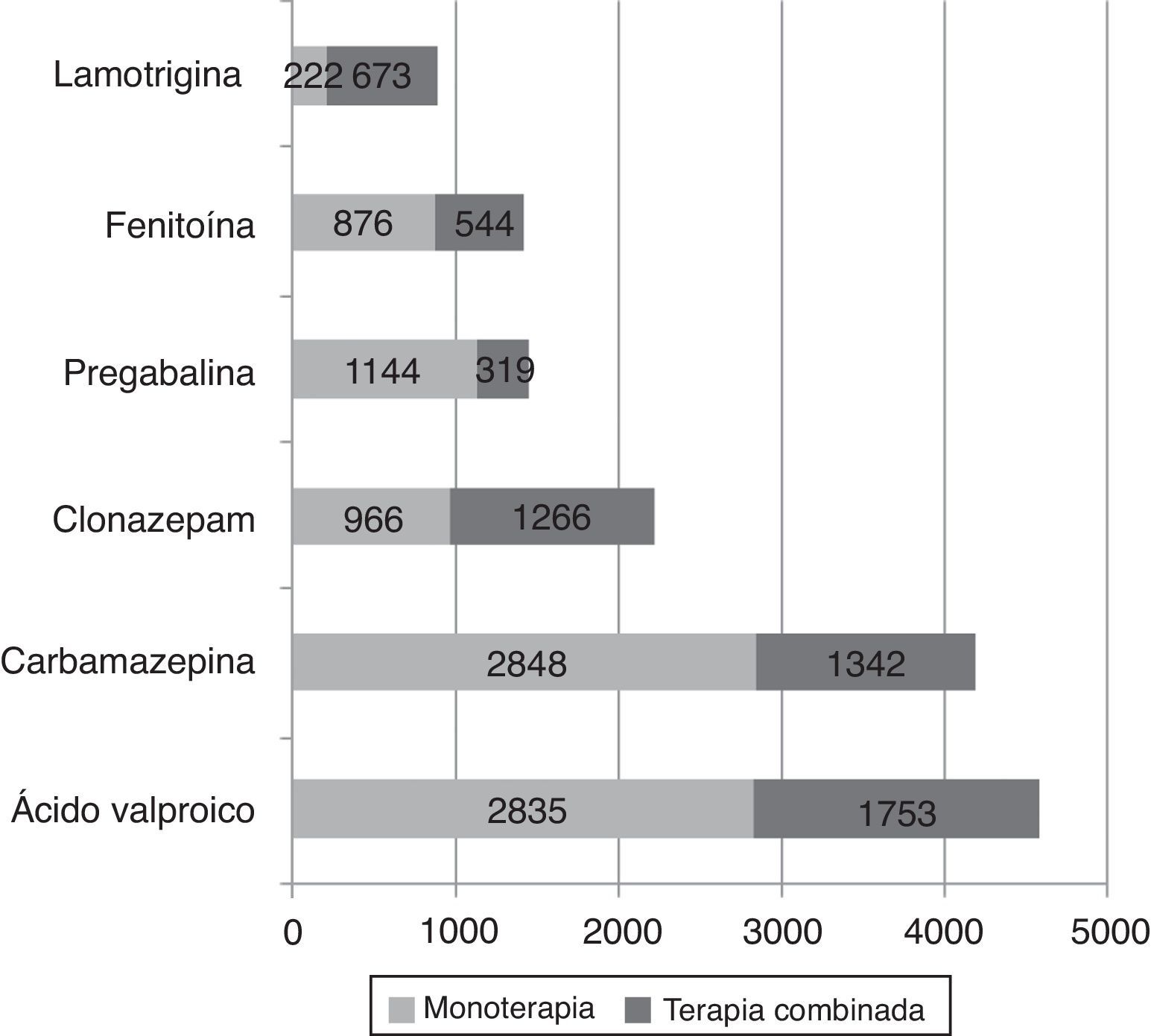
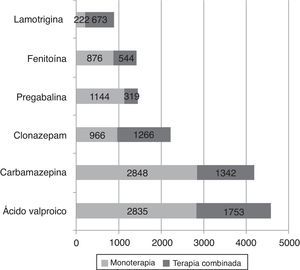
Del total de pacientes del estudio, a 10.257 (74,4%) se les prescribió un solo antiepiléptico, en tanto que a 3.536 (25,6%) se les indicó una asociación de 2 o más antiepilépticos. Hubo 695 (5,0%) con 3, 124 (0,9%) con 4, e incluso 23 (0,16%) de los pacientes con 5 o más de estos medicamentos. La figura 2 muestra la relación monoterapia/terapia combinada para los antiepilépticos que fueron evaluados; se destaca el hecho de que fue más probable emplearlos solos que en combinación. Entre los 3.536 pacientes a quienes se les prescribieron asociaciones de antiepilépticos, las utilizadas con mayor frecuencia fueron: ácido valproico+clonazepam (n=387; 10,9%), ácido valproico+carbamazepina (n=352; 10,0%), carbamazepina+clonazepam (n=199; 5,6%) y ácido valproico+fenitoína (n=156; 4,4%); también se identificó que las combinaciones más frecuentes de 3 de estos medicamentos fueron: ácido valproico+carbamazepina+clonazepam (n=81; 11,7%), ácido valproico + carbamazepina+levetiracetam (n=41; 5,9%) seguidas de ácido valproico + clonazepam+lamotrigina (n=39; 5,6%). Se encontraron diferencias estadísticamente significativas entre recibir monoterapia según el sexo del paciente (mujer: 77,0% vs. hombre: 71,4%; p<0,001).
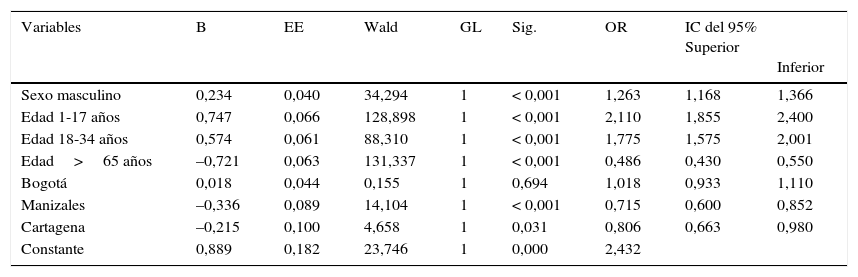
Al analizar mediante regresión logística binaria la relación entre el empleo de terapia combinada antiepiléptica y otras variables, se encontró que las variables sexo masculino, edad entre 1-17 y edad entre 18-34 años tuvieron mayor riesgo de recibir terapia antiepiléptica combinada y los mayores de 65 años o aquellos que son tratados en Manizales y Cartagena presentaron una asociación estadísticamente significativa con menor riesgo de ser tratados en terapia combinada (tabla 2).
Variables asociadas al tratamiento con terapia antiepiléptica combinada en modelos de regresión logística binaria, Colombia, 2012
| Variables | B | EE | Wald | GL | Sig. | OR | IC del 95% Superior | Inferior |
|---|---|---|---|---|---|---|---|---|
| Sexo masculino | 0,234 | 0,040 | 34,294 | 1 | < 0,001 | 1,263 | 1,168 | 1,366 |
| Edad 1-17 años | 0,747 | 0,066 | 128,898 | 1 | < 0,001 | 2,110 | 1,855 | 2,400 |
| Edad 18-34 años | 0,574 | 0,061 | 88,310 | 1 | < 0,001 | 1,775 | 1,575 | 2,001 |
| Edad>65 años | –0,721 | 0,063 | 131,337 | 1 | < 0,001 | 0,486 | 0,430 | 0,550 |
| Bogotá | 0,018 | 0,044 | 0,155 | 1 | 0,694 | 1,018 | 0,933 | 1,110 |
| Manizales | –0,336 | 0,089 | 14,104 | 1 | < 0,001 | 0,715 | 0,600 | 0,852 |
| Cartagena | –0,215 | 0,100 | 4,658 | 1 | 0,031 | 0,806 | 0,663 | 0,980 |
| Constante | 0,889 | 0,182 | 23,746 | 1 | 0,000 | 2,432 |
B: coeficiente de regresión; EE: error estándar; GL: grado de libertad; IC del 95%: intervalo de confianza del 95%; OR: odds ratio; Sig.: nivel de significación.
La epilepsia frecuentemente está acompañada de comorbilidades, que necesitan tratamiento adicional. Entre los sujetos incluidos, 7.710 pacientes (55,9%) recibían concomitantemente uno o varios de los siguientes grupos de medicamentos que reflejan comorbilidad y que podrían tener interacciones con algunos antiepilépticos: antihipertensivos (n=4.704; 61,0% de los pacientes); hipolipidemiantes (n=3.531; 45,8%); antidepresivos (n=2.829; 36,7%, y de estos, el 25,8% consumía antidepresivos tricíclicos); antipsicóticos (1.546; 20,1%); ansiolíticos (n=612; 7,9%); litio (n=139; 1,8%); antidemenciales (n=62; 0,8%), y metilfenidato (n=19; 0,24%). Se encontró un total de 1.020 (7,4%) pacientes que recibían concomitantemente 3 psicofármacos, 92 (0,66%) 4 psicofármacos, e incluso 5 (0,04%) que recibían al mismo tiempo 5 psicofármacos. Se hallaron diferencias estadísticamente significativas entre recibir comedicación y el sexo del paciente, siendo más común entre mujeres (mujer: 59,5% vs. hombre: 51,9%; p<0,001).
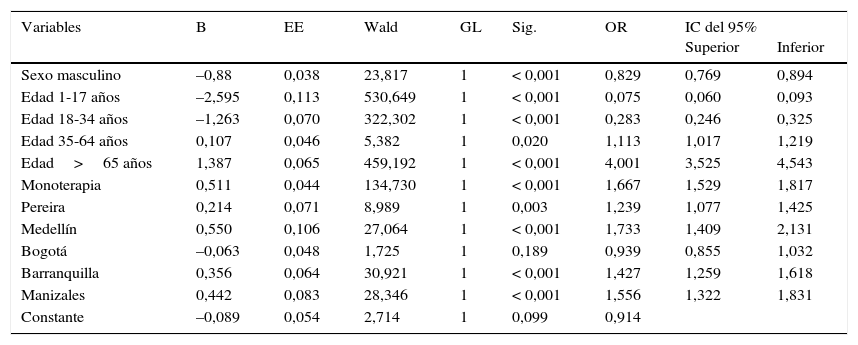
Al analizar, mediante regresión logística binaria, la relación entre el empleo de comedicación y otras variables, se encontró que las variables edad entre 35 y 64 años, edad mayor de 65 años, usar antiepilépticos en monoterapia y ser tratado en las ciudades de Pereira, Medellín, Barranquilla y Manizales se asociaron de manera estadísticamente significativa a un mayor riesgo de recibir otros grupos de medicamentos. Mientras que las variables sexo masculino, edad entre 1 y 17 años, y edad entre 18 y 34 años se asociaron a menor riesgo de recibir alguna comedicación (tabla 3).
Variables asociadas al tratamiento antiepiléptico con comedicación en modelos de regresión logística binaria, Colombia, 2012
| Variables | B | EE | Wald | GL | Sig. | OR | IC del 95% Superior | Inferior |
|---|---|---|---|---|---|---|---|---|
| Sexo masculino | –0,88 | 0,038 | 23,817 | 1 | < 0,001 | 0,829 | 0,769 | 0,894 |
| Edad 1-17 años | –2,595 | 0,113 | 530,649 | 1 | < 0,001 | 0,075 | 0,060 | 0,093 |
| Edad 18-34 años | –1,263 | 0,070 | 322,302 | 1 | < 0,001 | 0,283 | 0,246 | 0,325 |
| Edad 35-64 años | 0,107 | 0,046 | 5,382 | 1 | 0,020 | 1,113 | 1,017 | 1,219 |
| Edad>65 años | 1,387 | 0,065 | 459,192 | 1 | < 0,001 | 4,001 | 3,525 | 4,543 |
| Monoterapia | 0,511 | 0,044 | 134,730 | 1 | < 0,001 | 1,667 | 1,529 | 1,817 |
| Pereira | 0,214 | 0,071 | 8,989 | 1 | 0,003 | 1,239 | 1,077 | 1,425 |
| Medellín | 0,550 | 0,106 | 27,064 | 1 | < 0,001 | 1,733 | 1,409 | 2,131 |
| Bogotá | –0,063 | 0,048 | 1,725 | 1 | 0,189 | 0,939 | 0,855 | 1,032 |
| Barranquilla | 0,356 | 0,064 | 30,921 | 1 | < 0,001 | 1,427 | 1,259 | 1,618 |
| Manizales | 0,442 | 0,083 | 28,346 | 1 | < 0,001 | 1,556 | 1,322 | 1,831 |
| Constante | –0,089 | 0,054 | 2,714 | 1 | 0,099 | 0,914 |
B: coeficiente de regresión; EE: error estándar; GL: grado de libertad; IC del 95%: intervalo de confianza del 95%; OR: odds ratio; Sig.: nivel de significación.
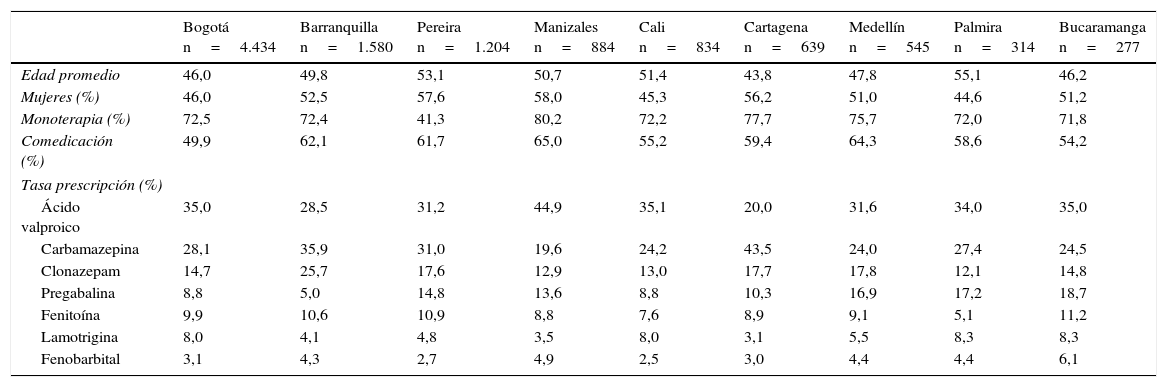
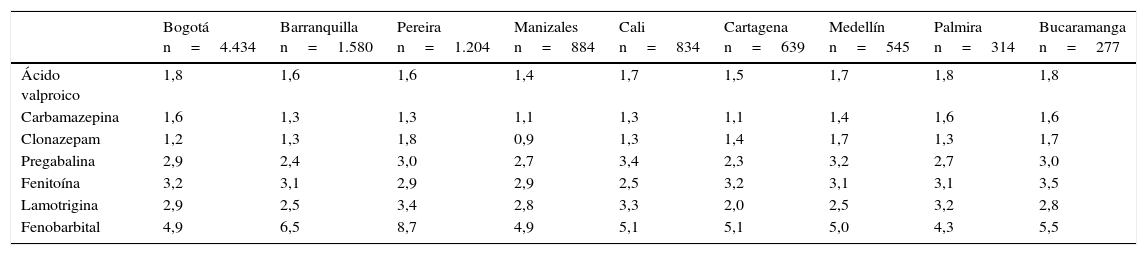
Se compararon las variables demográficas y algunos indicadores de prescripción entre las 88 ciudades colombianas incluidas en este estudio; sin embargo, por razones relacionadas con el bajo número de pacientes en algunas de ellas, en las tablas 4 y 5 solo se incluyeron las 9 mayores, donde residen el 80,9% de las personas evaluadas. Se puede observar que las diferencias fueron significativas en la frecuencia de uso de monoterapia y en la comedicación entre las distintas ciudades. Los consumos de los grupos de antiepilépticos se presentan, además, en forma de DDD (tabla 5), para que puedan ser útiles en posteriores comparaciones.
Comparación de algunas variables demográficas e indicadores de prescripción de antiepilépticos entre 9 ciudades colombianas, 2012
| Bogotá n=4.434 | Barranquilla n=1.580 | Pereira n=1.204 | Manizales n=884 | Cali n=834 | Cartagena n=639 | Medellín n=545 | Palmira n=314 | Bucaramanga n=277 | |
|---|---|---|---|---|---|---|---|---|---|
| Edad promedio | 46,0 | 49,8 | 53,1 | 50,7 | 51,4 | 43,8 | 47,8 | 55,1 | 46,2 |
| Mujeres (%) | 46,0 | 52,5 | 57,6 | 58,0 | 45,3 | 56,2 | 51,0 | 44,6 | 51,2 |
| Monoterapia (%) | 72,5 | 72,4 | 41,3 | 80,2 | 72,2 | 77,7 | 75,7 | 72,0 | 71,8 |
| Comedicación (%) | 49,9 | 62,1 | 61,7 | 65,0 | 55,2 | 59,4 | 64,3 | 58,6 | 54,2 |
| Tasa prescripción (%) | |||||||||
| Ácido valproico | 35,0 | 28,5 | 31,2 | 44,9 | 35,1 | 20,0 | 31,6 | 34,0 | 35,0 |
| Carbamazepina | 28,1 | 35,9 | 31,0 | 19,6 | 24,2 | 43,5 | 24,0 | 27,4 | 24,5 |
| Clonazepam | 14,7 | 25,7 | 17,6 | 12,9 | 13,0 | 17,7 | 17,8 | 12,1 | 14,8 |
| Pregabalina | 8,8 | 5,0 | 14,8 | 13,6 | 8,8 | 10,3 | 16,9 | 17,2 | 18,7 |
| Fenitoína | 9,9 | 10,6 | 10,9 | 8,8 | 7,6 | 8,9 | 9,1 | 5,1 | 11,2 |
| Lamotrigina | 8,0 | 4,1 | 4,8 | 3,5 | 8,0 | 3,1 | 5,5 | 8,3 | 8,3 |
| Fenobarbital | 3,1 | 4,3 | 2,7 | 4,9 | 2,5 | 3,0 | 4,4 | 4,4 | 6,1 |
Relación entre la dosis media administrada y la dosis diaria definida (DDD) de antiepilépticos en 9 ciudades colombianas, 2012
| Bogotá n=4.434 | Barranquilla n=1.580 | Pereira n=1.204 | Manizales n=884 | Cali n=834 | Cartagena n=639 | Medellín n=545 | Palmira n=314 | Bucaramanga n=277 | |
|---|---|---|---|---|---|---|---|---|---|
| Ácido valproico | 1,8 | 1,6 | 1,6 | 1,4 | 1,7 | 1,5 | 1,7 | 1,8 | 1,8 |
| Carbamazepina | 1,6 | 1,3 | 1,3 | 1,1 | 1,3 | 1,1 | 1,4 | 1,6 | 1,6 |
| Clonazepam | 1,2 | 1,3 | 1,8 | 0,9 | 1,3 | 1,4 | 1,7 | 1,3 | 1,7 |
| Pregabalina | 2,9 | 2,4 | 3,0 | 2,7 | 3,4 | 2,3 | 3,2 | 2,7 | 3,0 |
| Fenitoína | 3,2 | 3,1 | 2,9 | 2,9 | 2,5 | 3,2 | 3,1 | 3,1 | 3,5 |
| Lamotrigina | 2,9 | 2,5 | 3,4 | 2,8 | 3,3 | 2,0 | 2,5 | 3,2 | 2,8 |
| Fenobarbital | 4,9 | 6,5 | 8,7 | 4,9 | 5,1 | 5,1 | 5,0 | 4,3 | 5,5 |
El presente estudio permitió determinar los patrones de prescripción de antiepilépticos utilizados con mayor frecuencia en pacientes afiliados al SGSSS de Colombia; dichos hallazgos pueden ser utilizados por los administradores en salud para tomar decisiones dirigidas a mejorar la atención sanitaria de los pacientes con epilepsia y otros trastornos neuropsiquiátricos.
Este trabajo demuestra diferencias significativas en cuanto a edad y sexo respecto a la prescripción de antiepilépticos, encontrándose que en menores de 35 años es más frecuente en hombres y en mayores de 35 años es más frecuente en mujeres. Así que los hombres jóvenes reciben tratamiento antiepiléptico más frecuentemente en monoterapia y con menos comedicación que los pacientes del mismo sexo, pero mayores de 35 años. Sin embargo, solo el 28,0% de los pacientes son menores de 35 años, por lo que se puede concluir que la mayoría de quienes los reciben presentan epilepsia y otras comorbilidades asociadas a la edad19–24. Cabe destacar que, al tratarse de un listado cerrado de medicamentos, se entiende por qué más del 74,8% de los pacientes son tratados con los medicamentos incluidos en el mismo, aunque existe la opción de emplear medicamentos por fuera del listado, solicitados a través de la evaluación de un CTC o una tutela18.
El mayor consumo de medicamentos clásicos (72,9%) refleja resultados contrarios a la literatura reciente, en la cual, en los últimos años, ha habido una disminución de su consumo debido al potencial terapéutico y el menor riesgo de reacciones adversas de los nuevos antiepilépticos y al incremento del uso de este grupo de medicamentos en dolor neuropático21. También las dosis empleadas para tratar a estos pacientes son mayores a las recomendadas como efectivas para la mayoría de estos (tabla 1), con excepción de carbamazepina y clonazepam, por lo que esta conducta puede reflejar un menor control de la entidad con los otros medicamentos y, por lo tanto, la necesidad de dosis mayores, o que los medicamentos estén siendo utilizados en alguna indicación diferente a la aprobada18,21. También es llamativo el elevado porcentaje de pacientes que aún reciben fenobarbital, medicamento ampliamente superado por otros antiepilépticos menos tóxicos20,22,23.
En otros estudios se han observado cifras similares de asociaciones de antiepilépticos (17-42%)20,22,23. La politerapia puede aumentar el riesgo de eventos adversos en estos individuos, pese a que la prescripción concomitante de antiepilépticos clásicos y nuevos puede brindar una terapia más efectiva en los pacientes que no tienen control con un solo medicamento. Además, se debe tener en cuenta que algunos de estos medicamentos se están administrando a dosis mayores que las recomendadas, por lo que pueden aumentar las reacciones adversas y, por ende, disminuir la adherencia al tratamiento19,25–28.
Al inferir sobre las comorbilidades asociadas a partir de la comedicación prescrita, se encontró que la hipertensión, la dislipidemia y la depresión son las enfermedades más prevalentes, cifras similares a las encontradas en otros estudios9,14,16. Se debe tener en cuenta las potenciales interacciones con los calcioantagonistas, ya que la carbamazepina y el fenobarbital pueden causar inducción de enzimas del citocromo P450, encargadas del metabolismo, lo que conlleva a la disminución de sus niveles. Además, la administración con antidepresivos puede prolongar el intervalo QT y producir muerte súbita cardiaca en los pacientes con antecedentes de riesgo cardiovascular y provocar mayores efectos de tipo anticolinérgico; también debe considerarse que estos medicamentos pueden disminuir el umbral convulsivo en los pacientes con epilepsia26. La evaluación de la relación riesgo-beneficio de estas asociaciones debe contemplar el uso de otros antidepresivos que no aumenten los resultados negativos asociados con la medicación28–31. La esquizofrenia, la ansiedad, el trastorno afectivo bipolar, la enfermedad de Alzheimer y el trastorno por déficit de atención e hiperactividad son frecuentes en los pacientes que consumen antiepilépticos, y la combinación con los psicofármacos necesarios para su manejo incrementa el riesgo de interacciones sobre el sistema nervioso central y autónomo, y puede afectar la calidad de la vida de los pacientes con epilepsia10–13,17,28.
Las diferencias encontradas en cuanto a los patrones de prescripción entre las distintas ciudades colombianas del estudio, como las frecuencias de utilización de algunos anticonvulsivantes (tablas 2–5), no son sorprendentes, ya que la variabilidad en la atención médica, en particular en los hábitos de prescripción, es un hallazgo constante en los estudios farmacoepidemiológicos30.
Ésta investigación presenta ciertas limitaciones para la interpretación de algunos resultados, debido a que la información fue obtenida de bases de datos y no directamente del paciente o prescriptor, y no se consultó la historia clínica, que pueden superarse con otros estudios de utilización de medicamentos correspondientes a la segunda fase de esta línea de investigación, que permitan caracterizar la prescripción de antiepilépticos. Se hace necesaria información acerca de la clasificación de la epilepsia, la incidencia de reacciones adversas, la adherencia, el grado de control de la epilepsia y las recaídas. Dado que no se evaluaron los criterios iniciales, ni los de control de este trastorno, se desconoce si la prescripción era necesaria o adecuada. Se debe tener en cuenta que, al tratarse de una población cautiva y que recibe medicamentos incluidos en un listado específico, las conclusiones son aplicables a poblaciones que presenten características similares a esta.
A partir de los patrones de prescripción encontrados en este estudio, puede afirmarse que, en general, predominan los hábitos de prescripción de medicamentos incluidos en el listado de medicamentos esenciales del país, principalmente en monoterapia antiepiléptica, y algunos de ellos utilizados a dosis mayores de las recomendadas. Se encontró un número importante de pacientes que reciben 2, 3 y hasta 4 psicofármacos asociados; la causa de este fenómeno se desconoce, pero pone a los pacientes en riesgo de reacciones adversas de tipo extrapiramidal y autonómico. La hipertensión, la dislipidemia, la depresión, la esquizofrenia, la ansiedad, el trastorno afectivo bipolar, la enfermedad de Alzheimer y el trastorno deficitario de atención fueron las comorbilidades más comunes y la presencia de estas enfermedades debe hacer pensar al médico en mejorar el tratamiento antiepiléptico en estos pacientes.
Se deben indagar todas las posibles causas que justifican el empleo de dosis mayores a las recomendadas, así como las posibles indicaciones y usos de estos medicamentos; se requieren intervenciones destinadas a mejorar las pautas de prescripción en los pacientes afiliados al SGSSS de Colombia30,31. Se debe hacer un estudio de efectividad del tratamiento antiepiléptico en este mismo grupo de pacientes, valorando la pertinencia de las dosis y la comedicación que reciben los pacientes, e investigaciones posteriores que proporcionen herramientas útiles para reducir el riesgo de interacciones.
FinanciaciónEl trabajo recibió financiación de la Universidad Tecnológica de Pereira y Audifarma S.A.
El trabajo no ha sido presentado en ninguna reunión de la SEN.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.