En la fase aguda del ictus el 30% de los pacientes presentan disfagia, y de ellos, el 50% experimentarán broncoaspiración. Nuestro objetivo fue evaluar los resultados de mortalidad y broncoaspiración del test del agua comparado con el test 2 volúmenes/3 texturas controlado con pulsioximetría (2v/3t-P) en una unidad de ictus.
Pacientes y métodosDurante 5 años se analizaron de forma prospectiva y consecutiva todos los pacientes con infarto cerebral en la Unidad de Ictus. Del año 2008 al 2010 se utilizó el test del agua (grupo 0 o G0), y del 2011 al 2012, el test 2v/3t-P (grupo 1 o G1). Se recogieron las siguientes variables: demográficas, factores de riesgo vascular, gravedad neurológica con la escala NIHSS, subtipo etiológico según criterios TOAST, subtipo clínico según la clasificación Oxfordshire, prevalencia de disfagia, broncoaspiración y exitus.
ResultadosSe analizaron 418 pacientes con infarto cerebral agudo (G0=275, G1=143). Se detectaron diferencias significativas entre ambos grupos en el porcentaje de pacientes con TACI (17% en G0 vs. 29% en G1, p=0,005) y en la mediana de NIHSS (4 puntos en G0 vs. 7 puntos en G1, p=0,003). Con el test 2v/3t-P se detectó un aumento no significativo en el porcentaje de disfagia (22% en G0 vs. 25% en G1, p=0,4), una menor tasa de mortalidad (1,7% en G0 vs. 0,7% en G1, p=0,3) y una reducción significativa de broncoaspiración (6,2% en G0 vs. 2,1% en G1, p=0,05).
ConclusionesEl nuevo test 2v/3t-P, comparado con el test del agua, mejoró significativamente los resultados de broncoaspiración en los pacientes con infarto cerebral agudo.
During acute stroke, 30% of all patients present dysphagia and 50% of that subgroup will experience bronchoaspiration. Our aim was to compare mortality and bronchoaspiration rates associated with the water test compared to those associated with a 2 volume/3 texture test controlled with pulse oximetry (2v/3t-P test) in our stroke unit.
Patients and methodsOver a 5-year period, we performed a prospective analysis of all consecutive acute ischaemic stroke patients hospitalised in the Stroke Unit. Dysphagia was evaluated using the water test between 2008 and 2010 (group 0 or G0), and the 2v/3t-P test (group 1 or G1) between 2011 and 2012. We analysed demographic data, vascular risk factors, neurological deficit on the NIHSS, aetiological subtype according to TOAST criteria, clinical subtype according to the Oxfordshire classification, prevalence of dysphagia, percentage of patients with bronchoaspiration, and mortality.
ResultsWe examined 418 patients with acute stroke (G0=275, G1=143). There were significant differences between the 2 groups regarding the percentage of patients with TACI (17% in G0 vs. 29% in G1, P=.005) and median NIHSS score (4 points in G0 vs. 7 points in G1, P=.003). Since adopting the new swallowing test, we detected a non-significant increase in the percentage of dysphagia (22% in G0 vs. 25% in G1, P=.4), lower mortality (1.7% in G0 vs. 0.7% in G1, P=.3) and a significant decrease in the bronchoaspiration rate (6.2% in G0 vs. 2.1% in G1, P=.05).
ConclusionsCompared to the water test used for dysphagia screening, the new 2v/3t-P test lowered bronchoaspiration rates in acute stroke patients.
La disfagia es una complicación frecuente en los pacientes con ictus y se asocia con un incremento del riesgo de broncoaspiración. Se estima que entre un 19 y un 81%1–3 de los pacientes con ictus presentan disfagia, y de ellos, la mitad experimentarán broncoaspiración en la primera semana4,5. La disfagia es un importante predictor de mal pronóstico, empeorando el estado funcional al alta2, incrementando el número de complicaciones respiratorias6, la estancia hospitalaria, el porcentaje de institucionalización y la mortalidad7. Multiplica por 3 el riesgo de neumonía2, y esta, a su vez, multiplica por 3 la mortalidad a los 30 días1.
Existe suficiente evidencia científica que demuestra que la detección y el tratamiento precoz de la disfagia en pacientes con ictus reduce no solo las complicaciones respiratorias, sino también la estancia y el gasto hospitalario8.
El test del agua9 es una de las pruebas más utilizadas para el despistaje de la disfagia. Sin embargo, este test utiliza volúmenes grandes y una viscosidad baja, e incluye como único signo de aspiración la aparición de tos, un parámetro que hasta en el 40% de los pacientes con enfermedad vascular cerebral está ausente10. Estas aspiraciones silentes se pueden detectar mediante el control de pulsioximetría; así, un descenso de más de 2 puntos respecto al valor basal se considera un signo de broncoaspiración11,12.
Hoy por hoy, la videofluoroscopia y la fibroendoscopia de la deglución son los principales estudios validados que aportan mayor información sobre la deglución y posibles procedimientos terapéuticos13–16. Sin embargo, son técnicas poco accesibles, por lo que se hace necesario disponer de un test de deglución sencillo y sensible en la detección de disfagia.
La guía actual del ictus recomienda el uso del test 2 volúmenes/3 texturas (www.ictussen.org) para el estudio de disfagia en los pacientes con ictus. La incorporación del control de la pulsioximetría a este test podría permitir una mayor detección de las aspiraciones silentes, y con ello, disminuir el porcentaje de broncoaspiración.
El objetivo de nuestro estudio fue evaluar la reducción de broncoaspiración y mortalidad con el nuevo test 2 volúmenes/3 texturas con pulsioximetría (2v/3t-P) comparado con el test del agua, en pacientes con infarto cerebral agudo ingresados en la Unidad de Ictus (UI).
Pacientes y métodosSe analizaron de forma prospectiva y consecutiva todos los pacientes con infarto cerebral ingresados en la UI durante 5 años.
Durante los años 2008 a 2010 se utilizó como test de cribado de disfagia el test del agua9 (grupo 0 o G0). Durante los años 2011 y 2012 se utilizó el test 2 volúmenes/3 texturas, al que se incorporaron 2 signos clínicos más de disfagia que en el test original (babeo por la comisura y disnea), además del control de la saturación por pulsioximetría. El nuevo test se denominó 2v/3t-P. Los pacientes evaluados en este período se incluyeron en el grupo 1 (G1).
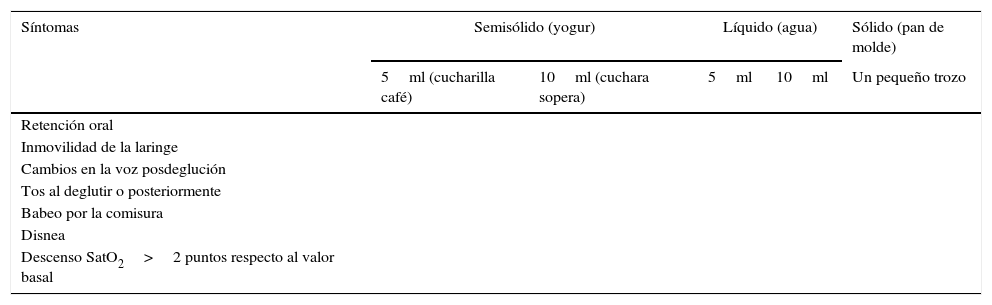
La realización del test 2v/3t-P consiste en la administración de 5ml (cucharilla de café) de un alimento semisólido (yogur), que en el caso de ser bien tolerado se continúa con la administración del mismo alimento, pero a un volumen de 10ml (cuchara sopera). Si el paciente tolera con seguridad este primer paso, se repite el mismo procedimiento con agua, comenzando siempre con el volumen de 5ml y aumentando a 10ml si el paciente tolera con seguridad. La tercera textura sería con un alimento sólido tipo pan de molde (tabla 1). Durante el test se evalúan 7 parámetros de disfagia (retención oral, inmovilidad de la laringe, cambios de voz posdeglución, presencia de tos al deglutir o posteriormente, babeo por la comisura bucal, sensación de disnea y descensos de más de 2 puntos en la saturación de O2 por pulsioximetría respecto al valor basal). El test finaliza en aquel punto donde se detecte alteración en la deglución.
Test 2 volúmenes/3 texturas controlado con pulsioximetría
| Síntomas | Semisólido (yogur) | Líquido (agua) | Sólido (pan de molde) | ||
|---|---|---|---|---|---|
| 5ml (cucharilla café) | 10ml (cuchara sopera) | 5ml | 10ml | Un pequeño trozo | |
| Retención oral | |||||
| Inmovilidad de la laringe | |||||
| Cambios en la voz posdeglución | |||||
| Tos al deglutir o posteriormente | |||||
| Babeo por la comisura | |||||
| Disnea | |||||
| Descenso SatO2>2 puntos respecto al valor basal | |||||
SatO2: saturación de oxígeno.
En nuestro centro, el test de deglución se realiza por Enfermería en los pacientes con ictus a las 24h del inicio de los síntomas (si el nivel de conciencia lo permite), antes de iniciar cualquier tipo de dieta. En los casos donde se detecta disfagia, se inicia la dieta según el volumen y la textura tolerada por el paciente, y se solicita valoración y tratamiento por el logopeda, quien inicia el tratamiento adecuado.
En cada grupo se analizaron datos demográficos, factores de riesgo vascular, gravedad neurológica medida con la escala NIHSS, subtipo etiológico según criterios TOAST, subtipo clínico según la clasificación Oxfordshire, porcentaje de disfagia, broncoaspiración, exitus y causa del mismo.
Se definió como broncoaspiración la presencia de auscultación patológica con al menos uno de los siguientes: fiebre de más de 38°C, alteración radiológica o expectoración purulenta que precisara tratamiento antibiótico durante el ingreso en la UI17.
Análisis estadísticoSe compararon las tasas de mortalidad y broncoaspiración entre el G0 y el G1, y se analizaron los predictores independientes de cada una de ellas. Para las variables cualitativas se utilizaron tablas de contingencia y el test χ2 con la corrección de Fisher si el número esperado en alguna casilla fue inferior a 5,y para las variables cuantitativas, el test t de Student. Se realizó un análisis multivariado con aquellas variables con una p< 0,1 en el análisis univariado. Se consideraron resultados significativamente estadísticos si p<0,05.
ResultadosEn el período de 5 años del estudio se evaluaron 418 pacientes con infarto cerebral agudo ingresados en la UI, que quedaron distribuidos de la siguiente manera: 275 en el G0 y 143 en el G1. En las tablas 2 y 3 se detallan las características demográficas, los factores de riesgo vascular y los subtipos de isquemia cerebral de la muestra.
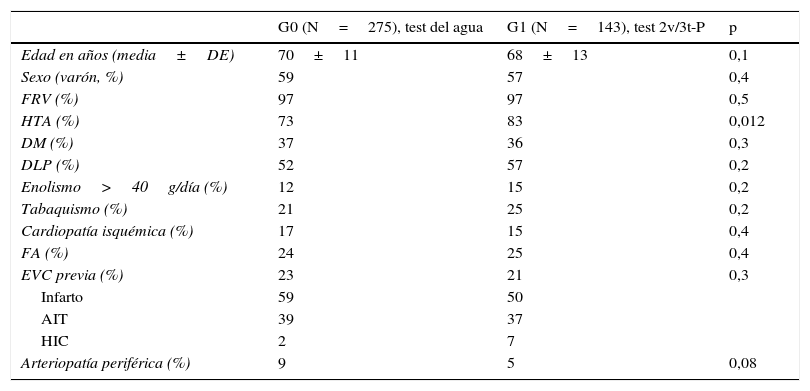
Datos demográficos y factores de riesgo vascular de los pacientes incluidos en la muestra
| G0 (N=275), test del agua | G1 (N=143), test 2v/3t-P | p | |
|---|---|---|---|
| Edad en años (media±DE) | 70±11 | 68±13 | 0,1 |
| Sexo (varón, %) | 59 | 57 | 0,4 |
| FRV (%) | 97 | 97 | 0,5 |
| HTA (%) | 73 | 83 | 0,012 |
| DM (%) | 37 | 36 | 0,3 |
| DLP (%) | 52 | 57 | 0,2 |
| Enolismo>40g/día (%) | 12 | 15 | 0,2 |
| Tabaquismo (%) | 21 | 25 | 0,2 |
| Cardiopatía isquémica (%) | 17 | 15 | 0,4 |
| FA (%) | 24 | 25 | 0,4 |
| EVC previa (%) | 23 | 21 | 0,3 |
| Infarto | 59 | 50 | |
| AIT | 39 | 37 | |
| HIC | 2 | 7 | |
| Arteriopatía periférica (%) | 9 | 5 | 0,08 |
AIT: accidente isquémico transitorio; DE: desviación estándar; DLP: dislipidemia; DM: diabetes mellitus; EVC: enfermedad vascular cerebral; FA: fibrilación auricular; FRV: factor de riesgo vascular; HIC: hemorragia intracraneal; HTA: hipertensión arterial.
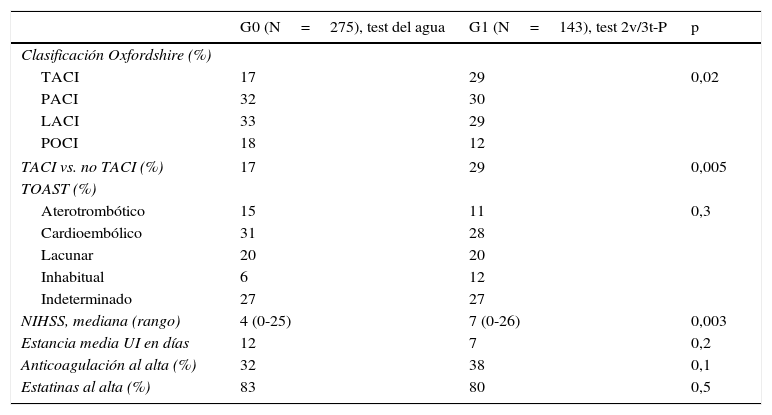
Análisis comparativo de las características del infarto cerebral y la estancia hospitalaria entre ambos grupos
| G0 (N=275), test del agua | G1 (N=143), test 2v/3t-P | p | |
|---|---|---|---|
| Clasificación Oxfordshire (%) | |||
| TACI | 17 | 29 | 0,02 |
| PACI | 32 | 30 | |
| LACI | 33 | 29 | |
| POCI | 18 | 12 | |
| TACI vs. no TACI (%) | 17 | 29 | 0,005 |
| TOAST (%) | |||
| Aterotrombótico | 15 | 11 | 0,3 |
| Cardioembólico | 31 | 28 | |
| Lacunar | 20 | 20 | |
| Inhabitual | 6 | 12 | |
| Indeterminado | 27 | 27 | |
| NIHSS, mediana (rango) | 4 (0-25) | 7 (0-26) | 0,003 |
| Estancia media UI en días | 12 | 7 | 0,2 |
| Anticoagulación al alta (%) | 32 | 38 | 0,1 |
| Estatinas al alta (%) | 83 | 80 | 0,5 |
HTA: hipertensión arterial; NIHSS: National Institute of Health Stroke Scale; UI: Unidad de Ictus.
No se detectaron diferencias significativas entre ambos grupos respecto a la mayoría de los factores de riesgo vascular, el subtipo etiológico, la estancia hospitalaria o la gravedad neurológica. Únicamente se detectaron diferencias significativas en la tasa de HTA y el subtipo clínico TACI, que fueron mayores en el G1.
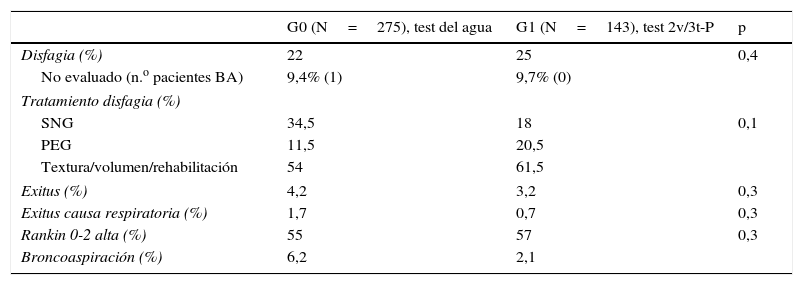
La prevalencia de disfagia entre ambos grupos fue similar (22% en G0 vs. 25% en G1, p=0,4), con un aumento significativo de broncoaspiración en el G0 (6,2% en G0 vs. 2,1% en G1, p=0,05) y una mayor tasa de mortalidad de causa respiratoria (1,7% en G0 vs. 0,7% en G1, p=0,3) (tabla 4).
Prevalencia de disfagia, broncoaspiración y mortalidad en ambos grupos
| G0 (N=275), test del agua | G1 (N=143), test 2v/3t-P | p | |
|---|---|---|---|
| Disfagia (%) | 22 | 25 | 0,4 |
| No evaluado (n.o pacientes BA) | 9,4% (1) | 9,7% (0) | |
| Tratamiento disfagia (%) | |||
| SNG | 34,5 | 18 | 0,1 |
| PEG | 11,5 | 20,5 | |
| Textura/volumen/rehabilitación | 54 | 61,5 | |
| Exitus (%) | 4,2 | 3,2 | 0,3 |
| Exitus causa respiratoria (%) | 1,7 | 0,7 | 0,3 |
| Rankin 0-2 alta (%) | 55 | 57 | 0,3 |
| Broncoaspiración (%) | 6,2 | 2,1 | |
BA: broncoaspiración; SNG: sonda nasogástrica; PEG: gastrostomía percutánea.
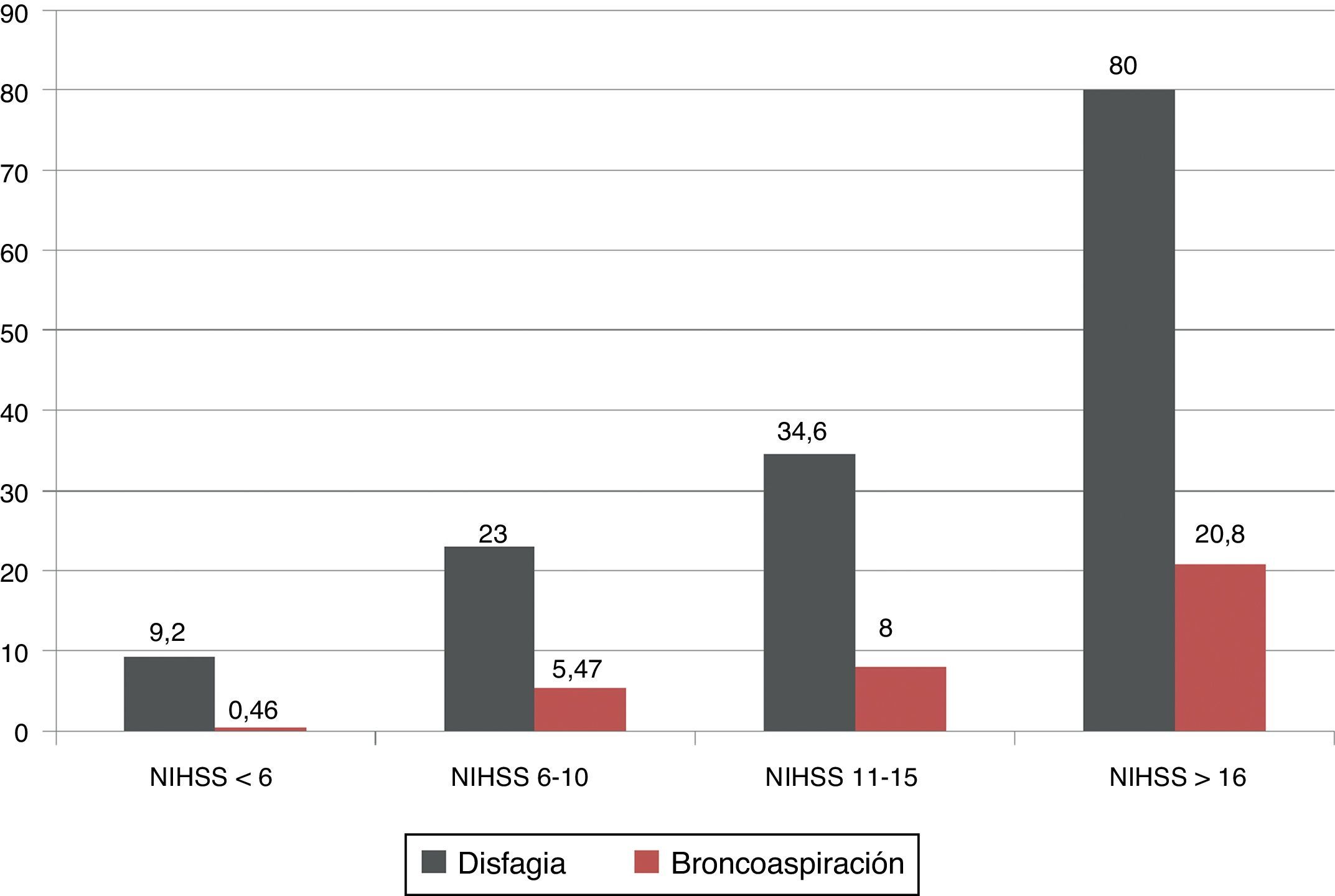
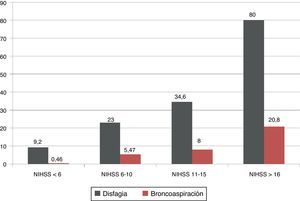
La gravedad neurológica medida por la escala NIHSS se asoció con un aumento significativo en el porcentaje de disfagia y broncoaspiración, de tal forma que los pacientes con NIHSS>16 puntos presentaron disfagia en un 80% y broncoaspiración en un 20,8% de los casos (fig. 1).
Respecto a la prevalencia de disfagia según el subtipo clínico, se detectó la siguiente distribución: TACI 60%, PACI 14%, LACI 8% y POCI 18% (p=0,001). Aunque la gravedad neurológica fue similar en los subtipos PACI, LACI y POCI (mediana NIHSS 3, 4 y 3, respectivamente), el porcentaje de disfagia fue superior en los pacientes con isquemia del territorio posterior.
Respecto a las tasas de broncoaspiración en la muestra global de pacientes, los grupos en los que estas fueron mayores fueron los subtipos TACI y POCI (TACI 10%, PACI 4%, LACI 2%, POCI 6%; p=0,002).
Resultados de disfagia y broncoaspiración según el test de cribadoDel total de los 418 pacientes con infarto cerebral, 282 no presentaron disfagia (185 en G0, 97 en G1); sin embargo, un paciente perteneciente al G0 sufrió broncoaspiración y ninguno al G1.
De los 418 pacientes con infarto cerebral, 96 presentaron disfagia (60 en G0, 36 en G1), y de ellos, 18 pacientes (19%) sufrieron broncoaspiración, siendo significativamente mayor en el G0 (15 pacientes; 25%) vs. el G1 (3 pacientes; 8%), con p=0,04. Por lo tanto, la presencia de disfagia aumentó en un 20% el porcentaje de broncoaspiración y ningún paciente sin disfagia evaluado con el test 2v/3t-P mostró broncoaspiración.
De los pacientes con disfagia, el 26,6% precisaron la colocación de una sonda nasogástrica, el 16%, una sonda de gastrostomía por presentar una disfagia con una duración previsible superior a 6 semanas, y el 57,4% restante fueron tratados con dieta adaptada y rehabilitación.
En 40 pacientes no se realizó el estudio de deglución (9,4% en G0 vs, 9,7% en G1), y los porcentajes de broncoaspiración en estos enfermos fueron similares (un paciente en G0 vs. ninguno en G1) (tabla 4).
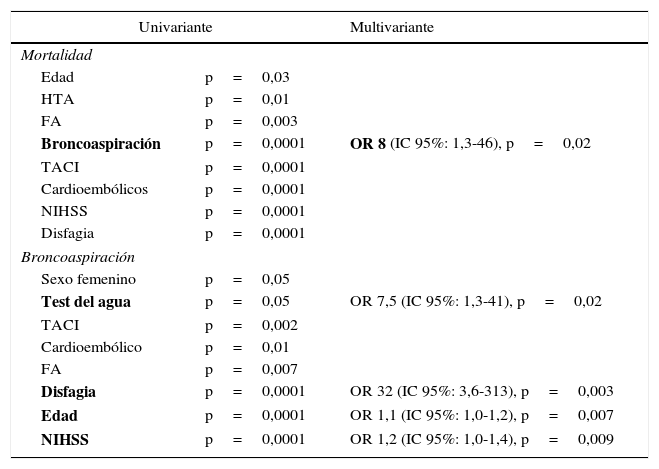
Predictores de mortalidad y broncoaspiraciónEl análisis univariado de los predictores de mortalidad detectó los siguientes parámetros: edad, HTA, fibrilación auricular, broncoaspiración, subtipo clínico TACI, subtipo etiológico cardioembólico, NIHSS y la presencia de disfagia. El análisis multivariado de estos factores solo mantuvo su significación estadística para la broncoaspiración, con una OR de 8 (IC 95%: 1,3-46, p=0,02).
Se detectaron como predictores de broncoaspiración en el análisis univariado el sexo femenino, haber utilizado el test del agua, el subtipo clínico TACI, el subtipo etiológico cardioembólico, la fibrilación auricular, la disfagia, la edad y la escala NIHSS. De ellos, el análisis multivariado mantuvo su significación estadística en el uso del test del agua, con una OR de 7,5 (IC 95%: 1,3-41, p=0,02), la disfagia, con una OR de 32 (IC 95%: 3,6-313, p=0,003), la edad, con una OR de 1,1 (IC 95%: 1,0-1,2, p=0,007) y la escala NIHSS, con una OR de 1,2 (IC 95%: 1,0-1,4, p=0,009) (tabla 5).
Análisis de predictores independientes de broncoaspiración y mortalidad
| Univariante | Multivariante | |
|---|---|---|
| Mortalidad | ||
| Edad | p=0,03 | |
| HTA | p=0,01 | |
| FA | p=0,003 | |
| Broncoaspiración | p=0,0001 | OR 8 (IC 95%: 1,3-46), p=0,02 |
| TACI | p=0,0001 | |
| Cardioembólicos | p=0,0001 | |
| NIHSS | p=0,0001 | |
| Disfagia | p=0,0001 | |
| Broncoaspiración | ||
| Sexo femenino | p=0,05 | |
| Test del agua | p=0,05 | OR 7,5 (IC 95%: 1,3-41), p=0,02 |
| TACI | p=0,002 | |
| Cardioembólico | p=0,01 | |
| FA | p=0,007 | |
| Disfagia | p=0,0001 | OR 32 (IC 95%: 3,6-313), p=0,003 |
| Edad | p=0,0001 | OR 1,1 (IC 95%: 1,0-1,2), p=0,007 |
| NIHSS | p=0,0001 | OR 1,2 (IC 95%: 1,0-1,4), p=0,009 |
FA: fibrilación auricular; HTA: hipertensión arterial; IC 95%: intervalo de confianza del 95%; NIHSS: National Institute of Health Stroke Scale; OR: odds ratio.
En nuestro estudio, el 23% de los pacientes con infarto cerebral agudo presentaron disfagia, siendo mayor este porcentaje en aquellos con mayor gravedad neurológica y en los casos con isquemia del territorio posterior.
El 5% del total de los pacientes presentó broncoaspiración, y su principal predictor independiente de riesgo fue la presencia de disfagia (OR 32), seguida del uso del test del agua (OR 7,5). En los pacientes con disfagia, el nuevo test 2v/3t-P comparado con el test del agua ha permitido reducir en un 17% la broncoaspiración, no presentándola ningún paciente con un test 2v/3t-P normal.
La aspiración es el paso de material a la laringe por debajo de las cuerdas vocales tras la deglución, y es especialmente frecuente con los líquidos15. A la cabecera del paciente, la detección de la aspiración a través de signos clínicos es imprecisa. Diferentes estudios han confirmado un valor predictivo positivo del diagnóstico de aspiración de los test clínicos comparados con la videofluoroscopia de entre un 50-75%13, por lo que es necesario mejorar el diagnóstico de la aspiración en los test clínicos. Un estudio reciente11 ha evaluado la variación de la desaturación con pulsioximetría durante la realización de la videofluoroscopia. El estudio demostró que un descenso>2% de la saturación basal se correlacionó con la aspiración, con una sensibilidad del 87%.
En la literatura, entre un 1918 y un 81%1,3 de los pacientes con ictus presentan disfagia. Estas amplias diferencias en los porcentajes son debidas a variaciones en los métodos de detección, el tiempo de evolución del ictus y la localización de la lesión2. En los estudios donde se utilizan test de deglución más exhaustivos la prevalencia varía entre el 30 y el 55%2, mientras que los estudios que incluyen pacientes con lesiones hemisféricas tienden a detectar porcentajes menores (39 a 40%) que aquellos que incluyen pacientes con lesiones de tronco cerebral (51 a 55%)2.
Nuestros porcentajes de disfagia son inferiores a los reportados en estudios previos, debido posiblemente a la inclusión de pacientes con isquemia cerebral en fase aguda, y ninguna hemorragia cerebral o pacientes ingresados en centros de rehabilitación. Por otro lado, la gravedad neurológica global de nuestra muestra no es elevada, con una mediana de 5 puntos en la NIHSS (rango de 0-38 puntos), lo cual podría justificar también esta diferencia.
Todos los ictus, independientemente de su localización, pueden causar disfagia2. Las lesiones hemisféricas interfieren en el control voluntario de la masticación y del transporte del bolo durante la fase oral19,20, mientras que las lesiones corticales que afectan el giro precentral causan alteración del control motor contralateral facial, labial y lingual, así como afectación del peristaltismo faríngeo contralateral21. Los ictus de tronco son menos frecuentes que los hemisféricos, pero comprometen la deglución más severamente al afectar la sensibilidad de la boca, la lengua, la mejilla, el reflejo de la tos, la elevación de la laringe, el cierre glótico, o la relajación cricofaríngea21,22. Acorde con los resultados de la literatura, en nuestro estudio se ha detectado que los pacientes con isquemia del territorio posterior presentaron mayor porcentaje de disfagia y de broncoaspiración que aquellos con otros subgrupos clínicos, a pesar de presentar una gravedad neurológica similar.
El test del agua9 es una de las pruebas para el despistaje de disfagia más utilizadas en las UI. Sin embargo, este test utiliza volúmenes grandes y una viscosidad baja, y su único signo de aspiración es la aparición de tos, un parámetro que hasta en el 40% de los pacientes con enfermedad vascular cerebral está ausente10. Otra gran limitación del test del agua es su falta de evaluación de la eficacia de la deglución, de tal manera que no permite analizar si otras texturas o volúmenes son perfectamente tolerados por el paciente. Por todo ello, se puede considerar que el test del agua comporta un importante riesgo para el paciente, ya que puede inducir a un diagnóstico erróneo en lo referente a la detección de las alteraciones de la seguridad, y no determinar en ningún momento si la deglución es eficaz.
En nuestro hospital hemos diseñado un test sencillo con 2 volúmenes y 3 texturas que evalúa 7 parámetros de deglución, siendo uno de ellos la desaturación por pulsioximetría. Este test ha permitido mejorar los resultados de mortalidad y broncoaspiración de los obtenidos con el test del agua en la UI, al evaluar mejor la eficacia de la deglución y permitir una adaptación más correcta de la dieta.
Estudios previos han demostrado que la disfagia es un importante predictor de mal pronóstico. El 50% de los pacientes con disfagia presentarán broncoaspiración, y un tercio de ellos desarrollará una neumonía, lo cual multiplica por 3 el riesgo de mortalidad hospitalaria a los 30 días1,2,5. En nuestro estudio, el riesgo de mortalidad por broncoaspiración fue superior a lo reportado en estudios previos, de tal manera que la broncoaspiración multiplicó por 8 el riesgo de mortalidad. Por lo tanto, prevenir la broncoaspiración es un objetivo fundamental para reducir la mortalidad. Teniendo en cuenta que los principales predictores de broncoaspiración fueron la disfagia (OR 32) y el haber utilizado el test del agua (OR 7), queda corroborada la idea de la importancia de la correcta detección de la disfagia.
Nuestro estudio presenta importantes limitaciones:
- 1)
Es posible que nuestros resultados con el nuevo test sean consecuencia de una mayor toma de conciencia de la necesidad del tratamiento de la disfagia en los últimos años. Sin embargo, el porcentaje de disfagia detectado en nuestro estudio fue similar en ambos grupos, y, por lo tanto, la mejoría en los resultados posiblemente no se deba tanto a la mayor detección de disfagia como a la mejor evaluación de la eficacia de la deglución con el nuevo test. Para evitar este sesgo y evaluar el verdadero beneficio del nuevo método sería necesaria la realización de un estudio aleatorizado.
- 2)
Nuestro test 2v/3t-P, al incorporar más parámetros clínicos de disfagia así como la pulsioximetría, es una modificación de un test ya existente, y no es una prueba validada. Sin embargo, actualmente está en marcha en nuestro centro un estudio para validar el test, donde se compararán sus resultados con los de la fibroendoscopia como gold standard.
- 3)
Nuestros resultados se han obtenido en una UI con una Enfermería especializada y una ratio que no corresponde a otras unidades de hospitalización, lo cual puede dificultar la generalización de nuestros resultados.
La disfagia es una complicación muy prevalente en los pacientes con ictus, aumentado el riesgo de mal pronóstico funcional y morbimortalidad. Diferentes estudios han demostrado la importancia de la detección y el tratamiento precoz de la disfagia, lo cual consigue reducir la morbimortalidad, la estancia hospitalaria y los costes sanitarios5,8,23. Actualmente no existe ningún método estándar sistemáticamente aceptado como herramienta válida de cribado de la deglución. El test 2v/3t-P es un método sencillo, capaz de realizarse por Enfermería a la cabecera del paciente, y que ha permitido mejorar la evaluación de la eficacia de la deglución y, con ello, los resultados de broncoaspiración comparado con el test del agua. Futuros estudios permitirán validar el test, así como nuestros resultados.
Conflicto de interesesNo hay ningún conflicto de intereses.
Estudio presentado como comunicación oral en la LXIV Reunión Anual de la Sociedad Española de Neurología (Neurologia. 2012;27:1-154).