Un registro prospectivo de ictus permite mejorar el conocimiento de la historia natural de la enfermedad. Presentamos los datos del Registro del Hospital de Mataró.
MétodosEn febrero de 2002 se inició en nuestro hospital el registro prospectivo de pacientes ingresados con un ictus agudo. Se recogen variables sociodemográficas, antecedentes, clínicas, topográficas, etiológicas y pronósticas. Analizamos los resultados obtenidos después de los primeros 10 años de registro.
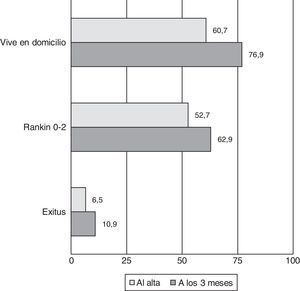
ResultadosSe han registrado 2.165 pacientes, el 54,1% varones, con una edad media de 73 años. El factor de riesgo más frecuente es la hipertensión (65,4%). Mediana de la NIHSS al ingreso: 3 (rango intercuartílico, 1-8). Un 79,7% han sido infartos cerebrales, un 10,9% hemorragias y un 9,4% AIT. De los isquémicos, la etiología ha sido cardioembólica en el 26,5%, aterotrombótica en el 23,7% y lacunar en el 22,9%. La localización más frecuente de las hemorragias ha sido lobar (47,4%), y se han atribuido a hipertensión el 54,8%. La mediana de la estancia hospitalaria ha sido de 8 días. Al alta, un 60,7% pudieron volver directamente al domicilio y un 52,7% eran independientes para las actividades de la vida diaria. A los 3 meses, las cifras fueron 76,9 y 62,9% respectivamente. La mortalidad intrahospitalaria ha sido del 6,5% y a los 3 meses del 10,9%.
ConclusionesEl perfil de los pacientes en nuestra área no difiere de las otras series, aunque la severidad de los ictus ha sido discretamente menor. Constatamos unas cifras óptimas de estancia hospitalaria y de discapacidad y mortalidad tanto a corto como a medio plazo.
A prospective stroke registry leads to improved knowledge of the disease. We present data on the Mataró Hospital Registry.
MethodsIn February-2002 a prospective stroke registry was initiated in our hospital. It includes sociodemographic data, previous diseases, clinical, topographic, etiological and prognostic data. We have analyzed the results of the first 10 years.
ResultsA total of 2,165 patients have been included, 54.1% male, mean age 73 years. The most frequent vascular risk factor was hypertension (65.4%). Median NIHSS on admission: 3 (interquartile range, 1-8). Stroke subtype: 79.7% ischemic strokes, 10.9% hemorrhagic, and 9.4% TIA. Among ischemic strokes, the etiology was cardioembolic in 26.5%, large-vessel disease in 23.7%, and small-vessel in 22.9%. The most frequent topography of hemorrhages was lobar (47.4%), and 54.8% were attributed to hypertension. The median hospital stay was 8 days. At discharge, 60.7% of patients were able to return directly to their own home, and 52.7% were independent for their daily life activities. After 3 months these percentages were 76.9% and 62.9%, respectively. Hospital mortality was 6.5%, and after 3 months 10.9%.
ConclusionsOur patient's profile is similar to those of other series, although the severity of strokes was slightly lower. Length of hospital stay, short-term and medium term disability, and mortality rates are good, if we compare them with other series.
Los registros de ictus son una herramienta útil y necesaria para analizar y estudiar de forma sistemática la epidemiología, curso clínico e historia natural de la enfermedad1. Dado que el manejo diagnóstico y terapéutico del ictus está en constante evolución, permiten también evaluar la evolución y las tendencias a lo largo de los años.
En la década de los años 80 surgieron los primeros registros prospectivos de ictus2,3, pero es a partir de la segunda mitad de los 90 cuando de forma sistemática diferentes grupos publican resultados de sus registros, destacando en nuestro país el Registro del Hospital Sagrat Cor4 y el Barcelona Stroke Registry5. Estos primeros registros, y los siguientes, eran mayoritariamente registros hospitalarios con datos descriptivos. En los últimos años han proliferado otros 2 tipos de publicaciones: por una parte, los registros multicéntricos, que permiten incluir un número mucho mayor de pacientes, aunque probablemente a expensas de aumentar la heterogeneidad en aspectos como características sociodemográficas, manejo diagnóstico o tratamiento; por otra parte, el largo período de reclutamiento de muchos de ellos ha posibilitado el análisis de tendencias que permite comprobar las diferencias a lo largo de distintos períodos, tanto en la prevalencia de determinados factores de riesgo como en la actitud diagnosticoterapéutica, especialmente en la fase aguda, así como en el propio diagnóstico final.
En nuestro país, en el marco de la Sociedad Española de Neurología (SEN), nació hace 2 décadas el registro BADISEN, transformado hace 3 años en RENISEN. Se trata de un registro común para los hospitales que voluntariamente se adhieren y que ha sido utilizado de forma esporádica para algunos estudios6,7. En el año 2012 se publicaron los datos del estudio EPICES, un registro prospectivo de 4 meses, no consecutivos, en el que participaron 66 hospitales de la geografía española8. En nuestro conocimiento, y aparte de los mencionados, no existen en nuestro país otras publicaciones de registros prospectivos de ictus que incluyan un largo período de tiempo.
Presentamos datos de los primeros 10 años de nuestro registro hospitalario de ictus, analizando el perfil de riesgo vascular de nuestros pacientes, subtipos de ictus, etiología, topografía y evolución, incluyendo un seguimiento a los 3 meses.
Material y métodosEl Hospital de Mataró es un hospital comarcal situado en la comarca del Maresme, a unos 30km al norte de la ciudad de Barcelona. Da cobertura a unos 250.000 habitantes y dispone de 284 camas para pacientes agudos. Aunque no existe neurólogo de guardia las 24h del día, el Servicio de Neurología cubre el horario de 8 a 19h los días laborables y dispone de 8 camas de hospitalización. Actualmente existen en plantilla 5 neurólogos, uno de ellos con formación específica en patología vascular cerebral y miembro del equipo de guardias del centro terciario de referencia (CTI), el Hospital Germans Trias i Pujol. Durante el horario laboral, un neurólogo está siempre localizable mediante un teléfono móvil para dar respuesta a los códigos ictus y para la posibilidad de indicar el tratamiento fibrinolítico sistémico. Fuera de dicho horario, la implementación del sistema de telemedicina Teleictus 2.0 (en marzo de 2013) permite, desde esa fecha, atender en nuestro hospital a los pacientes con ictus agudo las 24h y administrar, si procede, tratamiento fibrinolítico intravenoso. La indicación para dicho tratamiento la efectúa siempre el neurólogo, sea del propio hospital, o a través del Teleictus. La necesaria monitorización del período inmediatamente posterior a la administración del bolo se realiza, en ausencia del neurólogo, en la Unidad de Cuidados Intensivos. Una estrecha relación entre nuestro hospital y el CTI de referencia permite la detección y traslado rápido de los pacientes candidatos a tratamientos más complejos, como el neurointervencionismo o la trombectomía mecánica.
Hasta la implementación del sistema Teleictus 2.0, los pacientes susceptibles de poder recibir fibrinólisis sistémica eran trasladados al CTI si acudían fuera del horario de presencia del neurólogo. Durante el período analizado en el presente trabajo, nuestro hospital no ha sido centro receptor de código ictus por parte de los servicios de emergencias médicas, y se ha tratado con fibrinólisis intravenosa a los pacientes que acudían, fuera de ese sistema, durante el horario laboral del neurólogo.
Dadas las características de nuestro hospital, son trasladados al CTI pacientes con ictus que, por su topografía o características, son susceptibles de necesitar manejo y tratamientos que requieren de un hospital de tercer nivel, como estenosis carotídeas severas e inestables, lesiones cerebelosas de gran tamaño y/o con efecto masa, hemorragias lobares mayores y en gente joven, o hemorragias subaracnoideas, entre otras.
Nuestro hospital dispone de un equipo de ictus que incluye al neurólogo responsable de la Unidad de Hospitalización, así como a un equipo de enfermería entrenada en el cuidado de pacientes con ictus agudo y encargado de una sesión semanal de información sobre el ictus, dirigida a pacientes y familiares. Nuestro equipo multidisciplinar incluye también un servicio de rehabilitación especializada, trabajo social y equipo UFISS. Todo el equipo se reúne con periodicidad semanal y está en permanente contacto con el fin de dar la mejor respuesta a cada caso, desde el ingreso y en la fase posterior al mismo. Para el período de convalecencia, si es necesario, en nuestra área de influencia existen 4 centros sociosanitarios con camas tanto para convalecencia.
En 2002 iniciamos un registro propio de ictus, que se incorporó en 2006 al registro BADISEN, actualmente RENISEN. Se recogen de forma prospectiva todos los ictus ingresados en el hospital desde el Servicio de Urgencias y se excluyen aquellos que son trasladados de otro hospital.
El registro incluye datos de filiación, sociodemográficos, estado funcional previo, presencia de factores de riesgo vascular, tratamiento previo, datos clínicos del ictus actual, NIHSS al ingreso, datos de neuroimagen, del estudio neurosonológico y cardiológico, tipo de ictus, territorio vascular en los isquémicos y topografía en los hemorrágicos, clasificación etiológica según los criterios de la SEN9, y, al alta, días de estancia hospitalaria, destino y escalas NIHSS y Rankin modificada (mRS). A los 3 meses los pacientes son evaluados en consultas externas (y si no es posible, se establece contacto telefónico), y se anota el lugar de residencia y la mRS. Se considera que el paciente es independiente para las actividades de la vida diaria si tiene una mRS≤2.
Para el análisis de factores de riesgo, se ha definido tabaquismo como el hábito tabáquico activo o abandono del mismo menos de 10 años antes. La hipertensión arterial (HTA) se ha definido como el antecedente de presión arterial sistólica≥140mmHg o diastólica≥90mmHginformadas por el paciente o estar recibiendo tratamiento antihipertensivo. La diabetes mellitus se ha considerado cuando ha sido comunicada por el propio paciente (niveles superiores a 120mg/dl en 2 determinaciones diferentes) o si estaba en tratamiento antidiabético. La hipercolesterolemia se ha definido como niveles plasmáticos documentados superiores a 220mg/dl o estar recibiendo tratamiento con hipolipidemiantes.
La cardiopatía isquémica se ha definido como el antecedente bien documentado de síndrome coronario agudo, y el antecedente personal de ictus se ha definido como el antecedente de un AIT, infarto cerebral o hemorragia intracerebral sintomáticos.
Las decisiones diagnósticas y terapéuticas que se han llevado a cabo han sido según el criterio del neurólogo responsable, y siempre de acuerdo con las Guías del Grupo de Estudio de Enfermedades Cerebrovasculares de la SEN10,11.
Se presenta un análisis descriptivo con los datos recogidos durante los primeros 10 años consecutivos de registro, de febrero de 2002 a enero de 2012. Se han registrado durante este período un total de 2.165 pacientes. Dado que los datos a los 3 meses solo se han recogido de forma sistemática y fiable desde abril de 2010, únicamente incluimos a los pacientes de este último período de 21 meses (312 pacientes) para el análisis de los 3 meses.
ResultadosSe han incluido 2.165 pacientes, de los cuales 994 (45,9%) son mujeres y 1.171 (54,1%) hombres. La edad media ha sido de 73 años. Por subtipos de ictus, 202 (9,4%) fueron AIT, 1.712 (79,7%) ictus isquémicos y 234 (10,9%) hemorragias cerebrales.
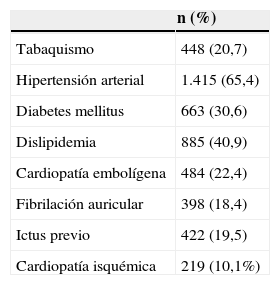
Los factores de riesgo vascular de la serie se resumen en la tabla 1. Destaca la HTA como factor más prevalente, con un 65,4% seguido de la dislipidemia con un 40,9%. Un 19,5% había sufrido un ictus previo, un 28,5% estaba tomando antiagregantes y un 7,9% anticoagulantes. En el momento previo al ictus, 1.879 pacientes (86,8%) eran independientes para sus actividades de la vida diaria.
De los ictus isquémicos, el territorio más comúnmente afectado fue la arteria cerebral media, con 798 casos (46,6%), seguida de la arteria cerebral posterior (10,7%), la arteria basilar (8%) y la coroidea anterior (6,2%). Las arterias cerebelosas suman el 4,8% de los ictus isquémicos y la arteria cerebral anterior el 3,2%.
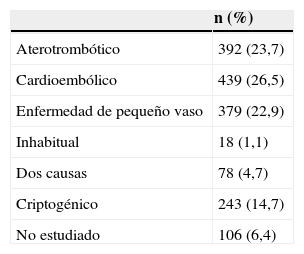
La etiología de los ictus isquémicos se expone en la tabla 2. Fueron de etiología cardioembólica un 26,5%; aterotrombótica o de gran vaso un 23,7%; de pequeño vaso un 22,9%; causa inhabitual un 1,1%; por coexistencia de 2 causas un 4,7%; criptogénico un 14,7%; y no estudiado un 6,4%. Se halló una estenosis carotídea del 70-99% en un 3,9% de los pacientes con ictus isquémico, y oclusión en un 4,4%.
Durante el período analizado se han realizado en nuestro hospital un total de 29 fibrinólisis sistémicas, todas ellas correspondientes a los 4 últimos años.
Hemorragias cerebralesEl 54,8% de las hemorragias cerebrales se han atribuido a una causa hipertensiva, siendo el resto achacadas a otras causas (principalmente angiopatía amiloide) o de etiología desconocida. Diecinueve pacientes (8,1% estaban tomando anticoagulantes orales).
En cuanto a la topografía, 103 (47,5%) fueron lobares, 87 (40,1%) profundas y 27 (12,4%) de tronco y cerebelo.
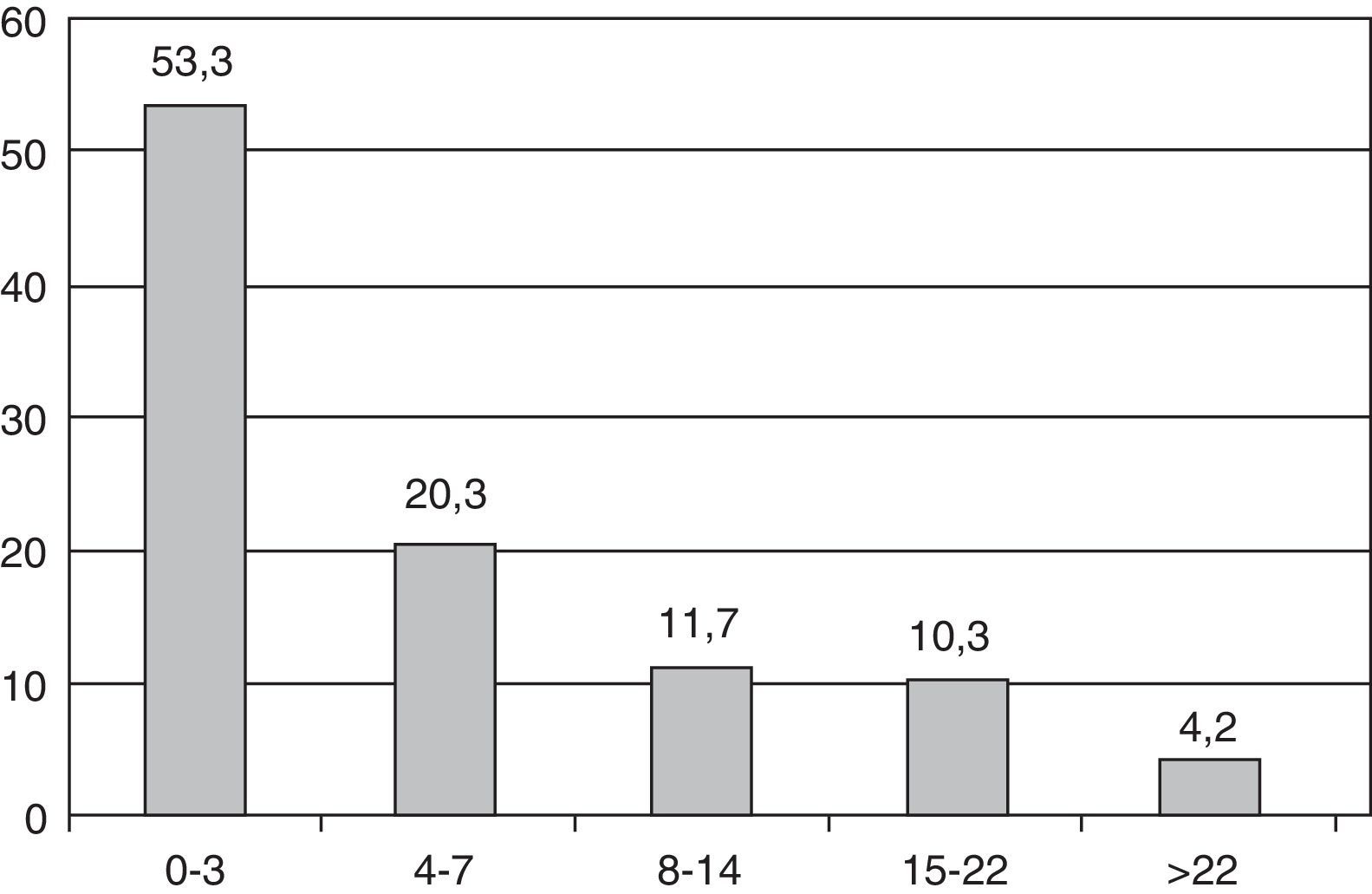
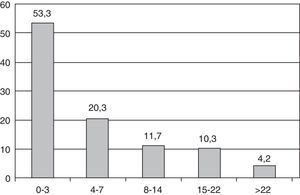
Severidad y pronósticoEn el momento del ingreso, la mediana de la NIHSS fue de 3 [rango intercuartílico 1-8]. En la figura 1 se muestra la distribución de pacientes según la NIHSS al ingreso. Por subtipos de ictus, la mediana de NIHSS al ingreso en ictus isquémicos fue 3 y en los hemorrágicos 8.
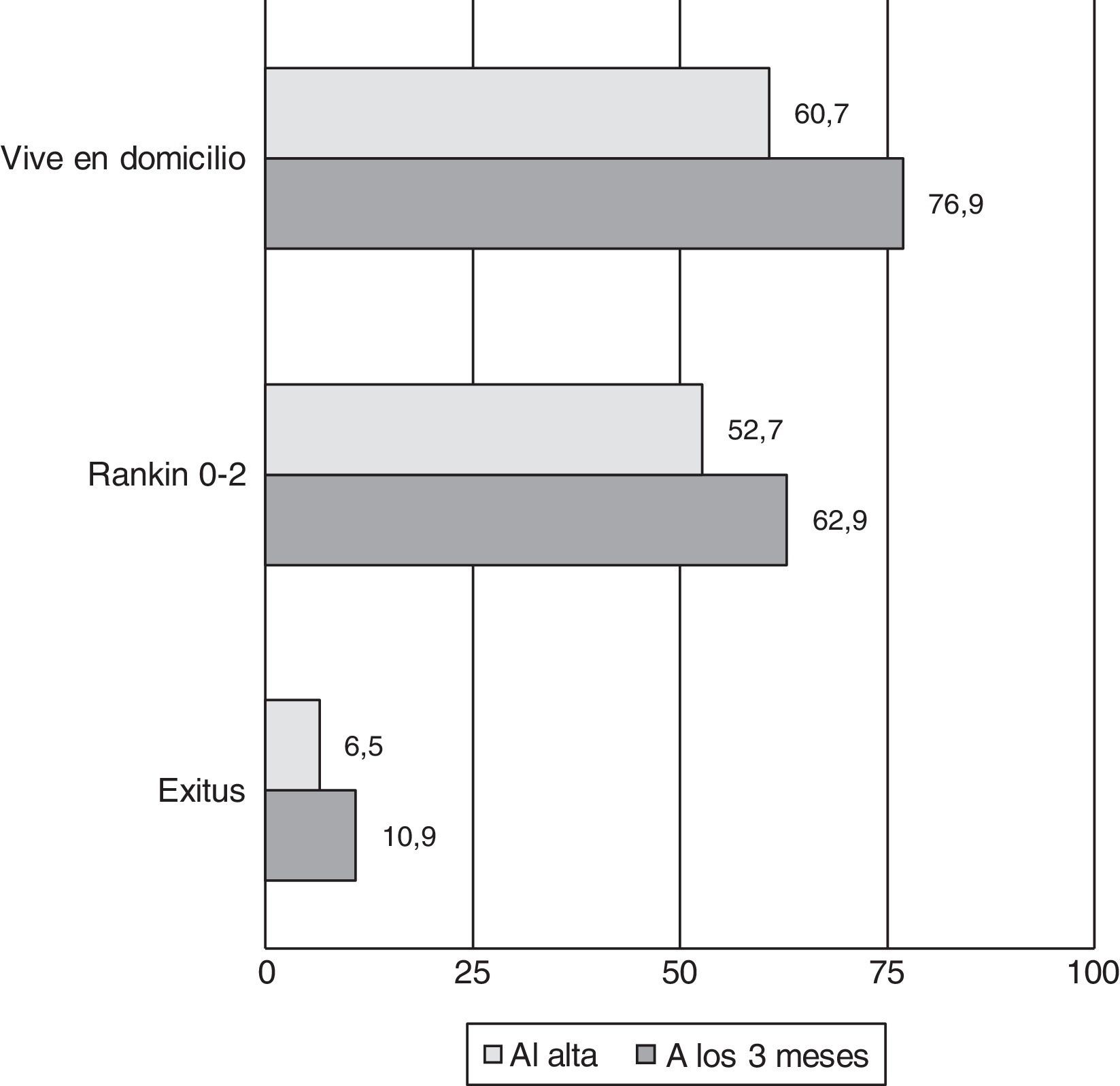
La estancia hospitalaria tuvo una media de 9 días y una mediana de 8 [5-12]. Un 60,7% de los pacientes pudieron ser dados de alta directamente a su domicilio o a domicilio de familiares, un 32,8% se derivó a un centro sociosanitario y la tasa de exitus intrahospitalario fue del 6,5%.
Al alta, la mediana de la NIHSS fue 2 [0-4]. Un 37,2% tenían una mRS de 0-1 y un 52,7% eran independientes para sus actividades de la vida diaria al alta (mRS0-2). La mediana de la mRS al alta en isquémicos fue 2 y en hemorrágicos 4.
A los 3 meses se perdió el seguimiento o no se pudo recoger información fiable de un 2,2% de los pacientes. Del resto, un 76,9% de pacientes residían en domicilio, un 62,9% eran independientes para las actividades de la vida diaria y la tasa de mortalidad se situó en un 10,9%. En la figura 2 se representan los datos pronóstico al alta y a los 3 meses.
DiscusiónLos registros de ictus son una herramienta indispensable para avanzar en el conocimiento de la historia natural de la enfermedad y, además, permiten analizar los cambios y tendencias en el manejo de la enfermedad con el paso de los años. Por otra parte, a nivel interno, representan un control de calidad necesario en todo equipo o unidad de ictus.
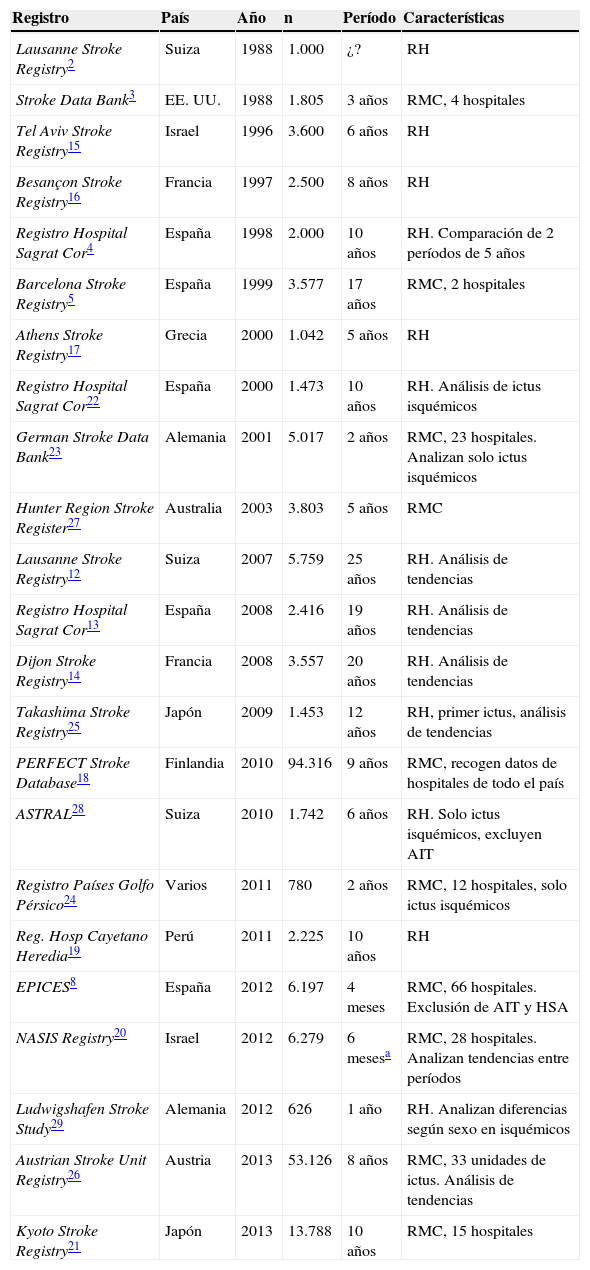
En las 2 últimas décadas se han publicado diversos registros de ictus, con metodología diversa, que se resumen en la tabla 3. Los registros multicéntricos permiten estudiar a un número elevado de pacientes en poco tiempo, aunque puede existir mucha heterogeneidad entre los diferentes centros, que puede afectar a muchas variables. Los registros de un único hospital, como es nuestro caso, tienen la ventaja de la homogeneidad, aunque se requiere más tiempo para llegar a un número significativamente alto de pacientes y, dada la constante evolución del manejo diagnosticoterapéutico del ictus, pueden darse muchas diferencias entre el inicio del registro y las fechas más recientes. Es por ello que algunos de los primeros registros, que ya han cumplido 20 años, han publicado sus análisis de tendencias que demuestran un cambio en cuanto a prevalencia de factores de riesgo, etiología o pronóstico, entre otros12–14.
Relación de los registros de ictus revisados y sus principales características
| Registro | País | Año | n | Período | Características |
|---|---|---|---|---|---|
| Lausanne Stroke Registry2 | Suiza | 1988 | 1.000 | ¿? | RH |
| Stroke Data Bank3 | EE. UU. | 1988 | 1.805 | 3 años | RMC, 4 hospitales |
| Tel Aviv Stroke Registry15 | Israel | 1996 | 3.600 | 6 años | RH |
| Besançon Stroke Registry16 | Francia | 1997 | 2.500 | 8 años | RH |
| Registro Hospital Sagrat Cor4 | España | 1998 | 2.000 | 10 años | RH. Comparación de 2 períodos de 5 años |
| Barcelona Stroke Registry5 | España | 1999 | 3.577 | 17 años | RMC, 2 hospitales |
| Athens Stroke Registry17 | Grecia | 2000 | 1.042 | 5 años | RH |
| Registro Hospital Sagrat Cor22 | España | 2000 | 1.473 | 10 años | RH. Análisis de ictus isquémicos |
| German Stroke Data Bank23 | Alemania | 2001 | 5.017 | 2 años | RMC, 23 hospitales. Analizan solo ictus isquémicos |
| Hunter Region Stroke Register27 | Australia | 2003 | 3.803 | 5 años | RMC |
| Lausanne Stroke Registry12 | Suiza | 2007 | 5.759 | 25 años | RH. Análisis de tendencias |
| Registro Hospital Sagrat Cor13 | España | 2008 | 2.416 | 19 años | RH. Análisis de tendencias |
| Dijon Stroke Registry14 | Francia | 2008 | 3.557 | 20 años | RH. Análisis de tendencias |
| Takashima Stroke Registry25 | Japón | 2009 | 1.453 | 12 años | RH, primer ictus, análisis de tendencias |
| PERFECT Stroke Database18 | Finlandia | 2010 | 94.316 | 9 años | RMC, recogen datos de hospitales de todo el país |
| ASTRAL28 | Suiza | 2010 | 1.742 | 6 años | RH. Solo ictus isquémicos, excluyen AIT |
| Registro Países Golfo Pérsico24 | Varios | 2011 | 780 | 2 años | RMC, 12 hospitales, solo ictus isquémicos |
| Reg. Hosp Cayetano Heredia19 | Perú | 2011 | 2.225 | 10 años | RH |
| EPICES8 | España | 2012 | 6.197 | 4 meses | RMC, 66 hospitales. Exclusión de AIT y HSA |
| NASIS Registry20 | Israel | 2012 | 6.279 | 6 mesesa | RMC, 28 hospitales. Analizan tendencias entre períodos |
| Ludwigshafen Stroke Study29 | Alemania | 2012 | 626 | 1 año | RH. Analizan diferencias según sexo en isquémicos |
| Austrian Stroke Unit Registry26 | Austria | 2013 | 53.126 | 8 años | RMC, 33 unidades de ictus. Análisis de tendencias |
| Kyoto Stroke Registry21 | Japón | 2013 | 13.788 | 10 años | RMC, 15 hospitales |
AIT: accidente isquémico transitorio; HSA: hemorragia subaracnoidea; RH: registro hospitalario; RMC: registro multicéntrico.
Si analizamos los datos de nuestra serie, observamos que el porcentaje de hemorragias es del 10,9% (que pasaría a ser del 11,9% si excluimos los AIT, como en algunas series). En cualquier caso, se trata de una cifra similar a la de otras series, habitualmente entre el 8-25%12–21. Los registros realizados en España cifran la frecuencia de ictus hemorrágicos del 12,4-13,8%8,13.
El porcentaje de varones en nuestra serie (54,1%) es similar al reportado por la mayoría de las series, que sitúan esta cifra entre el 47 y el 63%5,12,13,15–18,21–26. En cambio, en nuestro registro hemos observado una edad superior a la de casi todas las series, con valores habitualmente situados entre 63 y 72 años5,8,12,16–25,27. Solo el registro israelí, en 199615, y el registro del Hospital Sagrat Cor de Barcelona13, en 2008, reportan una edad igual o superior, y en este último demuestran que la edad de los pacientes con ictus se ha incrementado a lo largo de los años, algo que también se ha observado en otros países, como Francia y Austria14,26. Nuestra serie incluye a pacientes de la última década, pero probablemente el motivo más importante para explicar la edad es el hecho de que nuestro hospital no ha sido durante este período centro de referencia de códigos ictus, lo que ha motivado que probablemente pacientes más jóvenes hayan sido derivados directamente al CTI. El resto de los factores de riesgo vascular sigue una proporción similar a la de otras series, siendo en todos los casos, sin excepción, la HTA el factor más prevalente, con porcentajes del 47-78%5,8,12–24,27.
En nuestra serie, la etiología más común de los ictus isquémicos ha sido la cardioembólica, pero seguida muy de cerca por la aterotrombótica y la enfermedad de pequeño vaso. Nuestra proporción es prácticamente idéntica a la que se encontró en el estudio epidemiológico multicéntrico español EPICES8, aunque en este último con una discreta mayor proporción de aterotrombóticos, y, en cualquier caso, comparable de forma global a la mayoría de las series publicadas5,12–14,17,22,23,28,29, salvo alguna excepción, como los países del Golfo Pérsico24, en las que el porcentaje de cardioembólicos es inferior al 14%. Destaca en nuestra serie un 14,7% de infartos criptogénicos, si no incluimos ni los de causa indeterminada por coexistencia de 2 causas ni aquellos en los que se considera el estudio insuficiente. En muchos registros no se realiza esta subdivisión, y en los que sí lo hacen, el porcentaje de infartos criptogénicos es equiparable al nuestro, con cifras del 14,8 al 17,5% en todos ellos12,13,23, a excepción del Athens Stroke Registry, que registra un sorprendentemente bajo 5,3%17. La distribución según el territorio arterial se informa en escasas series, pero la norma es que la ACM es la arteria más afectada, con cifras del 50,2-66,5%5,12,13, algo superiores al 46,6% de nuestra serie.
Si analizamos los ictus hemorrágicos, son escasos los registros que aportan datos referentes a su etiología y topografía. En el ya comentado estudio EPICES8, un 56,4% de los ictus hemorrágicos se atribuyeron a una causa hipertensiva, una cifra similar a la de nuestro estudio (54,8%). En el resto de los registros esta cifra es variable, entre el 45 y 61,5%5,12. Respecto a la topografía, el porcentaje de hemorragias lobares, profundas y de tronco/cerebelo han sido respectivamente del 47,5; 40,1 y 12,4% respectivamente. Las cifras del último período analizado en el Lausanne Stroke Registry12 son similares (42,6; 46,5; y 10,8 respectivamente). En el Barcelona Stroke Registry5 un 25% de las hemorragias fueron múltiples, lo que dificulta la interpretación del resultado, pero también fueron mayoría las lobares.
La severidad del ictus, de acuerdo a la escala NIHSS ha sido muy poco referida en series globales. En series limitadas a ictus isquémicos se reporta una media de 8,924 y una mediana de 523. En el registro israelí, más reciente, y en donde incluyen todos los subtipos de ictus, observan que alrededor del 50% de los pacientes tienen un valor de NIHSS entre 0-5, y este porcentaje de ictus menos severos aumenta con el paso de los años20. En nuestra serie, la mediana de la NIHSS ha sido 3, lo que indica la presencia de ictus menos severos, probablemente por no haber sido hospital receptor de códigos ictus o por traslado precoz de pacientes con mayor severidad.
En nuestra serie, la tasa de mortalidad ha sido baja (un 6,5%) si se compara con los otros registros que informan acerca de este dato, que se sitúa entre el 6,2 y el 19,5%13,15,16,19,20,28. Globalmente, los registros más recientes muestran una mortalidad menor, confirmando las evidentes mejoras en el tratamiento de la enfermedad. Los centros que han comparado sus cifras a lo largo de los años también muestran menor mortalidad en los últimos años13,20.
Las referencias del pronóstico a largo plazo son mucho menos numerosas. Solo 2 registros que excluyen de entrada las hemorragias informan del porcentaje de pacientes independientes para las actividades de la vida diaria (mRS0-2) a los 3 meses, con cifras entre 57,2-73,7%23,24. Nuestra serie se sitúa entre esas cifras (62,9%). Respecto a la mortalidad, se considera que la mortalidad al mes de sufrir un ictus está entre el 17-30% (13-23% en isquémicos, 25-35% en hemorrágicos)30. En el PERFECT Stroke Database, que recoge datos de hospitales de toda Finlandia, la mortalidad a los 3 meses fue del 20%18. Nuestra tasa de mortalidad a los 3 meses ha sido del 10,9%, sensiblemente más baja que las cifras referidas hasta ahora, probablemente debido a un adecuado tratamiento intra y extrahospitalario, prevención de complicaciones, etc., y también influido por tratarse de ictus menos severos, aunque en el registro finlandés no se informa de las NIHSS.
No existe en nuestra opinión el registro perfecto y, por supuesto, el nuestro tiene también sus limitaciones. Un largo período de tiempo de registro hospitalario en una patología en constante evolución como es el ictus conlleva probablemente una variabilidad entre los primeros y los últimos años no solo en el manejo de la enfermedad, sino también en las características de los pacientes, como se ha visto en algunos registros12–14,20, pero permite un número elevado de pacientes en un territorio homogéneo. Por otra parte, cada hospital tiene sus características intrínsecas que pueden generar algunos sesgos. En nuestro caso, el hecho de no haber sido hospital de referencia para el sistema código ictus ha influido probablemente en una menor gravedad de nuestra serie. Al mismo tiempo, no ha permitido incluir patología tributaria necesariamente de un hospital terciario, como la hemorragia subaracnoidea.
En cualquier caso, los registros hospitalarios de ictus son una herramienta útil y necesaria para seguir avanzando en el conocimiento de la historia natural de la enfermedad y en su manejo diagnosticoterapéutico, a la vez que la revisión periódica de sus resultados sirve como control de calidad.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Este trabajo ha sido presentado en la LXIV Reunión Anual de la Sociedad Española de Neurología.