Las infecciones abdominales por bacterias del género Clostridioides asocian alta morbimortalidad1–3, sobre todo en pacientes inmunodeprimidos1. Tradicionalmente, las más peligrosas han sido las causadas por C. perfringens y C. septicum, debido a su hemotropismo1–3, condicionante de cuadros de hemólisis intravascular, con coagulopatía de consumo, que pueden provocar fallo multisistémico4. La infección por C. difficile es cada vez más frecuente en nuestro medio, relacionándose con el consumo inapropiado de fármacos como antibióticos o inhibidores de la bomba de protones y con múltiples comorbilidades. Esta infección puede provocar desde cuadros gastrointestinales leves hasta colitis pseudomembranosa y megacolon tóxico5. El efecto de sus toxinas conduce a un estado proinflamatorio que puede ocasionar complicaciones sistémicas1–3.
Describimos el caso de una paciente ingresada por colitis por C. difficile que desarrolló un cuadro de coagulación intravascular diseminada (CID) y posteriormente una trombosis de senos venosos cerebrales (TSVC).
La paciente, de 46 años, acudió a Urgencias por diarrea hemorrágica y dolor abdominal de una semana de evolución, con febrícula en las últimas 48h. Como antecedentes personales destacaban una salpinguectomía bilateral por enfermedad inflamatoria pélvica y consumo crónico de inhibidores de la bomba de protones, habiendo tomado en los días previos amoxicilina-clavulánico tras una extracción dentaria.
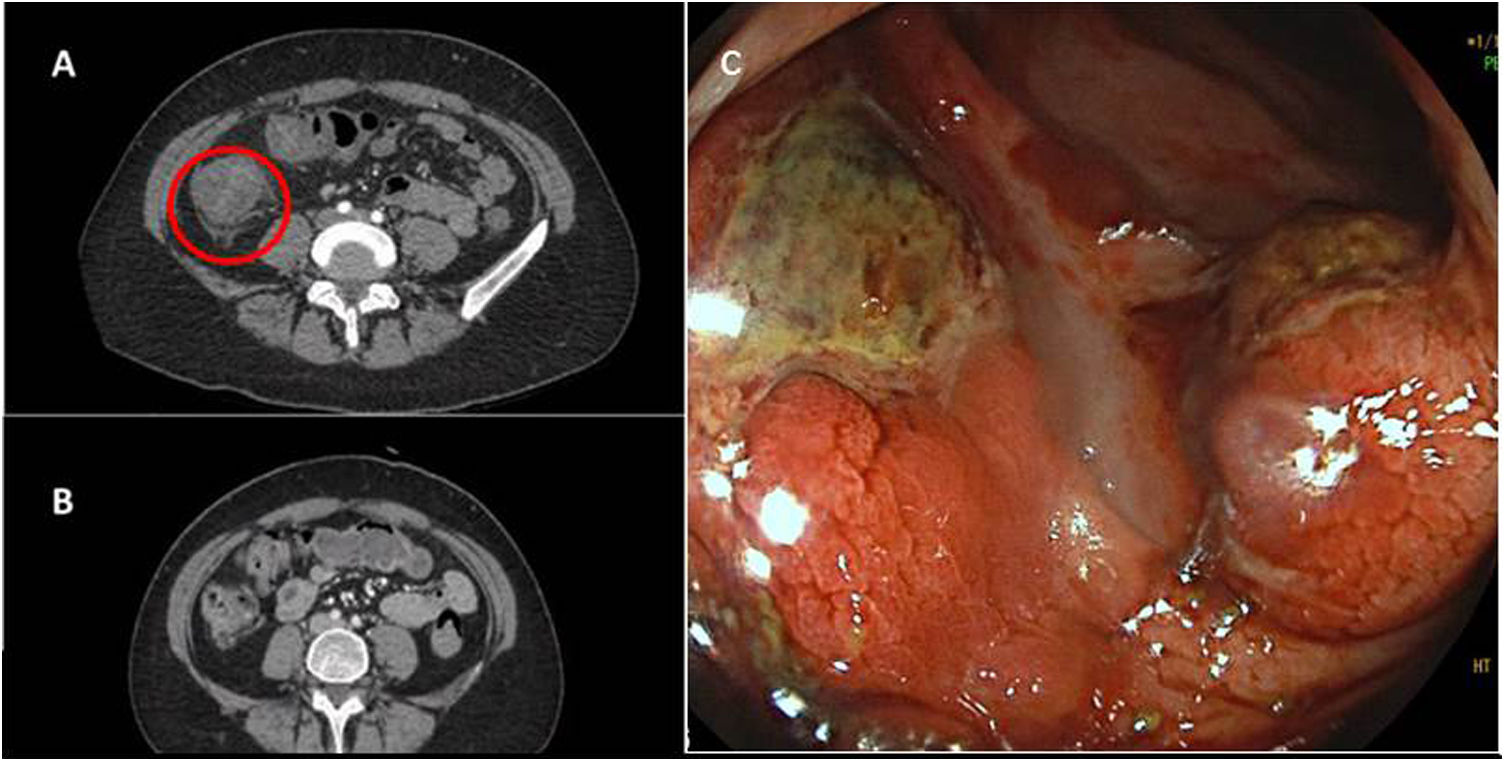
La paciente se encontraba hemodinámicamente estable y sin signos de peritonismo. Se iniciaron medidas de soporte y se extrajo una analítica que mostró elevación de reactantes de fase aguda, trombocitopenia moderada (70.000/mm3) y aumento de dímero D (3.566). La reacción en cadena de la polimerasa para SARS-CoV-2 fue negativa. Se realizó una tomografía computarizada (TC) abdominal con contraste, evidenciando hallazgos de colitis extensa (fig. 1). Ante la sospecha de colitis enteroinvasiva, se decidió ingreso hospitalario y se inició antibioterapia de amplio espectro.
A. TC abdominal con contraste al ingreso que evidencia engrosamiento mural con edema submucoso en colon ascendente, datos compatibles con colitis. B. TC abdominal con contraste al alta que muestra resolución de los signos inflamatorios. C. Imagen de colonoscopia de ulceraciones fibrinadas en colon transverso.
La colonoscopia realizada al día siguiente objetivó una colitis extensa con múltiples ulceraciones profundas fibrinadas (fig. 1). La paciente mantuvo dolor abdominal y deposiciones hemorrágicas, y desarrolló petequias en partes acras. La trombocitopenia se agravó y aparecieron datos analíticos de coagulopatía y elevación de enzimas hepáticas. El estudio de C. difficile con glutamato deshidrogenasa fue positivo, iniciándose vancomicina oral.
El tercer día de hospitalización, la paciente inició bruscamente con afasia mixta, activándose Código Ictus Intrahospitalario. El análisis de sangre urgente demostró 35.000 plaquetas/mm3, tiempo de protrombina de 45s, fibrinógeno 195, dímero d 5.000. La TC craneal objetivó una hipodensidad temporooccipital izquierda y asimetría de los senos venosos. La paciente fue trasladada a la Unidad de Ictus de referencia, realizándose una angio-TC que confirmó la TSVC izquierdos con infarto venoso asociado, en el contexto de CID. Se transfundieron plaquetas y se iniciaron corticoides, inmunoglobulinas intravenosas y heparina sódica en perfusión en un comienzo, cambiándose posteriormente a heparina de bajo peso molecular. También se añadió fidaxomicina para el tratamiento de la infección por C. difficile.
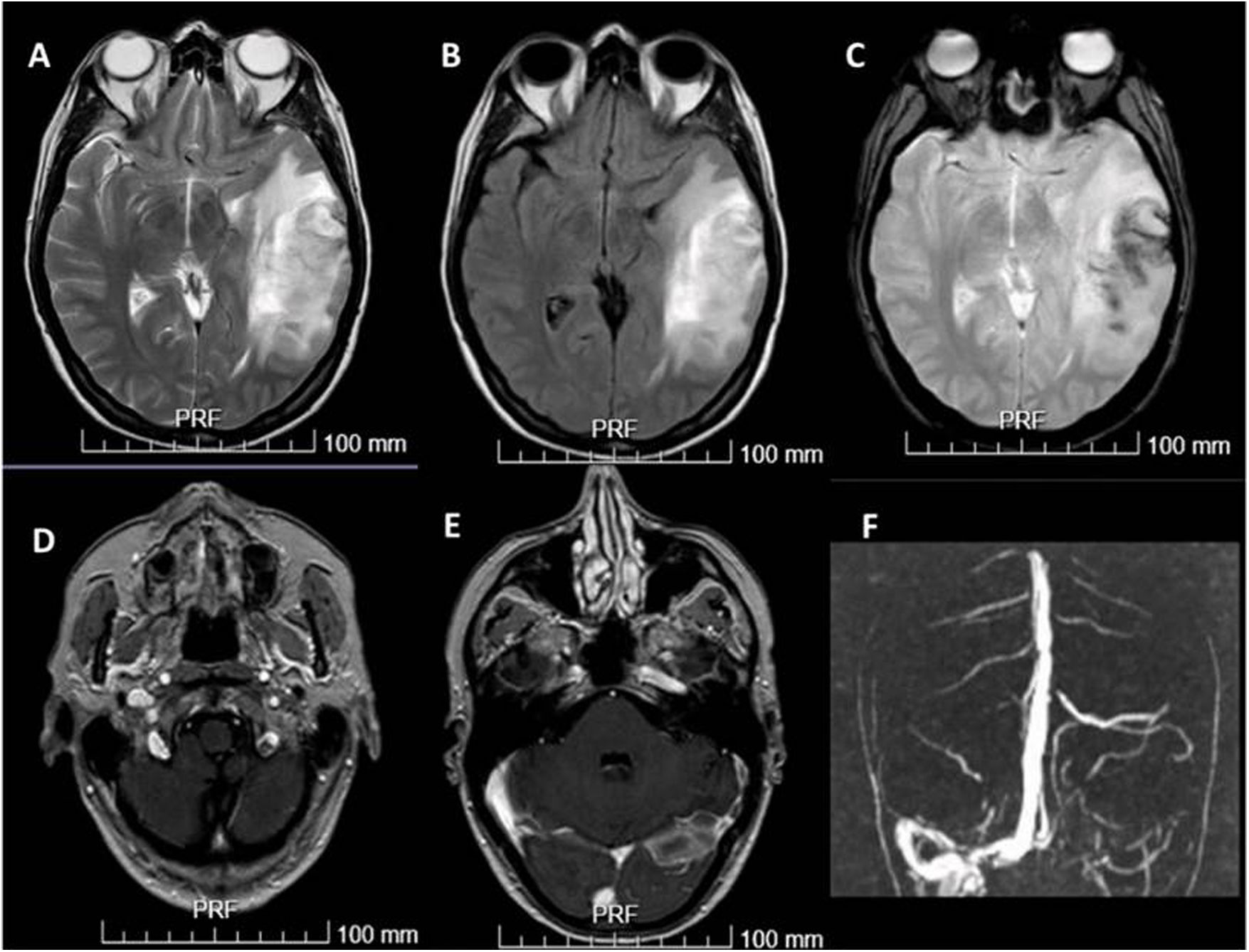
Se evaluó la extensión de la lesión cerebral con una resonancia con angiografía (fig. 2), y se realizó una búsqueda de factor precipitante de coagulopatía; estudio de trombofilia (en fase aguda y diferido); serologías y autoinmunidad; TC body y ecografía ginecológica, sin encontrarse alteraciones y apreciándose una mejoría radiológica de la colitis (fig. 1).
Resonancia cerebral y angio-resonancia. A y B. Hiperintensidad en T2 y Flair compatible con infarto hemorrágico venoso. C. La secuencia de ecogradiante muestra restos de hemosiderina. D y E. La secuencia T1 tras administración de contraste intravenoso muestra obstrucción de vena yugular izquierda y senos venosos izquierdos. F. La angio-resonancia cerebral también muestra trombosis venosa de senos sigmoide y transverso izquierdos y tórcula.
La paciente evolucionó favorablemente de su afasia con logopeda y completó la anticoagulación durante 6 meses. Las enzimas hepáticas descendieron lentamente hasta su normalización a los 8 meses, asociándose su alteración al proceso intercurrente.
Diferentes condiciones clínicas, en particular las asociadas con una respuesta inflamatoria sistémica, como sepsis, neoplasias o traumas, pueden activar la coagulación ocasionando perjuicio vital6. Esto se conoce como CID, y se traduce analíticamente como trombocitopenia, prolongación de tiempos de trombina y tromboplastina e incremento de los factores de la degradación de la fibrina. La trombocitopenia es secundaria al consumo de plaquetas en los agregados de fibrina, afectando a la microcirculación, llegando a ocasionar disfunción orgánica, así como fenómenos tromboembólicos y/o hemorrágicos6.
A pesar de que las infecciones por C. difficile no suelen provocar una CID, se han relacionado recientemente con una mayor tasa de trombosis venosa profunda en pacientes hospitalizados, condicionando una mayor mortalidad7,8. Recientemente se ha descrito un caso de un paciente con infección respiratoria por SARS-CoV-2 y abdominal por C. difficile que presentó una trombosis portal, asumiéndose como mecanismo causal la combinación de la infección y la coagulopatía por SARS-CoV-29.
Otras noxas gastrointestinales, como la enfermedad inflamatoria intestinal, se relacionan con fenómenos trombóticos venosos y arteriales, siendo más frecuentes en la colitis ulcerosa10,11. La inflamación abdominal presente en la enfermedad de Crohn se ha postulado como factor predisponente de coagulopatía subyacente a TSVC12,13.
Con la exposición de este caso, mostramos la primera paciente que presenta una TSVC, en el contexto de CID, sin encontrarse ningún otro factor predisponente más que una infección gastrointestinal por C. difficile.