La trombosis venosa cerebral (TVC) representa hasta la fecha tanto un reto diagnóstico como terapéutico, debido principalmente a la alta variabilidad de presentación y a la falta de un consenso terapéutico claro.
FuentesSe realizó la búsqueda de literatura médica en PubMed con el término TVC y epidemiología (428 resultados), fisiopatología (504 resultados), etiología (2714 resultados), diagnóstico (2.802 resultados), tratamiento (2.173 resultados) y pronóstico (648 resultados). Se seleccionaron las publicaciones originales y de revisión consideradas como más útiles para la revisión. Se incluyeron también textos clásicos o históricos.
DesarrolloEn la presente revisión se destacan los aspectos epidemiológicos, fisiopatológicos y etiológicos fundamentales de la TVC. Se comparan las manifestaciones clínicas iniciales más frecuentes de acuerdo a diferentes series y se exponen las pruebas neurorradiológicas de elección actual para su diagnóstico. Asimismo, se analiza la evidencia disponible hasta el momento en lo que corresponde al tratamiento y pronóstico, con el propósito de brindar una herramienta sólida para la práctica clínica y la investigación.
ConclusionesLa TVC representa alrededor del 0,5% de todos los casos de enfermedad vascular cerebral a nivel mundial. La cefalea, los déficits focales y las crisis convulsivas constituyen las manifestaciones iniciales más comunes con el 89, 50 y 35% de frecuencia respectivamente. El diagnóstico neurorradiológico más sensible y específico es la imagen por resonancia magnética (IRM) combinada con venorresonancia. La venografía por tomografía computarizada constituye una buena alternativa debido a resultados equiparables a los de la IRM. El tratamiento con heparina es en la actualidad el más aceptado. Tiene una mortalidad del 10% y la recurrencia se sitúa en 2,8 por cada 100 casos a pesar de terapia anticoagulante.
Cerebral venous thrombosis (CVT) is still a significant diagnostic and therapeutic challenge, due to its high variability of clinical manifestations and its lack of a clear therapeutic consensus.
SourcesA search of the medical literature was made through PubMed using the conjoined terms of CVT and epidemiology (428 results), pathophysiology (504 results), aetiology (2714 results), diagnosis (2802 results), treatment (2173 results) and outcome (648 results). Original and review publications deemed to be useful for this review were selected. Classical and historical works on CVT were also included.
DevelopmentThe present paper reviews the fundamental aspects of the epidemiology, pathophysiology and aetiology of CVT. There is a comparison of the most common initial clinical manifestations along with a description of the most important neuroradiological studies needed to establish a diagnosis, all based on multiple published series. Moreover, in order to serve as an important tool in both clinical practice and continuing research, there is also an analysis of recent evidence on treatment and prognosis.
ConclusionsCVT represents approximately 0.5% of all stroke cases worldwide. Headache, focal deficits and seizures are the most frequent initial clinical manifestations, representing 89%, 50%, and 35% of appearances, respectively. Magnetic resonance imaging (MRI) in combination with magnetic resonance venography has proved to have the highest sensitivity and specificity in establishing a diagnosis. An equal alternative to MRI is computed tomography venography due to similar diagnostic results. Pharmacological treatment with heparin is widely accepted today. Recurrence and mortality rates of CVT are 2.8 per 100 cases and 10%, respectively, despite of anticoagulation treatment.
Los primeros casos de trombosis venosa cerebral (TVC) fueron reportados por Ribes y Abercrombie a principios del siglo XIX, incluido el primer caso asociado con el puerperio1,2. Durante muchas décadas la TVC se asoció principalmente con procesos sépticos3,4. Sin embargo, a partir de la utilización generalizada de antibióticos, la etiología infecciosa de la TVC ha disminuido considerablemente y hoy en día la TVC primaria o aséptica es la forma más común de este padecimiento.
La TVC se caracteriza por el polimorfismo de sus manifestaciones neurológicas, dificultad en el diagnóstico, diversidad de condiciones médicas que la originan y pronóstico variable. A pesar de ser una afección poco común a nivel mundial, la TVC es de particular interés en países pobres por su mayor frecuencia. En estos países se reporta principalmente asociada al puerperio. Aunque se carece de una explicación clara, es posible que los cuidados perinatales inapropiados, la deshidratación, la anemia ferropénica e infecciones asociadas al parto sean los factores que expliquen esta mayor frecuencia5,6.
El objetivo de la presente revisión es destacar los aspectos epidemiológicos, de diagnóstico, tratamiento y pronóstico más importantes en la actualidad de la trombosis venosa cerebral.
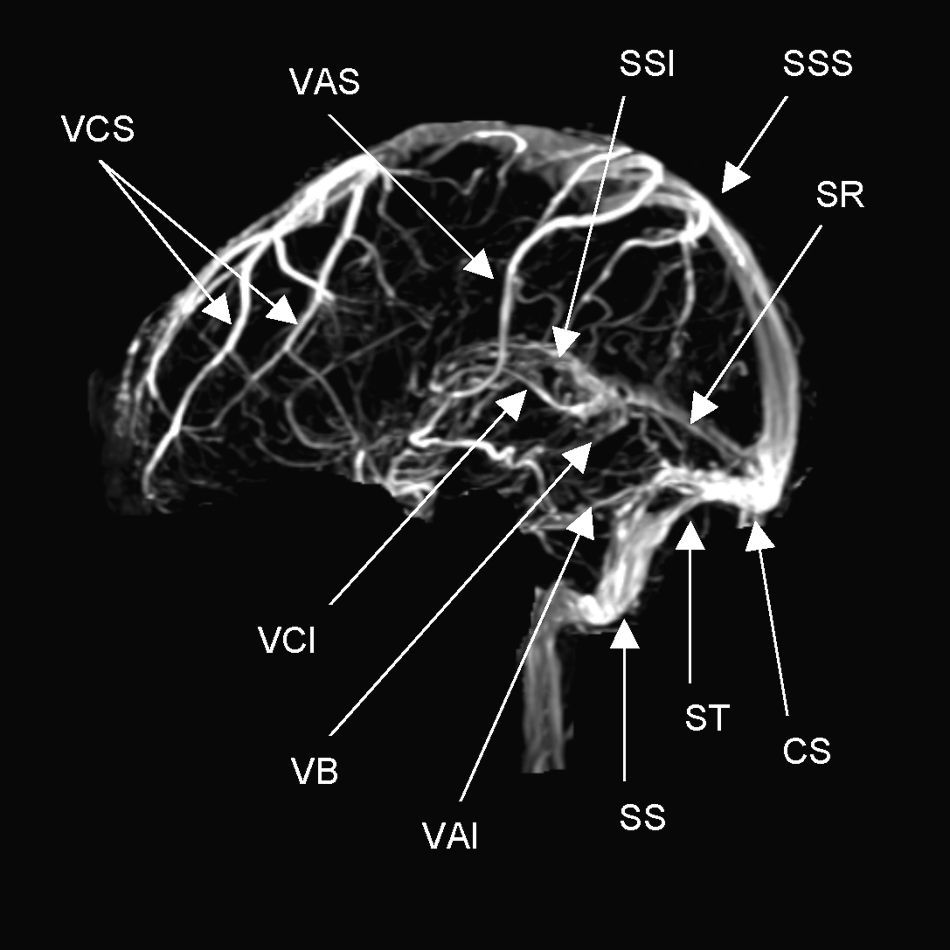
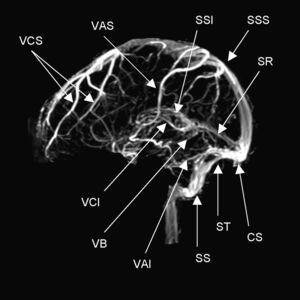
AnatomíaEl drenaje venoso del cerebro se realiza por un sistema venoso superficial y otro profundo que drena hacia los principales senos durales: seno sagital superior (SSS), seno sagital inferior (SSI), senos laterales (SL), seno cavernoso y seno recto (fig. 1). El drenaje final se realiza a través de la vena yugular interna. Las venas del sistema venoso superficial, que drenan principalmente al SSS y a los SL, cuentan con numerosas anastomosis y en casos de oclusión son de difícil diagnóstico. El sistema venoso profundo drena sangre desde la sustancia blanca profunda de los hemisferios y los ganglios basales en la vena de Galeno. Tanto el sistema venoso superficial como el profundo tienen múltiples anastomosis. Lo anterior permite que el drenaje venoso tome vías alternas de acuerdo con diferentes necesidades, como en el caso de una trombosis4,5.
Anatomía normal de los principales senos venosos en imagen por resonancia magnética en fase venosa. CS: confluencia de los senos (presa de Herófilo); VAI: vena anastomótica inferior (de Labbé); VAS: vena anastomótica superior (de Trolard); VB: vena basal (de Rosenthal); VCI: vena cerebral interna (de Galeno); VCS: venas cerebrales superficiales; SR: seno recto;SS: seno sigmoideo; SSI: seno sagital inferior; SSS: seno sagital superior; ST: seno transverso o lateral.
Existen dos grupos de senos durales, el posterosuperior y el anteroinferior. El grupo posterosuperior comprende el SSS, el SSI, los SL con sus porciones transversa y sigmoidea, el seno recto y el seno occipital. El grupo anteroinferior incluye los senos petrosos superior e inferior y el cavernoso. Los senos venosos durales tienen un papel importante en la absorción del líquido cefalorraquídeo (LCR), ya que contienen las vellosidades aracnoideas.
El SSS drena la mayor parte de la corteza cerebral y corresponde anatómicamente al borde de la hoz del cerebro. Los SL se originan en la presa de Herófilo y se extienden hasta el bulbo de la yugular, tienen una porción transversa y una porción sigmoidea que va unida a la apófisis mastoides y es susceptible de trombosis en pacientes con mastoiditis u otitis media. El seno lateral drena sangre del cerebelo, tallo encefálico y la parte posterior de los hemisferios cerebrales.
Los senos cavernosos se localizan en la base del cráneo, en posición superolateral a los senos esfenoidales. Por sus paredes laterales discurren los nervios motor ocular común (III), troclear (IV) y las ramas oftálmica y maxilar del trigémino (V). En su parte medial se encuentra el nervio motor ocular externo (VI) y la arteria carótida interna rodeada por su plexo simpático. Los senos cavernosos drenan a las venas yugulares internas a través de los senos petrosos7.
EpidemiologíaEn series de autopsia se calcula que la incidencia de TVC va de 3 a 4 casos por millón de habitantes adultos y de 7 casos por millón en niños y neonatos, mientras que en series clínicas su incidencia es 10 veces mayor. En la actualidad la TVC es especialmente frecuente en mujeres de 20 a 35 años, asociada al embarazo o puerperio y al uso de anticonceptivos orales8,9. Constituye el 0,5% de todos los eventos vasculares cerebrales a nivel mundial10-13. El estudio internacional de trombosis venosa cerebral (ISCVT, por sus siglas en inglés) ha aportado información importante relacionada con las diferencias en cuanto a etiología en diferentes poblaciones. Este estudio incluyó 624 pacientes de 21 países. Destaca como diferencia importante que de los casos incluidos en México el 58% fueron secundarios al embarazo o puerperio, en contraste con el 8% de los casos incluidos en otros países14,15. Lo anterior ejemplifica las diferentes etiologías de TVC en países con condiciones socioeconómicas distintas. Lanska y Kryscio realizaron en 1998, con base en el National Discharge Survey, un censo de eventos cerebrovasculares en una muestra de 280.000 nacimientos, encontrando que durante el período de estudio (1979 a 1991) ocurrieron 32 eventos de TVC: 7 antes del parto (22,6%), 9 durante el puerperio (29%) y en los 16 restantes (48,4%) no se especificó el momento de su presentación. Cuando se compararon mujeres de edad media (de 25 a 34 años) con mujeres más jóvenes (15 a 24 años) estas últimas tuvieron un riesgo 3,7 veces mayor de padecer TVC16. En un estudio adicional, estos mismos autores encontraron en 1.408,015 nacimientos muestreados un total de 170 casos de TVC en el puerperio, lo cual significó una frecuencia de 11,6 casos de TVC por cada 100.000 nacimientos. Después de realizar un análisis multivariante encontraron que los factores de riesgo asociados con TVC incluyeron la resolución del embarazo por cesárea con una razón de momios de 3,1 (IC: 2,2 a 4,2), hipertensión arterial (OR: 1,93, IC 1,2 a 3,0) y presencia de infecciones diferentes a neumonía o influenza (OR: 3,1; IC: 1,8 a 5,2)17. A diferencia de estos resultados, donde la enfermedad hipertensiva del embrazo se asoció con TVC, en la serie de 67 casos asociados con embarazo o puerperio reportada por Cantú y Barinagarrementería, ninguno de ellos se relacionó con enfermedad hipertensiva del embarazo11. Más recientemente James et al18, en un estudio que utilizó la base de datos del Health Care and Utilization Project of the Agency for Healthcare Research and Quality, evaluaron a más de 9 millones de pacientes embarazadas y puérperas. Encontraron 2.850 casos de enfermedad cerebrovascular, equivalente a 34 casos por cada 100.000 nacimientos. La TVC representó el 2% de todos los eventos cerebrovasculares. El riesgo mayor fue para las pacientes menores de 20 años y para las que tenían entre 35 y 39 años de edad. Lo anterior demuestra que existen diferencias entre la incidencia reportada de TVC entre las poblaciones, así como los factores asociados con mayor riesgo para su desarrollo.
FisiopatologíaExisten dos escenarios posibles: la trombosis de las venas cerebrales con efectos locales y la trombosis de los senos venosos con incremento de la presión intracraneal (PIC). Los mecanismos principales por los cuales una TVC causa sus efectos deletéreos en el cerebro son: edema cerebral tanto citotóxico como vasogénico en el sitio de obstrucción venosa y aumento de la PIC secundaria a la obstrucción en el drenaje del LCR. La trombosis de una vena cerebral induce la formación de un área de edema focal cerebral y posteriormente una zona de infarto venoso, que desde el punto de vista patológico se caracteriza por venas dilatadas, edema, hemorragias petequiales y daño neuronal isquémico. La trombosis de los senos venosos provoca incremento de la presión sanguínea por retardo en el vaciamiento venoso y una disminución en la absorción del LCR en las vellosidades aracnoideas. La oclusión de un seno venoso ocasiona primero incremento de la presión venosa retrógrada, congestión venosa y drenaje sanguíneo por colaterales. Cuando el drenaje sanguíneo por colaterales es suficiente se originan sólo síntomas relacionados con hipertensión intracraneal. Si este último es insuficiente la congestión venosa provoca isquemia que termina en infarto venoso. La hemodinámica explica que este padecimiento pueda tener un curso agudo, subagudo o crónico.
El SSS, los SL y los senos transversos son los sitios de localización de TVC más frecuentes en orden decreciente. En aproximadamente dos terceras partes de los eventos trombóticos se encuentra involucrada más de una vena cerebral19.
Etiología y factores de riesgoLa TVC es una enfermedad grave pero potencialmente tratable, y a diferencia de la enfermedad vascular cerebral arterial, afecta de manera más frecuente a adultos jóvenes8. Tradicionalmente la TVC se divide en dos grupos: séptica y aséptica. En la actualidad predominan los casos asépticos. En la tabla 1 se resumen las causas más frecuentes. Aunque se han descrito más de 100 causas que pueden dar origen a un episodio de TVC, en el 15 al 20% de los casos no se identifica la etiología20. La TVC puerperal aparece casi siempre en las primeras tres semanas después del parto, y hasta en el 15% de los casos ocurre en las primeras 48 horas del puerperio. El mecanismo fisiopatológico más probable de la TVC del embarazo y del puerperio es el estado hipercoagulable que existe durante la gravidez, en ocasiones exacerbado por deshidratación y anemia ferropénica que resultan de inadecuados cuidados perinatales21. La mutación del factor V de Leiden y la deficiencia de antitrombina III son los responsables de la TVC en el 15 al 20% de los casos. En años recientes se ha identificado a la hiperhomocisteinemia como un factor de riesgo independiente, ya que se encuentra hasta en el 27-43% de los pacientes diagnosticados con esta entidad y únicamente en un 8-10% de los controles22,23.
Causas y factores asociados a trombosis venosa cerebral
| Enfermedades sistémicas | Deficiencia de plasminógeno |
| Embarazo y puerperio | Criofibrinogenemia |
| Medicamentos: | Hiperhomocisteinemia |
| Anticonceptivos orales | Mutación en la metileno tetrahidrofolato reductasa |
| Esteroides | Exceso de factor VIII |
| L-asparaginasa | Mutación de factor II |
| Reemplazo hormonal | Anemia ferropénica |
| Deficiencia de ácido folínico y vitaminas B6 y B12 | |
| Neoplasias malignas | |
| Carcinomas viscerales, leucemias y linfomas, enfermedades mieloproliferativas | Enfermedades gastrointestinales |
| Colitis ulcerosa/ enfermedad de Crohn | |
| Enfermedades inflamatorias sistémicas | Cirrosis hepática |
| Enfermedad de Behçet | |
| Lupus eritematoso sistémico | Enfermedades cardíacas |
| Granulomatosis de Wegener, sarcoidosis | Congénitas, insuficiencia cardíaca, marcapasos |
| Arteritis de la arteria temporal | |
| Otras | |
| Enfermedades infecciosas | Síndrome nefrótico |
| Bacterianas: septicemia, endocarditis, tifoidea, tuberculosis | Dermatitis exfoliativa |
| Virales: sarampión, hepatitis, encefalitis,herpes, VIH, CMV | Homocistinuria |
| Parasitarias: malaria, triquinosis | |
| Fúngicas: aspergilosis, criptococosis | Enfermedades locales |
| Infecciones | |
| Trastornos hematológicos | Extradurales: mastoiditis, sinusitis, celulitis facial, osteomielitis, amigdalitis |
| Policitemia, hemoglobinuria paroxística, enfermedad de células falciformes, anemia posthemorrágica, trombocitopenia, aumento de lipoproteína (a) | Intradurales/parenquimatosas: abscesos, empiema, meningitis |
| Deshidratación severa | Tumores |
| Procedimientos quirúrgicos | Meningioma, metástasis, infiltración |
| Trastornos de coagulación | Traumatismo craneoencefálico |
| Deficiencia de antitrombina III | Cateterización yugular |
| Deficiencia de proteína C y S | Postpunción lumbar |
| Mutación factor V Leyden | |
| Mutación de protrombina G20210A | Otros |
| Anticuerpos antifosfolípidos | Infartos cerebrales y hemorragias |
| Anticoagulante lúpico | Malformaciones arteriovenosas |
| Coagulación intravascular diseminada | Quiste aracnoideo |
| Compresión yugular interna | |
| Idiopáticas | |
Traducida y modificada de Ehtisham A, et al56.
La forma de inicio del cuadro es altamente variable y se resume en la tabla 2; depende además del seno venoso o venas afectadas. Es un proceso dinámico que se caracteriza por estenosis venosa progresiva, desarrollo de colaterales y recanalización subsecuente, por lo que se observa una gran variedad de manifestaciones que dificultan el diagnóstico. En el 30% de los casos la TVC se presenta de forma aguda y los síntomas se desarrollan en menos de 48 horas. Hasta el 50% de los casos se presentan en forma subaguda y los síntomas se desarrollan entre 48 horas y 30 días. La forma crónica corresponde al 20% de los casos y los síntomas se desarrollan en un período mayor a 30 días y hasta en 6 meses. Los pacientes en los que la TVC se desarrolla de forma aguda suelen presentar datos de focalización neurológica, mientras que en aquellos en los que el proceso se desarrolla de forma crónica, la elevación aislada de la PIC es la forma más habitual de presentación. Un inicio agudo se presenta con mayor frecuencia en un marco obstétrico o infeccioso; el inicio subagudo o crónico se encuentra con mayor frecuencia en el contexto de enfermedades inflamatorias y trastornos de la coagulación20.
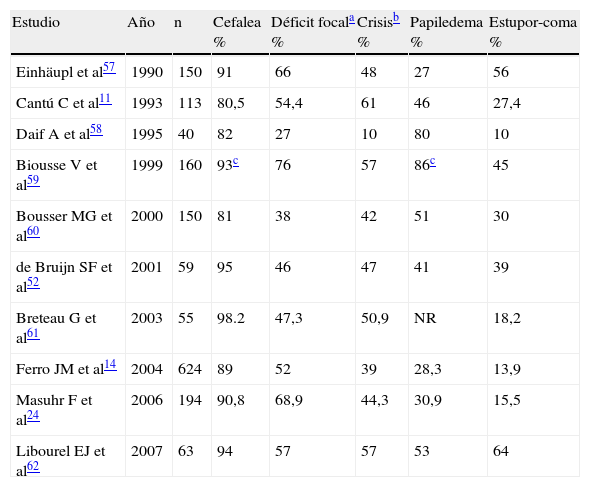
Comparación de signos y síntomas más frecuentes al inicio de la trombosis venosa cerebral de acuerdo a distintas series
| Estudio | Año | n | Cefalea % | Déficit focala % | Crisisb % | Papiledema % | Estupor-coma % |
| Einhäupl et al57 | 1990 | 150 | 91 | 66 | 48 | 27 | 56 |
| Cantú C et al11 | 1993 | 113 | 80,5 | 54,4 | 61 | 46 | 27,4 |
| Daif A et al58 | 1995 | 40 | 82 | 27 | 10 | 80 | 10 |
| Biousse V et al59 | 1999 | 160 | 93c | 76 | 57 | 86c | 45 |
| Bousser MG et al60 | 2000 | 150 | 81 | 38 | 42 | 51 | 30 |
| de Bruijn SF et al52 | 2001 | 59 | 95 | 46 | 47 | 41 | 39 |
| Breteau G et al61 | 2003 | 55 | 98.2 | 47,3 | 50,9 | NR | 18,2 |
| Ferro JM et al14 | 2004 | 624 | 89 | 52 | 39 | 28,3 | 13,9 |
| Masuhr F et al24 | 2006 | 194 | 90,8 | 68,9 | 44,3 | 30,9 | 15,5 |
| Libourel EJ et al62 | 2007 | 63 | 94 | 57 | 57 | 53 | 64 |
En un estudio realizado por Masuhr et al en 194 pacientes con TVC se encontró que la cefalea estaba presente en el 90,8% de los casos, algún déficit motor en el 50% y crisis convulsivas tempranas en el 44% de los pacientes. De los pacientes con crisis convulsivas, el 54% presentó parálisis de Todd24. En otro estudio publicado por Gosk-Bierska et al25 con 154 pacientes se describió también la presentación clínica de la TVC. Los síntomas encontrados con mayor frecuencia fueron: cefalea en el 87%, crisis convulsivas en el 26,6%, náuseas y vómitos en el 24,7% y déficits focales en el 23,3%. De acuerdo con las diferentes series revisadas la cefalea es el síntoma que se presenta en más del 80% de los casos y representa el síntoma inicial en al menos el 75% de los pacientes. Las características de la cefalea son muy variables en cuanto a localización, intensidad, forma de inicio y evolución, además de que puede ocurrir en ausencia de cualquier otro signo neurológico. Cuando se presenta en forma súbita se puede confundir con hemorragia subaracnoidea. El papiledema se identifica en una tercera parte de los casos aproximadamente. Las crisis convulsivas, ya sean parciales o generalizadas, incluido el estado epiléptico, ocurren en el 50% de los casos y en el 15% de los pacientes y constituyen la forma inicial de presentación. Los déficits focales sensitivos o motores son muy comunes y en ocasiones sugieren el sitio de localización, sobre todo cuando existen parálisis de nervios craneales como la parálisis del VI. El aumento de la PIC puede presentarse en forma aislada, es decir, sin datos de focalización y puede confundirse con hipertensión intracraneal (HIC) benigna o pseudotumor cerebral. La principal diferencia entre la HIC secundaria a TVC y el pseudotumor cerebral es que este último predomina en mujeres obesas24,26.
De acuerdo con Bousser3 se han identificado cuatro patrones clínicos en la TVC:
- 1.
Síndrome focal: presencia de signos focales asociados con cefalea, crisis convulsivas o alteraciones del estado mental.
- 2.
HIC aislada: con cefalea, náuseas, vómitos y papiledema.
- 3.
Encefalopatía subaguda difusa: con alteración del estado mental.
- 4.
Síndrome del seno cavernoso: oftalmoplejía dolorosa, quemosis y proptosis.
Dada la amplia gama de manifestaciones de la TVC, esta debe ser descartada con los estudios de neuroimagen disponibles cuando se tenga sospecha clínica.
Tomografía computarizadaEn el contexto de urgencia el primer estudio que se realiza es una tomografía (TC) de encéfalo con y sin medio de contraste que nos sirve para excluir muchas de las condiciones que la simulan. Permite además la detección de lesiones parenquimatosas como consecuencia de la misma trombosis o de la ruptura de venas dilatadas. Los infartos venosos pueden sufrir transformación hemorrágica y en ocasiones llegan a presentarse francas hemorragias intracraneales, incluidas las subaracnoideas. En ocasiones se detecta la zona hiperdensa del seno venoso cerebral trombosado, pero hasta en un 30% de los casos la TC resulta normal. Para el diagnóstico de TVC existen signos neurorradiológicos directos e indirectos27,28. Los signos directos se caracterizan por la visualización del trombo en el vaso afectado, mientras que los signos indirectos son consecuencia del daño en el parénquima cerebral originado por la isquemia ante la obstrucción del flujo venoso.
Signos directos de trombosis venosa cerebral- 1.
Signo de la cuerda. Se encuentra presente hasta en el 25% de los pacientes y es poco específico ya que el flujo lento puede también producirlo. Se identifica en la TC sin contraste cuando existe trombosis de una vena cortical que se visualiza como una imagen hiperdensa alargada con relación al parénquima cerebral.
- 2.
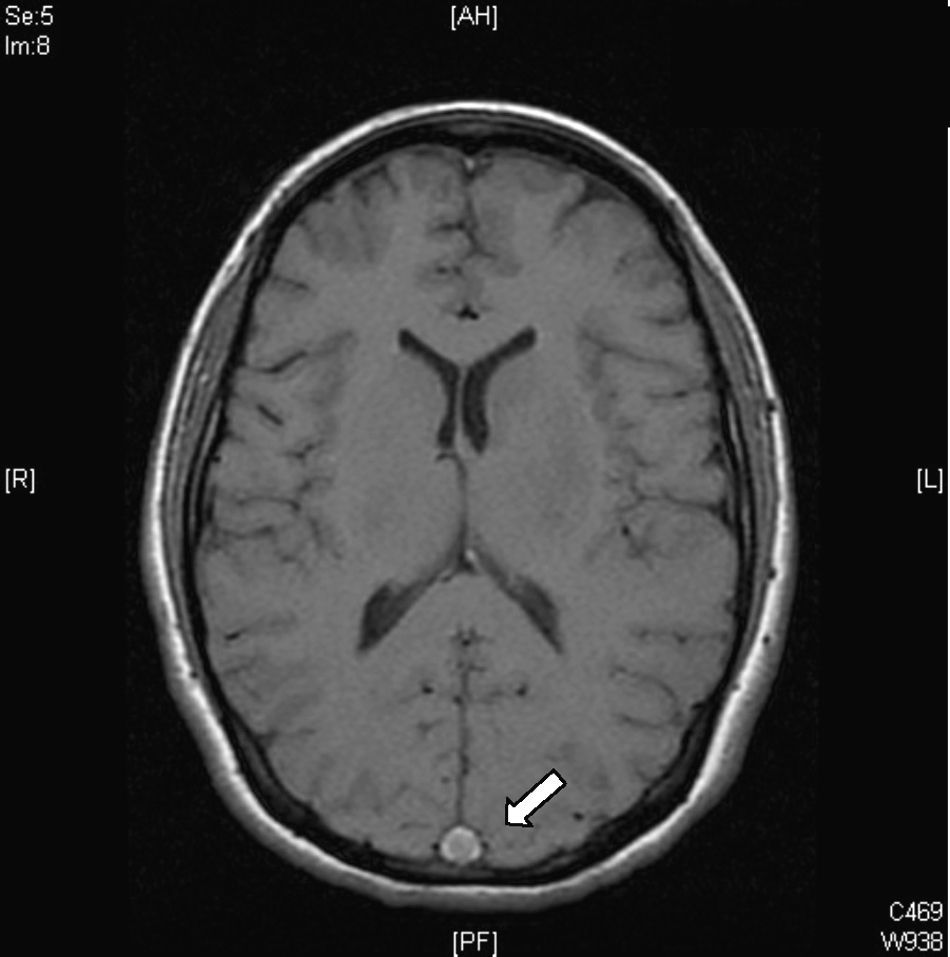
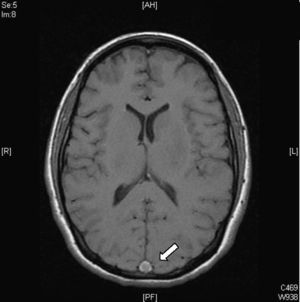
Signo del triángulo denso. Se puede observar en las primeras dos semanas hasta en el 60% de los pacientes y corresponde a un trombo fresco en la parte posterior del SSS (fig. 2). No es específico y existen falsos positivos en pacientes con hematocrito elevado o deshidratación.
- 3.
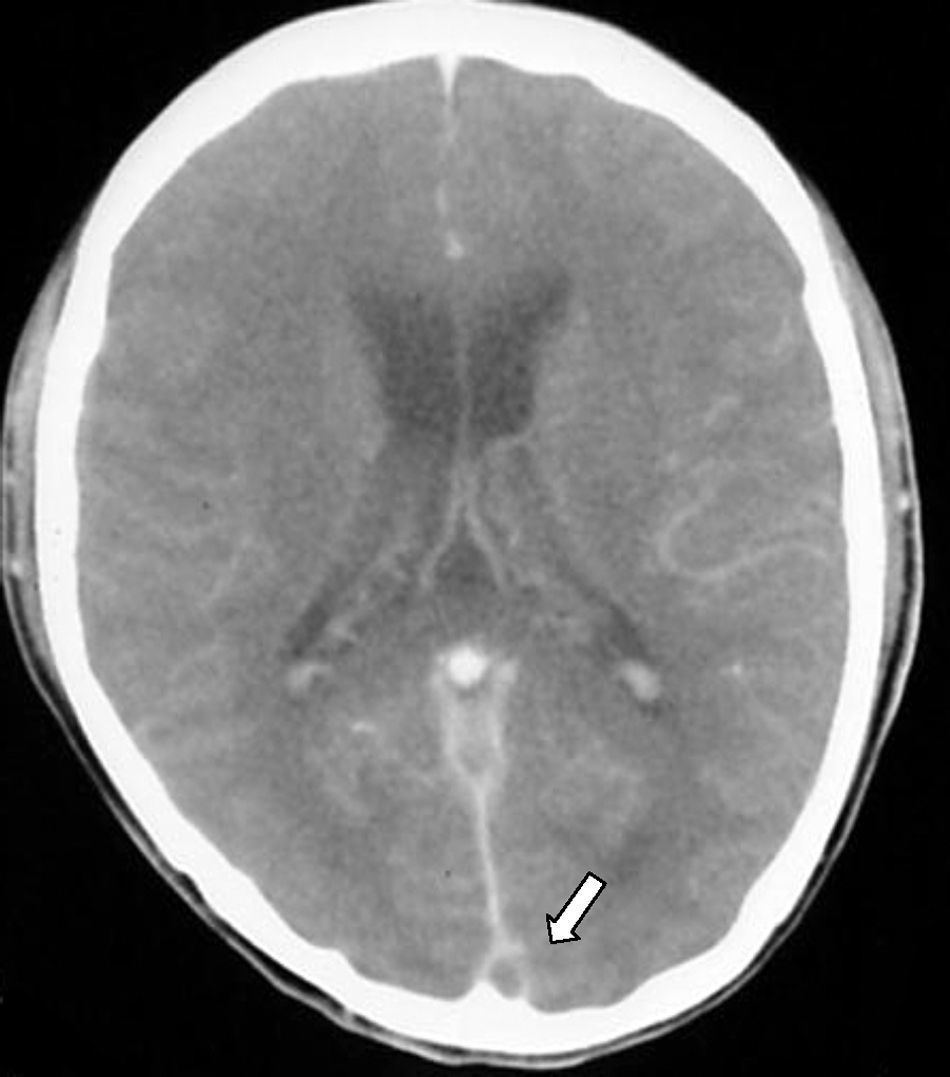
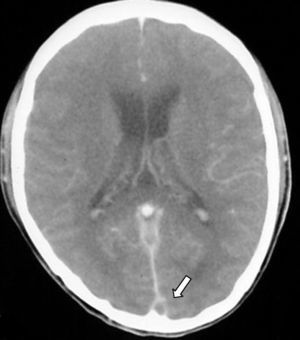
Signo delta o del triángulo vacío. Se observa después de la administración de medio de contraste y se forma por un defecto de llenado intraluminal rodeado por contraste en la porción posterior del SSS. Se presenta hasta en un 30% de los casos (fig. 3).
- 1.
Erosión en estructuras del oído medio y cambios en la región mastoidea. Es frecuente en trombosis séptica del seno lateral.
- 2.
Hidrocefalia y compresión del cuarto ventrículo. Puede ser visto en pacientes con trombosis del seno transverso.
- 3.
Infartos secundarios a TVC, presentes hasta en el 40% de los casos, edema focal o difuso, borramiento de surcos cerebrales y reforzamiento de la hoz del cerebro o del tentorio. Los infartos secundarios a TVC pueden ser hemorrágicos o no hemorrágicos y suelen afectar a las estructuras cercanas al sitio alterado.
- 4.
Disminución del tamaño de los ventrículos secundario a edema cerebral.
La venografía-TC se considera hoy en día una buena alternativa para el diagnóstico de TVC, ya que su realización es rápida, accesible y con resultados muy similares a los de la imagen por resonancia magnética (IRM). Los estudios en los que se compara a la venografía-TC con la IRM demuestran una sensibilidad y especificidad entre el 75 y 100% atendiendo al seno venoso afectado29,30. El examen mediante esta técnica debe incluir la región que va desde el vértex hasta la primera vértebra cervical para examinar también el origen de las venas yugulares28.
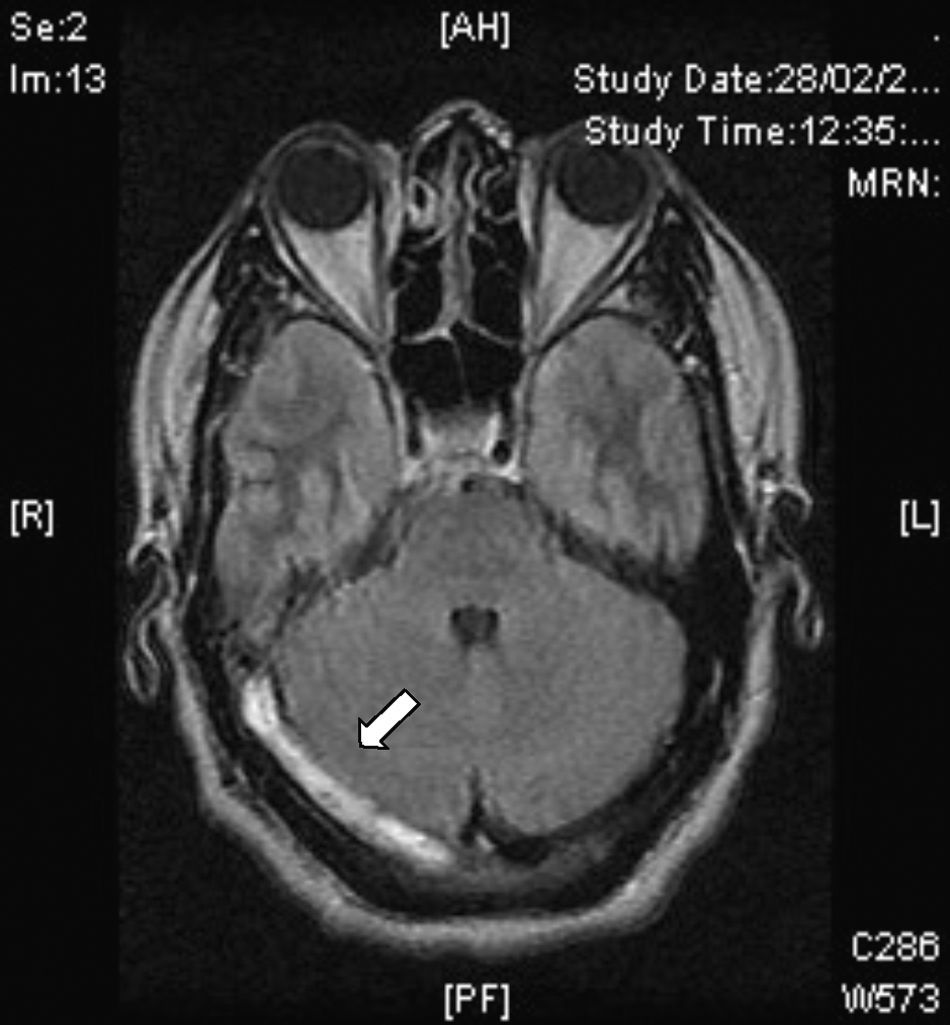
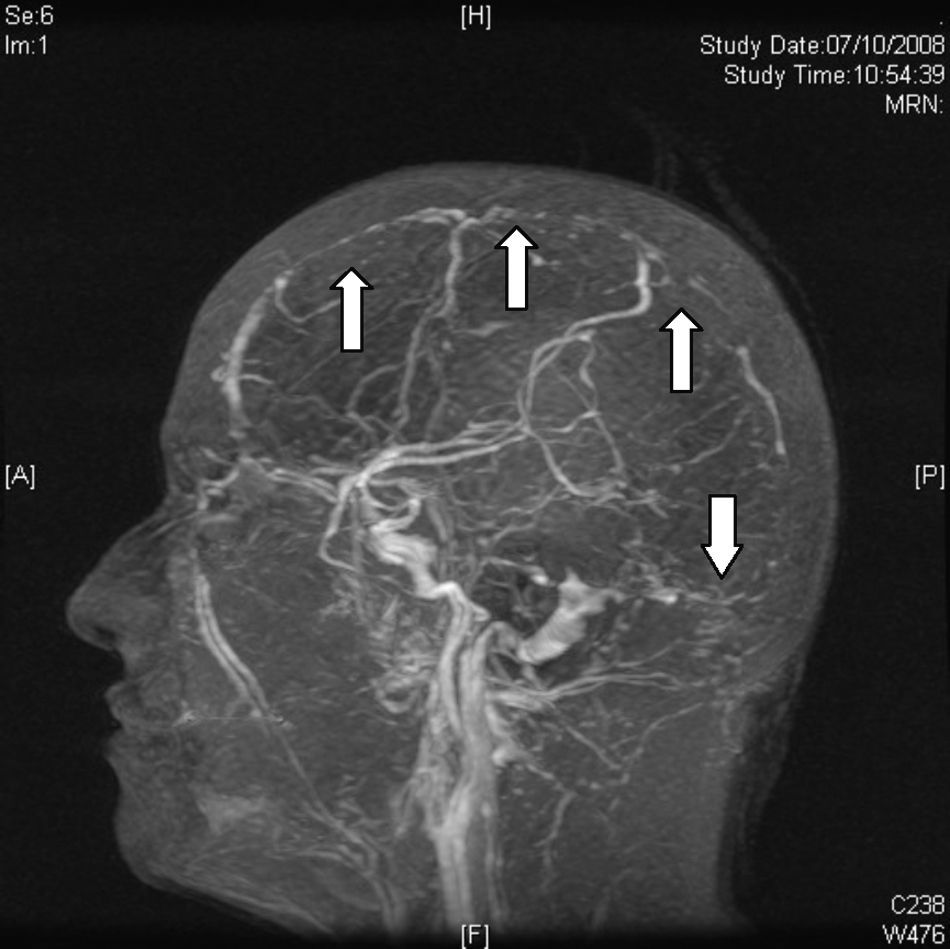
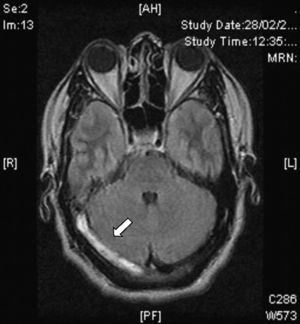
Resonancia magnéticaEn la actualidad el diagnóstico de TVC se confirma con IRM combinada con venorresonancia. La IRM tiene una sensibilidad más elevada para detectar las alteraciones del parénquima cerebral, formación de trombos, hemorragias petequiales y flujo sanguíneo31. El protocolo de estudio incluye secuencias T1 (con y sin contraste), T2, FLAIR, difusión y venografía27 (fig. 4). De acuerdo a la evolución de la TVC el coágulo puede tomar diferentes aspectos, por ejemplo, en etapas muy tempranas o agudas (< 5 días), los vasos ocluidos aparecen isointensos en secuencias en eco de espín ponderadas en T1 e hipointensos en T2. A partir del día 5 y hasta el día 35 la oxihemoglobina del trombo se convierte gradualmente en metahemoglobina y podemos observar imágenes hiperintensas en T1 y en T232. En etapas tardías o crónicas el patrón de presentación en IRM es más variable. El seno venoso trombosado puede recanalizarse o permanecer ocluido de forma parcial o completa, lo que puede ser interpretado como TVC recurrente. Por lo anterior, la venorresonancia (fig. 5) y la TC helicoidal están indicadas en las etapas tempranas menores a 5 días y en las etapas tardías (> 6 semanas), períodos en los que la IRM puede mostrar falsos negativos. A los 6 meses las anormalidades en los estudios de imagen persisten en aproximadamente dos tercios de los pacientes. Los falsos positivos se deben a un flujo sanguíneo venoso lento sin trombosis. Las secuencias de venorresonancia incluyen: TOF (time of flight) y contraste de fase. Las de contraste de fase son de adquisición rápida y permiten analizar tanto la dirección del flujo como su cuantificación en la vasculatura obstruida33.
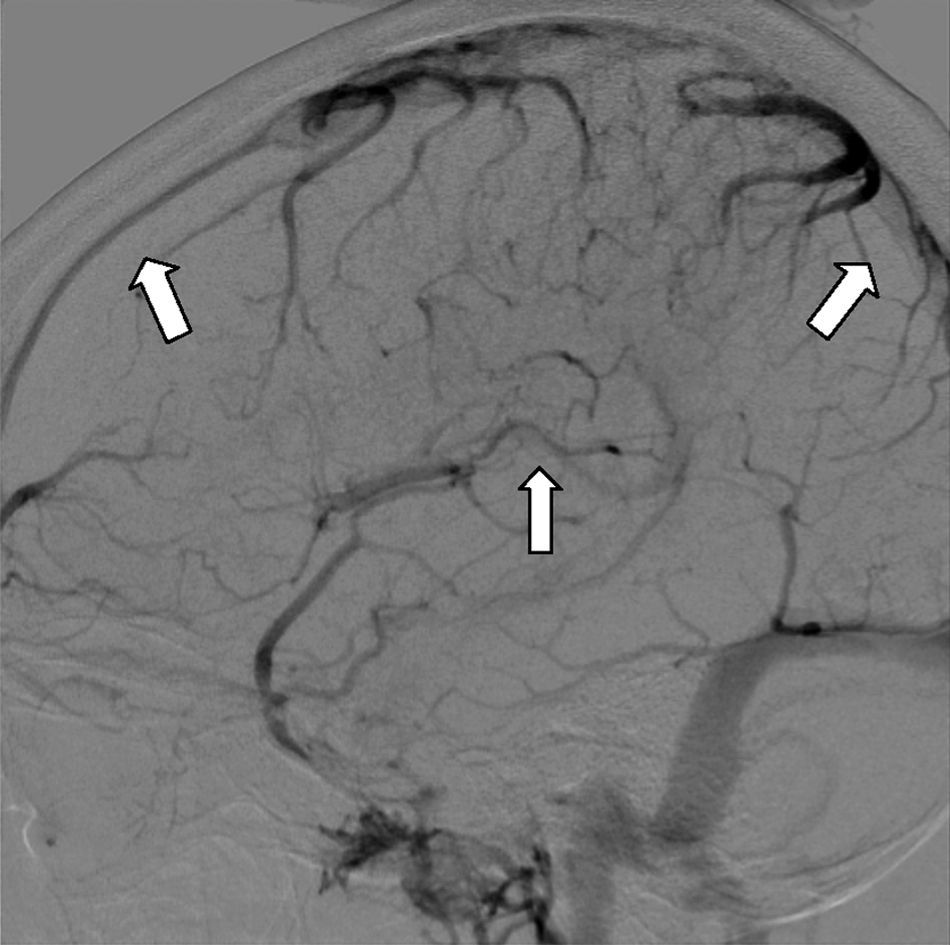
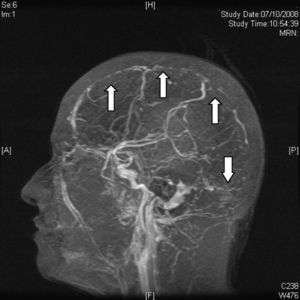
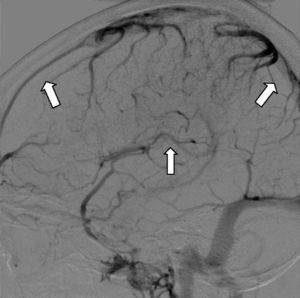
Hoy en día la angiografía por sustracción digital (ASD) se realiza raramente para el diagnóstico de TVC. Es de utilidad en casos de trombosis de venas corticales en los que los estudios de imagen no invasivos son no concluyentes. Es útil también para descartar la presencia de una fístula dural o en los casos en los que se planea un tratamiento endovascular trombolítico químico o mecánico34 (fig. 6).
Además de los estudios mencionados debe tomarse en cuenta que la presencia de TVC de manera espontánea o durante el embarazo o puerperio hace necesaria la investigación de estados protrombóticos y determinar con ello el tratamiento a seguir. En el ISCVT se encontró que la TVC fue secundaria a una trombofilia genética o adquirida en el 34,1%, secundaria al uso de anticonceptivos orales en el 58,6% y a infecciones locales o sistémicas en el 12,3% de los pacientes35. Kosinski et al propusieron en 2004 la determinación del dímero D36 como marcador diagnóstico para TVC, debido a la utilidad que ha mostrado en la trombosis venosa profunda. En esta última los valores elevados de dímero D pueden ser poco específicos pero muy sensibles. Sin embargo, en una revisión sistemática realizada en 2009 por Haapaniemi y Tatlisumak se advierte sobre una utilidad limitada para pacientes con TVC37.
TratamientoMedidas generalesSe recomiendan medidas habituales para el manejo de la HIC, como mantener el cabecero de la cama con una inclinación aproximada de 40°, adecuada oxigenación y en caso de deterioro del estado de alerta protección de la vía aérea o intubación en caso de compromiso de esta última. Las crisis convulsivas se presentan en un 35 a 45% de los casos de TVC y no está indicado administrar tratamiento anticonvulsivo para prevenirlas. Los pacientes que de forma inicial presentan crisis convulsivas, hemorragia, datos de focalización o trombosis de venas corticales son candidatos para recibir tratamiento con fármacos anticonvulsivos38,39.
El aumento de la PIC es una complicación que se observa en algunas ocasiones y se relaciona con un mal pronóstico. En estos casos el riesgo de herniación representa una seria amenaza que debe ser tratada con protección de la vía aérea, hiperventilación y manitol para disminuir la PIC. El uso de esteroides con la finalidad de reducir el edema vasogénico no ha mostrado ser beneficioso, y en pacientes con lesiones parenquimatosas se asocia con peor pronóstico40.
AnticoagulantesLa heparina ha sido cada vez más utilizada debido a la acumulación de evidencia en cuanto a su eficacia y seguridad. El uso de heparina y anticoagulantes orales (AO) se fundamenta en la reversión del proceso trombótico causal y en la prevención de otras complicaciones como tromboembolia pulmonar, que se presenta hasta en el 11% de los pacientes cuando hay trombosis de las venas yugulares. La administración de anticoagulantes es motivo de controversia, ya que en aproximadamente 40% de los casos de TVC con infarto venoso existe un componente hemorrágico que es susceptible de incrementarse con este tratamiento. Los ensayos clínicos para resolver este dilema son difíciles de realizar debido a la poca frecuencia de la enfermedad; hasta ahora sólo se han realizado dos pequeños estudios aleatorizados que cumplen con estándares metodológicos mínimos. El primero de ellos es un estudio que incluyó 20 pacientes de un solo centro y que comparó el uso de heparina no fraccionada (HNF) con placebo. En el grupo de 10 pacientes que recibieron HNF se observó buen pronóstico a los 3 meses, mientras que en el grupo placebo 3 pacientes murieron41. El segundo estudio aleatorizó 60 pacientes con TVC para tratamiento con heparina de bajo peso molecular (HBPM) o placebo42. En el grupo que recibió HBPM (nadroparina) el 13% tuvieron mal pronóstico a 3 meses, comparados con el 21% del grupo placebo. En un metaanálisis de los dos estudios la heparina se asoció con una reducción absoluta de la mortalidad del 13% (IC 95%: 27% a 1%; p=0,08) y una reducción del riesgo absoluto de muerte o dependencia del 15%, sin incrementar la aparición de nuevas lesiones hemorrágicas43. En este mismo análisis los pacientes que no recibieron anticoagulantes presentaron mayor frecuencia de tromboembolia pulmonar. Aunque estadísticamente los resultados no fueron significativos, para la mayoría de los expertos estos resultados confirmaron las observaciones clínicas de mejoría asociada al tratamiento con heparina. La evidencia adicional del uso de heparina viene de la cohorte prospectiva ISCVT14, en la que el 39% de los casos tenían una hemorragia intracerebral antes del tratamiento y el 83% del total de pacientes fueron tratados con heparina sin empeorar su pronóstico.
Aunque en los estudios previamente referidos no se reportaron nuevos eventos hemorrágicos, estos hallazgos no pueden ser generalizados al considerar el reducido número de pacientes incluidos. No existen hasta ahora indicaciones precisas sobre el tipo de heparina a utilizar. En el estudio ISCVT la HNF fue utilizada en aproximadamente tres cuartas partes de los casos. La principal ventaja del uso de esta heparina consiste en que es fácil de antagonizar en situaciones tales como la necesidad de intervención quirúrgica. Algunos centros prefieren ahora el uso de HBPM en dosis terapéuticas debido que a provee anticoagulación más estable y no requiere de ajuste de dosis basada en tiempos de coagulación. La HNF se administra por vía endovenosa con una dosis inicial de 5.000 unidades y luego se mantiene en infusión a 1.000 UI/h o dosis respuesta hasta lograr un tiempo de tromboplastina parcial activada de 60 a 80 segundos41.
Después de la fase aguda está indicado el uso de AO, a menos que exista una clara contraindicación. En los casos de TVC asociada con un factor de riesgo transitorio como infección, traumatismo o embarazo, es suficiente un periodo de tratamiento por 3 meses. En otras condiciones, con mayor riesgo de recurrencia, tales como estados protrombóticos, la duración de la anticoagulación debe ser mayor. Aunque no existen datos sólidos, usualmente se recomienda entre 6 y 12 meses, pero ocasionalmente se puede requerir tratamiento de forma indefinida. Se sugiere mantener la anticoagulación con índice internacional normalizado entre 2,0 y 3,044.
Tratamiento endovascularLos agentes trombolíticos aplicados de manera local con acceso endovascular yugular o femoral han sido utilizados desde 1971. En la revisión de las dos series más grandes en las que se utilizaron agentes fibrinolíticos se logró la restauración del flujo sanguíneo en la mayoría de los casos (71,4%)45,46. De acuerdo con los estudios existentes, el tratamiento fibrinolítico local restaura el flujo sanguíneo de manera más rápida y eficiente que la heparina, pero tiene la gran desventaja de incrementar el riesgo hemorrágico. Hasta el momento no existen indicaciones claras para el uso de agentes trombolíticos locales o sistémicos debido a la falta de estudios concluyentes que lo apoyen. Puede ser una alternativa para pacientes con TVC de mal pronóstico a pesar de tratamiento anticoagulante34.
Existen otras opciones para el tratamiento endovascular tales como técnicas mecánicas de extracción del coágulo mediante sondas, que reducen la dosis requerida de trombolítico y por lo tanto reducen el riesgo de hemorragia intracraneal47.
Debido a que la evidencia actual es anecdótica y basada en series retrospectivas, es imposible por ahora extraer conclusiones respecto al beneficio de terapia endovascular en TVC.
Hemicraniectomía descompresivaEn los casos de HIC severa con poca o nula respuesta al tratamiento inicial debe considerarse la realización de craniectomía descompresiva. Esta tiene la utilidad de otorgar al parénquima cerebral una ventana para mitigar el exceso de presión intracraneal48. Coutinho et al49, en una pequeña serie de 3 casos, y posteriormente Théaudin et al50, en una serie de 12 casos con TVC y evolución catalogada como “maligna”, mostraron que la cirugía descompresiva además de salvar la vida de los pacientes mejoró el pronóstico funcional aun en pacientes con dilatación pupilar bilateral. En el estudio ISCVT la craniectomía descompresiva únicamente se utilizó en 9 pacientes (1,4% de los casos), lo que refleja el poco uso de esta medida en la práctica diaria.
PronósticoEl advenimiento de los nuevos métodos de imagen y la oportunidad de tener un diagnóstico certero y tratamiento temprano, han ocasionado que en los últimos 30 años el pronóstico de la TVC se modifique favorablemente. Antes de la década de 1960 se le consideraba un padecimiento prácticamente mortal, posteriormente con el uso de angiografía se reportaba mortalidad entre el 30 al 50%51. En la década de 1980 la llegada de la TC y la generalización del tratamiento con anticoagulantes contribuyeron a que las series mostraran tasas diversas de mortalidad, desde 4 a 33%25. Más recientemente y con la IRM las series reportan tasas de mortalidad en fase aguda del 4,3% y del 3,4% en la evolución posterior a 30 días. En el ISCVT la mortalidad global al final del seguimiento fue del 8,3%, mientras que en la revisión sistemática de 19 artículos se estimó que la mortalidad global en la fase aguda es del 5,6% y la mortalidad al final del seguimiento (12-145 meses) del 9,4%14,25,37,52,53. En estos estudios se encontró que la mortalidad temprana fue secundaria a herniación transtentorial por lesiones múltiples, edema difuso o efecto de masa, mientras que las muertes que ocurren de manera más tardía fueron secundarias a sepsis, tromboembolia pulmonar, muerte súbita y otras relacionadas con el padecimiento de base. Otros estudios han encontrado que la hemorragia intracraneal en el momento del diagnóstico es un factor de mal pronóstico, ya que aumenta el riesgo de muerte y de discapacidad residual. Al igual que la hemorragia, las crisis convulsivas parecen constituir un factor de mal pronóstico además de que se presentan con mayor frecuencia cuando existe hemorragia intracraneal (55 versus 29%; p<0,0001)35. En un estudio observacional, Mashur et al48 encontraron que la mortalidad fue tres veces mayor en los pacientes que presentaron crisis convulsivas. Otros factores de mal pronóstico encontrados fueron la edad mayor a 37 años, el género masculino, estado de alerta valorado con escala de coma de Glasgow menor a 9, alteraciones de las funciones mentales, TVC profunda, hemorragia intracraneal derecha, lesión de fosa posterior, papiledema, empeoramiento de déficits focales previos o de novo, neuroinfección y neoplasia maligna. Por otro lado, la HIC aislada y la edad joven fueron factores de buen pronóstico24. La cefalea, síntoma presente al inicio en la mayoría de los pacientes con TVC se resuelve por lo general al cabo de un mes sin secuelas. Sin embargo, en algunos casos (≥ 30%) la cefalea, ya sea de características tensionales o migrañosa, persiste a los seis meses52. Putaala et al54, en un estudio retrospectivo con 91 pacientes, encontraron que en la evolución a seis meses los pacientes sin recanalización presentaban mayor frecuencia de cefalea residual.
En cuanto a la evolución funcional, en el ISCVT35 se encontró que sólo el 5,1% de los pacientes presentó discapacidad residual grave, mientras que el 70-85% de los pacientes presentaron recuperación completa a los dos meses de seguimiento. La tasa de recurrencia global, de acuerdo con diferentes estudios, incluyendo una revisión sistemática, fue del 2,8/100 y en el 90% de los casos los pacientes se encontraban bajo tratamiento anticoagulante en el momento de la recurrencia. Se reportó un sitio venoso de trombosis diferente al cerebral en el 3,7% de los casos55. Los pacientes con estados protrombóticos o con trombosis venosa profunda de miembros inferiores asociada son los que presentaron un mayor riesgo de padecer recurrencia de trombosis. La tasa de recurrencia va desde el 0% en el primer año hasta el 12% a los 6,5 años52,53.
Finalmente, en la actualidad se tienen identificados diversos factores de riesgo tanto congénitos como adquiridos que contribuyen al desarrollo de TVC. Las técnicas de diagnóstico con las que contamos hoy en día nos permiten identificar a individuos con un elevado riesgo innato para presentar enfermedades trombóticas. Podemos hacer uso de estas herramientas diagnósticas para aplicar medidas preventivas que nos lleven a evitar factores de riesgo adquiridos en individuos con predisposición mórbida. El desarrollo de nuevos fármacos antitrombóticos más seguros y eficaces nos conducirá sin duda a disminuir todavía más la morbilidad y mortalidad asociadas a enfermedades trombóticas cerebrales. La evolución de los métodos de diagnóstico por imagen y de la terapia endovascular será seguramente de enorme utilidad para mejorar el tratamiento y pronóstico de la TVC.
En conclusión, la TVC es un padecimiento neurológico con múltiples manifestaciones clínicas, cuyo diagnóstico requiere de la destreza del clínico. Los objetivos de su evaluación oportuna incluyen confirmar que se trata de una TVC y definir su mecanismo de patogénesis, así como establecer tempranamente el tratamiento adecuado.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.