El Pneumocystis jirovecii (PJ) es un hongo oportunista que parasita el árbol bronquial y que posee gran capacidad patogénica en pacientes inmunodeprimidos (ID)1. Su prevalencia aumentó considerablemente durante la epidemia del virus de inmunodeficiencia humana (VIH) en los años 80. Posteriormente, a partir del año 2000 se observa neumonía por Pneumocystis en pacientes ID por otras causas diferentes a la infección por VIH (ID no VIH). La profilaxis en pacientes VIH para prevenir la neumonía por PJ (NPJ) ha condicionado que esta neumonía sea observada con mayor frecuencia en pacientes no VIH1,2. Entre ellos podemos considerar a pacientes con enfermedades autoinmunes asociado o no al uso de fármacos inmunosupresores. Ambas condiciones se presentan en pacientes con artritis reumatoide (AR).
Tras la introducción de los fármacos biológicos para el tratamiento de la AR en los años 90, se evidencia una mejoría en la evolución de la enfermedad. A continuación, presentamos el caso de una paciente con AR en tratamiento con abatacept y leflunomida. Se trata de una mujer de 64 años diagnosticada de AR erosiva, FR+, refractaria a múltiples líneas de fármacos (anti-TNF-alfa, rituximab y metotrexate). Desde abril de 2013 recibe tratamiento con leflunomida oral (10mg/24h) y abatacept iv (750mg/6 semanas; 73.ª dosis). Se suspendió el tratamiento con rituximab en abril del 2013 encontrándose sin tratamiento crónico con corticoesteroides. Acude a urgencias por disnea, astenia y tos mucopurulenta de 3 meses de evolución. A la exploración física se encontraba estable hemodinámicamente, afebril, eupneica (FR 20rpm) y con SatO2 del 95% basal. La analítica de sangre, la gasometría arterial basal (GAB) y la tomografía computarizada (TC) de tórax no presentaban alteraciones. Al tratarse de paciente ID, y ante la sospecha clínica infecciosa se inició antibioterapia con piperacilina/tazobactam (4,5mg/8h; 10 días) presentando mejoría clínica y siendo dada de alta.
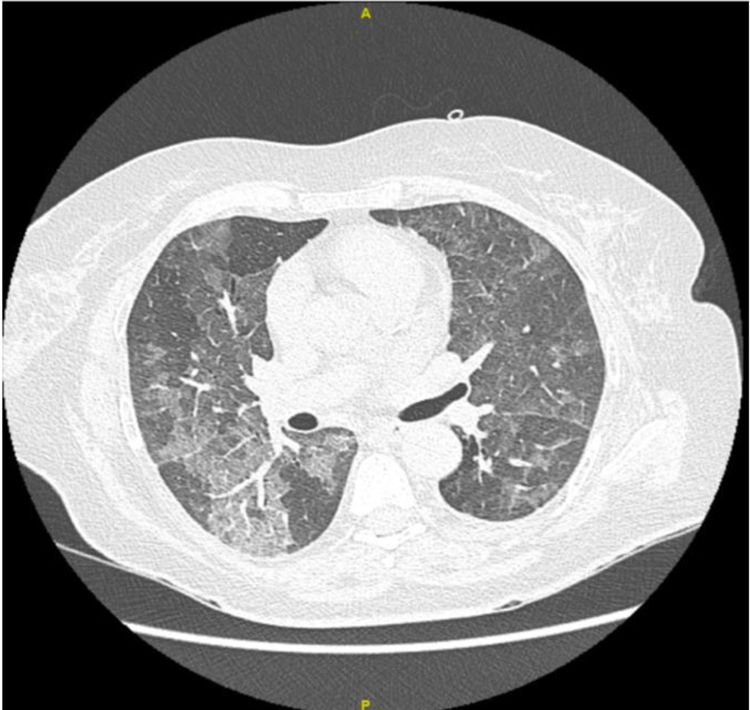
Una semana después, acude nuevamente a urgencias por empeoramiento clínico caracterizado por disnea grado mMRC 4, tos seca y astenia. A la exploración presentaba estabilidad hemodinámica, pero estaba taquipneica, tenía SatO2 del 85% con FiO2 del 50% y se auscultaban crepitantes bilaterales. La GAB fue: pH 7,51, pCO2 33mmHg, pO2 47mmHg, HCO3 27,5mmHg. En la analítica destacaba leucocitosis (12.970U/ml [91% neutrófilos]), sin otras alteraciones. La radiografía de tórax resultó normal por lo que se solicitó una TC de tórax donde se evidenciaron infiltrados pulmonares bilaterales en vidrio deslustrado (fig. 1), no presentes en la TC del ingreso previo. Se realizó una fibrobroncoscopia urgente con mascarilla de alto flujo (FiO2 del 60%) realizando un lavado broncoalveolar (BAL) observando quistes de PJ en inmunofluorescencia directa.
Los restantes cultivos y tinciones microbiológicos resultaron negativos. Se suspendió el tratamiento con abatacept y leflunomida, iniciándose tratamiento con altas dosis de trimetoprim-sulfametoxazol (TMP-SMX, 80/400mg/12h/14 días) y corticoides sistémicos (prednisona 40mg/12h) con mejoría clínica y evolución favorable. Al alta médica, se mantuvo tratamiento con TMP-SMX a dosis profilácticas (160/800mg c/48h) y corticoides en descenso hasta alcanzar una dosis de mantenimiento de 10mg/24h. No se reintrodujeron los fármacos inmunosupresores. Tras 9 meses de seguimiento la paciente continúa sin síntomas respiratorios ni recaídas.
El tratamiento de la AR ha evolucionado en las últimas décadas con la introducción de los fármacos modificadores de AR (DMAR), observándose una mejoría de los síntomas y de la evolución clínica en los pacientes. Sin embargo, han supuesto un aumento en los casos de NPJ, sobre todo con los anti-TNF-alfa2. Con respecto al abatacept y la leflunomida la NPJ es excepcional3–6. El abatacept es un modulador selectivo de la señal coestimuladora CD80/CD86 imprescindible para la activación de las células T. Inhibe la activación de las células T, bloqueando la unión de los receptores CD80/CD86 del linfocito T3. La leflunomida es un DMAR que inhibe la dihidroorotato deshidrogenasa, enzima limitante para la síntesis de novo de las pirimidinas5. La NPJ en pacientes a tratamiento con estos fármacos es infrecuente con pocos casos descritos en la literatura4,6.
Además de los DMAR, se consideran factores de riesgo para el desarrollo de NPJ la edad avanzada, la enfermedad pulmonar preexistente, el tratamiento crónico con glucocorticoides y ser portador de PJ asintomáticos7. La clínica más frecuente de estos pacientes es la tos no productiva, la disnea y la fiebre de semanas de evolución8. En los ID no VIH, esta suele ser más aguda y rápidamente progresiva, presentando hipoxemia severa y, en ocasiones, necesidad de ventilación mecánica9. Sin embargo, en el presente caso la paciente presentaba disnea de meses de evolución, sin fiebre.
El diagnóstico consiste en la demostración microscópica de quistes o formas tróficas en el BAL o en esputo inducido. Las formas tróficas se tiñen con Papanicolaou modificado, Giemsa o Gram-Wright, mientras que los quistes se visualizan con Gomori, metenamina argéntica o azul de toluidino9.
El tratamiento de elección para la NPJ es el TMP-SMX (15-20mg/kg/día de TMP y 75-100mg/kg/día SMX) durante 14-21 días. A pesar de la escasa evidencia del uso de corticoides sistémicos en NPJ en ID-no-VIH, se recomiendan en cuadros clínicos moderados y graves10.
La mortalidad de la NPJ en ID no VIH es elevada, superior incluso a la de los pacientes VIH positivos. Se han descrito supervivencias del 51-80 y 86-92% en los ID no VIH e ID VIH, respectivamente9. Es probable que la ausencia de otros factores de riesgo, así como la edad de la paciente hayan contribuido al desenlace favorable.
No hay guías publicadas para la profilaxis de NPJ en pacientes con enfermedades reumatológicas y/o fármacos inmunosupresores11. Sin embargo, se recomienda iniciar quimioprofilaxis en pacientes con dosis de prednisona superiores a 20mg/día durante más de un mes. Algunos expertos recomiendan monitorizar los niveles de CD4 incluso en pacientes sin infección por VIH e iniciar tratamiento cuando el recuento sea <200 células/μl2. El fármaco de elección para la quimioprofilaxis es el TMP -SMX (1 cp/24h o 1 cp/8h/3 veces por semana).
En conclusión, es fundamental sospechar y considerar la NPJ en pacientes ID no VIH. Entre ellos se encuentran los pacientes con enfermedades reumatológicas y/o tratamientos inmunosupresores. El diagnóstico y tratamiento precoz puede mejorar el pronóstico y disminuir la morbimortalidad de estos pacientes.
FinanciaciónLos autores declaran no haber tenido ningún apoyo financiero que pueda influir en su resultado.