El presente trabajo estudia la sensibilidad de varias pruebas ortopédicas denominadas prueba diferencial (PD), prueba inespecífica (PI) y prueba de Jobe (PJ), realizadas para la valoración de la tendinopatía del músculo supraespinoso, así como un análisis comparativo del grado de dolor que provoca cada una de las pruebas, analizando el grado de dolor con la escala de cuatro puntos o escala verbal simple.
El supraespinoso junto con el infraespinoso, el subescapular y el redondo menor forman el llamado manguito rotador. Son auténticos ligamentos activos con una importante función biomecánica. Favorecen los deslizamientos de la cabeza del húmero en la cavidad glenoidea, proporcionando la máxima amplitud de movimiento del miembro superior en los tres planos del espacio, fundamentalmente en la abducción, a la vez que estabilizan la articulación aumentando la compresión de la cabeza humeral con la cavidad glenoidea.
Neer describió 3 estadios clinicopatológicos de este síndrome: el estadio I se caracteriza por el desarrollo de edema y hemorragia intratendinosa, es más frecuente en pacientes jóvenes y puede ser reversible con un tratamiento adecuado; el estadio II, en el que se produce una fibrosis tendinosa y generalmente ocurre con pacientes de mayor edad (entre 25 y 40 años), relacionándose con microtraumatismos de repetición, y el estadio III, que consiste en la degeneración y rotura parcial o total del tendón del supraespinoso, a menudo acompañadas de cambios óseos reactivos y, por lo general, se presenta en pacientes de más de 40 años de edad.
En los pacientes que presentan un desgarro del manguito rotador, con o sin síntomas, se aprecia una traslación superior mayor de la cabeza del húmero respecto a la glenoides en el movimiento de abducción entre 30º y 150º respecto de pacientes sin esta lesión, lo que podría explicar la presencia de síntomas1. En el diagnóstico osteopático de la patología del hombro, las pruebas ortopédicas son una herramienta útil e imprescindible. En la actualidad, existe una creciente aplicación de recursos diagnósticos basados en la imagen (estudios radiográficos, ecografías, resonancia magnética, etc.) para el diagnóstico de la patología musculoesquelética y, por otra parte, un creciente desuso e infravaloración de la exploración manual. Esta situación puede justificarse tanto por la sobrecarga asistencial de los profesionales, como por la sobrevaloración del diagnóstico por imagen, entre otros factores posibles. El diagnóstico por imagen debería ser una prueba complementaria, en lugar de constituir la base del diagnóstico, tendiendo hacia el desuso de la información obtenida a través de la exploración clínica.
La evaluación rutinaria mediante IRM no debería usarse como herramienta de cribado en el hombro doloroso no traumático antes de una evaluación clínica general del hombro2. Un estudio prospectivo describió la fiabilidad del examen clínico del hombro con 20 sujetos en comparación con artroscopia y concluyó que el examen tiene poca fiabilidad cuando se realiza con una simple simple, pero esta aumenta cuando se usan en conjunto y se obtiene un diagnóstico positivo de impingement (pellizcamiento subacromial) en un 86% de los casos y un 78% para el desgarro del manguito rotador. La mayor sensibilidad para el estadio II de impingement la obtuvo la prueba del supraespinoso (prueba PJ de nuestro estudio) con un 85%, una sensibilidad del 100% para el desgarro del manguito rotador, así como un valor predictivo negativo del 100% (probabilidad de que un sujeto con un resultado negativo en la prueba esté realmente sano)3. El grado de lesión (bursitis, rotura parcial o rotura total) afecta a los valores diagnósticos de las pruebas que comúnmente se usan en el examen físico del hombro4. La validez de la PJ se estudió usando artroscopia o cirugía abierta como referencia; se encontró una sensibilidad del 88% para la rotura masiva del manguito rotador, un 62% para la rotura parcial o tendinosis, y un 41% para la rotura completa del tendón del supraespinoso5.
Para nuestro estudio diferenciamos la tendinopatía calcificante (CDS) del resto, ya que esta distinción es la que se considerará posteriormente empíricamente. Se identificará como tendinopatías no calcificantes (TDS) a aquellas tendinopatías que derivan de una evolución de la tendinitis (ya sea en su fase aguda, subaguda y/o crónica [tendinosis]), o que suponen una degeneración o rotura parcial del tendón sin calcificación de este.
La CDS es una enfermedad por depósito de hidroxiapatita cálcica y se distinguen varias fases: precalcificante, calcificante formativa, calcificante reabsortiva y de reparación-regeneración6. Esta enfermedad es muy común en el manguito rotador y afecta más frecuentemente al tendón del supraespinoso7; es menos común en el músculo infraespinoso y redondo menor, y muy infrecuente en el subescapular. El diagnóstico por imagen puede hacerse con radiografía simple, ecografía o IRM. La radiografía simple ha demostrado ser un método adecuado, aunque no todas las calcificaciones tengan expresión mediante imagen en la radiología, dependerá de la densidad del calcio y de su tamaño8.
Los cambios degenerativos en la articulación acromioclavicular (hipertrofia capsular y osteofitos inferiores) reducen el desfiladero subacromial y pueden comprimir la unión musculotendinosa del supraespinoso9. Otras causas menos frecuentes son: el engrosamiento del ligamento coracoacromial, la hipertrofia del músculo supraespinoso y las remodelaciones postraumáticas de la tuberosidad mayor10.
Es necesario tener en cuenta que la IRM puede detectar las anomalías óseas y de tejidos blandos que pueden predisponer a la aparición de el síndrome impingement; sin embargo, se considera que el diagnóstico debería basarse en criterios clínicos y no sólo en los hallazgos de los estudios IRM, ya que muchas de estas anomalías pueden estar presentes en pacientes asintomáticos11,12. Existe una elevada prevalencia de individuos mayores de edad con rotura del tendón del músculo supraespinoso que no les causa dolor o disminución de las actividades de la vida diaria13.
Las roturas parciales del manguito rotador (la del tendón del supraespinoso es la más frecuente14) pueden suceder en la superficie inferior (son las más frecuentes)15, superior o en el espesor del tendón.
De entre los múltiples factores que predisponen al desarrollo de la tendinopatía del supraespinoso, la presencia de una zona mal vascularizada en su tendón ha sido ampliamente estudiada por diferentes autores, que consideran que podría ser un factor relevante en la patología degenerativa del manguito rotador16,17. Otros trabajos señalan que esta zona avascular está a una distancia media de 7,8 mm de la inserción osteotendinosa de dicho músculo18.
Desde el punto de vista fisiopatológico, se iniciará con una bursitis subacromial, tendinitis del supraespinoso, tendinosis, roturas parciales y roturas completas. Cuanto mayor es el grado de lesión, mayor será el contenido graso en el músculo supraespinoso119. Un estudio sobre 180 pacientes asintomáticos mayores de 75 años encontró alteraciones (desgarro del manguito rotador, engrosamiento y signos degenerativos articulares) mediante ecografía y radiografía en el 56%, y relacionó la función del hombro con el índice de masa corporal (IMC) y el estado mental20. Existe una alta densidad de nociceptores en el manguito rotador próxima a sus inserciones en el hombro; se ha sugerido que estos tejidos sean más sensibles a estímulos dolorosos21. Adicionalmente, recientes investigaciones sugieren que el uso de cierto tipo de antibióticos, quinolonas, puede relacionarse con la rotura de tendones22, anteriormente sólo referidas al tendón del subescapular y al tendón de Aquiles23.
MATERIAL Y MÉTODO
Hipótesis
La CDS provocará un mayor grado de dolor en la PI y en la PJ respecto a la TDS.
Objetivos
- Estudiar el grado de dolor provocado por las pruebas diagnósticas (PD, PI y PJ) en pacientes con tendinopatía del músculo supraspinoso.
- Calcular la sensibilidad de las pruebas diagnósticas (PD, PI yPJ).
Pacientes
La muestra de individuos para este estudio fue seleccionada desde el Servicio de Fisioterapia adscrito a la Unidad de Rehabilitación del Hospital Universitario de Nuestra Señora de Candelaria de la isla de Tenerife, perteneciente al Servicio Canario de la Salud. Se ha incluido en el estudio a todos los pacientes que presentaban simultáneamente los criterios de selección (inclusión y exclusión) que, a continuación, se definen.
Criterios de selección
Criterios de inclusión
- Presentar un diagnóstico médico de tendinopatía del supraespinoso.
- Referir la sintomatología característica de la tendinopatía del supraespinoso; dolor al utilizar el miembro superior por encima del nivel del hombro y dolor nocturno, de localización difusa, tanto localizado como segmentario (proximal o distal).
- Diagnóstico por imagen mediante resonancia IRM y/o ecografía.
En los casos de CDS, se incluyó a aquellos pacientes confirmados a través de radiografía simple, al ser ésta una prueba validada para este diagnóstico.
Criterios de exclusión
- Pacientes con signos de afectación neurológica o radiculopatía cervical.
- Pacientes con hombro congelado.
- Pacientes con enfermedades infecciosas en curso o artritis séptica.
- Pacientes con artritis reumatoide o enfermedad reumática activa.
- Dolor de origen visceral.
- Lupus eritematoso sistémico.
- Tumores benignos o malignos que afecten a la articulación del hombro o a tejidos relacionados directamente con ella.
- Necrosis avascular.
- Fibromialgia.
- Fracturas recientes que afecten al complejo articular del hombro.
- Síndrome de los desfiladeros cervicoescapulotorácicos.
Variables
Variables independientes
- Diagnóstico.
- Sexo.
- Patología asociada.
Variables dependientes
- Dolor (escala de cuatro puntos).
Descripción de las pruebas diagnósticas
1. Prueba diferencial para el músculo supraespinoso o PD24: el paciente está en bipedestación y el explorador ofrece resistencia en la extremidad distal del antebrazo en semipronación y posición neutra del codo, en el inicio de la abducción del hombro, la cual debe ser menor de 30º, ligera extensión y rotación cervical contralateral para conseguir relajación del músculo trapecio.
2. Prueba inespecífica del músculo supraespinoso o PI25: el paciente parte desde la posición de rotación neutra de la extremidad afectada y 90º de abducción de hombro. El terapeuta ofrecerá resistencia desde la extremidad distal del antebrazo hacia la aducción del hombro.
3. Prueba del músculo supraespinoso según Jobe26 o de la lata vacía27,28 o PJ29: paciente en sedestación o en bipedestación, con el codo en extensión se mantiene el brazo del paciente en abducción próxima a los noventa grados, en aducción horizontal de modo que el miembro superior esté dentro de la prolongación del plano del omóplato (unos 30º, aproximadamente) y, desde esta posición, se solicita la rotación interna de hombro, de modo que el antebrazo queda en pronación y el pulgar del paciente señale el suelo. Finalmente, se pide al paciente abducción de hombro, y el terapeuta ofrece resistencia en la extremidad distal del brazo30-33.
Medición del dolor
La valoración del grado de dolor de cada uno de las pruebas se realizará utilizando la escala de cuatro puntos o escala verbal simple33. Representa el abordaje más básico para medir el dolor y su fácil aplicación la hace más útil. Para poder discriminar entre las pruebas diagnósticas del presente estudio, se ha utilizado la gradación para el dolor provocado por el desarrollo de estos. Con esta discriminación se pretende discernir cuál de ellos genera en el paciente mayor dolor.
La escala de cuatro puntos o escala verbal simple para la intensidad del dolor valora el dolor que el paciente refiere, con la siguiente gradación: grado cero: ausencia de dolor (dolor ausente) sobre la zona supero-antero-lateral del hombro durante el desarrollo de las pruebas; grado uno: dolor leve sobre la parte súpero-antero-lateral del hombro durante el desarrollo de la prueba, pudiéndose referir hacia otras zonas (codo, muñeca, cuello, etc.); grado dos: dolor moderado en la misma zona descrita, y grado tres: dolor intenso en la zona de estudio.
Evaluadores
Medición de resultados
Se examinó a los pacientes por orden de llegada al servicio y antes de empezar a recibir tratamiento fisioterápico. Todas las mediciones se han realizado por evaluadores externos, de la siguiente forma: mientras se realizaba la prueba, el evaluador pregunta al paciente si tiene dolor, su localización, y qué valor numérico le otorga. El dolor correspondiente al diagnóstico se localiza en el área anterolateral del hombro34. Cuando el paciente responde afirmativamente a la pregunta ¿duele?, pero localiza el dolor fuera de la parte antero-lateral del hombro, se entiende que no es un dolor provocado por la tensión que genera sobre el tendón del músculo supraespinoso el desarrollo de la prueba.
Análisis estadístico
Se aplicó la prueba de la c2 de independencia entre variables cualitativas en el que se planteó como hipótesis nula la independencia entre dos variables, considerando un intervalo de confianza (IC) del 95 % (p > 0,05). Calculamos el índice kappa como medida de acuerdo entre las pruebas diagnósticas en estudio. Su valor varía entre 0 y 1; 0 es el valor correspondiente a la ausencia de acuerdo y el valor 1 es relativo al acuerdo absoluto.
RESULTADOS
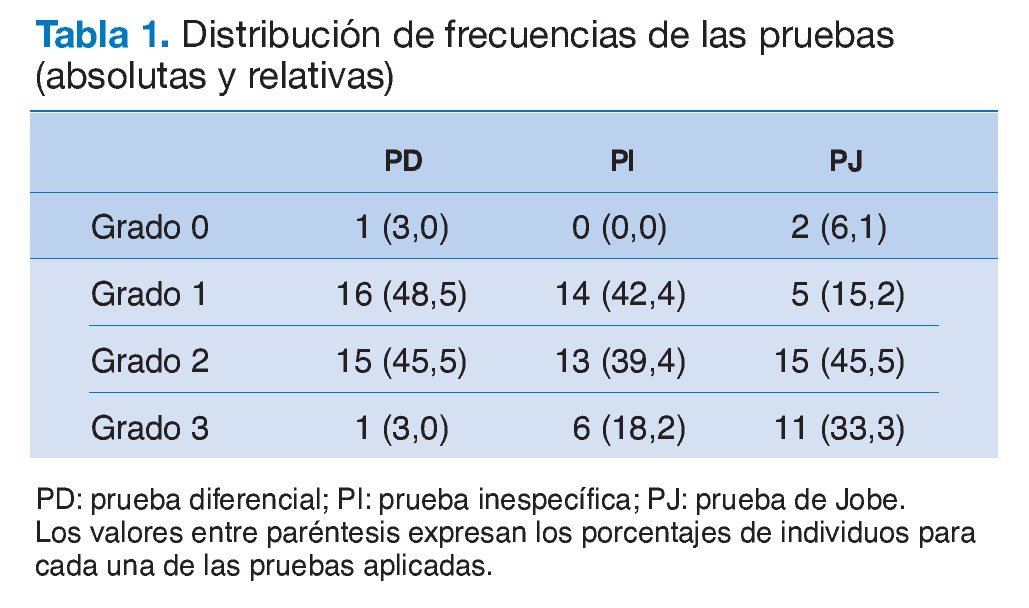
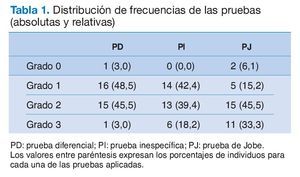
La muestra seleccionada fue de 33 pacientes con tendinopatía del músculo supraespinoso, con una edad comprendida entre 40 y 73 años (edad media ± desviación estándar de 54 ± 1 años); la distribución por sexos fue del 63,6% de mujeres y del 36,4% de varones, manteniéndose la edad media en ambos grupos. En cuanto al diagnóstico de entrada, el 42,4% presenta una CDS, mientras que para el 57,6% restante esta tendinopatía no es calcificante. Finalmente, el 54,5% de la muestra presenta patologías asociadas a la tendinopatía del supraespinoso (tendinitis bicipital, tendinitis subescapular, artrosis acromioclavicular con o sin osteofitos subacromiales, epicondilitis, sinovitis y bursitis subacromial) mientras el resto (45,5%) presenta esta como única lesión en el diagnostico por imagen. La tabla 1 recoge los resultados obtenidos en relación a los distintos grados de dolor tras la aplicación de las pruebas diagnósticas.
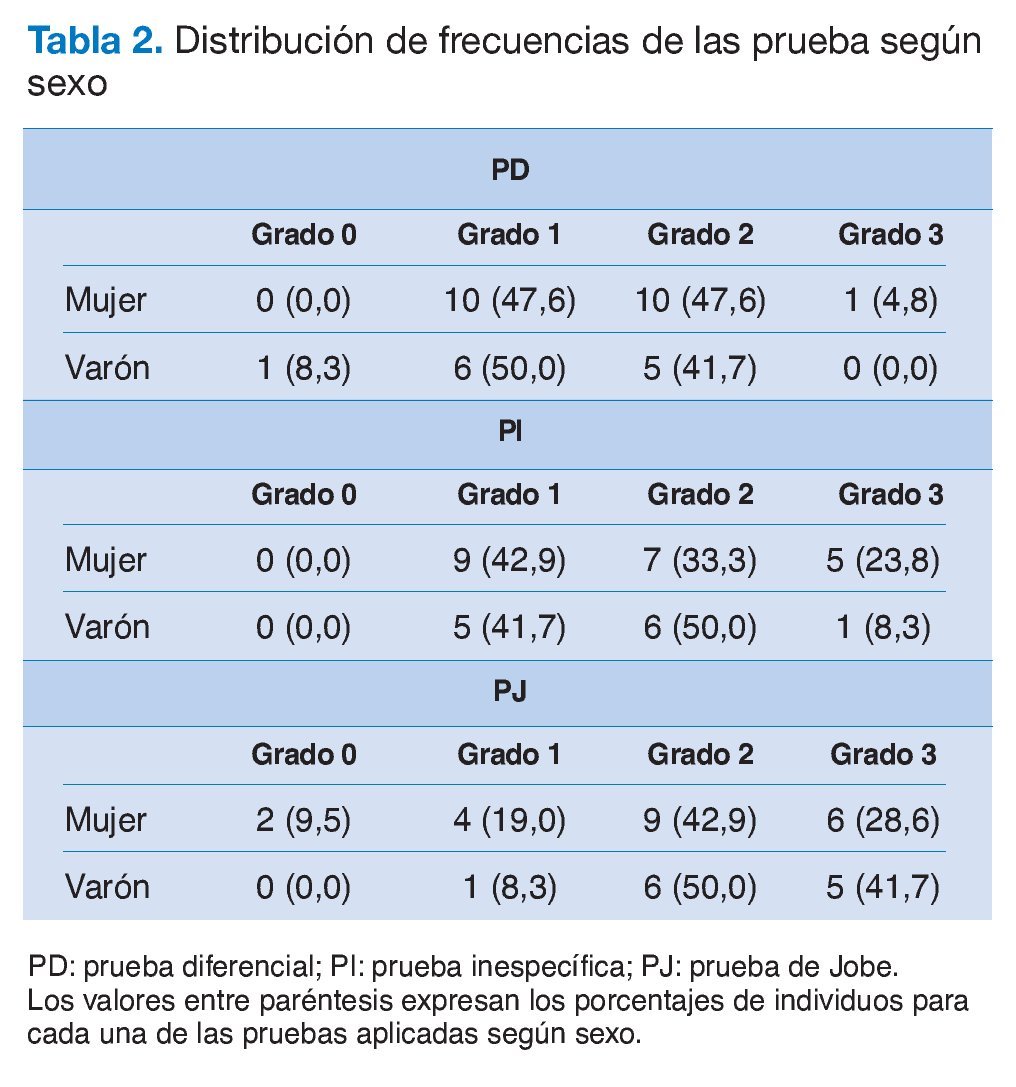
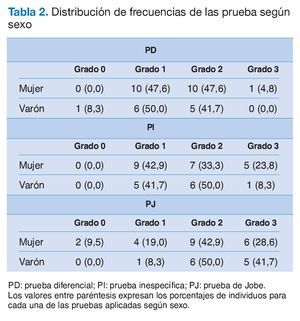
Los valores de la prueba estadística de la c2 no permiten rechazar la hipótesis de independencia entre el diagnóstico de entrada y el grado de dolor en ninguna de las pruebas (p > 0,05), e igualmente frente a la patología asociada y el sexo (p > 0,05).
El índice kappa para la PD refleja un acuerdo moderado (k = 0,60), mientras que para la PI obtiene valores correspondientes a un grado de acuerdo importante (k = 0,844), e igualmente para la PJ (k = 0,846).
DISCUSIÓN
La edad de los pacientes de la muestra fue mayor de 40 años, posiblemente por el carácter crónico de la misma. La PJ podría provocar un mayor grado de dolor en los pacientes con tendinopatía del supraespinoso, ya que puede observarse en la tabla 1 que, en general, a medida que se avanza del la PD a la PJ aumenta la proporción de individuos que manifiestan un mayor grado de dolor. Concretamente, atendiendo al grado de dolor 2 y 3, el porcentaje pasa de un 48,5% para la PD a un 57,6% para la prueba 2, y finalmente, a un 78,8% para la PJ. Asimismo, para el grado de mayor dolor este porcentaje se hace más de 10 veces mayor entre la PD y la PJ (del 3 al 33,3%).
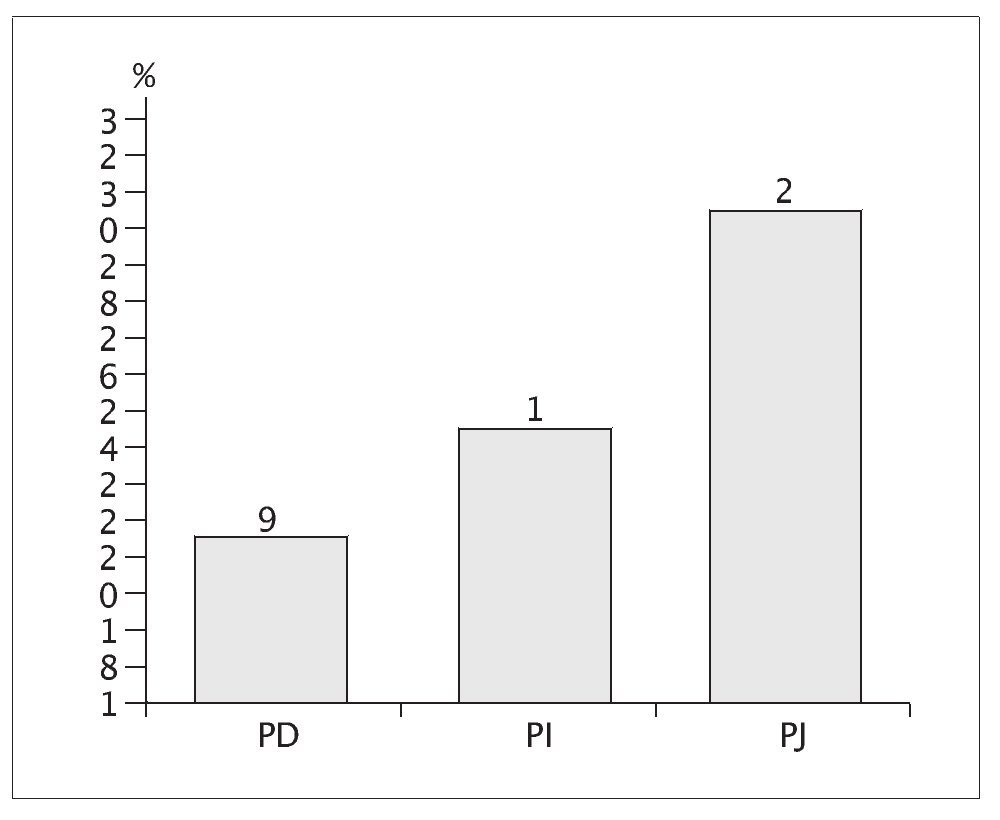
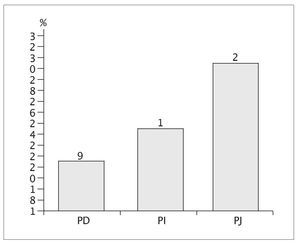
Este argumento queda reforzado observando la figura 1, en la cual se recoge el número de veces que cada prueba se ha considerado por los pacientes como la más dolorosa, destacando la PJ (27 pacientes de los 33 valorados) como la más dolorosa.
Figura 1. Distribución de frecuencia con la que las distintas pruebas se han considerado las más dolorosas. PD: prueba diferencial; PI: prueba inespecífica; PJ: prueba de Jobe.
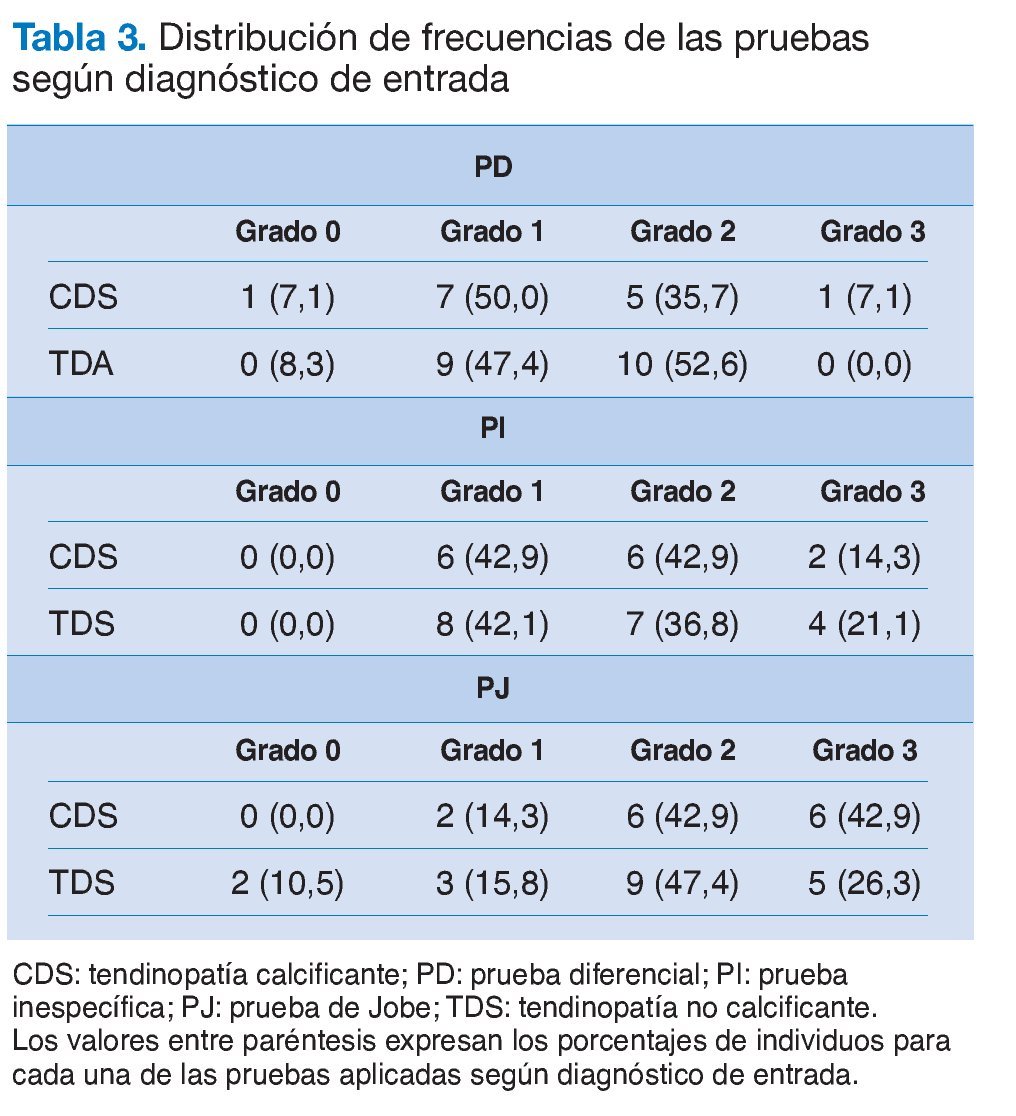
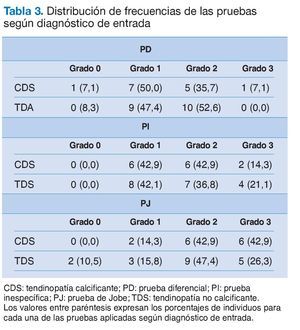
No existe un patrón claro de respuesta en las distintas pruebas con respecto al grado de dolor en relación a los diagnósticos de entrada (tabla 3), ya que para los grados más elevados de dolor (2 y 3) la proporción de individuos es mayor para las TDS en la PD. Sin embargo, esta proporción es muy similar en la PI, mientras que es superior para las CDS en la PJ. Conviene destacar que, en este último caso, la diferencia más relevante se da en el máximo grado de dolor a favor de las CDS, debido a la mayor compresión que genera esta prueba en el espacio subacromial. Asimismo, al igual que ocurría para el sexo, no puede rechazarse la hipótesis de independencia entre el diagnóstico de entrada y el grado de dolor en ninguno de las pruebas (p > 0,30).
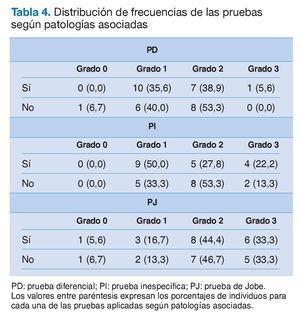
Algunos autores35 sugieren que la PJ (Jobe), debido a la rotación interna de hombro, pone en mayor compromiso otras estructuras que pudieran estar lesionadas, además del tendón del supraespinoso (patologías asociadas). Esto daría a esta prueba una mayor sensibilidad y una menor especificidad, con lo cual sería más probable que diera positivo por motivos diferentes de la tendinopatía. Sin embargo, como se observa en la tabla 4, no se aprecian diferencias en los grados de dolor para esta prueba, en función de la presencia o no de patologías asociadas. En cambio, sí se aprecian diferencias en las otras pruebas diagnósticas (PD y PI), siendo más destacables las que se producen en la PI en los dos grados más elevados de dolor. En cualquier caso, el contraste de independencia aplicado a las tres pruebas no sugiere el rechazo de la hipótesis nula (p > 0,30). En general, si se agregan los dos grados mencionados, se encuentra que la proporción de individuos con patología asociada es incluso menor.
La alta sensibilidad de las pruebas (> 90%) sugiere que deberían utilizarse de forma protocolaria en la exploración clínica, máxime cuando estudios recientes informan del elevado número de diagnósticos falsos positivos y falsos negativos cuando estos se realizan exclusivamente mediante IRM, ecografía o radiografía.
En contra de lo que se supuso a priori, no se encuentran diferencias significativas entre el grado del dolor en las TDS y las CDS. De hecho, no se observa un patrón claro en las respuestas de las distintas pruebas en relación con los diagnósticos de entrada, aunque conviene destacar que para la PJ las diferencias más relevantes se dan en el máximo grado de dolor a favor de las CDS. Esto puede explicarse en parte por el carácter inflamatorio de esta y, desde el punto de vista anatómico, porque existe una alta densidad de nociceptores en el manguito rotador. En relación con la tendinopatía del músculo supraespinoso, las pruebas diagnósticas de nuestra investigación deberían aplicarse en la exploración clínica. La PJ sería la que reflejaría un resultado positivo durante más tiempo, porque es la que mayor dolor provoca, y la PD sería la que reflejaría un resultado positivo en un menor espacio de tiempo.
CONCLUSIONES
En la mayoría de los pacientes explorados la prueba del músculo supraespinoso según Jobe (PJ) fue la más dolorosa, mientras que la prueba inespecífica del músculo supraespinoso (PI) demuestra ser el de mayor sensibilidad para la tendinopatía del músculo supraespinoso, provocando dolor, en mayor o menor grado, en todos los pacientes objeto de estudio.
La prueba que más dolor provoca resulta ser la prueba del músculo supraespinoso según Jobe (PJ), encontrando que el incremento de dolor no está ocasionado por una mayor contracción del músculo sino por una mayor disminución del espacio subacromial derivada de la posición de rotación interna del hombro que exige esta prueba.
CONFLICTO DE INTERESES
Los autores han declarado no tener ningún conflicto de intereses.
Correspondencia:
C. Esparza Ferrera.
Saturnino Calleja, 1. 28002 Madrid. España.
Correo electrónico: cef_mgm@mixmail.com
Recibido el 25 de julio de 2009.
Aceptado el 17 de noviembre de 2009.