Los lactantes comunican y expresan las molestias mediante el llanto. Puede deberse a varias razones, que van desde el hambre o el deseo de ser atendido a una enfermedad grave que amenace la vida. Los niños sanos lloran, por término medio, 3 h al día a las 6 semanas de edad, con mayor frecuencia entre las 3 de la tarde y las 11 de la noche1. Cuando los padres acuden al servicio de urgencias (SU) con su hijo llorando suelen estar ansiosos, frustrados y faltos de sueño. Estas emociones contribuyen a dificultar en gran medida la valoración del lactante que llora y no habla.
Aunque la prevalencia de llanto excesivo varía según la definición utilizada2, el máximo se produce durante el segundo mes de vida, con una prevalencia del 1,5% al 11,9%3. Aunque el diagnóstico diferencial es amplio y abarca todos los sistemas orgánicos, la frecuencia de una enfermedad subyacente importante es oscura. Pese a la afirmación de que las enfermedades orgánicas subyacen a < 5% de los casos de cólico del lactante4, el único estudio estadounidense realizado en SU sobre lactantes afebriles con llanto agudo, excesivo e inexplicable informó de una etiología “importante” en el 61% de estos niños5. Los autores de ese estudio calificaron de importante el diagnóstico si “al menos 2 de un grupo de 3 pediatras creían que debía ser tratado rápidamente o que podía causar daño de no ser reconocido o tratado”5. Esta definición incluyó muchos diagnósticos, ya que la otitis media, la herpangina, la estomatitis herpética, el reflujo gastroesofágico y las reacciones vacunales estuvieron entre los diagnósticos observados. Más tarde, este estudio, que recomienda la realización rutinaria de la tinción corneal con fluoresceína, la eversión del párpado y el tacto rectal, constituyó la base para establecer las pautas para la evaluación del llanto en los lactantes.
Con el objetivo de desarrollar pautas basadas en pruebas para la valoración diagnóstica de los niños afebriles que presentan llanto excesivo, revisamos los hallazgos clínicos, los resultados de las pruebas y los diagnósticos de una serie consecutiva de niños que acudieron al SU con llanto agudo, excesivo e inexplicable.
MÉTODOSCentro del estudioEl Hospital for Sick Children es un hospital de referencia de asistencia terciaria del centro de Toronto. Atiende a un amplio espectro demográfico y socioeconómico de pacientes y a una región que incluye regiones urbanas, metropolitanas y rurales. Su SU atiende anualmente a > 50.000 pacientes y está dotado de médicos asistenciales en presencia constante.
PacientesEste informe retrospectivo incluye datos de una serie consecutiva de lactantes afebriles de < 12 meses de edad que acudieron al SU entre el 1 de enero y el 30 de septiembre de 2005, con llanto como dolencia principal. La búsqueda en nuestra base electrónica de datos identificó a los niños, utilizando la familia de palabras “llanto”, “irritable”, “agitado”, “chillido” y “cólico” en el campo de dolencia principal según la familia.
ResultadosNuestro resultado principal fue la proporción de lactantes con una etiología posiblemente importante. Para permitirnos a priori la identificación de enfermedades que se cree necesitan un rápido diagnóstico y tratamiento, realizamos una revisión bibliográfica seguida de un análisis conjunto con 6 miembros de nuestra división que trabajan a jornada completa. Se creyó que no establecer el diagnóstico de cualquiera de las enfermedades citadas en la tabla 1 pudo resultar en un resultado adverso. En las enfermedades identificadas durante la toma de datos y que no habían sido consideradas anteriormente, un grupo de 3 pediatras de urgencias, desconocedores de los aspectos de la historia clínica y la exploración física, trató de determinar si el diagnóstico correspondía a una enfermedad subyacente importante.Los resultados secundarios fueron la proporción de niños con etiología subyacente importante en la que no se sospechó el diagnóstico por la historia clínica o la exploración física inicial y si hay estudios de gran rendimiento que se deban realizar de forma rutinaria.
TABLA 1. Etiologías o alteraciones subyacentes importantes ordenadas por sistema orgánico
Toma de datosLos datos se tomaron de nuestra historia clínica informatizada. Se revisaron las historias clínicas mediante un instrumento normalizado de recogida de datos para registrar los datos demográficos, los hallazgos de la historia clínica y la exploración física, las pruebas diagnósticas, el diagnóstico final y el destino. El comité de Ética del hospital aprobó el estudio. La inclusión de los sujetos fue posterior al envío de una carta a los cuidadores en la que se informaba cómo impedir la comunicación. Luego se intentó obtener el consentimiento informado por teléfono.La llamada telefónica de seguimiento se realizó de 9 a 18 meses después de la visita índice, para preguntar por visitas a otro médico, los diagnósticos establecidos y las pruebas o los tratamientos necesitados. Las llamadas se intentaron 3 veces como máximo. El informe del cuidador se confirmó por la revisión de la historia clínica. Todos los diagnósticos establecidos antes de transcurrida 1 semana de la visita índice se consideraron como posibles etiologías del llanto en la visita índice.
DefinicionesEl análisis consideró las variables históricas (revisión de los sistemas, alimentación, perinatales, vacunación y antecedentes familiares), la exploración física (constantes vitales, descripción general, hallazgos pertinentes), pruebas en la sangre, la orina y el líquido cefalorraquídeo, estudios por la imagen, determinación de sangre oculta en heces, tinción ocular con fluoresceína y electrocardiograma. La fiebre estuvo definida por fiebre documentada en el domicilio o en el SU. Las temperaturas registradas se ajustaron a la ubicación de la medición añadiendo 1,1 ºC o 0,6 ºC a las temperaturas axilares y orales, respectivamente6. Los niños con fiebre diagnosticada al tacto en el domicilio, pero sin pruebas de fiebre en el SU, se consideraron afebriles. El aspecto general se clasificó en todos los niños según el extractor de datos (Dr. Al Harthy) como bueno, malo o dudoso.Se registraron todas las pruebas realizadas en el SU y, cuando fueron positivas, el extractor de los datos indicó si la prueba contribuyó al diagnóstico. Las pruebas negativas no se consideraron contribuyentes al diagnóstico, porque aun cuando pueden ser útiles para descartar una enfermedad concreta, suelen ser menos diagnósticas al evaluar al niño con una dolencia inespecífica como el llanto. Todas las pruebas de laboratorio se calificaron de positivas o negativas según las gamas de normalidad específicas de la edad7. Los cultivos con crecimiento de un patógeno clínicamente importante se consideraron positivos. Los estudios por la imagen se consideraron positivos según la interpretación del especialista responsable. Cuando se solicitó una prueba más de una vez, sólo tuvimos en cuenta los resultados de la prueba inicial. La tira reactiva urinaria se consideró positiva si el reactivo indicó la presencia de esterasa del leucocito o de nitritos.En cada niño clasificamos el papel de la historia clínica y la exploración física inicial en la guía de las investigaciones posteriores. El extractor de datos (Dr. Al Harthy) identificó por adelantado los aspectos de la historia clínica y de la exploración física considerados como indicadores de diagnósticos concretos al clasificar la contribución de estas variables (tabla 2). Como se hizo anteriormente, todos los pacientes se agruparon en una de 4 categorías según la(s) fuente(s) de los datos que contribuyeron al diagnóstico8:
TABLA 2. Aspectos de la historia y la exploración física considerados útiles en el diagnóstico de alteraciones específicas
La variable contribuyente de la historia clínica o de la exploración física es cualquier hallazgo que pueda estar relacionado con el diagnóstico subyacente. El investigador principal (Dr. Freedman) revisó la clasificación de todos los casos dudosos para el extractor de los datos. Un tercer investigador (Dra. Thull-Freedman), que desconocía la valoración del extractor de los datos, evaluó la consistencia y la reproducibilidad de la clasificación revisando al azar el 10% de los casos identificados (SPSS 15.0 para Windows [SPSS Inc., Chicago, IL]). La concordancia fue excelente, con un valor de κ de 0,90 (p < 0,001).
AnálisisEl tamaño necesario de la muestra se calculó para rendir estimaciones estables (± 5%) de la medición del resultado principal. Estimamos que el 10% de nuestra muestra tendría una etiología orgánica subyacente importante. Sin embargo, anticipamos una tasa de respuesta a la llamada telefónica de seguimiento de sólo el 75%. Tras el ajuste respecto al tamaño de la muestra, el tamaño final necesario fue de 245.Se informa del recuento de frecuencia y de los porcentajes de las variables discretas y de la media, la mediana, las DE y los valores intercuartiles de las variables continuas. Se aplicó el test de χ2 en las variables discretas. Cuando el número de observaciones en cualquier celda de la tabla de contingencia fue < 5 se utilizó el test exacto de Fisher. El rendimiento diagnóstico de las pruebas realizadas se calculó, según las definiciones ofrecidas anteriormente, dividiendo el número de pacientes con pruebas diagnósticas positivas por el número de pacientes estudiados. Como la etiología subyacente puede variar con la edad, realizamos subanálisis, repartiendo a los niños en grupos de 0 a 3 meses y de ≥ 4 meses de edad. Cuando los resultados fueron significativamente distintos, los notificamos. Todos los tests estadísticos fueron evaluados con un valor de significación del 5%. El análisis estadístico se realizó con ayuda de SPSS.
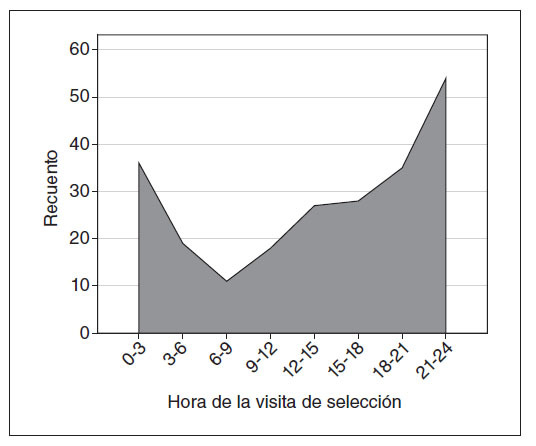
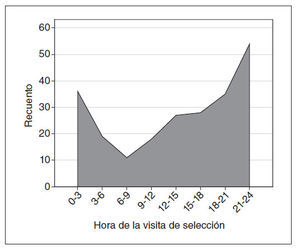
RESULTADOSDurante los 9 meses del período de estudio hubo 37.549 visitas al SU. Doscientos treinta y ocho niños cumplieron los criterios de inclusión (0,6% de las visitas) (tabla 3); el 55,0% (131 de 238) eran primogénitos. El 13% (30 de 238) volvió a visitar el SU del Hospital for Sick Children durante la semana siguiente a la visita índice. El 63% (150 de 238) pasó la visita de selección entre las 6 de la tarde y las 6 de la madrugada (fig. 1).
TABLA 3. Características iniciales de los pacientes del estudio (n = 238)
Fig. 1. Momento de la selección de los 238 pacientes que acudieron al SU por llanto. La distribución no fue normal (p < 0,001), y la mayoría de los pacientes se presentó entre las 6 de la tarde y las 3 de la madrugada.
El 5% (12 de 238) de los niños de nuestra cohorte cumplió nuestra definición de resultado principal de etiología subyacente importante (tabla 4). El 83% (10 de 12) de estos niños fue diagnosticado correctamente en la visita inicial; 2 (16,7%) de los 12 fueron diagnosticados durante los 7 días siguientes. En conjunto, la enfermedad subyacente importante más habitual fue la infección de las vías urinarias. Catorce niños recibieron el diagnóstico de cólico (gama de edad: 1,1-3,6 meses) y 11 de cólico atípico (gama de edad: 0,5-4,5 meses). Al comparar a los pacientes < 4 meses de edad con los de ≥ 4 meses de edad, la enfermedad importante tendió a ser más frecuente en la cohorte de mayor edad (10,4% frente a 3,4%), aunque no alcanzó la significación estadística (p = 0,07).
TABLA 4. Diagnósticos subyacentes importantes ordenados por el momento del diagnóstico
InvestigacionesEn nuestra cohorte de 238 niños se realizó y documentó la tinción anterior del ojo con fluoresceína en 1 (0,4%) niño, y se registró la determinación de sangre oculta en heces en 8 (3,4%) niños. Ambos estudios fueron negativos en todos los casos (tabla 5). De los 574 estudios realizados en estos niños (2,4 pruebas por niño), 81 (14,1%) resultaron positivos, pero sólo 8 (1,4%) diagnósticos se basaron en un estudio positivo. Las pruebas realizadas con mayor frecuencia entre los 238 niños evaluados fueron el análisis de orina (31,1%) y el urinocultivo (28,6%), y ambas contribuyeron al diagnóstico final en < 3% de las veces en que se realizaron. Todos los urinocultivos positivos aparecieron en los 47 niños < 4 meses de edad, en quienes las muestras de orina se tomaron mediante sondaje urinario. De los 60 neonatos < 1 mes de edad, 19 (32%) se sometieron a urinocultivo. Estos neonatos mostraron la máxima tasa de positividad (10% [intervalo de confianza del 95%: 0,03-0,30]).
TABLA 5. Investigaciones y rendimiento de las pruebas diagnósticas realizadas en la visita inicial (n = 238)
Contribuciones relativas de la historia clínica, la exploración física y las investigacionesLos hallazgos de la historia clínica o la exploración física aisladas, o de ambas, apuntaron al diagnóstico final de la causa de llanto en el 66,4% (158 de 238) de los niños (tabla 6). La historia clínica, la exploración física, o ambas, sugirieron la etiología en otros 6 de los 238 niños (2,5%), con confirmación por una investigación positiva. Cuatro de los 7 (57,1%) niños descritos como con sensación de enfermedad tuvieron una enfermedad subyacente importante (p < 0,001). Las investigaciones realizadas en ausencia de un cuadro clínico sugerente resultaron claves para determinar el diagnóstico en 2 de 238 (0,8%) niños, y fueron un niño de 3 meses de edad cuya muestra de orina por sondaje fue positiva a nitritos y tuvo indicios de leucocitos, y en el cultivo crecieron 2 morfotipos de Escherichia coli, ambos con recuentos de colonias ≥ 50 × 106/l (en el hemocultivo de este niño creció, además, Enterococcus faecalis, que se consideró un contaminante), y un varón de 18 días de edad en cuyo urinocultivo tomado por sondaje creció E coli con un recuento de colonias ≥ 50 × 106/l.
TABLA 6. Diagnósticos finales clasificados según el origen de los datos que con mayor probabilidad contribuyeron a los diagnósticos (n = 238)
Seguimiento a largo plazoTres cuidadores negaron el consentimiento a nuestro seguimiento telefónico. Pudimos comunicar telefónicamente con el 61% (143 de 235) de los cuidadores tras la visita al SU. El 29% (41 de 143) indicaron que habían llevado luego a su hijo a la visita de otro profesional, ajeno a un SU. Nuestra revisión de historias clínicas detectó todos los diagnósticos subyacentes importantes informados por los cuidadores durante el seguimiento.
ANÁLISISÉsta es la mayor muestra evaluada de niños que acuden a un SU por llanto. Observamos que los cuidadores suelen llevar a sus hijos al SU por llanto, agitación, chillidos o irritabilidad, y que el problema a menudo persiste tras el alta, ya que el 13% de los niños repitió la visita al SU antes de transcurrida una semana. Nuestros resultados destacan la necesidad de una meticulosa investigación porque el 5% de los niños tuvo un diagnóstico importante. Sin embargo, las investigaciones de rutina en los niños afebriles con llanto parecen innecesarias, ya que < 1% de los niños fue diagnosticado sólo por las investigaciones. Así pues, lo óptimo parece ser un estudio selectivo basado en los hallazgos clínicos.
Las infecciones de las vías urinarias fueron el diagnóstico importante más frecuente en nuestra cohorte, abarcando el 25% de las etiologías importantes. Se había informado anteriormente del llanto como la dolencia principal de los niños afebriles con infección de las vías urinarias9. El rendimiento global de los urinocultivos en nuestra cohorte (3%) es similar al notificado en una cohorte reciente de 200 lactantes afebriles con llanto evaluados en Irán10. El máximo rendimiento correspondió a los niños < 1 mes de edad. Aunque se ha indicado la existencia de bacteriuria asintomática en hasta el 1% de los niños < 60 días de edad11, no es probable que explique todos los cultivos positivos de nuestra cohorte, incluyendo a un neonato de 18 días de vida cuya muestra urinaria tomada por sondaje fue positiva a nitritos y leucocitos y en cuyo cultivo creció E coli ≥ 50 × 106/l. Los clínicos no deberían despreciar el resultado del cultivo ni siquiera en quienes tienen un análisis de orina normal, ya que la piuria no es un marcador sensible en los neonatos y < 50% de los lactantes febriles de < 8 semanas de edad con urinocultivo positivo tiene un análisis de orina anormal12. Así pues, aunque es posible que algunos urinocultivos sean falsos positivos, incluso en las muestras obtenidas mediante sondaje, creemos que los urinocultivos positivos de nuestra cohorte de pacientes son importantes y no deben ser ignorados.
En concordancia con otra investigación, observamos que el aspecto más importante en la evaluación de lactante con llanto es la meticulosa historia clínica y la exploración física5,10. Las investigaciones sólo fueron útiles en el 3% de nuestra cohorte. Aunque algunas pruebas, como la aspiración nasofaríngea, las pruebas de la función hepática, la ecografía abdominal y las radiografías de cráneo, contribuyeron al diagnóstico en > 10% de las ocasiones en que se realizaron, su empleo se basó en los hallazgos de la historia clínica o de la exploración física. En conjunto, se realizaron con poca frecuencia en nuestra cohorte, por lo que no tendrían las mismas propiedades diagnósticas si hubieran sido utilizadas como pruebas de estudio sistemático.
Aunque las abrasiones corneales suelen presentarse con fotofobia, lagrimeo excesivo e inyección conjuntival, además de dolor, se ha sugerido la realización de la tinción corneal con fluoresceína a todos los lactantes con irritabilidad aguda inexplicable o llanto excesivo13. Esta recomendación se basa principalmente en una serie de casos de 20 lactantes de < 1 año de edad que se presentaron con llanto o irritabilidad y fueron diagnosticados de abrasiones corneales13. No obstante, las consecuencias clínicas de estos hallazgos son oscuras, ya que no hubo confirmación por el oftalmólogo y se utilizaron papeles impregnados en fluoresceína, que podrían producir una abrasión corneal por sí mismos14. Aunque un estudio previo indicó que el 5% de los lactantes con llanto presentaba abrasiones corneales5, no ofreció datos de prevalencia en la serie de casos. Se ha debatido la necesidad de oclusión ocular y tratamiento antimicrobiano, incluso tras el diagnóstico14. En 2006, la revisión Cochrane de 11 ensayos elegibles concluyó que la oclusión no mejora la tasa de curación ni disminuye el dolor15.
Según nuestra serie de casos, aunque ningún niño fue diagnosticado de una abrasión corneal (prevalencia 0% [intervalo de confianza 95%: 0%-1,9%]), no podemos concluir que los médicos deban dejar de buscar las abrasiones. Pese a la probabilidad de que ningún niño tenga una abrasión corneal importante, como manifiesta nuestro seguimiento, se podrían haber pasado por alto abrasiones menos importantes, ya que sólo 1 niño tuvo una exploración con fluoresceína documentada. Así pues, es posible que un niño con una abrasión no se sometiera a una exploración con fluoresceína; también es posible que fueran explorados muchos más niños, pero sin documentar la exploración.
Otras pruebas de valor dudoso son la determinación de sangre oculta en heces y el tacto rectal. Aunque el estreñimiento no es una alteración poco frecuente, y constituye el 5% (11 de 237, tabla 2) de los diagnósticos de nuestra cohorte, la utilidad del tacto rectal es dudosa. La North American Society for Pediatric Gastroenterology recomienda, en una pauta clínica, la realización rutinaria del tacto rectal y de la determinación de sangre oculta en heces16. Este grupo de expertos afirma que la cantidad, la consistencia y la localización de las heces en el recto son informaciones útiles. Sin embargo, una revisión sistemática del valor diagnóstico de los hallazgos clínicos en los niños con estreñimiento no encontró resultados consistentes en el tacto rectal17. La razón de probabilidades de encontrar heces en el tacto rectal en relación con la radiografía abdominal es cercana a 1, lo que indica que las heces detectadas en el tacto rectal son tan frecuentes en los niños con como sin una sobrecarga fecal en la radiografía17. Así pues, hacen falta más pruebas para apoyar la realización rutinaria de las exploraciones rectales en los niños con llanto.
También se puede realizar un tacto rectal para obtener heces para estudiar la sangre oculta en heces. Pese a la posible importancia en los niños con sospecha de invaginación, una revisión reciente de 83 casos de invaginación detectó sangre en el tacto rectal en sólo el 16%, siendo significativamente más frecuentes los demás hallazgos, como dolor abdominal (81%), vómitos (66%), deposiciones sanguinolentas (57%), palidez (47%), letargia (46%) y masa abdominal18 (36%). Dada la prevalencia de invaginación en nuestra cohorte, sólo 0,4%, parece injustificado realizar rutinariamente el tacto rectal a todos los niños que se presentan con llanto, reservándolo para los que muestren otros signos de invaginación.
La omisión de un diagnóstico importante constituye siempre una preocupación al evaluar a un lactante con llanto. En nuestra cohorte, el diagnóstico más preocupante no detectado inicialmente fue la infección de las vías urinarias en un neonato de < 1 mes de edad. Esto subraya la necesidad de descartar estas infecciones en los niños muy pequeños5. El otro diagnóstico establecido en la visita reiterada, la nefrolitiasis, se produjo en un varón de 8 meses de edad que presentó un cálculo en el meato uretral.
El reflujo gastroesofágico se diagnosticó por la presentación clínica en el 13% de nuestra muestra. Este porcentaje no varió significativamente con la edad (14% en los de < 4 meses de edad frente al 8% en los de ≥ 4 meses de edad). Sin embargo, la investigación anterior con monitorización del pH ha demostrado que los hallazgos clínicos, como el arqueamiento de la espalda y la alteración del sueño, tienen escasa asociación con el reflujo patológico19,20. Los resultados de los grupos de alto riesgo han sido contradictorios, y un estudio observó que el reflujo patológico es más habitual en los niños de ≥ 3 meses de edad20, mientras que otro determinó que es más frecuente en los lactantes < 3 meses de edad19. Ambos estudios observaron que el reflujo se asocia casi siempre con vómitos o regurgitación frecuente y que el reflujo patológico “silente” era de escasa frecuencia19,20.
LIMITACIONESEste estudio fue una revisión retrospectiva de historias clínicas. Por lo tanto, los datos extraídos pudieron tener una exactitud e integridad limitadas. La ausencia de un protocolo uniforme de estudio, con realización de pruebas según el juicio clínico individual del médico, significa que se puede omitir anomalías relacionadas con la etiología subyacente. Como los médicos realizan de forma preferente las pruebas a los pacientes con mayores probabilidades antes de la prueba, es muy probable que las tasas de contribución hubieran sido menores en los pacientes no estudiados. Además, dada la escasa frecuencia de algunas pruebas, no pudimos extraer conclusiones firmes sobre su utilidad en otros marcos, cuyos patrones de utilización pueden ser distintos.
Los 90 pacientes dados de alta con diagnóstico de cólico, cólico atípico o llanto pudieron incluir a algunos con patología importante no detectada. Sin embargo, no es probable, ya que pudimos realizar un seguimiento con la base de datos de nuestro hospital. Los datos tomados anteriormente indican que el 80% de los cuidadores volverían a llevar a su hijo al SU si necesitaran otra visita21. Además de la revisión de historias, pudimos comunicarnos con el 61% de los cuidadores para confirmar el diagnóstico. Finalmente, la presencia de una alteración diagnosticada no garantiza la causalidad en los casos individuales. Por ejemplo, no podemos demostrar que la presencia de rinorrea y un diagnóstico de enfermedad viral, o la disminución de las deposiciones y el diagnóstico de estreñimiento, fueran la verdadera etiología del llanto. A los efectos del tratamiento clínico, en ausencia de pruebas de lo contrario o de una explicación más probable, parece razonable aceptar que estos diagnósticos son correctos y que puede existir una relación causal.
CONCLUSIONESLa etiología del llanto va de la benigna a la amenazadora de la vida. La meticulosa historia clínica y exploración física sigue siendo la piedra angular de la evaluación de los lactantes con llanto y debería impulsar la selección de investigaciones por realizar. Los lactantes afebriles en su primer mes de vida deben someterse a la valoración de la orina. Otras investigaciones, como el tacto rectal y la tinción con fluoresceína, se deben realizar según los hallazgos de la historia clínica y la exploración física.