La bronquiolitis es la primera causa de hospitalización de lactantes1,2 y la tasa de hospitalización aumentó en 2,4 veces entre 1980 y 19961. Cuando los niños con bronquiolitis ingresan en el hospital no es para recibir tratamientos específicos, sino para ofrecer cuidados de apoyo y para controlar la función respiratoria3. Aunque la mayoría de los niños con bronquiolitis tendrá un curso leve, algunos tendrán resultados graves e ingresarán en una unidad de cuidados intensivos (UCI), serán intubados o fallecerán4-7. Uno de los papeles clave para los clínicos es distinguir a los niños que necesitan ser hospitalizados para cuidados de apoyo de los que pueden ser dados de alta con seguridad a su domicilio.
La decisión sobre el destino de algunos pacientes es clara, pero la variabilidad del destino y los cuidados de los niños con bronquiolitis8,9 demuestra la dificultad y la incertidumbre de determinar el grado oportuno de cuidados de apoyo. Las tasas de ingreso de los lactantes con bronquiolitis son significativamente distintas entre los SU pediátricos y generales10 e incluso entre los médicos asistenciales de los SU pediátricos11. Además, un estudio demuestra que el umbral para el ingreso en la UCI pediátrica y para la intubación varió en gran medida entre 10 hospitales5.
Los investigadores han analizado los datos clínicos, de la historia y de laboratorio, de los niños con infección de las vías respiratorias bajas por el virus respiratorio sincitial (VRS) para comprender el efecto relativo de estas variables sobre la gravedad de la enfermedad del niño4,12, el riesgo mensual de hospitalización13 o las muertes asociadas con la bronquiolitis6,7. Estos estudios ofrecieron a los clínicos algunos datos que ayudan a determinar qué niños con bronquiolitis tendrán un resultado grave. Sin embargo, los niños con bronquiolitis de intensidad leve a moderada pueden ingresar en el hospital para observación, porque los clínicos son reacios a dar de alta a su domicilio a niños que pudieran padecer un deterioro clínico imprevisto.
Pocos estudios han investigado las normas de predicción del extremo de bajo riesgo del espectro de la gravedad de la bronquiolitis: los factores de predicción de un alta segura al domicilio o los de predicción de hospitalizaciones innecesarias (p. ej., los lactantes ingresados que al final no necesitaron una asistencia hospitalaria). Un estudio monocéntrico clasificó a los niños con bronquiolitis que acudieron a un SU en leves o graves14, pero no abordó específicamente las altas seguras a domicilio. Sin embargo, si los niños de escaso riesgo pudieran eludir con seguridad las hospitalizaciones innecesarias, estos niños evitarían el riesgo de los errores médicos15, el exponerse a otras enfermedades infecciosas en el hospital y la exposición innecesaria de otros niños hospitalizados a sus patógenos respiratorios16,17. Las decisiones de alta basadas en pruebas también podrían aminorar los más de 500 millones de dólares anuales que actualmente se gastan en la hospitalización por bronquiolitis18.
Por lo tanto, realizamos un estudio multicéntrico, prospectivo, de observación, de casi 1.500 niños de < 2 años de edad que acudieron a un SU con bronquiolitis. Nuestro objetivo fue identificar los factores asociados con el alta segura a domicilio desde el SU y luego desarrollar un modelo exhaustivo de bajo riesgo para los niños con bronquiolitis.
MÉTODOSDiseño del estudioRealizamos un estudio prospectivo de cohorte durante las estaciones invernales de 2004-2006, integrado en la Multicenter Airway Research Collaboration (MARC). MARC es una división de la Emergency Medicine Network (www.emnet-usa.org). Mediante un protocolo estándar, los investigadores de 30 SU de 14 estados norteamericanos ofrecieron una cobertura de 18 a 24 h diarias durante una mediana de dos semanas entre diciembre y marzo para coincidir con un gran número de visitas por bronquiolitis. Todos los pacientes fueron tratados a discreción del médico asistencial. Los criterios de inclusión fueron diagnóstico de bronquiolitis por el médico asistencial, edad < 2 años y capacidad del padre o tutor para otorgar el consentimiento informado. Como define la American Academy of Pediatrics (AAP) en su informe de 2006, los niños con bronquiolitis tienen típicamente “rinitis, taquipnea, sibilancias, tos, estertores, empleo de los músculos accesorios, aleteo nasal, o una combinación de ellos”3. Aplicamos (retrospectivamente) la definición de la AAP a los niños de esta cohorte, y el 98 por ciento satisfizo esta definición. El único criterio de exclusión fue la inclusión previa. El Comitéde Ética de los 30 hospitales participantes aprobó el estudio, y se obtuvo el consentimiento informado de todos los participantes.
Recogida de datosLa entrevista en el SU evaluó las características demográficas de los pacientes, la historia clínica y ambiental, y los detalles de su enfermedad aguda (incluyendo los medicamentos utilizados durante la semana precedente a la visita al SU) y la duración de los síntomas. La mediana de los ingresos económicos del domicilio se estimó mediante el código postal del domicilio de los pacientes19. Los niños se consideraron prematuros si habían nacido con < 35 semanas de gestación. La revisión de los registros del SU ofreció datos clínicos: la frecuencia respiratoria desde la selección, la valoración clínica del grado de tiraje (agrupado para el análisis en ausente/leve frente a moderado/intenso), la saturación de O2, el tratamiento y el destino. Los datos de seguimiento acerca de la recidiva se tomaron mediante entrevista telefónica dos semanas después de la visita al SU. A efectos del actual análisis, el resultado de interés fue el alta al domicilio tras una visita al SU para bronquiolitis. El episodio recidivante fue definido como la visita urgente a un SU o una consulta por empeoramiento de la bronquiolitis durante las dos semanas del período de seguimiento. Para examinar la reproducibilidad de la clasificación de la recidiva, dos autores (JMM y CAC) revisaron, de forma independiente, los datos de las dos semanas de seguimiento de 100 casos seleccionados al azar (kappa = 0,98).
Todos los impresos fueron revisados por los investigadores principales de centro (médicos) antes de su remisión al EMNet Coordinating Center en Boston. En el Coordinating Center, los datos volvieron a ser revisados por personal entrenado y se sometieron a doble entrada.
Análisis estadísticoTodos los análisis fueron realizados con STATA 9.0 (Stata-Corp, College Station, TX). Los datos se presentaron como proporciones (con intervalos de confianza [IC] del 95%), medias (con desviación estándar [DE]) o medianas (con rango intercuartil [RIC]). La asociación de los factores se examinó mediante pruebas de µ2, pruebas t de Student y pruebas de rango de Kruskal-Wallis, según fuera oportuno. Todos los valores de p fueron bilaterales, y se consideró significativo p < 0,05.
La regresión logística multivariada se utilizó para evaluar la asociación entre los candidatos a factor de predicción y la decisión del alta. Los 1.456 pacientes incluidos fueron asignados aleatoriamente a uno de dos conjuntos de datos, un conjunto de datos de derivación y otro de validación. Los factores asociados con el alta en el análisis univariado fueron evaluados para su inclusión en el modelo multivariado si se asociaron con el resultado con p < 0,20. Los siguientes factores también fueron incluidos por su posible significado clínico: sexo, raza, antecedente de asma en los padres, visita al SU durante la semana anterior a la visita índice al SU y duración de los síntomas. Las variables continuas fueron evaluadas respecto a la linealidad. Los factores que no mostraron una relación lineal con el destino tras el SU fueron valorados de nuevo en quintiles para determinar si el factor debía ser clasificado. Según este proceso, la saturación de oxígeno se dividió en 94 cuando fue incluida en el modelo multivariado. Los valores normales, específicos para la edad, de la frecuencia respiratoria fueron los siguientes: 0-1,9 meses de edad, 45 respiraciones/min; edad 2-5,9 meses, 43 respiraciones/min, y 6-23,9 meses de edad, 40 respiraciones/min20-22. Al evaluar la saturación de oxígeno en el modelo multivariado se examinó tanto la mínima saturación de oxígeno como la saturación de oxígeno en la selección, que tuvieron un valor de predicción similar para el destino tras el SU (datos no ofrecidos). Los trastornos médicos concomitantes, haber nacido prematuro y tener antecedentes de eccema fueron evaluados respecto a las interacciones en el modelo final. La creación de variables simuladas en las respuestas omitidas, y su inclusión en el modelo multivariado para incluir a los niños con datos completos y a los que tenían falta de datos rindió resultados similares, de forma que presentamos el modelo basado en los niños con datos completos. Los resultados se presentan como razón de posibilidades (OR) con intervalo de confianza del 95% (IC 95%).
Finalmente, realizamos tres análisis de sensibilidad para abordar las ambigüedades en la definición clínica de bronquiolitis: 1) restringir la muestra al 98% de los niños que cumplieron la definición de la AAP3; 2) restringir la muestra al 82% de los niños de < 1 año de edad, y 3) restringir la muestra al 92% de los niños sin diagnóstico anterior de enfermedad reactiva de las vías respiratorias (ERVR). Estos análisis excluyeron a 33, 269 y 120 niños, respectivamente. El modelo final no difirió prácticamente de los resultados globales del estudio en ninguno de estos tres subgrupos clínicos (datos no ofrecidos).
RESULTADOSGrupo de estudioDe los 2.129 niños elegibles que acudieron al SU con bronquiolitis fueron incluidos 1.459 (68%). De los niños elegibles no incluidos en el estudio, el 89% fue omitido por el personal del centro y el 11% por otras razones, incluyendo el rechazo a la participación. Dos pacientes que se marcharon del hospital en contra del consejo médico y uno en el que no constó el destino en el registro del SU ni en los datos administrativos fueron excluidos del análisis. De los 1.456 pacientes analizados, 837 (57%; IC 95%, 55-60%) fueron dados de alta a su domicilio. Los 619 niños restantes fueron ingresados en una unidad de observación (n = 96; 7%), una planta normal (n = 479; 33%) o una UCI (n = 44; 3%).
Incluidos frente a no incluidosLos niños incluidos y no incluidos fueron similares con respecto a los factores demográficos, sin diferencias significativas respecto a la edad, el sexo o la raza/etnia (todos ellos p > 0,10). Los niños incluidos tuvieron más probabilidades de tener una historia de sibilancias (30% frente a 23%; p = 0,001) y el antecedente de eccema (18% frente a 5%; p < 0,001) y también tuvieron una frecuencia respiratoria media inicial ligeramente inferior (47 frente a 45; p = 0,002). Aunque los niños incluidos tuvieron más probabilidades de ser incluidos (43% frente a 28%; p < 0,001), no difirieron respecto a los niños no incluidos con respecto a otros factores de la historia clínica, la presentación al SU o el tratamiento clínico (datos no ofrecidos).
Modelos de derivación y de validaciónEn el conjunto de datos de derivación, los factores significativos de predicción de ser remitidos al domicilio desde el SU fueron: edad µ 2 meses, ausencia de antecedente de intubación, historia de eccema, frecuencia respiratoria inferior a la normal para la edad, tiraje nulo o leve, saturación inicial de O2 µ 94%, menor número de tratamiento con albuterol o adrenalina en la 1.a hora e ingestión oral adecuada. El sexo, la raza/etnia, el antecedente de asma en los padres, la visita al SU durante la semana anterior y la duración de los síntomas se incluyeron en el modelo por su posible significado clínico. El área bajo la curva ROC del modelo multivariado en el conjunto de datos de derivación fue de 0,84, con una prueba estadística de Hosmer-Lemeshow (8 grados de libertad) de 14,03 (p = 0,08). Los mismos factores se encontraron significativos al aplicarlos al conjunto de datos de validación. El modelo también funcionó bien en el conjunto de datos de validación. El área bajo la curva ROC del modelo multivariado en el conjunto de datos de validación fue de 0,78, con una prueba estadística de Hosmer-Lemeshow (8 grados de libertad) de 6,40 (p = 0,60). Como el modelo multivariado funcionó bien tanto en el conjunto de datos de derivación como en el de validación, presentamos los resultados de toda la cohorte (n = 1.456).
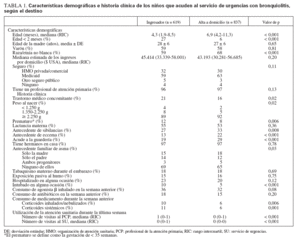
Factores demográficosLa tabla 1 muestra las características demográficas de los niños. Los niños dados de alta fueron de mayor edad que los ingresados y con más probabilidades de tener una raza/etnia no blanca. Los dos grupos no difirieron respecto al sexo, la mediana de ingresos del domicilio, el estado de seguro o el estado respecto al profesional de atención primaria.
TABLA 1. Características demográficas e historia clínica de los niños que acuden al servicio de urgencias con bronquiolitis, según el destino
Historia clínicaLa tabla 1 también muestra la historia clínica. Los niños dados de alta tuvieron menos probabilidades de tener algún trastorno médico concomitante. Respecto a trastornos médicos concomitantes específicos (incluyendo el asma, el trastorno convulsivo, la diaplejía o tetraplejía espástica, la enfermedad pulmonar crónica, la inmunodeficiencia, el reflujo y la cardiopatía congénita), encontramos que los niños con cardiopatía congénita tuvieron menos probabilidades de ser dados de alta (0,8% frente a 3%; p = 0,002).
La tabla 1 también muestra que los niños dados de alta tenían más probabilidades de pesar al nacer 2.250 g o más, de haber nacido con > 35 semanas de gestación y tener antecedentes de sibilancias, eccema y antecedente familiar de asma. La hospitalización anterior no se asoció con el alta de un niño, pero los niños que nunca habían sido intubados tuvieron más posibilidades de ser dados de alta. El consumo de medicación durante la semana precedente a la visita al SU también difirió entre los grupos: los niños dados de alta tuvieron menos probabilidades de utilizar corticoides inhalados o sistémicos durante la semana que precedió a la visita al SU. Los niños dados de alta también realizaron menos visitas al profesional de atención primaria y al SU durante la semana previa a la visita índice al SU.
Presentación y curso en el SULa tabla 2 muestra la presentación y el curso en el SU. Los niños dados de alta tuvieron más probabilidades de tener síntomas durante más de 7 días antes de acudir al SU. En la selección, los niños dados de alta tenían, como era de esperar, una menor frecuencia respiratoria inicial, mayor saturación inicial de oxígeno y menor probabilidad de presentar tos en el SU. Sin embargo, los dos grupos no difirieron respecto a la presencia de sibilancias. Durante la estancia en el SU, los niños dados de alta siguieron teniendo mayores concentraciones de oxígeno, recibieron menos antibióticos y pruebas de laboratorio, y tuvieron más probabilidades de tener una ingestión oral adecuada. Entre los niños con estudio viral, los dados de alta tuvieron menos probabilidades de tener pruebas positivas al VRS. Entre los niños sometidos a radiografía de tórax, los dados de alta tuvieron menos probabilidades de mostrar hallazgos radiológicos normales.
TABLA 2. Presentación en el servicio de urgencias y curso clínico en los niños con bronquiolitis, según el destino
Resultados de los niños dados de alta a su domicilioEntre los 837 niños remitidos a su domicilio, 722 (86%) se presentaron a seguimiento a las 2 semanas. Entre estos 722 niños, 49 (7%) tuvieron un empeoramiento de la bronquiolitis que provocó un ingreso hospitalario. Veintisiete (55%) de estas hospitalizaciones se produjeron antes de transcurridas 24 h del alta del SU. Un niño (4%) tuvo apnea, ninguno fue ingresado en la UCI y ninguno fue intubado.
Factores multivariados de predicción del altaLa tabla 3 muestra el modelo multivariado final de los niños dados de alta a su domicilio. El área bajo la curva ROC para los niños del modelo final fue de 0,81, con una prueba estadística de Hosmer-Lemeshow (8 grados de libertad) de 3,93 (p = 0,86). Este modelo final evaluó las posibles interacciones respecto a los trastornos médicos concomitantes, haber nacido prematuro y el antecedente de eccema y no se observaron interacciones estadísticamente significativas (todo valor de p > 0,20). Dadas las posibles diferencias de los niños entre los grupos, el modelo final se estratificó en cuatro grupos de edad: 0-1,9 meses, 2-5,9 meses, 6-11,9 meses y 12-23,9 meses. La tabla 4 muestra los resultados estratificados. Una variable, la ingestión oral adecuada, fue un significativo factor de predicción del alta segura en todas las edades.
TABLA 3. Factores de predicción de ser dados de alta al domicilio entre los niños tratados en el servicio de urgencias por bronquiolitis
TABLA 4. Factores de predicción de ser dados de alta al domicilio entre los niños tratados en el servicio de urgencias por bronquiolitis
Rendimiento del modelo multivariadoUtilizamos un límite de 0,50 para la probabilidad prevista a partir del modelo multivariado para predecir el alta al domicilio desde el SU. Entre los 1.012 niños con datos de todos los factores incluidos en el modelo multivariado hubo 163 (17%) mal clasificados por el modelo multivariado (es decir, niño previsto como dado de alta a su domicilio que en realidad fue ingresado en el hospital). Entre estos 163 niños, 33 (20%) ingresaron en una unidad de observación y 130 (80%) en una planta regular. Ninguno de los niños mal clasificados ingresó en la UCI. La mediana de la duración de la estancia hospitalaria entre estos niños fue de 2 días (RIC, 1-3 días), que es más breve que la duración de la estancia de los niños ingresados y adecuadamente clasificados por el modelo (2 frente a 3 días; p < 0,001).
Al aplicar individualmente los criterios del modelo de bajo riesgo a estos 163 pacientes, como haría un clínico en el marco de SU, sólo quedaron 3 pacientes (0,3%) verdaderamente omitidos (es decir, previstos de bajo riesgo, pero hospitalizados directamente desde el SU). Los 3 pacientes fueron ingresados en la sala regular y estuvieron hospitalizados durante 2 días cada uno.
Se predijo que 21 (2%) pacientes eran de bajo riesgo y se dieron de alta a su domicilio, pero volvieron a ser hospitalizados a las 24 h del alta del SU. Ninguno de estos 24 pacientes tuvo apnea, ingreso en la UCI o intubación durante el período de seguimiento.
Finalmente, 99 niños que no cumplieron los factores de la pauta de criterios de bajo riesgo fueron dados de alta a su domicilio. De estos 99 niños, 8 (8%; IC 95%, 4-15%) ingresaron en el hospital a las 24 h del alta del SU. Ninguno de estos niños presentó apnea, fue ingresado en la UCI o fue intubado (0%; IC 95%, 0-4%).
ANÁLISISAl ofrecer atención a un niño con bronquiolitis, uno de los principales objetivos es decidir el grado de apoyo que necesitará el niño, que oscila entre la atención a domicilio y los cuidados intensivos. Como ningún clínico quiere dar de alta a su domicilio a un niño que pudiera tener un deterioro clínico imprevisto, muchos niños ingresan en el hospital para observación. Mediante datos multicéntricos prospectivos, hemos identificado varios factores clínicos e históricos asociados con un alta segura del niño a domicilio. Al combinar todos estos factores, el modelo resultante predice con fiabilidad el alta segura de un niño al domicilio desde el SU. Aunque este modelo de bajo riesgo necesita un estudio más detenido, y es necesario realizar nuevos estudios de los factores de predicción de hospitalizaciones innecesarias, creemos que este modelo ayudará a los clínicos a evaluar a los niños con bronquiolitis y puede ayudar a disminuir algunas hospitalizaciones innecesarias. La disminución segura de hospitalizaciones innecesarias no sólo disminuirá los costes de la atención sanitaria, sino que los niños dados de alta a su domicilio evitarían el riesgo de padecer errores médicos, estar expuestos a otras enfermedades infecciosas en el hospital y exponer a otros niños y al personal del hospital a patógenos respiratorios.
Estudios anteriores han identificado variables demográficas, ambientales y de la historia clínica asociados con una bronquiolitis grave. Una de estas variables es la edad, específicamente la relación entre la edad y la apnea23. Datos previos han identificado que los niños de más de 2 meses de edad tienen bajo riesgo de presentar una apnea asociada con la bronquiolitis23,24 y nuestros datos multicéntricos apoyan el hecho de tener µ 2 meses de edad como factor de protección de un alta segura al domicilio. Sea cual sea la edad, se ha observado que los niños con bronquiolitis tienen más probabilidades de ser hospitalizados que las niñas1,25, igual que de fallecer de bronquiolitis7. Otras variables, posiblemente importantes, que aumentan la gravedad de la enfermedad son el hacinamiento en el domicilio26-28, la asistencia a la guardería29, la exposición pasiva al humo30, el bajo nivel socioeconómico29,31 y los días de la enfermedad14. Evaluamos todos estos factores demográficos, ambientales y de la historia clínica y, aunque algunos se asociaron significativamente con el alta en los análisis univariados, en el modelo multivariado sólo la edad µ 2 meses predijo de forma independiente un alta segura.
Datos anteriores también han identificado a los niños con alteraciones médicas comórbidas, como la enfermedad pulmonar crónica, la cardiopatía congénita hemodinámicamente significativa y los niños con inmunodepresión como en alto riesgo de bronquiolitis grave1,4,32-34. En el modelo final, ninguno de estos factores predijo de forma independiente un alta segura al domicilio desde el SU, pero es importante observar que, pese a nuestros grandes números, todavía tenemos un pequeño grupo de niños con inmunodeficiencia y cardiopatía congénita.
En el modelo global, los factores de la historia clínica y la exploración física que predicen un alta segura fueron: ausencia de historia de intubación previa y niño con eccema. Los niños prematuros y de bajo peso al nacimiento se han identificado previamente como de alto riesgo6,35. Aunque estos 2 factores no se mantuvieron en el modelo multivariado, el niño que no fue intubado puede ser orientado clínicamente como sustituto de un parto prematuro, de bajo peso al nacimiento, con enfermedad pulmonar crónica, o una combinación de ellos.
Nos sorprendió el aparente efecto “protector” del eccema en un niño, especialmente con una edad < 2 meses. Si tenemos en cuenta que los números son menores al estratificar los resultados por edad y riesgo de informe inexacto de los padres, nuestros resultados sobre el eccema deben interpretarse con precaución. No obstante, este hallazgo no es nuevo. Por ejemplo, Law et al, en un estudio multicéntrico de factores de predicción de la hospitalización debida al VRS en los niños nacidos entre 33 y 35 semanas de gestación, encontraron en sus análisis multivariados que tener un antecedente familiar de eccema les protegía frente a la hospitalización26. Además, Bradley et al observaron que las infecciones menos graves por VRS se asociaban con la atopia materna36. La explicación de estos resultados es oscura, pero varios estudios han demostrado el mismo hallazgo: tener eccema o antecedente familiar de eccema puede proteger frente a la bronquiolitis grave. Esto merece una investigación más detenida.
Los parámetros clínicos más objetivos en la predicción de un alta segura son: frecuencia respiratoria, grado del tiraje y saturación de oxígeno. No sabemos de estudios anteriores que estableciesen la frecuencia respiratoria de bajo riesgo específica para la edad de los niños con bronquiolitis en el SU. Además, las frecuencias respiratorias normales de este grupo de edad no están bien establecidas21, aunque existen datos de niños dormidos20,37. Una precaución de los límites de la frecuencia respiratoria identificados es que un niño puede tener una frecuencia respiratoria baja y, en lugar de estar bien, estar agotado y en situación extrema. Otros parámetros clínicos (como la saturación de oxígeno, el tiraje, la entrada de aire) pueden captar esta situación.
Aunque se ha establecido el valor clínico de la oximetría del pulso, especialmente como ayuda a la frecuencia respiratoria38, no existen datos específicos de predicción acerca del grado de seguridad de la saturación de estudio. Un reciente estudio clínico demostró que los profesionales pediátricos del SU ingresarían a muchos niños de más de 6 meses de edad con bronquiolitis y una saturación de oxígeno del 92%, comparado con una del 94%11. El significado clínico de esta diferencia del 2% en la oximetría no es claro, pero nuestro modelo identifica la saturación de oxígeno del 94% como un límite para el valor seguro de la saturación de oxígeno y apoya la intuición clínica de estos profesionales del SU.
Además de los factores antes analizados, que pueden determinarse en la selección, el modelo contuvo tres factores que necesitaron juicio clínico: la ingestión oral y la administración de albuterol o adrenalina nebulizada en la primera hora. Si el paciente no tiene una ingestión oral suficiente, la hospitalización es el destino adecuado y, al estratificar el modelo por edades, este factor se mantuvo en todas ellas. Más complicado que la ingestión oral es interpretar la relevancia clínica de la administración de albuterol o adrenalina nebulizada. Algunos datos indican que el empleo de estos medicamentos puede disminuir la duración de la estancia en el SU39 y posiblemente las hospitalizaciones desde el SU40. Aunque nuestros datos de ninguna manera investigan la eficacia del albuterol o la adrenalina nebulizada, es probable que los clínicos utilicen más tratamientos nebulizados en la primera hora para los niños más enfermos con la esperanza de obtener algún beneficio. La consecuencia es que los niños que reciben menos tratamientos nebulizados durante la primera hora de la estancia en el SU pueden estar menos enfermos y tengan más probabilidades de ser dados de alta al domicilio.
Nuestro estudio tiene varias limitaciones. Los participantes en el estudio fueron niños que acudieron a SU urbanos por bronquiolitis y, por ello, los resultados no son necesariamente generalizables a los demás marcos clínicos ambulatorios, como las consultas de atención primaria. Del mismo modo, los resultados de la saturación de oxígeno pueden no ser generalizables a los SU de gran altitud41. La población de esta cohorte ingresó con mayor frecuencia (43%, IC 95%, 40-45%) que la de un estudio multicéntrico anterior de observación en los SU, realizado en Canadá42 (31%) y la de un conjunto nacional de datos de Estados Unidos43 (19%). Aunque incluyéramos a los niños enrolados y no enrolados, la tasa de ingreso global seguiría siendo elevada, del 38% (IC 95%, 36-40%). No investigamos las actitudes de riesgo de los médicos acerca de la hospitalización, pero en un estudio este factor no se asoció con las tasas de hospitalización44. Los valores de la frecuencia respiratoria, la saturación de oxígeno y el grado del tiraje utilizado en el modelo fueron los valores iniciales recogidos en el SU. Estos valores iniciales se utilizaron en un esfuerzo para identificar a los factores de predicción y crear un modelo que pudiera aplicarse en la selección. Durante el curso de la estancia en el SU, los pacientes tienen variaciones de todos estos valores de relevancia dudosa. Sin embargo, cuando evaluamos la saturación de oxígeno en el modelo multivariado, tanto la mínima saturación de oxígeno como la saturación de oxígeno en la selección mostraron un poder de predicción similar acerca del destino tras el SU (datos no ofrecidos). Este estudio no incluye información acerca de la etiología infecciosa, porque el patógeno infeccioso no se considera en la actualidad útil para el diagnóstico o el tratamiento agudo3. No obstante, cada vez es mayor la bibliografía que afirma que la bronquiolitis debida a determinados virus, en concreto rinovirus, puede alterar el resultado a largo plazo45-48, cuestión importante que escapa al ámbito de nuestro modelo de predicción de un alta segura al domicilio.
Dos últimos temas de cualquier modelo clínico son la claridad del resultado (ingreso) y la generalización del modelo. Aunque el destino tras el SU puede ser subjetivo, identificamos en > 1.000 niños de 30 hospitales varias características predictivas (como las frecuencias respiratorias específicas de la edad y la saturación segura de oxígeno respirando aire ambiente) y creamos un modelo multivariado que predice el destino tras el SU con buenas características de la prueba. Aunque el modelo global de bajo riesgo se derivó de una mitad seleccionada aleatoriamente de estos datos multicéntricos prospectivos y se validó en la otra mitad, este modelo se beneficiaría de una nueva validación y análisis de impacto49.
CONCLUSIONESSegún estos datos multicéntricos prospectivos de los niños que acuden al SU con bronquiolitis, hemos identificado varios factores de protección y desarrollado un modelo exhaustivo que detecta a los niños cuya alta a domicilio es segura. Aunque es necesario estudiar más detenidamente este modelo, el empleo de estos datos para ayudar a la toma de decisiones clínicas puede ayudar a disminuir con seguridad algunas hospitalizaciones innecesarias por bronquiolitis y finalmente las infecciones nosocomiales y los costes. El futuro trabajo debería delimitar los factores de predicción de las hospitalizaciones innecesarias y también validar más detenidamente los factores individuales, el modelo de bajo riesgo, y el posible efecto beneficioso de su empleo en la asistencia al paciente, los costes de la atención sanitaria y la satisfacción de la familia.
AGRADECIMIENTOSEste estudio estuvo financiado por la Thrasher Research Fund (Salt Lake City, UT).
El Comité de dirección de EMNet incluye a Michelle P. Blanda, MD; Edwin D. Boudreaux, PhD; Carlos A. Camargo, Jr., MD (presidente); Theodore J. Gaeta, DO, MPH; Susan Key, RN, MS, CEN; Jonathan Mansbach, MD; Steven Polevoi, MD; Michael S. Radeos, MD, MPH, y Benjamin C. Sun, MD, MPP.
El Centro de coordinación de EMNet incluye a Christina Ahn; Carlos A. Camargo, Jr., MD (director); Kate E. Delaney; Lisa A. Dubois; Adit Ginde, MD; Andrea J. Pelletier, MS, MPH; Ashley F. Sullivan, EM, MPH, y Chu-Lin Tsai, MD, MPH, todos del Massachusetts General Hospital, Boston.
Los investigadores y centros participantes (n = 30) fueron C. Baker (Children’s Hospital Oakland, Oakland, CA); B. Barcega (Loma Linda Medical Center, Loma Linda, CA); N. Christopher (Children’s Hospital Medical Center, Akron, Akron, OH); J. Colvin (Stormont-Vail Regional Medical Center, Topeka, KS);
R. Cydulka (MetroHealth Medical Center, Cleveland, OH); D.Damore (New York Presbyterian Hospital, Weill Cornell Medical Center, Nueva York, NY); C. Delgado (Egleston Children’s Hospital, Atlanta, GA); R. Flood (Temple University Children’s Medical Center, Filadelfia, PA); D. Fox (St. Barnabas Hospital, Bronx, NY); T. Gaeta (New York Methodist Hospital, Brooklyn, NY); H. Haddad (Rainbow Babies & Children’s Hospital, Cleveland, OH); P. Hain (Vanderbilt Children’s Hospital, Nashville, TN); T. Kilkenny (Aultman Hospital, Canton, OH); M. Leber (The Brooklyn Hospital Center, Brooklyn, NY); F.LoVecchio (Maricopa Medical Center, Phoenix, AZ); J. Mans
Conflicto de intereses: El Dr. Mansbach ha recibido becas de Astra Zeneca y Merck, y Medlmmune. El Dr. Camargo ha recibido becas de Astra Zeneca, Merck, GlaxoSmithKline, y Medlmmune.
Correspondencia: Jonathan M. Mansbach, MD, Children’s Hospital Boston, Main Clinical Building 9 South, 9157, Boston, MA 02115, Estados Unidos.
Correo electrónico: jonathan.mansbach@childrens.harvard.edu