Los neonatos nacidos entre 34 0/7 y 36 6/7 semanas de gestación, o “pretérmino tardíos”, suelen tener el tamaño y el peso de ciertos neonatos a término (nacidos entre 37 0/7 y 41 6/7 semanas de gestación). Por ello, los neonatos pretérmino tardíos pueden ser tratados por los padres, los cuidadores y los profesionales de la asistencia sanitaria como si fueran maduros respecto al desarrollo y en escaso riesgo de morbilidad. Suelen ser atendidos en las unidades neonatales de nivel 1 (básico) o permanecer con la madre tras el nacimiento1.
Los neonatos pretérmino tardíos son inmaduros fisiológica y metabólicamente2-8. En consecuencia, tienen mayor riesgo que los neonatos a término de desarrollar complicaciones médicas que produzcan mayores tasas de mortalidad y morbilidad durante la hospitalización tras el nacimiento6-8. Además, los neonatos pretérmino tardíos tienen mayores tasas de reingreso hospitalario durante el período neonatal que los neonatos a término2,4,7-9. Durante los últimos 15 años, la proporción de nacimientos en los Estados Unidos con neonatos pretérmino tardíos aumentó del 7,3% en 1999 al 9,1% en 200510. En 2005, los partos pretérmino tardíos abarcaron más del 70% de los partos pretérmino (< 37 semanas de gestación), unos 377.000 neonatos10-12. En realidad, gran parte del aumento de la tasa de partos pretérminos de los últimos años puede atribuirse a aumentos de los nacimientos pretérmino tardíos12,13.
No se conoce con exactitud la razón del aumento de los partos pretérmino tardíos durante la última década. Una hipótesis es que puede ser atribuible, en parte, al aumento del empleo de tecnologías de la reproducción y, en consecuencia, al aumento de los embarazos múltiples11,14-16. Otra hipótesis es que los avances en la práctica obstétrica han llevado a un aumento de la supervisión y de las intervenciones médicas durante el embarados11,14-17. En consecuencia, los fetos considerados en riesgo de mortinato, incluyendo los que muestran restricción del crecimiento intrauterino, anomalías fetales y asfixia intraparto, pueden ser identificados antes, lo que resulta en un mayor número de partos entre las 34 y 36 semanas de gestación. Por ejemplo, entre 1989 y 2003, el empleo de la monitorización electrónica fetal y la ecografía prenatal aumentó sustancialmente, del 68,1% al 85,4% y del 47,6% al 67%, respectivamente10. Las tasas de inducción del trabajo de parto y de cesárea también aumentaron durante la pasada década10,11. Sin embargo, y de manera importante, la mayor intensidad de la asistencia ofrecida a las mujeres embarazadas se ha acompañado de importantes reducciones de los mortinatos, la mortalidad perinatal y los partos pasadas las 40 semanas de gestación11,14.
Es importante comprender por qué estos neonatos nacen tempranamente y los problemas singulares que esta creciente población de neonatos pueden experimentar. Es necesario comprender mejor los factores de riesgo subyacentes, las etiologías asociadas y sus efectos relativos sobre el parto entre las 34 0/7 y las 36 6/7 semanas de gestación, la madre y el feto, para desarrollar intervenciones para prevenir los partos pretérmino tardíos innecesarios y mejorar el tratamiento de los neonatos pretérmino tardíos. Así pues, es necesario investigar más para determinar la edad gestacional al nacer que equilibre de forma óptima el riesgo de la morbilidad o la muerte fetal frente a los riesgos asociados con el nacimiento pretérmino tardío, tanto para la madre como para el feto.
El objetivo de este informe es definir “pretérmino tardío”, recomendar un cambio de la terminología a pretérmino tardío desde el anteriormente utilizado “casi a término”, describir las complicaciones médicas y los riesgos sanitarios habitualmente encontrados por los neo-natos pretérmino tardíos, sugerir pautas para identificar y tratar estas complicaciones y riesgos durante la hospitalización tras el nacimiento y tras el alta e identificar las lagunas del conocimiento acerca de los resultados médicos y del desarrollo de estos neonatos.
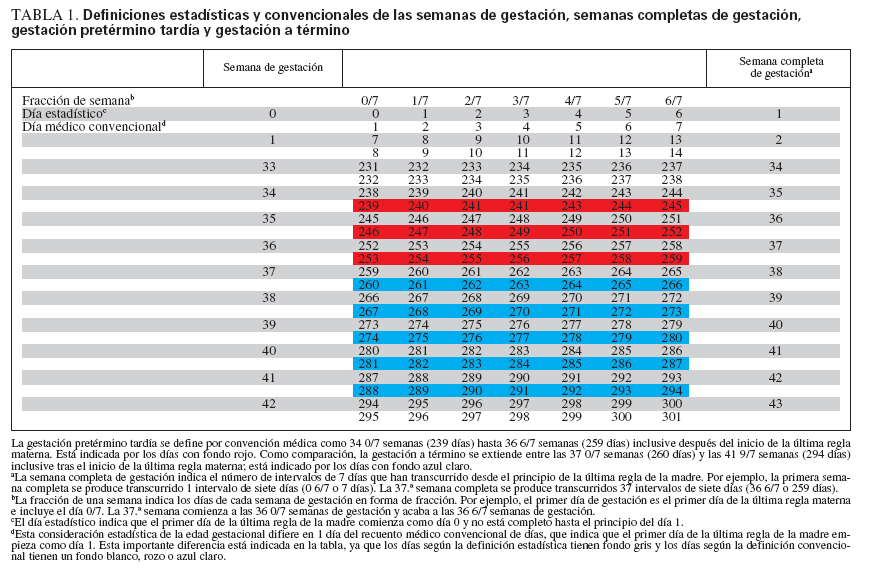
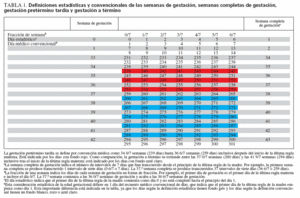
DEFINICIÓN DE PRETÉRMINO TARDÍOLa edad gestacional atribuida a un neonato puede ser motivo de confusión, porque el primer día de la última regla de la madre se cuenta como día 0 o día 1, según se utilice una definición estadística o médica convencional. Esta diferencia de la definición de edad gestacional explica la variación de 1 día entre los sistemas al determinar la edad cronológica de un neonato el primer día tras el nacimiento (tabla 1). El día del parto se cuenta como día 1 al utilizar la definición médica convencional y como día 0 al aplicar la definición estadística. Las definiciones de edad gestacional recomendadas por la American Academy of Pediatrics, el American College of Obstetricians and Gynecologists y la Organización Mundial de la Salud ilustra el empleo de una terminología médica convencional18-20. Por ejemplo, “pretérmino” se define como el parto ocurrido el o antes del último día de la 37.ª semana completa (es decir, 36 6/7 semanas de gestación) tras el inicio de la última regla de la madre; esto equivale a 259 días en la terminología común. La definición estadística del último día de la 37.ª semana completa es 258 días. La comprensión de estas definiciones se complica aún más por los sistemas financieros que definen el primer día de vida como el parto desde antes de las 12:00 de la medianoche y el día siguiente, que empieza inmediatamente después de las 12:00 de la medianoche.
TABLA 1. Definiciones estadísticas y convencionales de las semanas de gestación, semanas completas de gestación, gestación pretérmino tardía y gestación a término
El empleo de la expresión “semanas completas” también induce a confusión. Las semanas completas de gestación se definen por el número de intervalos de 7 días después del primer día de la última regla5,10 (tabla 1). Por ejemplo, el final de la 37.ª semana completa de gestación es 36 6/7 semanas de gestación, porque han transcurrido 37 intervalos de siete días (259 días). Para aclararlo, el final de la 37.ª semana completa no es 37 6/7 semanas de gestación; el inicio de la 38.ª semana de gestación se denomina 37 0/7 semanas de gestación5,20 (260 días).
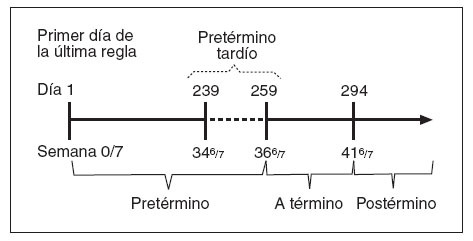
Se ha utilizado una serie de expresiones para describir a los neonatos pretérmino nacidos a una serie de distintos intervalos entre las 32 y 37 semanas de gestación2,6,12,21 (“pretérmino tardío”, “casi a término”, “marginalmente pretérmino”, “moderadamente pretérmino”, “mínimamente pretérmino” y “levemente pretérmino”). Por el contrario, pretérmino, a término y postérmino son categorías mutuamente excluyentes que han sido definidas con precisión por la semana y día de gestación (contando el primer día como día 1) por la American Academy of Pediatrics, el American College of Obstetricians and Gynecologists y la Organización Mundial de la Salud18,19 (fig. 1). Como hemos descrito previamente, pretérmino se define como el nacimiento ocurrido en o antes del final del último día de la 37.ª semana (259.º día) tras el inicio de la última regla de la madre. Término se refiere al nacimiento ocurrido entre el primer día (260.º día) de la 38.ª semana y el final del último día de la 42.ª semana (249.º día) tras el inicio de la última regla (tabla 1). Postérmino describe al nacimiento de un neonato sucedido en o después del primer día (259.º día) de la 43.ª semana tras el inicio del último período menstrual.
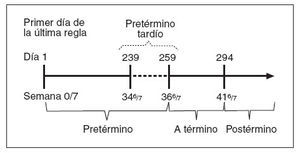
Fig. 1. Definición de pretérmino tardío.
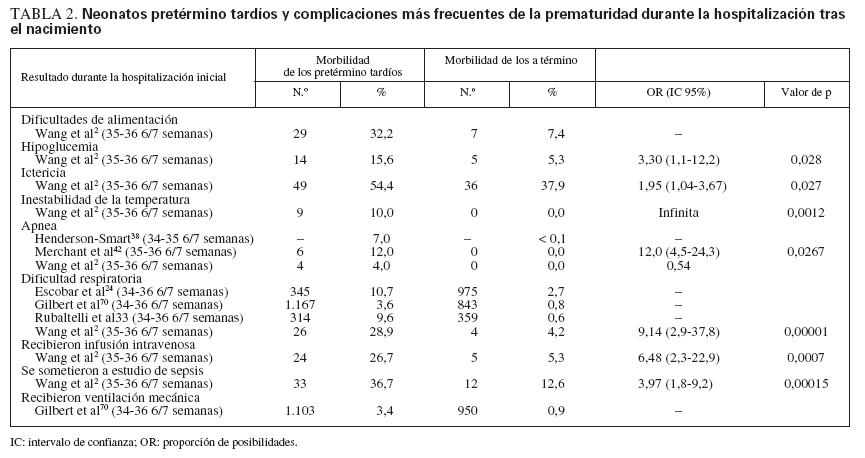
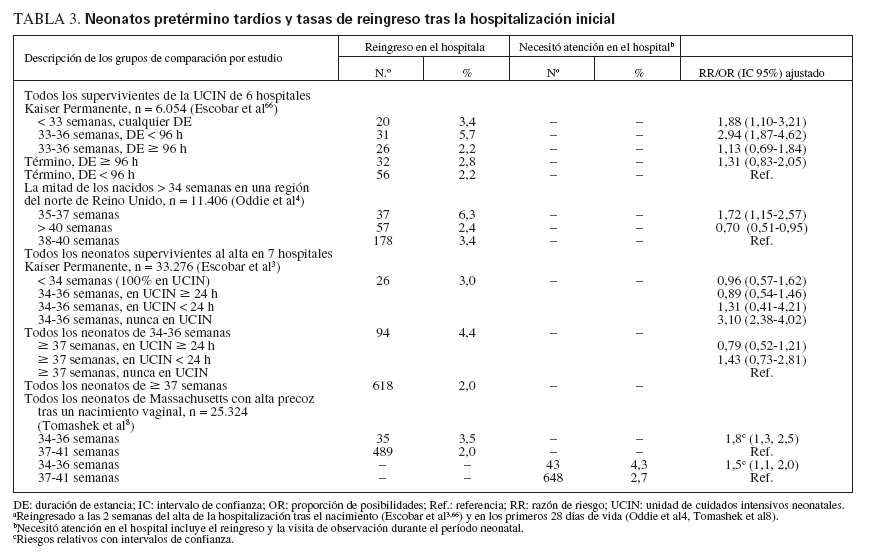
El taller de 2005 “Optimización de la asistencia y el resultado del embarazo casi a término y del neonato casi a término”, patrocinado por los National Institutes of Health, recomendó que los neonatos nacidos entre 34 0/7 y 36 6/7 semanas de gestación tras la fecha de la última regla se denominen pretérminos tardíos para subrayar que estos recién nacidos son pretérminos y, por ello, están en riesgo de complicaciones médicas relacionadas con la inmadurez5 (tablas 2 y 3). Además, el empleo de la expresión casi a término, que sugiere que el neonato es casi a término y, por ello, casi totalmente maduro, debe ser contraindicado porque podría llevar a los profesionales de la asistencia sanitaria a infravalorar los riesgos inherentes a estos recién nacidos5,20.
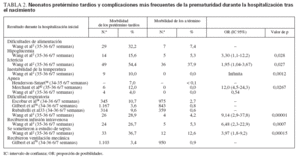
TABLA 2. Neonatos pretérmino tardíos y complicaciones más frecuentes de la prematuridad durante la hospitalización tras el nacimiento
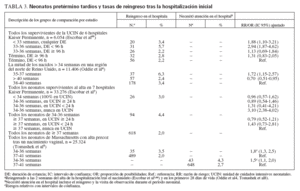
TABLA 3. Neonatos pretérmino tardíos y tasas de reingreso tras la hospitalización inicial
Los miembros del taller reconocieron que la definición de pretérmino tardío era arbitraria5. El límite inferior recomendado fue el día posterior a la finalización de la 34.ª semana completa de gestación (es decir, 239.º día o 34 0/7 semanas de gestación tras el inicio de la última regla materna) porque suele ser utilizado como límite para la toma de decisiones obstétricas, como criterio para el ingreso en la unidad de cuidados intensivos neonatales (UCIN) de nivel 2 o 3, y en la investigación epidemiológica y clínica. El límite superior de la edad gestacional para la prematuridad se había establecido anteriormente en 36 6/7 semanas de gestación (259.º día tras el inicio de la última regla materna). Por lo tanto, se recomendó la aplicación del mismo límite superior a la categoría de neonatos pretérmino tardíos.
INMADUREZ DEL DESARROLLO Y FISIOLÓGICA DE NEONATOS PRETÉRMINO TARDÍOSLos neonatos pretérmino tardíos no han sido estudiados con frecuencia, y el conocimiento de la biología del desarrollo y de los mecanismos de la enfermedad padecidos por estos neonatos es bastante incompleto2,5,7,8,22-30. Por lo tanto, las estrategias de tratamiento están basadas en los principios generales, la experiencia clínica y la extrapolación del conocimiento de los neonatos muy pretérmino y a término. Los estudios descriptivos que detallan la epidemiología, los problemas médicos y el riesgo de mortalidad padecido por los neonatos pretérmino tardíos han estimulado recientemente el interés por explorar la biología comparativa y los mecanismos básicos de la enfermedad en estos neonatos2-8. Este informe revisa so-meramente varios factores importantes que pueden predisponer a los neonatos pretérmino tardíos a las altera-mala alimentación. Sin embargo, la revisión exhaustiva ciones médicas asociadas con la inmadurez, como la di-de las deficiencias fisiológicas y funcionales que predisficultad respiratoria, la apnea, la inestabilidad de la tem-ponen a los neonatos pretérmino tardíos a estas alteracioperatura, la hipoglucemia, la hiperbilirrubinemia y la nes escapa al ámbito de este informe5.
Tras el nacimiento, los neonatos con estructura pulmonar fetal y capacidad funcional inmadura corren el máximo riesgo de dificultad respiratoria, necesidad de oxígeno y ventilación a presión positiva, e ingreso en cuidados intensivos2,31-33. Entre las 34 0/7 y las 36 6/7 semanas de gestación, las unidades respiratorias terminales del pulmón evolucionan de los sáculos alveolares recubiertos de células epiteliales cuboides de tipo II y planas de tipo I (período del saco terminal) a los alvéolos maduros recubiertos principalmente de células epiteliales planas de tipo I sumamente delgadas34,35 (período alveolar). Durante el período alveolar, los capilares pulmonares también empiezan a sobresalir en el espacio de cada saco terminal, y se alcanzan las cantidades de surfactante del adulto36. Funcionalmente, esta estructura de pulmón inmaduro puede estar asociada con la absorción tardía de líquido intrapulmonar, la insuficiencia de surfactante y el ineficiente intercambio de gases24,25.
La apnea se produce con mayor frecuencia en los neonatos pretérmino tardíos que en los neonatos a término. La incidencia de apnea en los neonatos pretérmino tardíos se cifra entre el 4% y el 7%28,31,37,38, frente a menos del 1% al 2% en los neonatos a término38,39. Vale la pena destacar que la frecuencia de acontecimientos apneicos a término se determinó utilizando datos de la monitorización cardiopulmonar de neonatos sanos en sus domicilios. Los acontecimientos apneicos pasaron inadvertidos a los cuidadores y se resolvieron espontáneamente. La predisposición a la apnea en los neonatos pretérmino tardíos se asocia con varios factores subyacentes, como el aumento de la susceptibilidad a la depresión respiratoria hipóxica, la disminución de la quimiosensibilidad central al dióxido de carbono, los inmaduros receptores de sustancias irritantes del pulmón, el aumento de la inhibición respiratoria en respuesta a la estimulación laríngea y el menor tono muscular dilatador de las vías respiratorias altas31,38,40-42. También se sospecha que los neonatos pretérmino tardíos pueden correr mayor riesgo de apnea central, porque su sistema nervioso central tiene un desarrollo inmaduro (es decir, menos surcos y circunvoluciones, menos mielina) y tiene cerca de dos terceras partes del tamaño del cerebro de un neonato a término30.
Se sabe poco de la fisiología cardiovascular y la biopatología en los neonatos pretérmino tardíos; en general se acepta que la inmadurez estructural y funcional restringe la cantidad de reserva cardiovascular disponible durante períodos de estrés43,44. La función cardiovascular inmadura también puede complicar la recuperación del neonato pretérmino tardío con dificultad respiratoria por el cierre tardío del ductus arterial y la hipertensión pulmonar persistente45.
La respuesta de un neonato a la exposición al frío tras el nacimiento está relacionada con la edad gestacional y afectada por el tamaño físico, la cantidad de tejido adiposo pardo y blanco maduro y la madurez del hipotálamo46-48. La acumulación y la maduración de la grasa parda y las concentraciones de las hormonas responsables del metabolismo de la grasa parda (p. ej., prolactina, leptina, noradrenalina, triyodotironina, cortisol) tienen un pico a término49,50. Así, los neonatos pretérmino tardíos tienen menos tejido adiposo blanco para el aislamiento y no pueden generar calor del tejido adiposo pardo de forma tan efectiva como los neonatos nacidos a término. Además, los neonatos pretérmino tardíos probablemente pierdan calor con mayor rapidez que los neo-natos a término, porque tienen una mayor proporción superficie:peso y tienen menos tamaño.
La hipoglucemia puede afectar a los neonatos en ayunas de cualquier edad gestacional por las insuficientes respuestas metabólicas a la pérdida brusca del suministro materno de glucosa tras el nacimiento51-55. La incidencia de hipoglucemia es inversamente proporcional a la edad gestacional. En las primeras 12 a 24 h tras el nacimiento aumentan rápidamente las concentraciones de enzimas esenciales para la gluconeogénesis hepática y la cetogénesis hepática. Luego es típica la resolución de la hipoglucemia. Los neonatos pretérmino corren mayor riesgo de desarrollar hipoglucemia tras el nacimiento, porque tienen inmadurez de la glucogenolisis hepática y la lipólisis del tejido adiposo, alteración de la regulación hormonal y gluconeogénesis y cetogénesis hepática deficiente. Las concentraciones sanguíneas de glucosa en los neonatos pretérmino disminuyen típicamente hasta un nadir 1 o 2 h después del nacimiento y siguen bajas hasta que las vías metabólicas puedan compensarse o se ofrezcan fuentes exógenas de glucosa51,54. No se conoce bien el metabolismo de los hidratos de carbono de los neonatos pretérmino tardíos. Sin embargo, la regulación inmadura de la glucosa probablemente se produce en los neonatos pretérmino tardíos, porque la hipoglucemia que precisa de la infusión de glucosa durante la hospitalización inicial tras el nacimiento se observa con mayor frecuencia que en los neonatos a término2.
La ictericia y la hiperbilirrubinemia son más habituales y más prolongadas en los neonatos pretérmino tardíos que en los recién nacidos a término porque los neo-natos pretérmino tardíos tienen una maduración tardía y una menor concentración de uridina difosfoglucuronato glucuroniltransferasa21,56. Los neonatos pretérmino tardíos tienen el doble de probabilidades de mostrar unas concentraciones de bilirrubina significativamente elevadas y mayores concentraciones de ella a los 5 y 7 días de vida que los recién nacidos a término21.
Los neonatos pretérmino tardíos también tienen una función gastrointestinal inmadura57,58 y dificultades de la alimentación que les predisponen al aumento de la circulación enterohepática, la disminución de la frecuencia de las deposiciones, la deshidratación y la hiperbilirrubi-nemia59-68. La alimentación durante la hospitalización tras el nacimiento puede tener un éxito transitorio y no sostenido tras el alta. Las dificultades de la alimentación de los neonatos pretérmino tardíos asociadas con un tono, una función y una maduración neurológica de la musculatura oral relativamente baja también pueden predisponer a estos neonatos a la deshidratación y la hi-perbilirrubinemia30,67-69.
MORBILIDAD Y MORTALIDAD ENTRE NEONATOS PRETÉRMINO TARDÍOSLos neonatos pretérmino tardíos corren mayor riesgo de morbilidad neonatal que los recién nacidos a término. Durante la hospitalización inicial, los neonatos pretérmino tardíos tienen una probabilidad de ser diagnosticados de al menos una alteración médica 4 veces mayor que los recién nacidos a término, y 3,5 veces mayor de ser diagnosticados de 2 o más alteraciones2. Los neonatos pretérmino tardíos tienen más probabilidades que los recién nacidos a término de ser diagnosticados de inestabilidad de la temperatura2, hipoglucemia2, dificultad respiratoria,24,33,70,71, apnea38,42, ictericia2 y dificultades de la alimentación2 durante la hospitalización tras el nacimiento (tabla 2), Durante el primer mes de vida, los neonatos pretérmino tardíos también tienen más probabilidades de desarrollar hiperbilirrubinemia21,60,72,73 y de ser reingresados por hiperbilirrubinemia3,59,64 y por diagnósticos no relacionados con la ictericia, como las dificultades de la alimentación y “descartar sepsis”3.
Parte del aumento de morbilidad notificado en los neonatos pretérmino tardíos puede ser atribuido al sesgo de observación y de detección, porque el umbral del clínico para controlar a los neonatos pretérmino tardíos respecto a las complicaciones médicas puede ser inferior al aplicado en los recién nacidos a término. Por ejemplo, un estudio en hospitales observó que los neo-natos pretérmino tardíos eran evaluados respecto a una posible sepsis 3 veces más que los recién nacidos a término, y la mayoría de los neonatos pretérmino tardíos evaluados recibió tratamiento antibiótico, mientras que los neonatos a término no lo recibió2. Sin embargo, los estudios también han encontrado que los neonatos pretérmino tardíos corren mayor riesgo de desarrollar una enfermedad más grave que los recién nacidos a término2,24,70. Un estudio sobre todos los nacidos vivos de embarazos de feto único supervivientes hasta el año de edad en California observó que los neonatos nacidos entre las 34 y 36 semanas de gestación tenían una probabilidad de necesitar la ventilación mecánica de 3 a 9 veces mayor que los nacidos a las 38 semanas de gestación70. Los neonatos pretérmino tardíos también tienen más probabilidades de tener una estancia hospitalaria inicial más prolongada y de ser ingresados en la UCIN que los recién nacidos a término2,3,33,70. Un gran estudio de cohorte encontró que ingresó en la UCIN el 88% de los nacidos a las 34 semanas de gestación, el 54% de los nacidos a las 35 semanas, el 25% de los nacidos a las 36 semanas, el 12% de los nacidos a las 37 semanas y el 2,6% de los nacidos de 38 a 40 semanas de gestación3.
La gravedad de la enfermedad también se refleja en el aumento del riesgo de mortalidad entre los neonatos pretérmino tardíos respecto a los recién nacidos a término en Estados Unidos6,10. En 2002, la tasa de mortalidad neonatal (muertes en los lactantes de 0 a 27 días de edad cronológica) de los neonatos pretérmino tardíos fue 4,6 veces mayor que la tasa de los recién nacidos a término (4,1 frente a 0,9 por 1.000 nacidos vivos, respectivamente). Esta diferencia de mortalidad neonatal se ha ampliado ligeramente desde 1995, cuando hubo una diferencia del cuádruplo en las tasas de neonatos pretérmino tardíos y a término (4,8 frente a 1,2 por 1.000 nacidos vivos, respectivamente). La tasa de mortalidad infantil también fue mayor en los neonatos pretérmino tardíos que en los recién nacidos a término en 2002 (7,7 frente a 2,5 por 1.000 nacidos vivos, respectivamente). Esta diferencia del triple se ha mantenido relativamente constante desde 1995, momento en que la tasa de mortalidad infantil era de 9,3 por 1.000 nacidos vivos en los neonatos pretérmino tardíos y de 3,1 por 1.000 nacidos vivos en los recién nacidos a término.
Varios estudios de casos y controles diseñados para evaluar los factores de riesgo de reingreso neonatal tras
la hospitalización inicial han identificado el parto pretérmino tardío como factor significativo de riesgo62,63,65,68,74. Los estudios que compararon las tasas de reingreso neonatal de los neonatos pretérmino tardíos y de otros grupos de recién nacidos encontraron que los neonatos pretérmino tardíos tienen más probabilidades de reingreso que los recién nacidos a término3,4,8,24,59 (tabla 3). Un gran estudio de Reino Unido encontró que los neonatos nacidos de 35 a 37 semanas de gestación tenían una probabilidad de reingreso durante el período neonatal 1,7 veces mayor que los nacidos entre 38 y 40 semanas de gestación4 (proporción de posibilidades ajustada, 1,7; intervalo de confianza del 95%, 1,2-2,6). Un estudio retrospectivo de cohorte de los neonatos que sobrevivieron hasta el alta en 7 hospitales de un gran sistema integrado de salud encontró que el 4,4% de los neonatos pretérmino tardíos reingresó antes de 2 semanas tras la hospitalización inicial, frente al 3,0% de los neonatos < 34 semanas de gestación y el 2,0% de los de µ 37 semanas de gestación3. Los neonatos pretérmino tardíos que nunca habían ingresado en la UCIN corrieron el máximo riesgo de rehospitalización. Este estudio encontró que recibir una visita a domicilio o una visita ambulatoria concertada a las 72 h del alta se asoció con una disminución del riesgo de rehospitalización. Además, un estudio poblacional encontró que los neonatos pretérmino tardíos que no ingresaban en una UCIN tras el nacimiento tenían unas probabilidades de rehospitalización por hiperbilirrubinemia de 2 a 3 veces mayor que la de los recién nacidos a término59.
Los neonatos pretérmino tardíos con estancia breve en la UCIN pueden correr mayor riesgo de reingreso tras la hospitalización inicial que los demás supervivientes de la UCIN. Un estudio que evaluó los resultados de todos los neonatos dados de alta con vida de 6 UCIN de un gran sistema integrado de salud encontró que los neonatos pretérmino de 33 a 36 semanas de gestación con una estancia hospitalaria de menos de 4 días tenían mayores tasas de reingreso que los demás grupos, incluyendo el de la prematuridad más extrema66. La razón del reingreso de la mayoría de estos neonatos pretérmino tardíos fue la ictericia (71%), seguida de la sospecha de sepsis (20%) y las dificultades de la alimentación (16%).
Los neonatos pretérmino tardíos con alta precoz del hospital (estancia hospitalaria < 2 noches) tras un nacimiento por vía vaginal pueden correr mayor riesgo de morbilidad neonatal comparados con los recién nacidos a término con alta precoz8. Un estudio poblacional que comparó las tasas de morbilidad neonatal tras el alta entre los neonatos pretérmino tardíos y a término, todos ellos fetos únicos, con alta precoz, encontró que el 4,3% y el 2,7% de los recién nacidos, respectivamente, fueron reingresados o sometidos a observación; el 3,5% y 2,0%, respectivamente, fueron reingresados. La ictericia y la infección explicaron el 77,1% de los reingresos de los neonatos pretérmino tardíos y el 60,3% de los de los recién nacidos a término. En este estudio, los neonatos pretérmino tardíos con lactancia materna tuvieron 1,8 veces más probabilidades de necesitar asistencia en el hospital y 2,2 veces más de reingresar que los recién nacidos a término con lactancia materna. Por el contrario, no hubo diferencia en la necesidad de asistencia hospitalaria posterior o de reingreso entre los neonatos pretérmino tardíos y a término sin lactancia materna.
Se han identificado varios factores asociados con el aumento del riesgo de reingreso, la observación en el hospital o una morbilidad grave en los neonatos pretérmino tardíos. Un estudio de cohorte poblacional de neo-natos pretérmino tardíos sanos, fetos únicos, nacidos por vía vaginal en los hospitales de Massachussets entre 1998 y 2002, encontró que el 6,1% recibió asistencia hospitalaria tras la hospitalización inicial o falleció durante el período neonatal7. Los factores de riesgo de necesitar asistencia hospitalaria o padecer morbilidad fueron ser el primogénito, recibir lactancia materna al alta, ser hijo de madre con complicaciones del trabajo de parto y del parto, ser beneficiario de seguro público al nacer o tener ascendentes asiáticos/isleños del Pacífico7,9.
Aunque se sabe que los neonatos pretérmino tardíos corren mayor riesgo que los recién nacidos a término respecto a la mortalidad infantil, la morbilidad durante la hospitalización inicial y la morbilidad neonatal que necesite reingreso, y todavía no se conocen las consecuencias sanitarias a largo plazo de haber nacido pretérmino tardío75. Los pequeños informes clínicos que comparan a los neonatos pretérmino tardíos con los recién nacidos a término indican un mayor riesgo de parálisis cerebral76, trastornos del habla77,78, retrasos del desarrollo neurológico78, anomalías del comportamiento79 y de la competencia75,79-81 (del comportamiento, escolares, sociales y globales). Dado que los neonatos pretérmino tardíos han nacido antes de que su sistema nervioso se haya desarrollado por completo, es necesario realizar grandes estudios poblacionales que evalúen el desarrollo neurológico a largo plazo y los resultados del comportamiento de estos niños75.
No se han descrito de manera suficiente los costes emocionales, personales y financieros para los individuos, la familia y la sociedad asociados con los nacimientos pretérmino tardíos82. Una estimación conservadora de los costes médicos, educativos y de productividad a largo plazo asociados con el nacimiento de los menores de 37 semanas de gestación es de unos 51.600 dólares por neonato, o un coste total de 26.200 millones de dólares de 2005. Por término medio, los neonatos pretérmino tardíos necesitarán, de forma individual, menos recursos financieros y de otro tipo que los nacidos más prematuramente. Sin embargo, los recursos y costes totales asociados con el nacimiento pretérmino tardío probablemente constituyen una parte sustancial del coste total de los partos pretérminos, ya que la población de neonatos pretérmino tardíos es significativamente mayor que la de los nacidos antes de las 34 semanas de gestación.
Vale la pena realizar un asesoramiento conjunto con obstetras y neonatólogos acerca de los resultados fetales, neonatales y maternos cuando la situación materna
o fetal indica la necesidad de un parto pretérmino tardío. El obstetra puede analizar las indicaciones del parto y los riesgos inherentes a retrasar el parto. El neonatólogo puede ofrecer a la familia información del resultado específico por edad gestacional y ayudar a preparar a la familia para el curso previsto del recién nacido en la unidad neonatal. El asesoramiento conjunto permite a la familia estar totalmente informada y participar en la toma de decisiones. En condiciones de emergencia puede faltar el tiempo para ofrecer este asesoramiento.
RESUMEN1. Los neonatos pretérmino tardíos son inmaduros.
a) Los neonatos nacidos entre 34 0/7 y 36 6/7 semanas de gestación (239 y 259 días desde el primer día de la última regla) deben ser denominados pretérmino tardíos.
b) Los neonatos pretérmino tardíos son fisiológicamente inmaduros y tienen unas respuestas compensado-ras limitadas al ambiente extrauterino, comparado con los recién nacidos a término.
2. Los neonatos pretérmino tardíos corren mayor ries-go de morbilidad y mortalidad que los recién nacidos a término. a) Durante la hospitalización tras el nacimiento, los neo-natos pretérmino tardíos tienen más probabilidades que los recién nacidos a término de ser diagnosticados de inestabilidad de la temperatura, hipoglucemia, dificultad respiratoria, apnea, ictericia o dificultades de la alimentación. b) Durante el primer mes de vida, los neonatos pretérmino tardíos tienen más probabilidades que los recién nacidos a término de reingresar por ictericia, dificultades de la alimentación, deshidratación y sospecha de sepsis.
3. Los factores de riesgo de reingreso o de morbilidadneonatal identificados en los neonatos pretérmino tardíos son ser el primogénito, recibir lactancia materna al alta, ser hijo de madre con complicaciones en el trabajo de parto y el parto, ser beneficiario de un seguro público al nacer o tener ascendientes asiáticos o de las islas del Pacífico.
4. Está indicado el asesoramiento conjunto por obste-tras y neonatólogos sobre los resultados de los partos pretérmino tardíos, a menos que una situación de emergencia lo impida.
Lagunas del conocimiento, las consecuencias clínicas y las implicaciones en la investigación de los partos pretérmino tardíosEl conocimiento y la investigación deben ampliarse en las siguientes áreas:
Los criterios de alta de los neonatos pretérmino tardíos son similares a los desarrollados para los neonatos de alto riesgo y los recién nacidos a término sanos82. Como los neonatos pretérmino tardíos corren mayor riesgo de morbilidad y mortalidad neonatal que los recién nacidos a término, los padres de los neonatos pretérmino tardíos pueden necesitar formación y guía especial antes del alta y un seguimiento más estrecho tras el alta. Los neonatos pretérmino tardíos con factores de riesgo de morbilidad que necesiten atención hospitalaria (es decir, reingreso hospitalario), como los que reciben lactancia materna o son primogénitos, son los más vulnerables. Es sumamente importante enseñar a las madres primerizas de neonatos pretérmino tardíos a evaluar el éxito de la alimentación y a detectar los signos de deshidratación y de hiperbilirrubinemia. En algunas circunstancias, esta formación puede obligar a una hospitalización tras el nacimiento más prolongada.
Los criterios recomendados para el alta de los neonatos pretérmino tardíos tratan de reflejar pruebas de la madurez fisiológica; la competencia alimentaria; la termorregulación; la formación materna; la valoración y las intervenciones planeadas por los factores médicos, familiares, ambientales y sociales de riesgo, y las disposiciones de seguimiento.
Los criterios mínimos para el alta de los neonatos pretérmino tardíos son los siguientes:
a) Consumo no tratado de drogas por los padres o resultados positivos de la madre o el neonato en la prueba de toxicología.
b) Historia de abusos o negligencias infantiles.
c) Enfermedad mental de uno de los progenitores que conviva en el domicilio.
d) Falta de apoyo social, especialmente en las madres primerizas o sin pareja.
e) Carencia de domicilio, especialmente durante este embarazo.
f) Riesgo inminente o establecido de violencia doméstica.
g) Madre adolescente, especialmente si existen otros factores de riesgo85.
18. La madre y los cuidadores han recibido informa-ción o entrenamiento o han demostrado competencia en los siguientes campos:
a) Curso clínico y situación actual del neonato.
b) Patrón esperado de frecuencia urinaria y de deposiciones en el neonato con lactancia materna o con fórmula (se recomienda dar instrucciones verbales y por escrito).
c) Cuidados del cordón umbilical, la piel y los genitales neonatales.
d) Higiene de las manos, especialmente como medio para disminuir el riesgo de infección.
e) Empleo de un termómetro para evaluar la temperatura axilar del neonato.
f) Evaluación y provisión de las adecuadas capas de vestimenta.
g) Identificación de los signos y síntomas habituales de enfermedad, como hiperbilirrubinemia, sepsis y deshidratación.
h) Valoración de la ictericia.
i) Provisión de un ambiente de sueño seguro, incluyendo la colocación del neonato sobre su espalda durante el sueño96.
j) Temas de seguridad neonatal, incluyendo el empleo de la sillita de seguridad en el automóvil, las alarmas de humo/incendio, los riesgos del humo de tabaco ambiental y los contaminantes ambientales.
k) Las respuestas adecuadas a una complicación o una emergencia.
l) Las interacciones con los hermanos y su oportuna inclusión en las responsabilidades de la atención.
COMMITTEE ON FETUS AND NEWBORN, 2006-2007Ann R. Stark, MD, Presidenta David H. Adamkin, MD Daniel G. Batton, MD Edward F. Bell, MD Vinod K. Bhutani, MD Susan E. Denson, MD Gilbert I. Martin, MD Kristi L. Watterberg, MD William Engle, MD
COORDINADORESKeith J. Barrington, MD Canadian Paediatric Society Gary D. V. Hankins, MD American College of Obstetrics and Gynecology Tonse N.K. Raju, MD National Institutes of Health Kay M. Tomashek, MD Centers for Disease Control and Prevention Carol Wallman, MSN National Association of Neonatal Nurses and Association of Women’s Health, Obstetric and Neonatal Nurses
PERSONALJim Couto, MA
Todas las declaraciones apoyadas por la American Academy of Pediatrics expiran automáticamente 5 años después de su publicación a menos que sean confirmadas, revisadas o retiradas antes o en este momento.
Las recomendaciones de este informe no indican un curso exclusivo del tratamiento o del procedimiento a seguir. Teniendo en cuenta las circunstancias individuales pueden estar indicadas las variaciones.