El trastorno respiratorio asociado al sueño (TRS) en la infancia describe un espectro de obstrucción de las vías respiratorias superiores que varía desde los ronquidos primarios, que se describen en el 10% de los niños en edad preescolar1, hasta la apnea obstructiva del sueño, con tasas de prevalencia comunitaria documentadas de 0,9-4,3%2,3. La apnea obstructiva del sueño (AOS) se caracteriza por un colapso parcial (hipopnea) o completo (apnea) repetitivo de las vías respiratorias faríngeas, a pesar de un esfuerzo respiratorio continuado. La apnea e hipopnea nocturnas pueden traducirse en hipercapnia hipóxica episódica, al igual que despertares del sueño repetitivos que fragmentan la arquitectura del sueño. El principal factor causal en la infancia es una hipertrofia adenoamigdalar desproporcionada en comparación con el calibre de las vías respiratorias4, aunque la masa corporal, el control neuromuscular y la anatomía craneofacial también pueden contribuir.
Está bien establecido que en adultos la AOS es un factor de riesgo de enfermedad cardiovascular y vascular cerebral y muerte5. Se dispone de pruebas de que el TRS pediátrico también se asocia a morbilidad cardiovascular6. Recientemente, se han descrito disregulación de la presión arterial sistémica7, el aumento de la activación del sistema nervioso simpático8 y la disminución de la distensibilidad arterial9. También son frecuentes los déficits conductuales y neurocognitivos10. Sin embargo, apenas ha suscitado un interés la salud vascular cerebral de estos niños, aunque estos datos podrían proporcionar información exclusiva en la determinación de la importancia relativa del TRS11. Se ha documentado una asociación entre la desaturación de la oxihemoglobina nocturna y el riesgo de acontecimientos del sistema nervioso central en la drepanocitosis, la causa más frecuente de ictus en la infancia12, pero no está claro si, en niños asintomáticos, está presente una relación similar. Recientemente describimos un aumento significativo de la velocidad del flujo sanguíneo en la arteria cerebral media (VACM) en niños pequeños con TRS de carácter leve13. Estos niños eran roncadores habituales considerándose que la hipertrofia adenoamigdalar requería cirugía partiendo de la clínica y de un índice de apneas/hi-popneas que en todos era < 5/h de sueño. Junto con el aumento de la VACM, presentaban disminuciones de la velocidad de procesamiento, atención visual e informes de los progenitores de déficit de la función ejecutiva. Coincidiendo con la investigación previa14,15, concluimos que el TRS leve produce efectos lesivos sobre la función cognitiva y conductual en niños, y que estos cambios se presentan junto con una alteración de la función hemodinámica cerebral.
En el presente estudio describimos los datos de seguimiento de la VACM al igual que cognitivos y conductuales obtenidos de nuestra cohorte de niños que roncaban (TRS leve), comparado con los datos longitudinales de niños no roncadores. Predijimos que la mejora postoperatoria del TRS daría lugar a una normalización de la VACM, con una mejora asociada de la cognición y la conducta.
MÉTODOSConsentimiento y aprobación éticaSe obtuvo la aprobación ética del comité de investigación del Southampton and South West Hampshire Research. Para todos los participantes se obtuvo el consentimiento por escrito de los padres al igual que el asentimiento de los niños.
ParticipantesPresentamos los datos longitudinales del Doppler transcraneal (DTC) y neuropsicológicos de un grupo de niños cuyos parámetros basales se describieron con detalle en una publicación previa13. Asistieron a la evaluación basal preoperatoria un total de 21 niños con TRS (3-7 años de edad) y 17 niños de control, de edad similar, de los que 19 y 14, respectivamente, regresaron una media de 12 (desviación estándar 1,9) meses más tarde para una evaluación de seguimiento (esta evaluación se denominó “postoperatoria” aunque los niños de control no se sometieron a cirugía). Declinaron la invitación de seguimiento dos niños intervenidos y uno del grupo de control y no se pudo contactar con dos familias. En conjunto, el 86% de los de la muestra original regresaron para la evaluación de seguimiento. En la tabla 1 se ilustran las características demográficas de la cohorte de seguimiento.
TABLA 1. Distribución de sexo, puntuación z media del IMC preoperatorio y edad en la evaluación pre y postoperatoria en el grupo de control y el grupo con trastorno respiratorio asociado al sueño
Los 19 niños con TRS se reclutaron a partir de las listas de espera de adenoamigdalectomía en los distritos urbano-rural combinados de Southampton y Portsmouth, Reino Unido. La selección se basó en antecedentes positivos de ronquidos junto con una indicación clínica de adenoamigdalectomía. De los 19 niños descritos, la indicación primaria de cirugía fue un trastorno respiratorio asociado al sueño en 7, amigdalitis recurrente en 6 y ambas indicaciones clínicas en los 6 restantes. Aunque la intención original había sido identificar una gravedad diversa de obstrucciones respiratorias, la clasificación en la mayor parte de pacientes fue de carácter leve. La presencia de ronquidos se confirmó en todos los casos mediante el informe de los padres utilizando el cuestionario pediátrico de sueño (CPS), un instrumento de cribado validado para el TRS16. Se excluyó a los niños con anomalías craneofaciales, trastornos neuromusculares, discapacidades moderadas o graves del aprendizaje, enfermedades respi-ratorias/cardíacas crónicas o rinitis alérgica. Preoperatoriamente, en los casos crónicos se condujo una polisomnografía de toda la noche en un laboratorio de sueño establecido a propósito utilizando sistemas informatizados (el programa informático Embla system/Somnologica 3, Medcare Flaga), de acuerdo con los estándares de la American Thoracic Society17. Se registró un montaje estándar que incluyó EEG (C3/A2, O1/A2, C4/A1, O2/A1), EOG izquierdo y derecho, EMG submentoniana bipolar; EMG diafragmática; excursiones torácicas y abdominales detectadas mediante pletismografía de inductancia respiratoria (Xact-Trace: Medcare Flaga); flujo aéreo nasal (Protech), pulsioximetría del dedo (Nonin), ECG y registro sincrónico con vídeo. Los estadios del sueño se puntuaron utilizando criterios estándar18. Los despertares respiratorios se definieron como cambios en la frecuencia del EEG de un segundo o más después de una apnea o hipopnea19. La apnea obstructiva se definió como la presencia de movimiento de la pared torácica/abdominal en ausencia o disminución del flujo aéreo en más del 80% de la respiración previa durante dos o más respiraciones. Las hipopneas se clasificaron igual que en el caso de las apneas pero la reducción del flujo fue del 50-70% de la respiración previa con una desaturación asociada o un despertar respiratorio. La desaturación de oxígeno se clasificó como una disminución de un 3% o más de la SpO2 a partir de la basal. El índice de apneas/hipopneas (IAH) se definió como el número de apneas obstructivas, hipopneas y apneas mixtas por hora de tiempo de sueño total. Las apneas centrales se puntuaron por separado. Esto confirmó un índice mediano de apneas/hipopneas de 2,1 (límites 0,4 a 4,8) y una SpO2 media de toda la noche del 96,5 (límites 94,0 a 98,1), compatible con un diagnóstico de TRS leve por debajo del umbral aceptado para una intervención clínica. Después de la evaluación basal, partiendo de un razonamiento clínico, todos los casos se sometieron a adenoidectomía y/o amigdalectomía y, más tarde, se les solicitó que regresaran para una evaluación posquirúrgica. En la tabla 1 se describe la edad media en cada evaluación e intervalo de tiempo entre evaluaciones para cada grupo.
Los padres de todos los niños completaron el CPS y, en el caso de aquellos con TRS, lo completaron una segunda vez después de la cirugía. Esto cuantificó un TRS basal (puntuaciones > 0,33 = significado clínico)16, y el grado de mejora de los síntomas en los 18 casos de TRS; se diseñó una hoja de seguimiento. Por el diseño, como controles sólo se reclutaron niños no roncadores y esto se reflejó en su puntuación mediana preoperatoria en el CPS (0,02, límites 0,00-0,28); ningún niño del grupo de control obtuvo una puntuación por encima del umbral de significación clínica. La mejora clínica postoperatoria en niños con TRS se evaluó adicionalmente utilizando oximetría domiciliaria durante toda la noche (MasimoSetRadical Artemis Medical, Dartford, Reino Unido). En total, en 16 de 19 estudios se obtuvieron los datos suficientes para el análisis.
Ecografía Doppler transcranealPostoperatoriamente el mismo operador experto, que supervisó la adquisición de los datos en la evaluación preoperatoria y que permanecía enmascarado para los datos del estudio del sueño (AMH), efectuó el Doppler transcraneal (DTC). Se siguió un protocolo idéntico al de la evaluación preoperatoria. En pocas palabras, se obtuvieron los valores máximos medios de la VACM utilizando el sistema DWL Elektronische. La arteria cerebral media (ACM) se siguió desde las profundidades superficiales hasta la bifurcación ACM/ACA (µ 53 mm) en las ventanas acústicas tanto temporal izquierda como derecha, registrándose el valor más alto a través de ambos lados20. Todos los datos DTC se obtuvieron entre las 2 y las 6 de la tarde con el niño relajado en posición reclinada. Dos niños rechazaron someterse al estudio DTC en cualquiera de ambos puntos de tiempo. Dos niños rechazaron someterse al segundo: en un caso porque era posible que el niño no tolerara el gel aplicado para la ecografía y en el otro porque el niño interpretó el procedimiento como el preludio de cirugía adicional. Los padres del tercer niño carecían de tiempo para permanecer con su hijo durante el estudio DTC, que, en general, se efectuó tras la evaluación neuropsicológica. Por último, en dos niños no se obtuvo el estudio DTC preoperatorio debido a problemas técnicos, lo que se tradujo en la ausencia de datos longitudinales en estos casos. En conjunto, se obtuvieron datos DTC longitudinales de 12 niños que se habían sometido a adenoamigdalectomía y en 14 del grupo de control.
Neuropsicología y conducta referida por los padresTodos los niños se sometieron a una evaluación neuropsicológica preoperatoria incluida la administración de una prueba de CI apropiada a la edad (escala de inteligencia de Wechsler para niños de preescolar y primaria: WPPSI-III) y subexámenes seleccionados de la Neuropsychological Test Battery (NEPSY: atención visual; copia de un dibujo); los padres completaron el Behavior Rating Inventory of Executive Function (BRIEF) (P). En la evaluación postoperatoria sólo se volvieron a administrar los exámenes que depararon diferencias preoperatorias significativas de grupo, es decir, los subgrupos de codificación y búsqueda de símbolos de la WPPSI-III, que en conjunto produjeron un índice de velocidad de procesamiento (media 100, desviación estándar 15); subexamen de atención visual del NEPSY (media 10, límites 1-19, desviación estándar 3) y cuestionario BRIEF completado por los padres (se documenta la puntuación Global Executive Composite T: las puntuaciones clínicamente significativas son de más de 65). Los exámenes de velocidad del procesamiento (subexámenes de codificación y búsqueda de símbolos de la WPPSI-III) sólo se administraron a los niños mayores de 4 años, coincidiendo con el protocolo WPPSI-III.
Análisis estadísticoEl análisis estadístico se efectuó utilizando el programa SPSS para Windows, versión 11.0. Los datos se examinaron primero utilizando la prueba de normalidad de Shapiro-Wilk, que es apropiada para muestras a pequeña escala. Se documentan los resultados de las pruebas no paramétricas cuando los datos son de distribución no normal. Para determinar si en niños con TRS leve se demostraba un cambio significativo de VACM, velocidad del procesamiento, atención visual y conducta de la función ejecutiva se utilizaron modelos de análisis de la varianza de diseño mixto con medidas repetidas. En cada modelo hubo un factor intraindividuo (p. ej., valor pre y postoperatorio de VACM) y un factor entre individuos (grupo de control comparado con grupo TRS). Se documentan las tendencias que se acercaron a la significación (p < 0,09).
RESULTADOSCaracterísticas demográficasEn el período basal las puntuaciones z del IMC y el sexo no difirieron significativamente entre casos y controles. Todos los niños eran europeos blancos excepto un niño con trastorno respiratorio asociado al sueño cuya etnicidad era asiática (subcontinente indio). La edad fue equivalente a través de los grupos en cada evaluación (tabla 1). Se identificó una diferencia pequeña pero estadísticamente significativa entre grupos en el intervalo entre la evaluación pre y postoperatoria (diferencia media = 2,3 meses, EEM, 0,56). Esto se debió a las dificultades relacionadas con la planificación de la evaluación de seguimiento de los niños de control durante las vacaciones escolares.
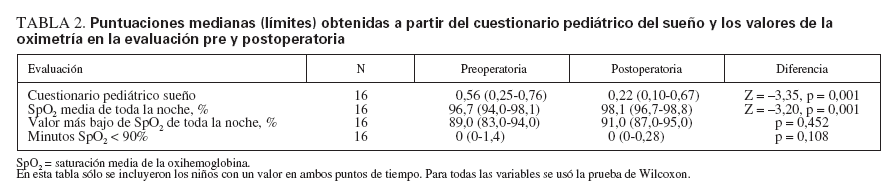
Índices de trastorno respiratorio asociado al sueño (grupo TRS)Los informes de los padres de una disminución de los ronquidos después de la amigdalectomía estuvieron respaldados por una puntuación mediana significativa-mente más baja en el CPS postoperatorio comparado con el preoperatorio (tabla 2). La mayoría de los niños obtuvieron puntuaciones preoperatorias significativas (15/19) mientras que esta proporción disminuyó postoperatoriamente (5/16) (prueba de McNemar, n = 16, p = 0,008).
TABLA 2. Puntuaciones medianas (límites) obtenidas a partir del cuestionario pediátrico del sueño y los valores de la oximetría en la evaluación pre y postoperatoria
Las variables polisomnográficas obtenidas preoperatoriamente indicaron que los niños experimentaban un trastorno respiratorio asociado al sueño de carácter leve: índice de apneas-hipopneas mediana 2,1 (límites 0,2-4,8); índice de apneas obstructivas 0 (0-3,7); índice de peratoriamente con un aumento significativo de la SpO2 media de toda la noche (tabla 2). El valor medio más bajo registrado de SpO2 aumentó numérica pero no significativamente y se observó un ligero cambio del tiempo mediano en el que el niño permaneció con una SpO2 por debajo del 90% (tabla 2).
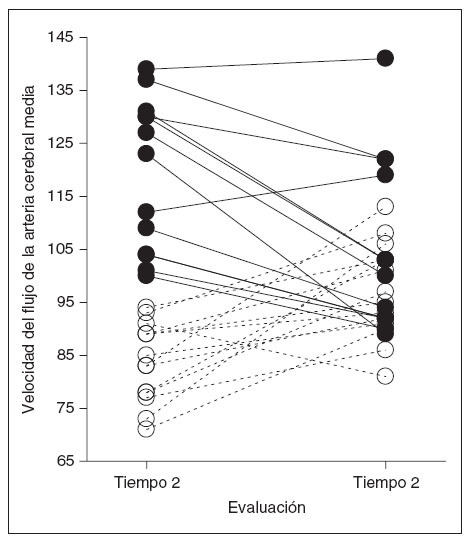
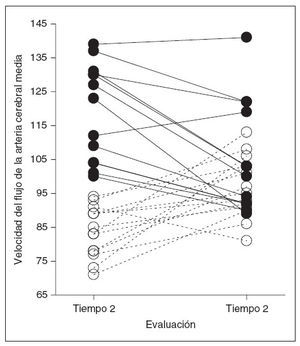
Velocidad del flujo en la arteria cerebral mediaComo se muestra en la figura 1, la VACM disminuyó significativamente en el grupo TRS (n = 12) entre los dos puntos de tiempo de las evaluaciones, mientras que en los individuos de control se observó un aumento (n = 14) (media preoperatoria: grupo de control 83,8 [DE 7,4], grupo TRS 118,7 [14,9]; media postoperatoria: grupo de control 97,1 [8,9], grupo TRS 105,8 [16,4]). Esto se tradujo en una interacción significativa entre el tiempo de evaluación y el grupo (F1,24 = 35,7, p < 0,01). Y, lo que es más importante todavía, este valor siguió siendo significativo cuando en el modelo se incluyó como covariante el intervalo de tiempo entre la evaluación pre y postoperatoria (en meses) (p < 0,001) y no se observó un efecto principal del intervalo de tiempo (p = 0,240). Aunque hubo una diferencia preoperatoria significativa de grupo (t22,1 = 7,9, p < 0,001), esta diferencia se había reducido postoperatoriamente (t16,5 = 1,6, p = 0,097), lo que sugiere que la VACM en niños con TRS .
Fig. 1. Magnitud del cambio de los valores medios de la velocidad de flujo en la arteria cerebral media en la evaluación postoperatoria comparado con la preoperatoria en niños con trastorno respiratorio asociado al sueño (líneas continuas) y el grupo de control (líneas discontinuas).
Velocidad del flujo de la arteria cerebral mediaTanto para el índice de velocidad de procesamiento como para la atención visual, el grupo TRS obtuvo mayores puntuaciones postoperatorias comparado con las preoperatorias, mientras que en el grupo de control se demostró una ligera disminución con el tiempo (tabla 3). Se identificó una tendencia hacia una interacción significativa entre el tiempo de evaluación y el grupo para la velocidad de procesamiento (F1,22 = 3,79, p = 0,064). Para la atención visual, se observó una interacción significativa entre el tiempo de evaluación y el grupo (F1,30 = 4,45, p = 0,043) pero este valor se atenuó con la inclusión del intervalo de tiempo examen/nuevo examen como covariante (p = 0,110). La diferencia en el intervalo medio de tiempo entre el grupo de control y el grupo TRS fue pequeña, de alrededor de 2 meses. No obstante, este resultado ANOVA de la atención visual ha de interpretarse con precaución.
TABLA 3. Puntuaciones neuropsicológicas y de la conducta de la función ejecutiva obtenidas pre y postoperatoriamente
Y, lo que es más importante todavía, la diferencia preoperatoria significativa entre grupos para el índice de velocidad de procesamiento (t22 = –2,5, p = 0,017) estuvo ausente postoperatoriamente (p = 0,624). De forma parecida, la tendencia hacia una diferencia preoperatoria significativa de grupo para las puntuaciones de atención visual (t30 = –1,85, p = 0,073) se redujo postoperatoriamente (p = 0,362). En conjunto, estos resultados sugiehipopneas 1,4 (0,1-4,1); índice de despertares respiratorios 0,6 (0-6,8). Los valores de la pulsioximetría se obtuvieron en las evaluaciones de ambos puntos de tiempo en la mayoría de los niños (n = 16) y mejoraron postoren que, comparado con los datos basales, el rendimiento postoperatorio de los niños con TRS fue más consecuente con el de los individuos de control.
La conducta determinada mediante la puntuación Global Executive Composite del BRIEF (P) siguió siendo significativamente peor (puntuaciones más altas: tabla 3) en niños TRS (efecto principal de grupo: F1,29 = 13,01, p = 0,001), aunque numéricamente sus puntuaciones postoperatorias medias fueron más bajas que las preoperatorias (tabla 3), indicativo de un cierto grado de mejora de la conducta.
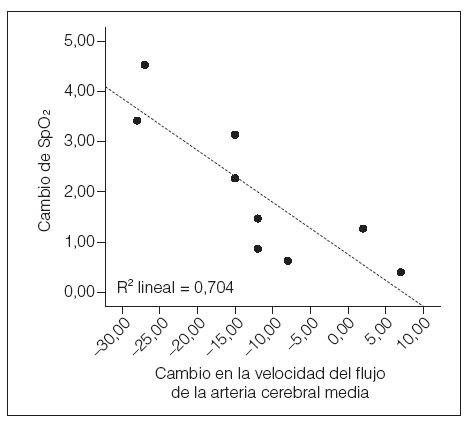
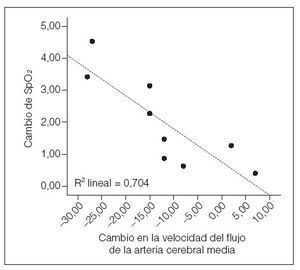
Correlación de la SpO2 con la reducción de VACMInvestigamos el grado hasta el cual el aumento de la saturación media de oxihemoglobina de toda la noche (la diferencia entre la SpO2 obtenida en las evaluaciones pre y postoperatorias) se asoció con el grado de reducción de la VACM durante el mismo período de tiempo. Aunque sólo en nueve niños se dispuso de valores de VACM y oximetría en ambos puntos de tiempo, dentro de este subgrupo, los niños con el mayor aumento de la SpO2 media de toda la noche después de la cirugía también mostraron la mayor reducción de VACM (fig. 2: n = 9, R –0,916, dos colas, p = 0,001).
Fig. 2. Correlación entre la magnitud del aumento de SpO2 y la disminución de la velocidad del flujo en la arteria cerebral media entre la evaluación pre y postoperatoria en un subgrupo de niños con trastorno respiratorio asociado al sueño. SpO2 = saturación media de la oxihemoglobina.
Correlación del IAH con la reducción de VACMNo se dispuso del IAH postoperatorio pero la correlación de las puntuaciones IAH preoperatorias con el grado del cambio de la VACM sugirió una mayor reducción de ésta en niños con los valores iniciales más altos del IAH, aunque no alcanzó significación estadística (n = 12, R –0,457, dos colas, p = 0,135). Sería interesante investigarlo adicionalmente con tamaños mayores de la muestra.
DISCUSIÓNRecientemente proporcionamos nuevas pruebas de que un trastorno respiratorio, de carácter leve, relacionado con el sueño se asocia con un cambio hemodinámico cerebral en niños pequeños, por lo demás sanos13. El presente estudio extiende estos hallazgos demostrando que la mejora del TRS después de una adenoamigdalectomía se asocia con una normalización de la hemodinámica cerebral junto con un ligero grado de mejora de la velocidad de procesamiento y la atención visual. Además, el grado de cambio de la VACM se correlaciona significativamente con la mejora postoperatoria de la SpO2 media de toda la noche.
En un estudio transversal, la VACM fue mayor en los niños de mayor edad con un desarrollo normal20: 12 cm/s mayor en el grupo de niños de 6-9,9 años de edad comparado con uno de 1-2,9 años de edad, observándose los mayores aumentos antes de los 6 años de edad. Durante la infancia, es probable que la VACM más alta se presente a los 6-8 años de edad21. Coincidiendo con esta evidencia normativa, durante el curso del seguimiento, encontramos un aumento medio de alrededor de 13 cm/s en los niños de control sanos, todos los cuales tenían menos de 7 años de edad. En comparación, aquellos con TRS mostraron una disminución postoperatoria de VACM. Sin embargo, es importante destacar que esto los clasificó en los límites de niños de control sanos, de edad similar.
Es posible que inicialmente la VACM aumentara como respuesta a la hipoxia nocturna intermitente asociada con obstrucción de las vías respiratorias superiores durante el sueño, o a una activación simpática, anemia o hipercapnia asociada12. La disminución de la VACM con una mejora de la obstrucción de las vías respiratorias superiores sugiere la validez de esta hipótesis, pero no confirma el mecanismo subyacente. En un subgrupo de niños encontramos que el grado de disminución de la VACM se asoció significativamente con un aumento de los valores medios de la SpO2 de toda la noche. Si se confirma, esto puede sugerir que el aumento de VACM refleja una cascada de cambios fisiológicos de adaptación que favorecen un aumento del flujo sanguíneo cerebral y confieren al cerebro inmaduro cierto grado de protección frente a los efectos potencialmente lesivos del trastorno respiratorio asociado al sueño, incluida la hipoxia intermitente o sostenida.
En adultos la obstrucción de las vías respiratorias superiores durante el sueño se asocia con respuestas cardiovasculares y vasculares cerebrales características. Típicamente, una apnea induce un aumento del flujo sanguíneo cerebral y de la presión arterial media, seguido de una disminución brusca al terminar la apnea hasta niveles inferiores a los valores basales22. El aumento inicial del flujo sanguíneo cerebral está determinado por una combinación de las respuestas de los quimiorreceptores al aumento de la pCO2 y al aumento de la presión arterial. Esta última es estimulada por la activación simpática, en sí misma, una consecuencia de la hi-poxia23,24. Se ha postulado que la disminución significativa súbita del flujo sanguíneo cerebral al terminar la apnea, dando lugar a una posible hipoperfusión cerebral, es consecuencia del estímulo cerebral y no es paralela a la disminución más lenta de la Pco225. Hasta lo que saben los autores del presente estudio, no se han publicado estudios sobre VACM durante los episodios apneicos en niños, pero es posible que puedan producirse respuestas similares. En adultos hay pruebas de una asociación entre el trastorno respiratorio asociado al sueño, la desaturación de la oxihemoglobina y el grosor de la íntima-media de la arteria carótida, diagnosticado de forma no cruenta mediante ecografía26. Probablemente el mecanismo incluye una disfunción endotelial en relación con la hipoxia y la inflamación27, y una disminución de los niveles circulantes de óxido nítrico, un potente vasodilatador28. La VACM es ligera pero no significativamente más baja en adultos con TRS que en individuos de control25, quizá como reflejo de un flujo sanguíneo cerebral ligeramente más bajo distal a la estenosis de la carótida. Los datos pediátricos presentados en este estudio a partir de una población con TRS, sana desde un punto de vista neurológico, muestran una VACM más alta que en el grupo de control (secundaria a hiperperfusión o una estenosis de los vasos intracraneales) y una disminución con la mejora del TRS. Es interesante destacar que la mayor parte de niños con ictus presentan patología de la cerebral media más que de la carótida29, lo que sugiere diferencias en los vasos vulnerables a las influencias medioambientales, como la hipoxia y la infección. Los mecanismos de control responsables de la regulación vascular cerebral actúan de una forma dependiente de la edad; por ejemplo, el óxido nítrico contribuye de forma creciente a la regulación de la hemodinamia cerebral en función de la edad, y pueden estar presentes variaciones en la distribución vascular30. El papel del sistema nervioso simpático sólo se ha estudiado en un grupo limitado de niños. Datos recientes confirman que los niños con apnea obstructiva del sueño presentan un tono diurno elevado del sistema nervioso simpático8. Se postula que los hallazgos similares en adultos con el proceso31 son consecuencia del estrés fisiológico de la exposición a la apnea hipóxica repetitiva32. Además, los estudios en adultos han demostrado un aumento de la velocidad del flujo sanguíneo cerebral como respuesta a la estimulación del sistema nervioso simpático33,34. Estudios similares en niños serían instructivos.
Se dispone de pruebas de una variación diurna de la respuesta vascular cerebral a la hipercapnia en adultos con AOS35,36, y de una rápida inversión de la disminución de la reserva vasodilatadora diurna mediante tratamiento con presión positiva continua de las vías respiratorias37 (CPAP). Recientemente se han descrito respuestas atenuadas reversibles similares del flujo sanguíneo cerebral. La respuesta vasodilatadora a la hipoxia no muestra una variación diurna35 pero también mejora con CPAP38. De particular interés fue que el grado de cambio de la velocidad del flujo sanguíneo cerebral de pacientes tratados se asoció con la gravedad de la AOS según lo indicado por el índice de apneas/hipopneas38. Condujimos un análisis similar de los datos, correlacionando las puntuaciones IAH preoperatorias con el grado de cambio postoperatorio de VACM y también hallamos una mayor reducción de ésta en niños con los mayores valores iniciales del IAH, aunque no alcanzó significación estadística.
CONCLUSIONESEn resumen, los datos presentados en este artículo coinciden con la hipótesis de que, durante el día, un aumento de VACM en estado de equilibrio podría relacionarse con hipoxia intermitente nocturna. Lo que es sorprendente de estos datos es el alcance de las diferencias entre los hallazgos VACM dada la hipoxia relativamente leve y el trastorno respiratorio asociado al sueño, de carácter leve, observado en los casos. Será importante examinar esta relación en niños con un trastorno más grave y abordar las limitaciones de la metodología en nuestro estudio preliminar. En particular, los estudios futuros deben usar instrumentos de cribado objetivos para excluir con fiabilidad un TRS en el grupo de control, ya que incluso los mejores cuestionarios de cribado producen falsos negativos; por ejemplo, el CPS tiene una sensibilidad de 0,81-0,85 en la detección de TRS comparado con un diagnóstico polisomnográfico16. La selección de individuos de control apropiados también puede considerar la progresión natural de las variables determinadas durante un intervalo de tiempo similar en niños no intervenidos con hipertrofia adenoamigdalar. Esto podría arrojar luz sobre la contribución exclusiva del procedimiento quirúrgico y la mejora del TRS en las variables evaluadas. En los estudios futuros un mayor número de individuos facilitaría el examen de los cambios específicos de sexo en la VACM. Esto es congruente porque los estudios previos han demostrado una mayor VACM en niñas sanas prepuberales comparado con niños39. La hipercapnia y la anemia también pueden afectarla. Aunque los aumentos agudos de pCO2 se asocian con cambios relativamente amplios y rápidos de este parámetro25, la circulación cerebral tiene tendencia a adaptarse y la pCO2 corriente basal sólo representó el 5% de la variación de la VACM basal en nuestro estudio previo (datos no publicados). En el presente estudio, para los cuatro niños en los que la hemoglobina se determinó intraoperatoriamente, apenas encontramos pruebas de que esto explicara el aumento de VACM13. En niños, por lo demás sanos, sería difícil justificar una determinación de hemoglobina postoperatoria, pero los estudios en niños con trastornos respiratorios asociados al sueño y anemia crónica serían instructivos.
No es posible deducir una relación causal directa entre el trastorno respiratorio asociado al sueño y la adaptación hemodinámica cerebral en niños; más bien es probable que los cambios fisiológicos sutiles sean consecuencia de la hipoxia y apnea nocturnas intermitentes. Las pruebas de una anomalía conductual persistente en el BRIEF sugieren que la adaptación sería imperfecta. Los datos del presente estudio son preliminares; sin embargo, la reversibilidad del aumento de VACM en niños con TRS leve es un hallazgo fascinante. Aunque inicialmente estos cambios podrían proteger al cerebro inmaduro, a la larga, la alteración del tono autónomo o de la función endotelial, si no se corrige, entrañaría el riesgo de secuelas cardiovasculares a más largo plazo. Los estudios que muestran una mejora de la función cognitiva junto con la mejora del TRS sugieren cierto grado de confirmación de la interpretación de la “respuesta de adaptación” de los resultados de la presente investigación40,41. Los padres del presente estudio refirieron una mejora de la función ejecutiva, aunque no fue estadísticamente significativa. Puesto que la puntuación T media obtenida de niños con TRS se encontró dentro de los límites normales en ambas evaluaciones, sería necesaria una duración más prolongada del seguimiento o un mayor tamaño de la muestra para demostrar una mejora significativa de esta conducta. Sin embargo, en un estudio longitudinal reciente se indicó que es más probable una mejora significativa de la conducta valorada por los padres en los 6 primeros meses después de la cirugía42.
A pesar de que se requiere una investigación adicional sobre el mecanismo, es interesante que la disminución postoperatoria de VACM tuviera lugar paralelamente a la mejora de la saturación nocturna de oxihemoglobina. Este hallazgo proporciona el impulso para una investigación adicional de los mecanismos que son la base de los déficit cognitivos y conductuales en niños que roncan.
AGRADECIMIENTOSLa presente investigación se financió con las becas a la Dra. Hogan (HOPE Innovation Award) y a la Dra. Hill (Research & Development Management Committee, Southampton University Hospital Trust). El Dr. Kirkham recibe financiación de la Stroke Association (PROG4) y el National Heart, Lung, and Blood Institute (#5-RO1-HL079937). Los estudios polisomnográficos se efectuaron en el Wellcome Trust Clinical Research Facility, Southampton University Hospital Trust, y deseamos expresar nuestro agradecimiento por la ayuda del personal de enfermería. Los pacientes se reclutaron a partir de hospitales de Portsmouth y del Southampton University Hospital NHS Trust, que reciben una parte de su financiación del NHS Executive. Damos las gracias al Dr. Simon Dennis y la Dra. Kate Heathcote por su ayuda en el reclutamiento, al igual que al Dr. Nekki Onugha, por la obtención de una parte de los datos preoperatorios del Doppler transcraneal.
Correspondencia: Fenella J. Kirkham, FRCPCH, Neurosciences Unit, UCL Institute of Child Health, Wolfson Centre, Mecklenburgh Square, Londres WC1N 2AP, Inglaterra.
Correo electrónico: f.kirkham@ich.ucl.ac.uk