Desde el brote de la enfermedad por coronavirus de 2019 (SARS-CoV-2) en diciembre de 2019, miles de trabajadores de la salud se han enfrentado a esta enfermedad altamente contagiosa. Para su manejo se necesita la utilización de equipos de protección personal (EPP) compuestos por máscaras, gafas y ropa protectora durante largos períodos de tiempo que pueden generar la aparición de diversas manifestaciones cutáneas (lesiones por presión, dermatitis de contacto, urticaria y una exacerbación de las enfermedades cutáneas preexistentes).
ObjetivoDescribir la frecuencia de las manifestaciones cutáneas causadas por el uso de EPP en el personal sanitario y los factores de riesgo para desarrollarlas.
MetodologíaDel 4 al 14 de junio de 2020 se distribuyeron de manera online 1.000 encuestas a los trabajadores de la salud de 12 hospitales del área metropolitana de la Ciudad de México.
ResultadosEl 78% mostró alteraciones dermatológicas asociadas al EPP, principalmente xerosis, descamación y eritema, con mayor afectación en las manos, el puente nasal y las mejillas, usualmente acompañadas de prurito y dolor. Hubo relación entre el uso de EPP y la exacerbación de las enfermedades dermatológicas, principalmente la rosácea (OR 2,96). Se evidenció que el alcohol gel incrementó entre 1,8 y 2 veces el riesgo de presentar xerosis y fisuras respectivamente, con una asociación (OR 2,3) entre el lavado constante de las manos y la xerosis.
ConclusiónSe observó la exacerbación y el incremento de dermatosis asociadas al uso de EPP y los factores asociados para su aparición.
Since the outbreak of the coronavirus disease-2019 (SARS-CoV-2) in December 2019, thousands of healthcare workers have faced this highly contagious disease; For its handling, the use of personal protective equipment (PPE) consisting of masks, goggles and protective clothing is needed for long periods of time, generating the appearance of various skin manifestations (pressure injuries, contact dermatitis, urticaria and exacerbation of pre-existing skin diseases).
ObjectiveTo describe the frequency of cutaneous manifestations caused by the use of PPE in healthcare workers and the risk factors for developing them.
MethodologyFrom June 4 to 14, 2020; 1,000 surveys were distributed online to health workers from 12 hospitals in the metropolitan area of Mexico City. Results. 78% showed dermatological alterations associated with PPE, mainly xerosis, scaling and erythema, with greater involvement in the hands, the nasal bridge and the cheeks, usually accompanied by itching and pain. There was a relationship between the use of PPE and the exacerbation of dermatological diseases, mainly rosacea (OR 2.96). It was shown that the alcohol gel increased 1.8 and 2 times the risk of presenting xerosis and fissures respectively, with an association (OR 2.3) between constant hand washing and xerosis.
ConclusionThe exacerbation and increase of dermatosis associated with the use of PPE and the associated factors for its appearance were observed.
En diciembre de 2019 se detectó el primer caso de neumonía por el nuevo coronavirus de 2019 en Wuhan, China, iniciando la primera gran pandemia de este lustro, la cual, a principios de junio de 2020 había generado 7,3 millones de casos y más de 418.000 muertes a nivel mundial, cambiando los paradigmas de la atención médica, incluyendo la manera en la que se brindaba la atención médica, generando la necesidad del uso de material de protección personal para salvaguardar la salud del personal sanitario. Al mismo tiempo se empezó a evidenciar la presencia de alteraciones cutáneas asociadas con el uso de equipos de protección personal (EPP)1.
AntecedentesEl EPP se refiere a los artículos personales que se usan para evitar o reducir las lesiones accidentales y minimizar los riesgos laborales en el trabajo. Cuando los factores nocivos y la posibilidad de accidentes no pueden eliminarse o reducirse efectivamente en el entorno laboral, se convierte en la principal medida de protección para la prevención primaria. Su objetivo es proteger contra factores físicos, químicos y biológicos, y su uso es importante para garantizar una producción segura en el entorno laboral, responder a urgencias de la salud pública y mantener la seguridad y la salud de los trabajadores.
Problemas de la piel relacionados con los equipos de protección personalSe conoce que la fuerza que resulta al aplicar una presión externa mayor que la presión de llenado capilar arterial (32mmHg) y mayor que la presión de salida capilar venosa (8 a 12mmHg)2 inhibe el flujo sanguíneo y genera hipoxia tisular local3, lo cual ocurriría al momento de la colocación de los elementos del EPP, generando al retiro, lesiones por reperfusión (debido al retorno del suministro de la sangre después de un período de isquemia), puesto que genera una mayor formación de especies reactivas al oxígeno y se desencadena una respuesta inflamatoria. Además de esto, el microambiente hiperhidratado genera un exceso de la humedad por la transpiración, haciendo más propensa la superficie al cizallamiento y la fricción por la colocación superficial del EPP, aumentando el daño en los lechos capilares locales e incrementando la hipoxia tisular. Las dermatosis por uso de EPP son variadas, evidenciándose desde dermatitis por contacto4 por el aumento del lavado de manos con los desinfectantes que generan daño sobre la capa hidrolipídica de la superficie de la piel, pasando por foliculitis por la acción oclusiva del equipo protector, hasta la generación de dermatitis perioral por la mordedura constante de los labios debido a la sensación de sed intensa causada por la ingesta restringida de líquidos durante el uso del EPP5.
Estudios previosLos daños cutáneos asociados al uso de EPP han sido un tópico nuevo pero abordado en estos últimos meses; uno de los primeros estudios en evidenciarlo fue elaborado en Wuhan, donde de 379 pacientes, la presencia de lesiones era reportada en el 74,5%, principalmente la xerosis y la descamación (68,65%) seguidas de eccema (60,4%) con mayor daño en las manos, las mejillas y el puente nasal (84,6, 75,4 y 71,8%, respectivamente) y se asociaba a un mayor tiempo de uso de EPP y el lavado de manos, con mayor afectación en las mujeres y con el uso de más de 6 h al día del EPP (OR 4,26)6; en otro estudio llevado a cabo en España de marzo a mayo de 2020 en un total de 408 personas, existía una frecuencia del 70% de dermatosis reactivas asociadas al uso de EPP con mayor afección de las manos (47%) y la cara (25,7%), con un empeoramiento del 18,8% de las enfermedades de base7; uno más, realizado en Gales, en donde 72 pacientes acudieron en busca de ayuda por dermatosis presentadas por el uso de EPP, el principal motivo de consulta fue la dermatitis en las manos (62,5%) seguida del empeoramiento de la dermatosis de base (23,6%) y el eccema (13,8%)8, y finalmente, en el estudio más grande realizado sobre el tema, Jiang et al. encontraron que de 4.306 encuestados provenientes de 161 hospitales, el 42,8% presentaron dermatosis reactivas, principalmente generadas por la presión ejercida por los dispositivos, daño cutáneo asociado con la humedad y laceraciones cutáneas, siendo factores de riesgo la sudación (IC del 95% para OR 87,52-163,11), tiempo de uso diario (IC del 95% para OR 1,61-3,21), género masculino (IC del 95% para OR 1,11-2,13) y uso de EPP grado 3 (IC 95% para OR 1,08-2,01), con el mayor daño asociado a la presión ejercida por los dispositivos (68,2%) en el puente nasal (30,6%) y las mejillas (28,8%)9.
Propuesta/justificaciónEl uso del EPP se ha asociado a manifestaciones cutáneas en el personal de la salud que requiere su uso, debido al microclima hiperhidratado y oclusivo10 evidenciándose en las lesiones dermatológicas que generan alteraciones en la calidad de vida de los trabajadores, además de un mayor riesgo de contagio, pues la presencia de abrasiones faciales genera un aumento del contacto cara-mano, aún de manera involuntaria, en un esfuerzo inconsciente para aliviar una fuente de irritación11.
ObjetivosEstimar la frecuencia, las características clínicas y los factores relacionados al daño cutáneo asociado al uso prolongado de EPP en los trabajadores de la salud durante los primeros meses del brote de coronavirus de 2019 (COVID-19) en la Ciudad de México.
Material y métodosSe trata de un estudio descriptivo, observacional, prospectivo y transversal. Para su realización se distribuyeron desde el 4 hasta el 14 de junio de 2020, 1.000 cuestionarios en línea a trabajadores del sector de la salud (médicos, enfermeras, camilleros y personal de intendencia) en los departamentos designados a la atención de los pacientes con COVID-19 de 12 hospitales del área metropolitana de la Ciudad de México. El cuestionario incluía preguntas sobre las enfermedades dermatológicas de base y las nuevas manifestaciones asociadas al uso del EPP, además de las características en su rutina de lavado de manos y si es que estas modificaciones en sus hábitos generaron alteraciones en las antes mencionadas.
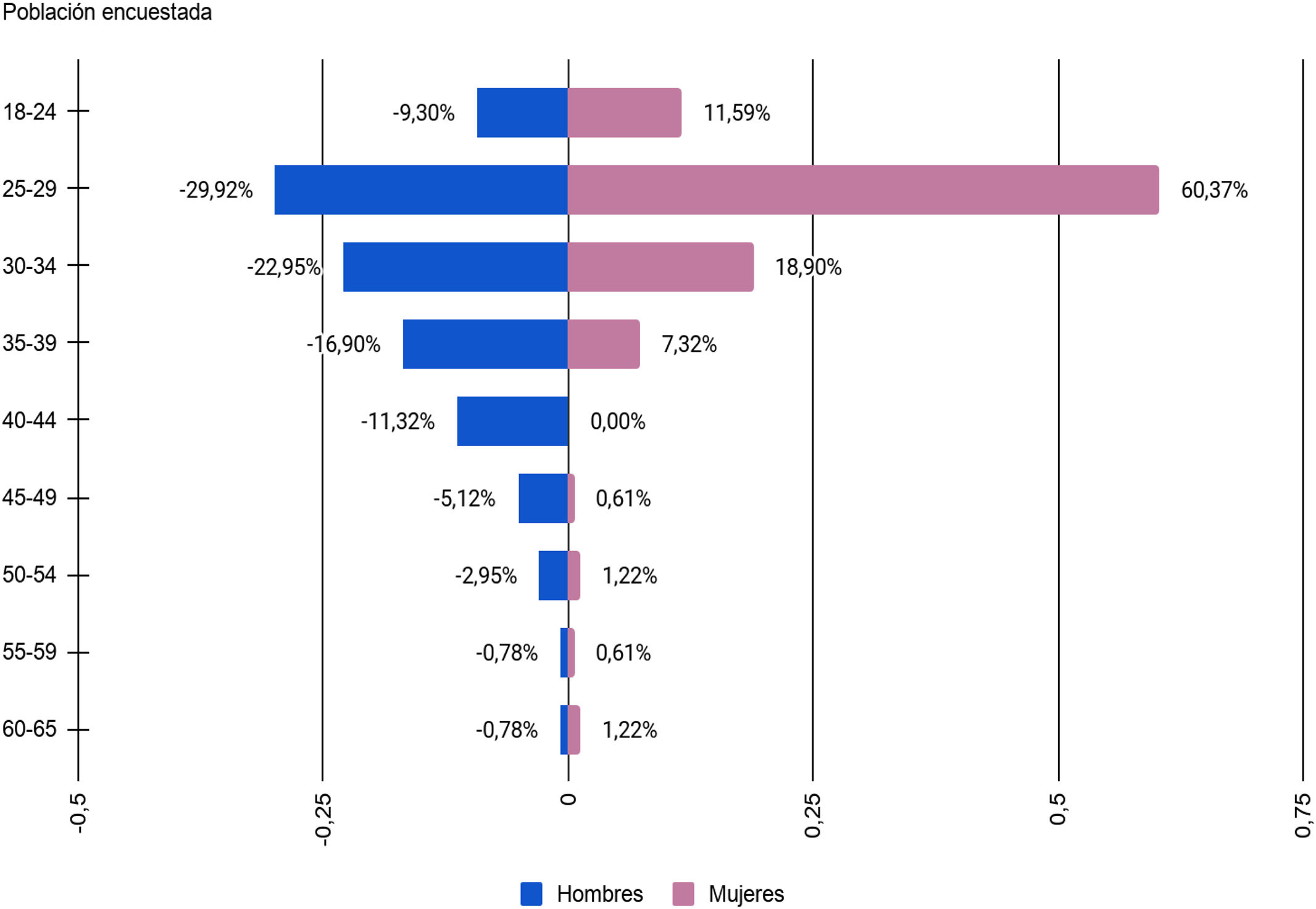
ResultadosDe los 1.000 cuestionarios distribuidos, se obtuvieron 809 encuestas respondidas, con un 80,9% de índice de respuesta. Del total de la población se encontró que 645 (79,9%) fueron mujeres y solo 164 (20,3%) hombres, con una edad promedio de 32,94años (fig. 1). El 86,8% (n=703) fueron médicos, 5,80% (n=47) enfermeras y el resto inhaloterapistas, camilleros y personal de limpieza. Respecto a las comorbilidades se encontró que el 11,60% (n=94) las presentaba, siendo la más prevalente la hipertensión arterial sistémica con un 3,5% (n=29), después la diabetes con 2,22% (n=18), el hipotiroidismo en un 1,48% (n=12) y el asma en 1,11% (n=9). Setecientas noventa y dos personas (97,8%) incrementaron el número de veces la desinfección de sus manos; 21,8% (n=176) se las desinfectaron menos de 8 veces al día y el 78,2% (n=633) más de 8 veces al día. El material que más se utilizó para la desinfección de las manos fue: el alcohol gel, el agua y el jabón o ambos en un 2,6% (n=21), 14% (n=113) y 81,1% (n=656) respectivamente. Respecto al uso de EPP, el 98,9% de los sujetos lo utilizaron, siendo conformado por mascarilla N95 en un 88,9%, 73% goggles, 70,5% guantes de látex, 31,5% traje Tyvek, 59,8% bata quirúrgica, 59,4% gorro quirúrgico y el 49,32% botas quirúrgicas.
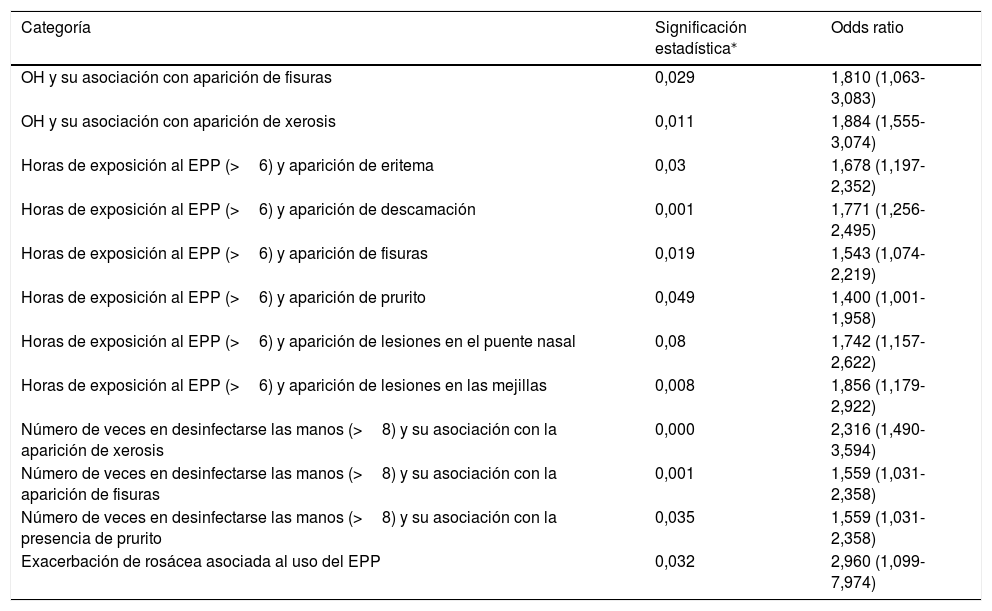
El número de horas de exposición al EPP al día fue en promedio de 6h en 27,14%, y las horas acumuladas a la semana fueron mayores a 20h en un 47,8%. El 21,9% (n=177) tenían antecedentes de enfermedades dermatológicas, siendo las más representativas: la dermatitis atópica (32,7% [n=58]), el acné (19,2% [n=34]), la rosácea (15,20% [n=27]) y la dermatitis por contacto (5,6% [n=10]); de estos, el 52,5% (n=93) presentó una exacerbación de la misma. De las 809 personas, el 78,12% (n=632) presentó alguna alteración cutánea asociada, principalmente xerosis en un 90,34%, descamación en un 64,8%, eritema en un 63,1%, fisuras en un 35,6%, vesículas en un 24,6%, ronchas en un 16,1% y maceración en un 15%. El área corporal más dañada fueron las manos en un 56,6%, el puente nasal con un 25% y las mejillas con 17,8%. Entre los síntomas, el prurito fue el más frecuente (68,9%), seguido por un incremento en la sensibilidad en un 40,9% y dolor en un 32,7%. Por medio del análisis de regresión logística, se encontró una asociación entre la aparición de las lesiones dermatológicas y el uso de alcohol gel, observando que utilizar alcohol gel incrementa 1,81 veces el riesgo de aparición de fisuras OR 1,81; IC 95% 1,063-3,083 y 2,023 el riesgo de xerosis (OR 2,023; IC 95% 1,273-3,215). Las horas de exposición al EPP (>6h) incrementaron el riesgo de aparición de eritema (OR 1,678; IC 95% 1,197-2,352), descamación (OR 1,771; IC 95% 1,256-2,495) y fisuras (OR 1,543; IC 95% 1,074-2,219), así como la presencia de prurito (OR 1,400; IC 95% 1,001-1,958) con mayor riesgo para la aparición en el puente nasal y la mejilla con un OR de 1,742 y 1,856 respectivamente. Se demostró que desinfectarse las manos más de 8 veces al día incrementó 2,316 veces el riesgo de presentar xerosis (OR 2,316; IC 95% 1,490-3,594); 2,649 veces el riesgo de aparición de fisuras (OR 2,649; IC 95% 1,498-4,687), y 1,559 veces la presencia de prurito (OR 1,559; IC 95% 1,031-2,358). El uso del EPP mayor a 6h fue un factor de riesgo para la exacerbación de las enfermedades dermatológicas, de ellas la más frecuente fue rosácea con un OR de 2,960 (IC 95% 1,099-7,974) (tabla 1).
Factores de riesgo para el desarrollo de lesiones cutáneas asociadas al uso de EPP para la atención de los pacientes con infección por COVID-19 en los hospitales del área metropolitana de la Ciudad de México
| Categoría | Significación estadística⁎ | Odds ratio |
|---|---|---|
| OH y su asociación con aparición de fisuras | 0,029 | 1,810 (1,063-3,083) |
| OH y su asociación con aparición de xerosis | 0,011 | 1,884 (1,555-3,074) |
| Horas de exposición al EPP (>6) y aparición de eritema | 0,03 | 1,678 (1,197-2,352) |
| Horas de exposición al EPP (>6) y aparición de descamación | 0,001 | 1,771 (1,256-2,495) |
| Horas de exposición al EPP (>6) y aparición de fisuras | 0,019 | 1,543 (1,074-2,219) |
| Horas de exposición al EPP (>6) y aparición de prurito | 0,049 | 1,400 (1,001-1,958) |
| Horas de exposición al EPP (>6) y aparición de lesiones en el puente nasal | 0,08 | 1,742 (1,157-2,622) |
| Horas de exposición al EPP (>6) y aparición de lesiones en las mejillas | 0,008 | 1,856 (1,179-2,922) |
| Número de veces en desinfectarse las manos (>8) y su asociación con la aparición de xerosis | 0,000 | 2,316 (1,490-3,594) |
| Número de veces en desinfectarse las manos (>8) y su asociación con la aparición de fisuras | 0,001 | 1,559 (1,031-2,358) |
| Número de veces en desinfectarse las manos (>8) y su asociación con la presencia de prurito | 0,035 | 1,559 (1,031-2,358) |
| Exacerbación de rosácea asociada al uso del EPP | 0,032 | 2,960 (1,099-7,974) |
EPP: equipo de protección personal; OH: alcohol.
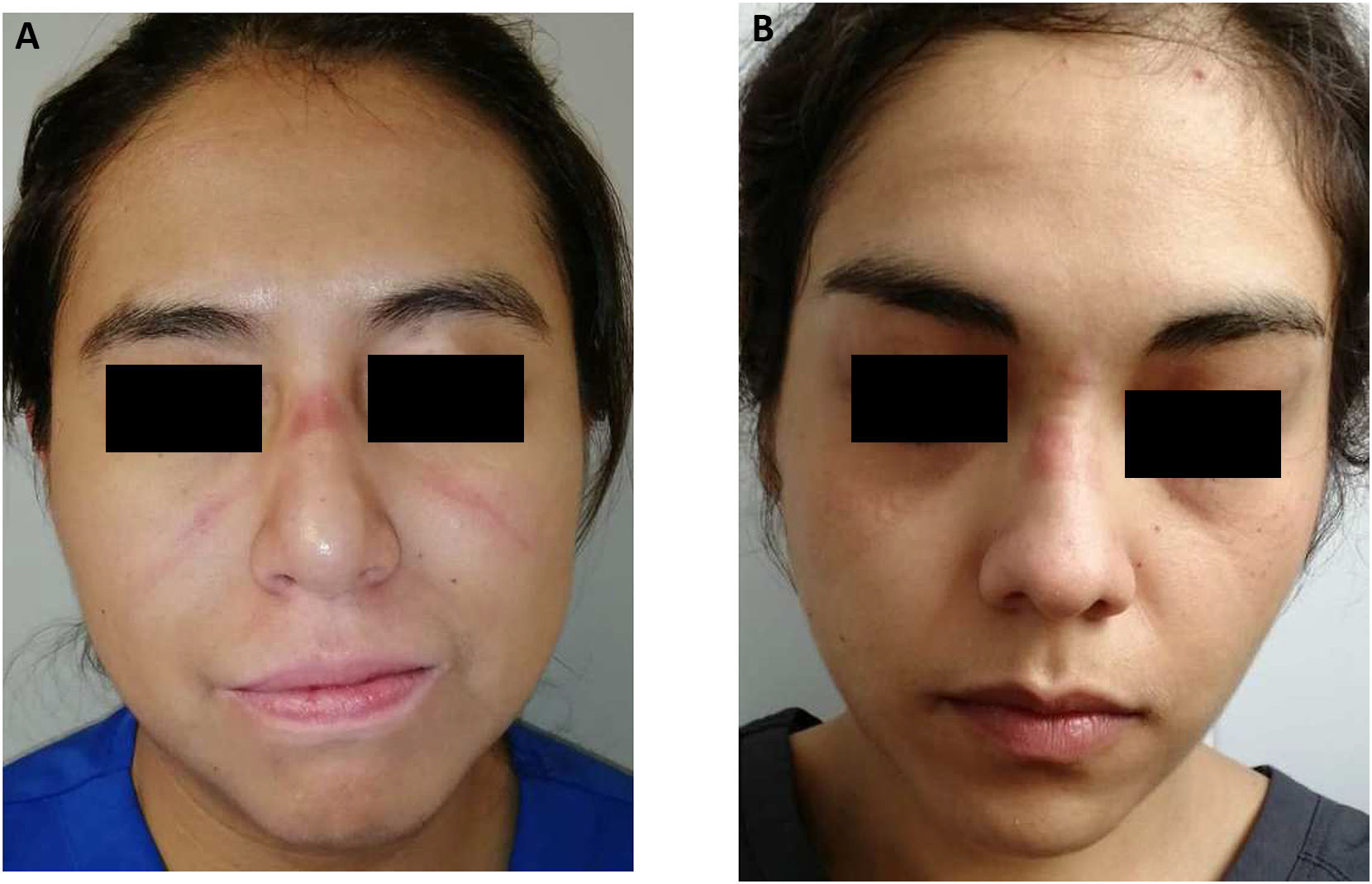
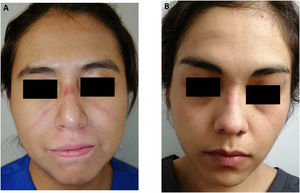
El brote pandémico de COVID-19 planteó un nuevo tema de preocupación mundial desde diciembre de 2019: las lesiones cutáneas en el personal de la salud usuaria de EPP, con el subsecuente deterioro del estado de la salud y de la calidad de vida; se ha encontrado que el uso continuo y prolongado del mismo se asocia a una mayor prevalencia de estas, manifestándose en mayor frecuencia como xerosis, descamación, eritema y maceración en múltiples localizaciones anatómicas, siendo las manos, el puente nasal y las mejillas las regiones más afectadas. Nuestros resultados concuerdan con los obtenidos por Jiang et al.9, quien encontró una mayor prevalencia de las lesiones cutáneas entre el personal médico y la coexistencia de las lesiones por presión relacionadas con el dispositivo, daño cutáneo asociado con la humedad y los desgarros cutáneos, con afectación anatómica similar (el puente nasal, las mejillas y la frente), como se puede evidenciar en las figuras 2A y B. Observamos que la dermatitis de las manos causada por una mayor frecuencia en el lavado de manos y el uso de desinfectantes de manos a base de alcohol fue el síntoma más común, afectando al 56,6% del personal de salud, muy similar a lo que encontraron Hadjieconomou et al.8. En el análisis multivariado se demostró una asociación entre la aparición de las lesiones cutáneas con el uso de alcohol gel y las horas de uso del EPP. En primer lugar se evidenció la presencia de fisuras (OR 1,81; IC 95% 1,063-3,083) y xerosis (OR 2,023; IC 95% 1,273-3,215) con el uso de alcohol gel. Con un promedio de 6h de exposición al EPP se observó la aparición de eritema (OR 1,678, IC 95% 1,197-2,352), descamación (OR 1,771; IC 95% 1,256-2,495) y fisuras (OR 1,543; IC 95% 1,074-2,219), así como la presencia de prurito (OR 1,400; IC 95% 1,001-1,958). Concordando nuevamente con Jiang et al., donde el mayor tiempo de uso diario de EPP, la diaforesis profusa y el sexo (masculino) aumentaron el riesgo de lesiones cutáneas. De acuerdo con las regulaciones de la OMS, el EPP debe ser reemplazado cada 4h, sin embargo, en realidad es usado de 6 a 8h seguidas debido a la grave situación epidémica y la insuficiencia de recursos médicos; lo que, aunado al largo tiempo de uso, la presión generada por los artefactos del EPP, la poca volatilización de la transpiración, la alteración en el flujo sanguíneo y la subsecuente hipoxia tisular local, generarían los daños cutáneos observados.
A) Dermatosis generadas por el uso prolongado de goggles oculares asociada a vitíligo: dermatosis localizada en la cabeza que afecta el dorso nasal y ambas mejillas, caracterizada por placas eritematoescamosas de bordes irregulares asociadas a pústulas milimétricas en la superficie. B) Dermatosis generada por el uso prolongado de goggles oculares: dermatosis localizada en la cabeza que afecta el dorso nasal y el entrecejo, conformada por placas eritematoedematosas de bordes irregulares.
En el contexto de la pandemia de COVID-19 con el objetivo de salvaguardar la salud de los profesionales sanitarios, se priorizó la eficacia de los EPP a la comodidad, lo que puede generar daños cutáneos asociados a su uso. Se ha evidenciado que el uso continuo y constante del mismo, asociado a una piel con tendencia a la fragilidad, puede generar mayor daño y por lo tanto, mayor impacto en la calidad de vida del personal encargado de la atención al paciente con COVID-19 que puede ir en detrimento del trabajo asistencial brindado. Por ello, es imperante poner en marcha acciones sistematizadas para mejorar sus condiciones de trabajo, el tiempo y las características de su uso, así como acciones preventivas, usando como ejemplo, la implementación de parches de gel hidrocoloides.
FinanciaciónLa presente investigación no ha recibido ayudas específicas provenientes de agencias del sector público, sector comercial o entidades sin ánimo de lucro.
Conflicto de interesesNinguno.