INTRODUCCIÓN
Hasta que el Dr. Farr propusiera a mediados del siglo XIX que las epidemias gripales tenían un ciclo temporal de 30-40 años, nadie se había planteado este hecho. El problema es que este virus, así como otros microorganismos, nos ha acompañado en nuestro devenir histórico influyendo en el desarrollo de nuestros destinos1,2. Y si en la actualidad todo el mundo ha oído hablar de la mal llamada «gripe española», muy poca gente tendrá información de la «gripe suina» que acompañó a Colón en 1493 en su periplo americano y que provocó la muerte de miles de indígenas que nunca habían tenido contacto con el virus gripal3. La analogía es clara con lo que parece estar sucediendo en la actualidad en lo referente al nuevo virus pandémico gripal. Razón por la cual no debiera sorprendernos la posibilidad de que se produzcan muertes (directas o indirectas) como consecuencia de la gripe A4-7.
No debemos olvidar que vivimos en un mundo globalizado donde las distancias no existen, y si vivir en esta aldea global tiene beneficios indiscutibles, también tiene peligros ignorados. El problema al que nos enfrentamos es que antiguamente las enfermedades tardaban años en diseminarse y, ahora, con los medios de transporte actuales, especialmente el avión, se podría decir que la diseminación es instantánea8-11, bien sea por la modificación de procedimientos operativos o, cuando debido a la distancia, se permanece durante largo tiempo en el interior de las aeronaves12,13.
Y, por tanto, si históricamente el impacto epidemiológico podía llegar a ser brutal (sólo baste recordar la peste negra en Europa, o la gripe en el nuevo mundo) en el momento actual, aun con el conocimiento adquirido, el impacto de una nueva cepa surgida en el lugar más recóndito del planeta puede tener consecuencias catastróficas, no a lo peor por el número de muertos sino por la paralización de la economía en el ámbito global, para intentar atajar el brote o por el miedo irracional a la diseminación de una enfermedad14. Sirva de ejemplo la diseminación del virus H1N1 que apareció en diciembre de 1977, 1 mes después en Extremo Oriente, Finlandia y Reino Unido para llegar en febrero de 1978 al centro de Estados Unidos15. En comparación a esto, las aves silvestres migratorias también diseminan nuevas cepas, provocando brotes como el de 2003 en los Países Bajos por el virus H7N7, que causó 83 casos confirmados, con un muerto que no fue vacunado ni tratado específicamente16,17.
Si algo ha sorprendido esta nueva gripe ha sido el impacto mediático que ha degenerado incluso en un estado de alarma social, gracias a un inadecuado tratamiento de la información científica18. A finales de abril, los medios de comunicación se hacían eco en páginas interiores de la aparición de una extraña epidemia a la que denominaban «gripe porcina», pasando el 26 a la portada desde las páginas de sociedad, a las de nacional e incluso a los editoriales19. De ahí que nos enfrentemos a una crisis sanitaria que se ha convertido en mediática y que está cambiando, y cambiará, los hábitos sociales de las personas. Sólo baste recordar las imágenes de ciudadanos con mascarillas de protección, la celebración de ceremonias religiosas en la calle o la modificación de éstas para intentar atajar la diseminación del proceso20.
Lo que sí está claro es que el personal sanitario, además de resultar clave en el control de enfermedades como la gripe, resulta una pieza vital en la comunicación del riesgo. Esto es así porque ahora podemos decir que estamos preparados, disponemos de planes de vigilancia, conocemos el virus y cómo atajar los primeros brotes, sabemos cómo protegernos, cómo establecer medidas de control de infección en toda la cadena sanitaria, disponemos de tratamientos y de vacuna específica. Y mucho más importante, hay planes y procedimientos de coordinación entre las distintas administraciones21. Motivo por el cual se debe huir del establecimiento de regímenes propios de actuación a favor de protocolos científicos o incluso del propio sentido común, debiendo poner en práctica los mecanismos jurídicos que permitan tomar decisiones de carácter general para todo el territorio nacional22.
Pero una vez que la pandemia alcance su máxima expresión, tendremos que adoptar tanto medidas terapéuticas como no terapéuticas para atajar el brote, destacando la adopción de un adecuado nivel de protección individual para reducir el impacto de la enfermedad entre el colectivo sanitario, personal que resultará clave en el control de la pandemia. De ahí que debamos hacer hincapié en qué nivel de protección individual adoptar en función del riesgo al que se esté sometido en función del trabajo realizado.
El problema es: ¿cuál es el nivel de protección individual que se debería adoptar por parte del personal sanitario sin aumentar la alarma a la población? O, lo que es lo mismo, ¿cuál es el nivel mínimo de protección que debe adoptar el personal sanitario para disminuir el riesgo de infección?
MEDIDASDECONTROLDEINFECCIÓNYPROTECCIÓNPERSONAL
Para dar respuesta a las preguntas anteriormente realizadas, lo primero que hay que hacer es analizar cómo se transmite el virus, ya que a la diseminación aérea por medio del estornudo o tos, hay que añadir el contagio por contacto y por fómites (al permanecer viable incluso durante horas)23.
De ahí que las medidas de control de infección incluyan primordialmente la educación sanitaria y la instauración y mejoras de la higiene individual:
Cubrirse la boca y la nariz al toser o estornudar con el brazo.
Usar toallitas de papel para impedir la diseminación de secreciones respiratorias al toser o estornudar.
Higiene de manos (lavados frecuentes con jabón y agua o desinfectantes).
El problema es que habrá que desarrollar una amplia labor divulgadora y de concienciación de la sociedad si hacemos caso a una encuesta online realizada por Yahoo entre el 9 y el 16 de agosto, donde el 64% de la muestra (5.167) no iba a dejar de besar y dar la mano como recomiendan los médicos para reducir el contagio de la gripe A24.
Por añadidura, en la «Guía para la elaboración del plan de actuación de las empresas o centros de trabajo frente a emergencias pandemia de gripe» de julio de 2009, se hace hincapié en que es una responsabilidad de toda la sociedad la preparación frente a una pandemia, describiéndose como estrategias de control de la enfermedad durante la pandemia las siguientes medidas: aislamiento, cuarentena y distanciamiento social25.
Por este motivo, la adopción de un adecuado nivel de protección individual por parte del personal sanitario es (será) crucial para reducir el contagio. De esta manera, y en analogía a otras enfermedades, el equipo mínimo de protección deberá proteger las vías respiratorias mediante dispositivos de barrera, así como protección de las manos por medio de guantes. A esto habría que añadir la protección de las mucosas oculares por medio de gafas o caretas de protección.
Un problema añadido es que no sólo necesitamos disponer del adecuado nivel de protección, sino que debemos estar instruidos y adiestrados en su uso26,27. Con esto, evitaremos las autocontaminaciones y la transferencia de la contaminación al conjunto de la cadena sanitaria, porque el virus sigue siendo viable incluso hasta 48 h en superficies duras no porosas. Y esto es así porque el virus gripal se inactiva a 56 ºC en 3 h o a 60 ºC en 30 min, a pH ácido y desinfectantes como la formalina y los compuestos de yodo, además de otros productos químicos oxidantes (dodecilsulfato de sodio, β-propiolactona, etc.)28.
Debido a esta resistencia ambiental y a los productos desinfectantes, y por analogía con el virus H5N1, el nivel de protección individual debiera extremarse en función del nivel de exposición al virus. Así, en el protocolo de actuación para trabajadores y personas expuestas a aves o animales infectados por virus de gripe aviar altamente patógenos, el equipo de protección individual incluye29:
Guantes desechables ligeros de nitrilo o vinilo, o guantes industriales de caucho con marcado CE y ser conformes a las normas EN-420 y EN-374. Aconsejándose la utilización de guantes de algodón debajo de los de protección para evitar dermatitis.
Mascarillas de protección respiratoria tipo FFP2 conforme a la norma EN-149, y si éstas no están disponibles se pueden utilizar mascarillas quirúrgicas.
Gafas protectoras de montura integral que den protección frente a salpicaduras y conforme a la norma EN-166. Y que permitan, cuando sea necesario, el uso de gafas de corrección óptica.
Ropa protectora impermeable que cubra todo el cuerpo (incluida la cabeza).
Calzas protectoras de zapatos desechables o botas de caucho o poliuretano o butilo que puedan ser limpiadas y desinfectadas tras su utilización.
El problema es que estos criterios no han sido fijos en el tiempo. Y si para el caso del virus H5N1 se citaba en los primeros documentos el uso de mascarillas FFP3 o FFP2, posteriormente se redujo incluso al uso de mascarillas quirúrgicas en función del trabajo realizado y el riesgo de exposición30-32.
El problema es que cuando hablamos de mascarillas del tipo FFP o de equipos de protección, la gran mayoría desconoce qué son, para qué sirven y cuál es el nivel de protección que confiere su uso. Por este motivo, debemos hacer un esfuerzo para conocer el material de protección que utilizamos. De ahí que se deba agradecer el esfuerzo realizado por el Instituto Nacional de Seguridad e Higiene en el Trabajo del Ministerio de Trabajo y Asuntos Sociales para dar claridad e intentar aclarar las posibles dudas que se plantean en el uso de los equipos de protección biológica33-35.
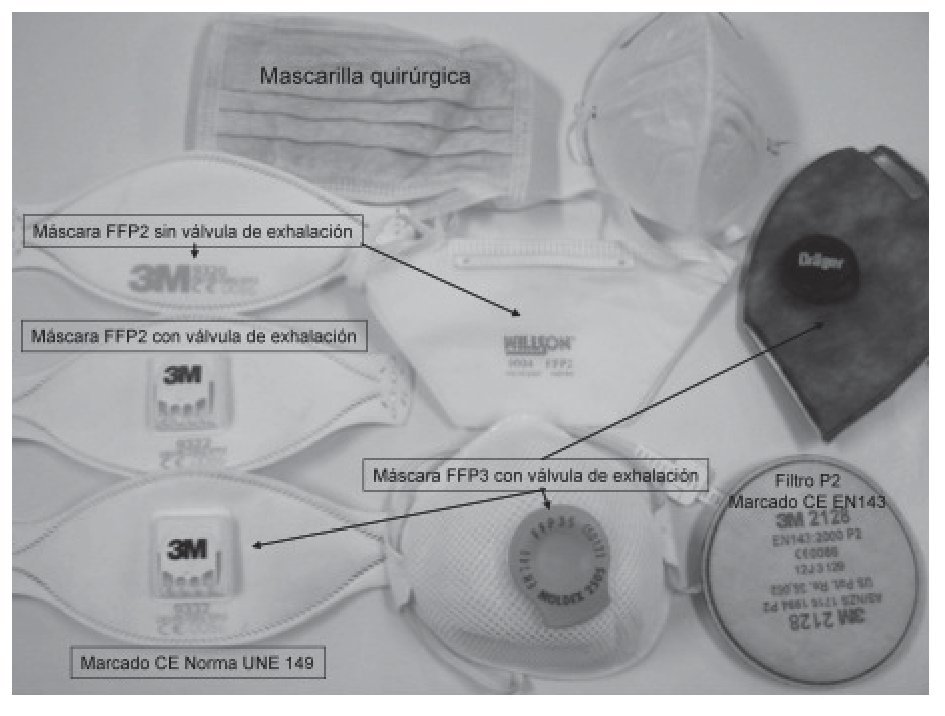
Sirva de ejemplo la recomendación de uso de la mascarilla N-95 contenida en numerosos trabajos para protegerse frente a los riesgos biológicos. El problema es que esta mascarilla autofiltrante es recomendada por el National Institute for Occupational Safety and Health americano, y aun teniendo eficacia comprobada, su uso no estaría contemplado por la legislación europea al no estar homologada en Europa. Por esta razón, en España deben utilizarse las mascarillas certificadas tipo FFP3 (eficacia del 99%) o tipo FFP2 (eficacia del 94%) que dispongan del marcado CE y que cumplen los requerimientos de la norma europea (UNE-EN 149:2001) (fig. 1). Esta norma clasifica a las mascarillas autofiltrantes en 3 tipos, FFP1, FFP2 y FFP3, en función de la eficacia de filtración de partículas y según la fuga total junto con la pérdida de ajuste por el sellado facial, las tipo 1 son las menos eficaces y las tipo 3 las más eficaces36,37.
FIGURA 1. Mascarillas de protección FFP.
A pesar de que en España parece que la percepción del riesgo frente a la gripe pandémica es menor que en otros países, a tenor de la no utilización de medios de protección respiratoria, parece razonable que a la entrada de los centros sanitarios, lugares donde se va a generar un agrupamiento de enfermos, se dispusieran mascarillas de protección, ideal del tipo FFP3 o FFP2 sin válvula de exhalación, al objeto de evitar la diseminación involuntaria del virus (aunque también serían útiles las mascarillas quirúrgicas para los usuarios de los servicios sanitarios) y de reducir la posibilidad de contagio, toda vez que la adopción de medidas de distanciamiento social en el interior de los edificios parece más complicado que lo que los protocolos pudieran establecer.
De esta manera, el personal administrativo y técnico que pudiera participar en tareas de filiación/admisión también debería adoptar un nivel de protección individual en función del riesgo asumido. Así, con la sola protección respiratoria con una mascarilla quirúrgica, o mejor una mascarilla FFP2 con válvula, podría realizar su trabajo. En el caso de que tuviera contacto con las personas que acuden al centro sanitario y son atendidas en primer lugar por éstas, deberían protegerse las manos con guantes. O mejor aún, evitar tener contacto con cualquier tipo de material o sistemas de identificación que portara el potencial enfermo. Aunque parece más prudente interponer un medio de barrera como una mampara de cristal (o material similar) en el lugar de admisión o puesto de información por 2 razones: la primera, en cumplimiento del Real Decreto número 664/1997, de 12 de mayo, sobre la protección de los trabajadores contra los riesgos relacionados con la exposición a agentes biológicos durante el trabajo, y, la segunda, y no menos importante, para dar una sensación de tranquilidad y reducir el estado de alarma social en la sociedad, ya que cuando el enfermo se dirigiera al centro sanitario aumentaría su nivel de estrés en función del nivel de protección de los trabajadores que allí desarrollan su trabajo.
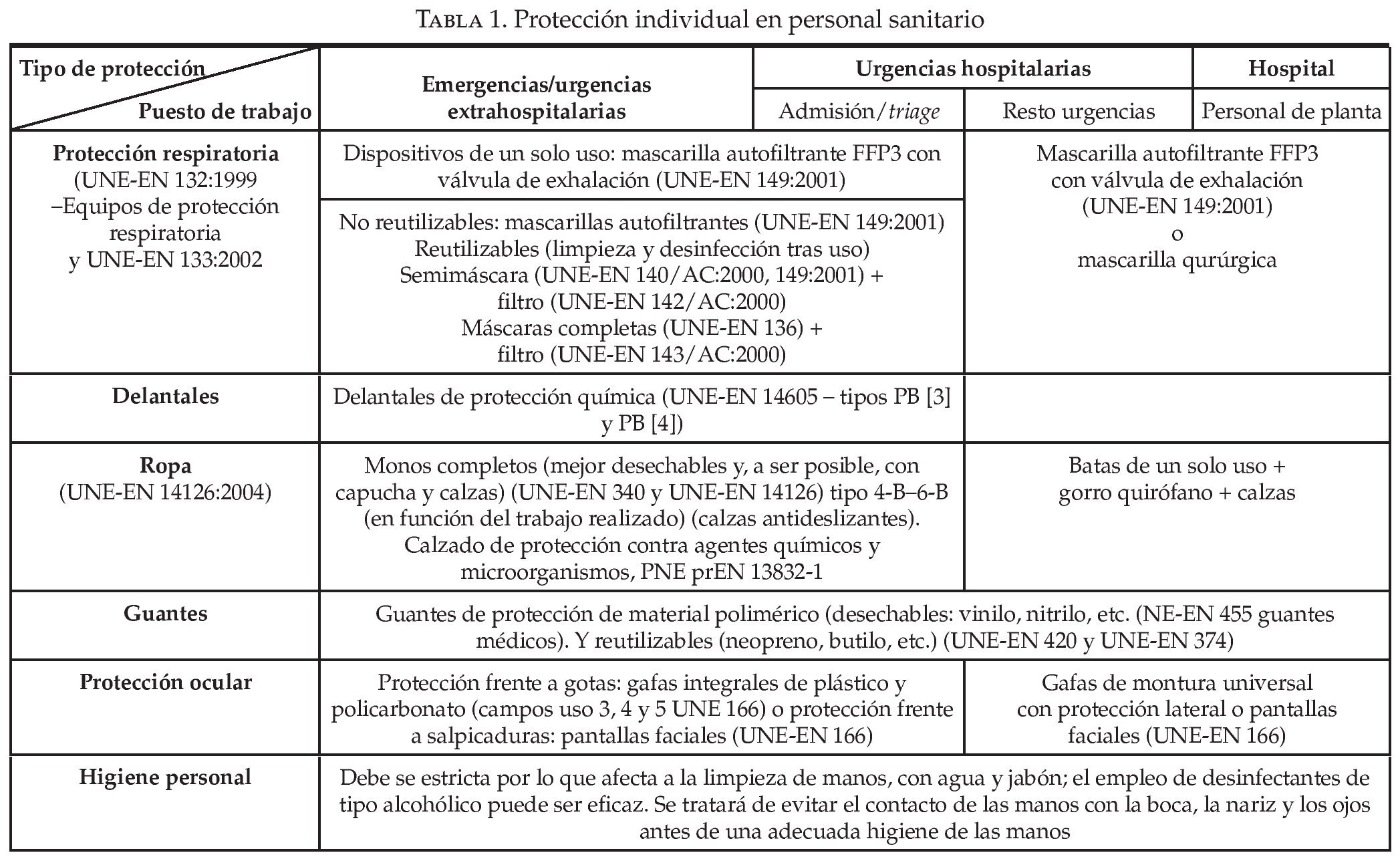
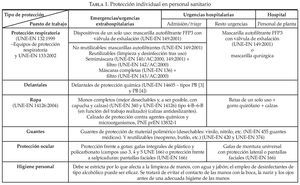
En la tabla 1 se resume el tipo de protección que debería adoptar el personal sanitario en función del puesto de trabajo que desarrolla38. Así, de esta forma distinguimos el personal que desarrolla su función dentro del ámbito extrahospitalario con relación al personal que desarrolla su función dentro de las urgencias hospitalarias (o en centros de salud o centros de atención primaria que funcionen como servicios de urgencias).
El hecho diferencial entre unos y otros es que el personal que desarrolla su trabajo fuera de un centro sanitario tienen un nivel de riesgo muy superior al que trabaja dentro de un centro sanitario, porque presenta un mayor riesgo de autocontaminación al tener que realizar el procedimiento de retirada del equipo protector en condiciones menos idóneas (comodidad, medios, tiempo, etc.), como pueda ser en la vía pública en el caso de asistencia domiciliaria, y que desarrolla su tarea en espacios confinados como pueden ser los vehículos sanitarios. Por último, y esto es lo más importante, su nivel de estrés puede ser muy superior al tener que desarrollar su trabajo, la mayoría de las veces, en condiciones muy forzadas.
Por estas razones, el personal que desarrolla su trabajo en el ámbito extrahospitalario, deberá adoptar el mayor nivel de protección respiratoria mediante el uso de mascarillas autofiltrantes FFP3 con válvula de exhalación, para así reducir el estrés respiratorio. Aunque podrían utilizar semimáscaras o máscaras completas con filtros P2 o P3 para alcanzar un mayor nivel de protección, evitando el uso de dispositivos de protección ocular, mejorando la sensación de seguridad, pero dando una imagen de protección excesiva para el riesgo de infección (fig. 1).
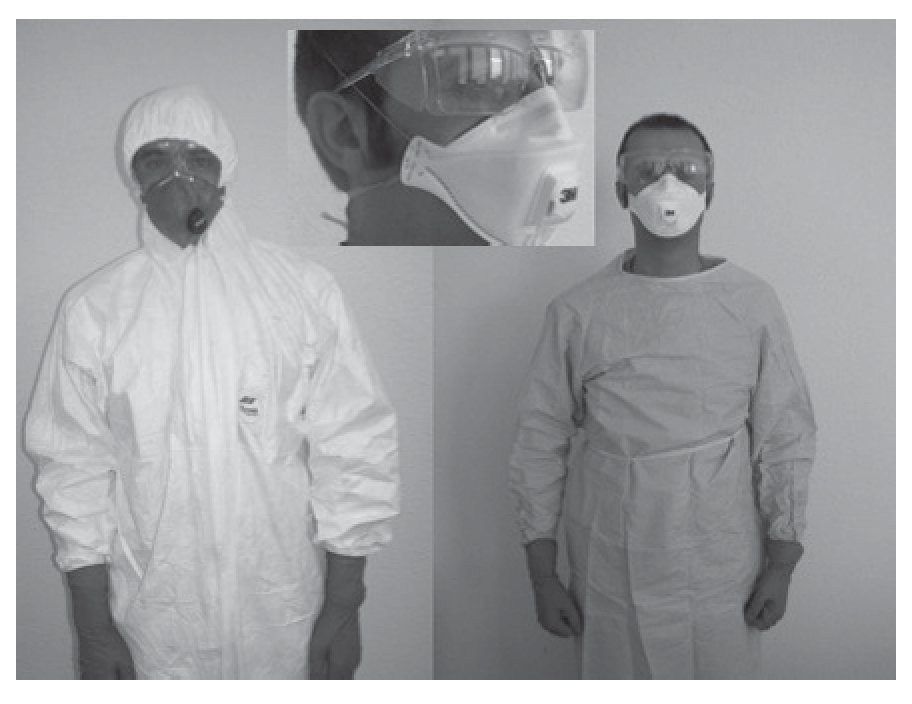
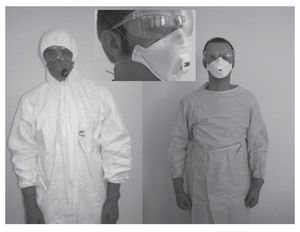
El uso de delantales (mandiles) de protección química (al no existir específicos para la protección biológica) confiere una mayor protección gracias a la evitación de la contaminación de la ropa de protección. En caso de no disponer de éstos, se podrían utilizar delantales de polietileno que podrían reducir el riesgo de transferencia de la contaminación, no excluyendo el uso del delantal de la utilización de uniformes o monos completo de protección, con calzas (o botas) y capucha. Deben ser de categoría III tipo 4-B a 6-B para así estar protegidos frente al peligro de contagio de acuerdo a la Directiva 89/686 CEE. La elección del tipo 4-B, 5-B o 6-B estará en función del nivel de protección que se quiera alcanzar, ya que si queremos que sean herméticos frente a líquidos pulverizados (UNE-EN 14605:2005) deberemos decantarnos por los de tipo 4-B. O utilizar los de tipo 5-B si queremos que los trajes tengan conexiones herméticas frente a aerosoles (UNE-EN ISO 13982-1:2005). O si, por el contrario, los trajes ofrecen una protección limitada frente a salpicaduras de productos químicos líquidos deberemos utilizar los de tipo 6-B (UNE-EN 13034:2005)39. La mayoría de los productos comerciales dispone de uniformes o monos de protección con capuchas integradas. En caso de no disponer de éstas, habría que utilizar un gorro de protección para evitar la contaminación. Desde nuestro punto de vista, cualquiera de estos tipos de trajes sería perfectamente válido para prevenir la transferencia de contaminación de los enfermos al personal sanitario (fig. 2).
FIGURA 2. Equipos de protección individual para personal hospitalario y de emergencia extrahospitalaria.
El uso de guantes y los medios de protección ocular son fundamentales para prevenir la diseminación del virus gripal y la posterior infección del personal sanitario. Pero lo más importante respecto al uso de guantes, es prevenir la transferencia de la contaminación por las diferentes superficies que se van tocando, debiendo extremar las medidas de asepsia y evitar manipular equipos, superficies y materiales que después serán tocados por personas sin protección.
En el caso de la asistencia domiciliaria por parte del personal de urgencias/emergencias habrá que tener en cuenta que el personal deberá ponerse los equipos de protección fuera del lugar donde vive el paciente, ya que se deberá evitar el peligro de infección, debiendo extremar el cuidado cuando se quiten el equipo de protección individual una vez realizada la asistencia domiciliaria, y retirarse el equipo de acuerdo a un procedimiento normalizado que debiera tener en cuenta el siguiente orden de retirada:
Retirar el protector ocular.
Retirar el mono de protección. O en caso de no tener capucha integrada, retirar el gorro y la bata desechable, teniendo especial cuidado en tocar el interior del equipo de protección para evitar la contaminación.
Retirar los guantes.
Realizar un lavado higiénico de manos frotando con un antiséptico de tipo alcohólico (preferiblemente) o con agua y jabón.
Retirar el protector respiratorio agarrando las bandas elásticas y sin tocar la parte frontal.
Realizar un lavado higiénico de manos frotando con un antiséptico de tipo alcohólico (preferiblemente) o con agua y jabón.
Este nivel de protección también se debe adoptar por el personal de admisión/triage de las urgencias hospitalarias. El problema será adecuar físicamente la admisión de las urgencias, ya que se debería establecer un punto previo de clasificación para las personas que acudan a los centros sanitarios al objeto de establecer flujos diferenciados para las personas sospechosas/ confirmadas de presentar un proceso respiratorio, como pueda ser gripe A, de las que presentan otras patologías. Este hecho es similar a los preparativos hospitalarios que hay que plantear en el plan de emergencias para un incidente no convencional.
En ese lugar físico previo a la admisión el personal sanitario deberá adoptar el nivel de protección anteriormente descrito, dejando para el resto de urgencias y para el personal de planta que tenga contacto con enfermos sospechosos/confirmados de gripe el uso de mascarillas autofiltrantes FFP3 o FFP2 con válvula de exhalación o mascarilla quirúrgica, guantes de protección de material polimérico de vinilo o nitrilo, gafas de montura universal con protección lateral (detalle fig. 2), bata quirúrgica de un solo uso y gorro (fig. 2). Estableciendo un procedimiento de retirada del equipo en orden similar al anteriormente descrito.
Pero como se ha dicho, lo más importante para la prevención del contagio es el mantenimiento de una estricta higiene personal en cuanto a lo que afecta a la limpieza y desinfección de las manos mediante el uso de agua y jabón junto con desinfectante de tipo alcohólico. Evitar el contacto de las manos con la boca, nariz y ojos, y prevenir la diseminación de la contaminación evitando tocar con las manos contaminadas materiales como pomos de puerta, material médico de uso común o cuanto pueda contribuir a la diseminación de ésta.
Se deberá realizar una adecuada gestión de residuos eliminando de forma adecuada los componentes de los equipos de protección desechables de acuerdo a la normativa de gestión de residuos biosanitarios, mientras que los reutilizables se deberán limpiar y desinfectar antes de su nuevo uso.
Un aspecto importante que se debe tener en cuenta a la hora de prevenir el contagio de enfermedades de transmisión aerógena en espacios confinados, como los vehículos de transporte sanitario, es realizar protocolos de desinfección de ambulancias, así como la posible utilización de métodos de barrera más o menos sofisticados para evitar la posibilidad de contagio40-43.
CONCLUSIÓN
El hombre ha vivido sin saberlo con el virus gripal a lo largo de toda la historia, modificando el devenir histórico conforme surgían nuevos virus. El problema es que ahora tenemos más información, pero no tenemos más formación. Modificándose nuestra percepción de los riesgos en función del tratamiento informativo de los medios de comunicación. Este problema para los sanitarios tiene una doble vertiente: la primera es que el personal sanitario no es ajeno a esa percepción del riesgo y, la segunda es que el usuario de los servicios sanitarios «exige» un servicio en función de la información disponible. Por esto, todo el mundo quiere antivirales y vacunarse, sin importarle las consecuencias futuras de las decisiones apresuradas forzadas por la presión ciudadana.
Las medidas de control que plantean los programas de respuesta pasan por el cambio en los hábitos de los ciudadanos. El problema es que el personal sanitario tendrá que hacer frente a las medidas de distanciamiento social con la única salvaguarda de la adopción de un adecuado nivel de protección individual, así como con la formación y el entrenamiento de éstos para evitar entrar en la cadena de contagio y convertirse ellos en enfermos. Para evitar esto, la adopción de un adecuado nivel de protección individual en función de la tarea desarrollada tendrá beneficios claros en la lucha contra la pandemia: el impacto de la pandemia entre el personal sanitario (y su entorno) será menor, el ciudadano percibirá de forma positiva que la atención sanitaria recibida es la adecuada y se evitará la aparición de estados de alarma o incluso de histeria colectiva que empeorarían la situación social.
Dirección para correspondencia y solicitud de separatas:
A. Cique Moya Escuela Militar de Defensa NBQ. Ctra. Torrelodones a Colmenar Viejo, Km 4. 28240 Hoyo de Manzanares. Madrid. España.
Correo electrónico: aciquemo@et.mde.es