Comentario
Edición Española
"TRATAMIENTODELDOLORENLASOPERACIONESDECOMBATEACTUALES"
Luis Sáenz Casco
Capitán Médico. Especialista en Medicina Intensiva y Cuidados Críticos. Madrid. España.
Con la política global del siglo XXI, es habitual el desplazamiento a países extranjeros de tropas y personal vario, donde pueden verse implicados en enfrentamientos armados en el desarrollo de sus cometidos. Enfrentamientos que producirán lesiones traumáticas de diferente índole1, con un denominador común: el dolor.
La International Association for the Study of Pain definió en 1973 el dolor como una «experiencia sensorial y emocional desagradable asociada con una lesión hística presente o potencial o descrita en términos de la misma». Su afrontamiento multidisciplinario forma parte del tratamiento de la mayoría de las patologías y lesiones, y un mal control tendrá repercusiones agudas con empeoramiento del cuadro sistémico por aumento de las necesidades metabólicas2,3, así como efectos a largo plazo con la posible aparición de cuadros de dolor crónico y de estrés postraumático4.
Ante la cada vez más escasa disponibilidad de médicos5, la doctrina sanitaria de los países occidentales ha jerarquizado la sanidad militar en diferentes niveles6 de cuidado en función de las capacidades, medidas en especialidades médicas y, fundamentalmente, de su proximidad al combatiente, consciente de la importancia que posee una asistencia lo mas inmediata posible.
Los 2 primeros niveles se encontrarían dentro del concepto de asistencia prehospitalaria, con un papel fundamental al ser los primeros en proporcionar cuidados a las bajas de combate. Cuidados proporcionados en el primer nivel por personal con formación sanitaria no universitaria, como es el caso de los paramédicos americanos o de los sanitarios, y actualmente los técnicos en emergencias del Ejército Español, y en un segundo nivel por personal titulado superior, como son los diplomados en enfermería y los licenciados en medicina.
Esta asistencia prehospitalaria seguirá los mismos principios del mundo civil7, modificando las prioridades y adaptándolas al contexto hostil8 en el que se desarrollan, pero siempre con especial atención al tratamiento del dolor, por medio de medidas no farmacológicas básicas como la correcta inmovilización, o por medio de combinaciones de fármacos, dentro de los cuales los antiinflamatorios y los derivados opiáceos deben jugar un papel primordial, como se refleja en la escala analgésica de la OMS9, que debe ser conocida por todos los profesionales.
En los siguientes niveles, los heridos se beneficiarán del tratamiento especializado, similar al proporcionado en los hospitales civiles, aprovechando al máximo las posibilidades técnicas, por medio de perfusiones de analgésicos y de bloqueos nerviosos periféricos o regionales. Con ello logramos un grado de bienestar y tolerancia que nos permitirá realizar evacuaciones, en ocasiones de gran duración, con un máximo de garantías.
Por último, no debemos olvidar que la medicina ha alcanzado grandes progresos de la mano de los conflictos bélicos10,11, tanto desde el punto de vista fisiopatológico, como fue la descripción del «pulmón de shock» en la Guerra de Vietnam sin necesidad de retroceder excesivamente en el tiempo, como desde un punto de vista terapéutico, sin duda fruto de la necesidad de conseguir una mejor atención.
A este respecto, los autores, Ian H. Black, MD, y John McManus, MD, MCR, nos exponen las líneas de investigación para el futuro inmediato, que pasa por el uso de técnicas menos invasivas, como las administraciones intranasales, el uso de fármacos con un perfil riesgo-beneficio adecuado, y las denominadas «vacunas contra el dolor», aún en estudio y desarrollo, que lógicamente quedan pendientes de conseguir la evidencia científica para convertirse en tratamientos rutinarios12.
Tal vez con todo ello consigamos algún día vencer el dolor, mientras los combatientes consiguen cumplir con su misión.
Bibliografía
1. Moore E, Knudson M, Schwab CW, Trunkey DD, Johannigman JA, Holcomb JB. Military-civilian collaboration in trauma care and the senior visiting surgeon program. N Engl J Med. 2007;357:2723-7.
2. Muñoz-Blanco F, Salmerón J, Santiago J. Complications of postoperative pain. Rev Soc Esp Dolor. 2001;8:194-211.
3. Sedation and Analgesia Task Force of the American College of Critical Care Medicine (ACCM) of the Society of Critical Care Medicine (SCCM). Clinical practice guidelines for the sustained use of sedatives and analgesics in the critically ill adult. Crit Care Med. 2002;30:119-41.
4. Gaylord K, Holcomb J, Zolezzi MA. Comparison of posttraumatic stress disorder between combat casualties and civilians treated at a military burn center. J Trauma. 2009;66:S191-5.
5. Carlton P, Jenkins D. The mobile patient. Crit Care Med. 2008;36 Suppl:s255-7.
6. Grathwohl K, Venticinque S. Organizational characteristics of the austere intensive care unit: the evolution of military trauma and critical care medicine; applications for civilian medical care systems. Crit Care Med. 2008;36 Suppl:s275-83.
7. PHTLS. Soporte vital básico y avanzado en el trauma prehospitalario. 5.ª ed. Madrid: Mosby-Elsevier; 2004.
8. Butler K, Holcomb J, Glebner S, et al. Tactical combat casualty care 2007: Evolving concepts and battlefield experience. Military Medicine. 2007;172:1-19.
9. Hernández J, Planas A, Ruiz M. El dolor. Relevancia clínica y social. Criterios etiopatogénicos y clínicos de valoración. Estrategias terapéuticas. Medicine. 2005; 9:3003-11.
10. Grathwohl K, Venticinque S, Blackbourne L. The evolution of military trauma and critical care medicine: Applications for civilian medical care systems. Crit Care Med. 2008;36 Suppl:s253-4.
11. Pruitt B. The Symbiosis of combat casualty care and civilian trauma care: 1914-2007. J Trauma. 2008;64:S4-8.
12. Schug S, Macintyre P, Power I, Scott D, Visser E, Walker S. The scientific evidence in acute pain management. Acute Pain. 2005;7:161-5.
TRATAMIENTODELDOLORENLASOPERACIONESDECOMBATEACTUALES
INTRODUCCIÓN
El entorno de combate exacerba las dificultades características que existen para el tratamiento del dolor agudo y conlleva obstáculos adicionales debidos a la falta de suministros y equipo, al retraso o a la prolongación de los tiempos de evacuación relacionados con las distancias, a la existencia de lesiones de carácter devastador, a la inexperiencia de los profesionales asistenciales y a las situaciones tácticas peligrosas.
MÉTODOS Y RESULTADOS
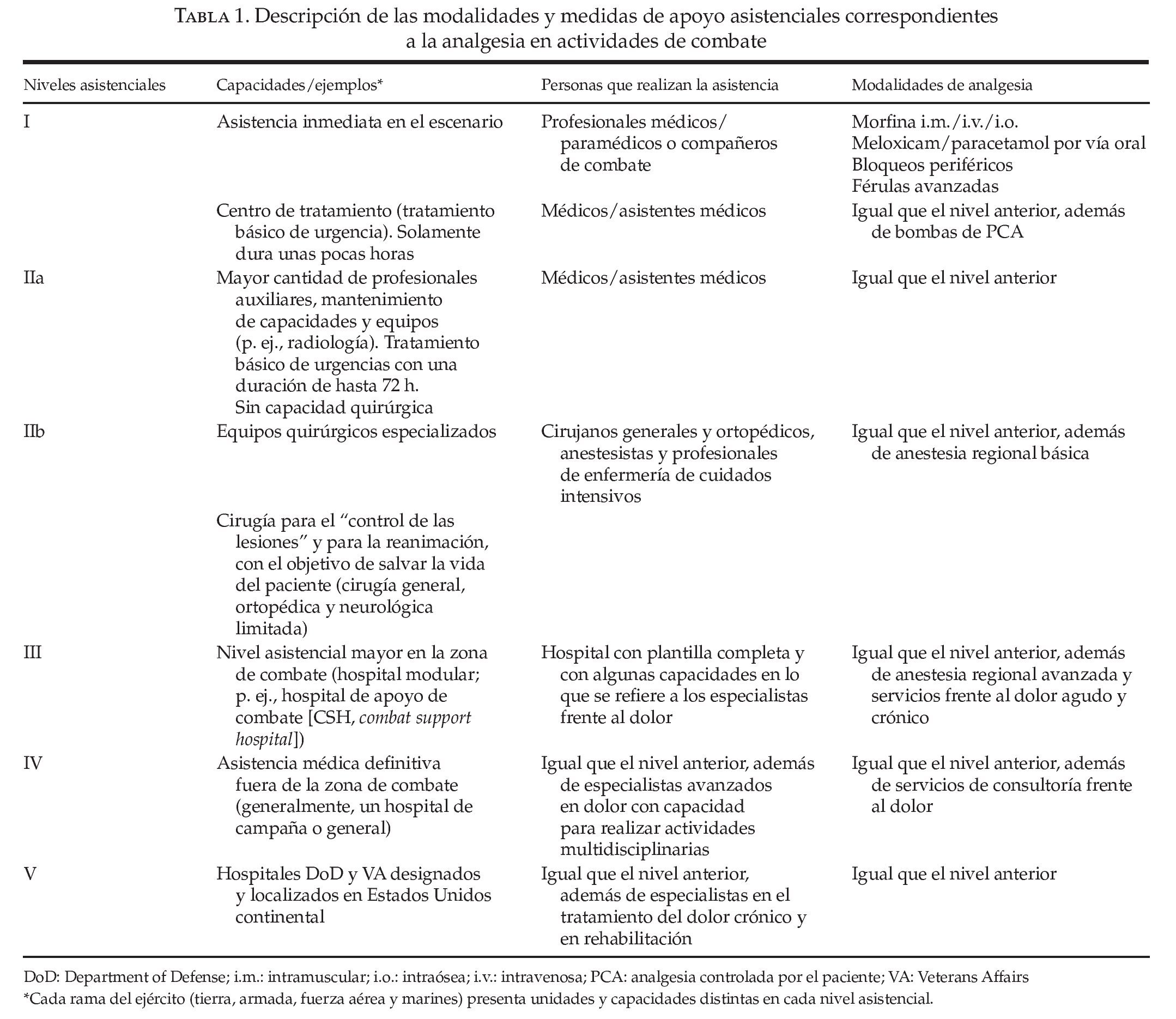
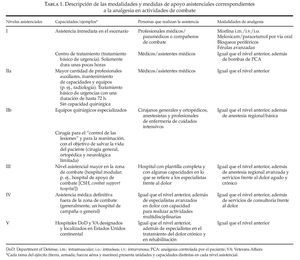
El servicio sanitario del ejército norteamericano que participa en tareas de apoyo en operaciones de combate está organizado en 5 niveles (o escalones) asistenciales.
Los niveles I y IIa en una zona de combate ejercen «funciones» que se consideran «prehospitalarias».
Nivel I. El tratamiento inicial se puede aplicar en el punto en el que ha tenido lugar la herida o la lesión mediante medidas de autoayuda o de ayuda por parte de los compañeros, seguido de la ayuda prestada por personal médico entrenado, generalmente un profesional sanitario de combate del ejército (los denominados «68Whiskeys» [68Ws]):
- Entrenados para administrar morfina por vías intramuscular e intravenosa.
- Formados para la administración de citrato de fentanilo por vía transmucosa oral (OTFC, oral transmucosal fentanyl citrate).
Nivel IIa (equipo quirúrgico de vanguardia). Se insiste en la administración intravenosademorfina en las víctimas del combate en las que es necesaria la analgesia.
FUERZASESPECIALES
¿ «Bolsa de píldoras»:
- Meloxicam: antiinflamatorio no esteroideo (AINE) del grupo de los inhibidores selectivos de la ciclooxigenasa (COX)-2 (no induce disfunción plaquetaria).
- Paracetamol.
Los medicamentos orales en combinación muestran sinergismo, proporcionan una analgesia multimodal, facilitan la disminución de las dosis de opiáceos y no impiden que el soldado pueda llevar su arma.
¿ OTFC (oral transmucosal fentanyl citrate). Se utiliza una dosis inicial de 400 µg que generalmente da lugar a concentraciones plasmáticas máximas no superiores a 2 ng/ml; esta concentración plasmática se asocia a un incremento importante del riesgo de depresión respiratoria.
Dado que OTFC alcanza sus concentraciones séricas máximas aproximadamente a los 30 min, la nueva dosis se puede iniciar 15 min después de que ha finalizado la administración de la dosis previa (30 min después del comienzo de la administración de la dosis previa).
Ketamina.
¿ Administrada con dosis subanestésicas, es casi un analgésico ideal, debido a su intenso efecto de alivio del dolor, a su potenciación del efecto de los opiáceos, a su función en la prevención de la hiperalgesia por opiáceos y a su importante margen de seguridad.
Bloqueos nerviosos periféricos.
¿ La infiltración local de la herida y los bloqueos nerviosos básicos, como los de la fascia ilíaca, intercostal o supraescapular, realizados antes del traslado de la víctima, pueden proporcionar una analgesia profunda. Estos bloqueos también se acompañan de un cociente riesgo-beneficio muy bajo.
Niveles IIb y III (hospital de apoyo de combate). Hay profesionales asistenciales especializados que pueden aplicar métodos adicionales para el tratamiento del dolor:
- PCA, (patient-controlled analgesia): dispositivos portátiles de analgesia controlada por el paciente que pueden ser transportados por aire y que están alimentados por baterías.
- Bloqueos nerviosos periféricos de inyección única: siempre que es necesario también se llevan a cabo técnicas analgésicas regionales avanzadas y sobre el neuroeje.
La evacuación de los pacientes tiene lugar generalmente de un nivel al siguiente en función de lo necesario, con ampliación de las capacidades médicas en cada nivel adicional.
Las modalidades principales utilizadas en los vuelos son las emboladas intermitentes de morfina, los dispositivos de PCA y los catéteres para la administración continuada.
Nivel IV (hospital de campaña o general).
Nivel V, se localiza fuera del escenario de combate y está constituido generalmente por un hospital del Department of Defense (DoD) (hospitales militares de servicio triple) o por hospitales del Department of Veterans Affairs (VA).
«NOVEL PAIN THERAPEUTICS»
Varios ensayos clínicos pretenden el desarrollo de un agente terapéutico médico que alivie completamente el dolor sin influir en la capacidad cognitiva, el nivel de conciencia ni la estimulación respiratoria.
Este anticuerpo monoclonal dirigido frente al factor de crecimiento neural (NGF, nerve growth factor) puede actuar como profilaxis frente al dolor intenso.
Se están financiando ensayos clínicos sobre la administración intranasal de ketamina.
Otras áreas de investigación son el TCI, la administración de medicamentos en circuito cerrado, las bombas de PCA con administración cutánea de fentanilo, las «vacunas contra el dolor» o anestésicos locales de acción ultraprolongada.
CONCLUSIONES¿ Se ha demostrado la utilidad de las estrategias físicas que se fundamentan en intervenciones no farmacológicas. Entre ellas, la aplicación de calor y frío, los masajes y el contacto físico, las posturas, las férulas de comodidad y la regulación de la temperatura.
¿ No hay una explicación clara de la diferencia en las tasas de reanudación de las tareas de combate, pero el reconocimiento y uso más rápidos de las técnicas analgésicas avanzadas para el tratamiento del dolor agudo puede haber contribuido al incremento de las tasas de reanudación de las tareas de combate por parte de los soldados heridos.
¿ Se ha demostrado que la falta de reconocimiento y de aplicación del tratamiento apropiado del dolor agudo pueden dar lugar a un incremento en la incidencia del dolor crónico y del trastorno por estrés postraumático (TEPT).
¿ El ejército norteamericano comprende las consecuencias que tienen a largo plazo la falta de reconocimiento y de tratamiento del dolor agudo, asumiendo al mismo tiempo que, tal como ocurre en el ámbito civil, generalmente el dolor agudo se trata de manera insuficiente.
INTRODUCCIÓN
La respuesta del ejército estadounidense para el control del dolor en el campo de batalla ha evolucionado en paralelo a los conflictos nacionales y a las tecnologías para el tratamiento del dolor disponibles en la actualidad. Durante la Guerra de Independencia Norteamericana, antes del desarrollo de la anestesia como especialidad médica (que no tendría lugar hasta casi 1 siglo después), los medicamentos «anestésicos» utilizados en cirugía se limitaban al opio, el vino, el ponche de ron, el vinagre y -lo más habitual- nada en absoluto. El alivio del dolor dependía de la velocidad y la habilidad del cirujano que realizaba la intervención. En referencia al tratamiento del dolor en los soldados lesionados el campo de batalla, un médico comentaba en 1776: "En todos los aspectos hay que actuar como si uno no se sintiera afectado por los gemidos y las quejas de dolor, pero al mismo tiempo es necesario comportarse con la prudencia suficiente como para no actuar de manera precipitada o cruel, y sobre todo con mucho cuidado para evitar el dolor innecesario"1. Durante la Guerra Civil Norteamericana muchos médicos administraron morfina para el control del dolor y también, en ocasiones, cannabis frente al tétanos y a los traumatismos craneoencefálicos2. Beecher realizó un estudio de investigación pionero durante la Segunda Guerra Mundial en el que demostró que el 75% de las víctimas que alcanzaban el hospital de campaña no solicitaba analgésicos o bien sufría un dolor de intensidad mínima tras haber recibido morfina durante al menos las 5 h previas3. Durante la Guerra de Vietnam se utilizó la anestesia regional (especialmente, la anestesia del neuroeje) para incrementar la eficiencia de los quirófanos4. En Somalia se utilizó la anestesia del neuroeje para conseguir la evacuación inmediata del paciente por aire tras el desbridamiento de la herida. Durante el conflicto bélico actual, la Operación Libertad Iraquí (Operation Iraqi Freedom) el grupo Tri-service Military Advanced Regional Anesthesia and Analgesia ha abogado por el uso de las técnicas y métodos analgésicos aceptados y de vanguardia.
A pesar de que todos estos ejemplos demuestran el compromiso del ejército norteamericano con la analgesia, las cuestiones fundamentales planteadas en el estudio de Beecher todavía no han recibido respuesta: ¿es diferente el dolor que presentan las personas en combate del dolor que tiene lugar fuera del contexto del campo de batalla?, ¿en qué momento se debería tratar en primer lugar el dolor en el campo de batalla?, y ¿cómo influye el control del dolor agudo en la evolución tanto inmediata como a largo plazo? En estudios previos se ha demostrado que la falta de reconocimiento y de aplicación del tratamiento apropiado del dolor agudo pueden dar lugar a un incremento en la incidencia del dolor crónico5 y del trastorno por estrés postraumático1,6. El ejército norteamericano comprende las consecuencias que tienen a largo plazo la falta de reconocimiento y de tratamiento del dolor agudo asumiendo al mismo tiempo que, tal como ocurre en el ámbito civil, generalmente el dolor agudo se trata de manera insuficiente7. Debido a ello, se ha suscitado un interés renovado por el reconocimiento del dolor, así como por el tratamiento de éste y por la educación y la investigación relativas al propio tratamiento del dolor.
PANORÁMICAGENERALDELOSSERVICIOSASISTENCIALESENELCAMPODEBATALLA
El servicio sanitario del ejército norteamericano que participa en tareas de apoyo en operaciones de combate está organizado en niveles (o escalones) asistenciales, desde el I hasta el IV; el nivel V se localiza fuera del escenario de combate y está constituido generalmente por un hospital del Department of Defense (hospitales militares de servicio triple) o por hospitales del Department of Veterans Affairs8. Estos niveles asistenciales denotan las capacidades existentes en cada nivel particular. La evacuación de los pacientes tiene lugar generalmente de un nivel al siguiente en función de lo necesario, con ampliación de las capacidades médicas en cada nivel adicional. La asistencia sanitaria que se presta en el nivel I es la primera que recibe un soldado, y consiste en el tratamiento y la evacuación desde el punto de lesión o enfermedad hasta la base de apoyo de la unidad. Este nivel asistencial incluye la aplicación inmediata de medidas dirigidas a salvar la vida del soldado, a prevenir las enfermedades y las lesiones que no tienen relación con combate, a eliminar el estrés, a agrupar a las víctimas y a la evacuación de las víctimas para que reciban tratamiento médico de apoyo. El tratamiento inicial se puede aplicar en el punto en el que ha tenido lugar la herida o la lesión mediante medidas de autoayuda o de ayuda por parte de los compañeros, seguido de la ayuda prestada por personal médico entrenado, generalmente un profesional sanitario de combate del ejército (los denominados "68Whiskeys" [68Ws]). Los 68Ws están entrenados para administrar morfina por vías intramuscular (i.m.) e intravenosa (i.v.). Además, también están formados para la administración de citrato de fentanilo por vía transmucosa oral (OTFC, oral transmucosal fentanyl citrate). Sin embargo, los profesionales asistenciales de nivel avanzado (profesionales de las Fuerzas Especiales, asistentes médicos, etc.) están entrenados para la aplicación de métodos analgésicos avanzados, tal como se expone más adelante. Los primeros auxilios se prestan en el escenario del incidente y, después de ello, la víctima es trasladada generalmente a la base de apoyo de combate. En esta base se ofrece una asistencia básica de urgencia y se prepara a la víctima para su evacuación hacia la retaguardia. La base de apoyo de combate está atendida por profesionales asistenciales de nivel avanzado entre los que se incluyen médicos y asistentes médicos. A pesar de que un profesional de nivel avanzado, tal como un asistente médico o un médico, puede tratar a las víctimas y los heridos en los niveles I y IIa en una zona de combate, estas "funciones" todavía se consideran "prehospitalarias". Después, las víctimas son evacuadas a niveles asistenciales superiores, según lo necesario, incluyendo el nivel IIa (equipo quirúrgico de vanguardia), el nivel III (hospital de apoyo de combate), el nivel IV (hospital de campaña o general) y el nivel V, tal como se ha descrito previamente.
En la tabla 1 se resumen las distintas modalidades analgésicas utilizadas frente al dolor en el campo de batalla y que hay en cada nivel asistencial, con indicación de las modalidades de analgesia que se añaden a las existentes en el nivel anterior.
TRATAMIENTODELDOLORENLOSNIVELES I Y IIA
En el área de vanguardia de la asistencia sanitaria de combate (niveles I y IIa) la asistencia prestada se considera «prehospitalaria». El ejército norteamericano ha reconocido la necesidad de identificar y tratar el dolor de los soldados en el punto en que se produce la lesión. En las guerras anteriores, el tratamiento principal de los soldados que presentaban heridas agudas en el contexto «prehospitalario» del campo de batalla consistía en la administración de morfina, generalmente por vía i.m. Sin embargo, en los campos de batalla actuales se insiste en la administración i.v. de morfina en las víctimas del combate en las que es necesaria la analgesia8-10. La mejora de la formación en el acceso i.v. y en el uso de los nuevos dispositivos intraóseos ha mejorado también la administración y el aporte de la analgesia11,12. Además, muchos profesionales sanitarios actuales llevan encima prometazina para aliviar las náuseas asociadas al dolor y a la administración de opiáceos. Además de mejorar la administración y la dosificación de los opiáceos utilizados frente al dolor relacionado con el combate, la mayor parte de las Fuerzas Especiales que actúan en ambientes prehospitalarios de combate llevan encima una «bolsa de píldoras». Esta bolsa contiene meloxicam, un antiinflamatorio no esteroideo (AINE) del grupo de los inhibidores selectivos de la ciclooxigenasa (COX)-2, y paracetamol para que lo tome el propio soldado que sufre una lesión dolorosa. La razón por la que se incluye un AINE del grupo de los inhibidores selectivos de la COX, más que un AINE inespecífico, para el tratamiento del dolor moderado en el campo de batalla es que los AINE pueden inducir una disfunción plaquetaria13,14. Sin embargo, meloxicam no parece dar lugar a este efecto15,16. En las versiones anteriores de la «bolsa de píldoras» se incluía el inhibidor selectivo de la COX-2 rofecoxib, que se está sustituyendo por meloxicam debido a las dudas que ha suscitado rofecoxib. Los medicamentos orales en combinación muestran sinergismo, proporcionan una analgesia multimodal, facilitan la disminución de las dosis de opiáceos y no impiden que el soldado pueda llevar su arma.
Finalmente, en la actualidad se están utilizando otros medicamentos nuevos y otras vías de administración en el campo de batalla para la obtención de la analgesia. Se ha demostrado que OTFC alivia el dolor de intensidad moderada en el campo de batalla17 y en la actualidad lo llevan encima muchos profesionales asistenciales de las Fuerzas Especiales. Se utiliza una dosis inicial de 400 µg que generalmente da lugar a concentraciones plasmáticas máximas no superiores a 2 ng/ml; esta concentración plasmática se asocia a un incremento importante del riesgo de depresión respiratoria. OTFC lleva en su envase un recuadro negro de advertencia y se utiliza la forma genérica para el tratamiento del dolor agudo en los pacientes sin antecedentes de tratamiento con opiáceos18. Dado que OTFC alcanza sus concentraciones séricas máximas aproximadamente a los 30 min, la nueva dosis se puede iniciar 15 min después de que ha finalizado la administración de la dosis previa (30 min después del comienzo de la administración de la dosis previa). Es importante tener en cuenta que, aunque el tiempo mediano necesario para alcanzar la concentración plasmática máxima (Tmáx) con la dosis de 400 µg es de 25 min, el Tmáx ha presentado un rango amplio (20-240 min)19.
Ketamina también se ha utilizado con buenos resultados como analgésico prehospitalario en el contexto de combate20. Administrada con dosis subanestésicas, ketamina es casi un analgésico ideal debido a su intenso efecto de alivio del dolor21,22, a su potenciación del efecto de los opiáceos23, a su función en la prevención de la hiperalgesia por opiáceos24 y a su importante margen de seguridad.
La educación y el entrenamiento para la realización de bloqueos nerviosos periféricos también se están empezando a aplicar en el entorno prehospitalario de combate por parte de los profesionales asistenciales de las Fuerzas Especiales, especialmente en lo que se refiere a las lesiones de las extremidades20,25. Sin embargo, en este contexto no se llevan a cabo técnicas más complejas como la colocación de catéteres y los bloqueos nerviosos avanzados debido a las limitaciones en los equipos y en la formación de los profesionales. No obstante, la infiltración local de la herida y los bloqueos nerviosos básicos como los de la fascia ilíaca26, intercostal27 o supraescapular28 realizados antes del traslado de la víctima pueden proporcionar una analgesia profunda. Estos bloqueos también se acompañan de un cociente riesgo-beneficio muy bajo. La aplicación de la anestesia regional es una técnica importante en el tratamiento de las víctimas de combate. Cuando se lleva a cabo en el contexto prehospitalario del campo de batalla, la anestesia regional no causa alteraciones del estado respiratorio o mental, y permite que el soldado pueda realizar algunas tareas mínimas mientras espera su evacuación.
TRATAMIENTODELDOLORENLOSNIVELES IIBY III
En los niveles IIb y III hay profesionales asistenciales especializados que pueden aplicar métodos adicionales para el tratamiento del dolor. Es importante señalar que en las víctimas de combate hay una amplia gama de tipos y causas del dolor que no están relacionados con las lesiones que se producen en el campo de batalla. Los diagnósticos de dolor reflejan a menudo causas más corrientes que se observan en la población civil. El dolor posquirúgico, las lesiones causadas por vehículos de motor, los episodios de levantamiento intenso de peso, las caídas, el entrenamiento físico, el buceo prolongado y la carga de equipos pesados representan más del 65% de las causas que dan lugar a la evacuación de los soldados desde el escenario de combate29. En una revisión de 162 pacientes que fueron evacuados por motivos médicos del campo de batalla y remitidos a un centro de dolor de nivel terciario se demostró que tan sólo el 17% de éstos había sufrido lesiones durante el combate29. Este porcentaje es similar al observado en conflictos bélicos previos, en los que las lesiones y enfermedades no relacionadas con el combate constituyeron la causa principal de las bajas entre los combatientes.
Los hospitales de combate poseen una farmacia similar a la que hay en los hospitales estadounidenses pequeños, y en muchas de ellas se incluyen en la actualidad dispositivos portátiles de analgesia controlada por el paciente (PCA, patient-controlled analgesia) que pueden ser transportados por aire y que están alimentados por baterías. Estas bombas de PCA se pueden desplazar junto con el paciente en todo el espectro asistencial. También está la posibilidad de realizar radioscopia para facilitar el control de los bloqueos nerviosos avanzados mediante estudios de imagen. Además de los bloqueos nerviosos periféricos de inyección única, siempre que es necesario, también se llevan a cabo técnicas analgésicas regionales avanzadas y sobre el neuroeje. En un estudio en el que se evaluó y trató el dolor en 38 soldados combatientes en Irak utilizando para ello técnicas más avanzadas, como los esteroides epidurales, los bloqueos de las carillas articulares y la farmacoterapia dirigida por un médico especializado en dolor, la vuelta a las tareas de combate tuvo lugar en aproximadamente el 80% de los pacientes30. Esta cifra es muy distinta de la tasa de reanudación de las tareas del combate del 2% que se observó en un estudio en el que 162 pacientes fueron tratados fuera del escenario de combate29. Por otra parte, esta cifra es similar a la tasa de reanudación de las tareas de combate observadas en el caso de otras lesiones, respecto a las cuales aproximadamente el 50% de los soldados reanuda sus tareas si recibe tratamiento en el escenario del incidente, mientras que son muy pocos los que vuelven al combate si son tratados en un centro asistencial localizado en Estados Unidos.
No hay una explicación clara de la diferencia en las tasas de reanudación de las tareas de combate, pero el reconocimiento y uso más rápidos de las técnicas analgésicas avanzadas para el tratamiento del dolor agudo pueden haber contribuido al incremento de las tasas de reanudación de las tareas de combate por parte de los soldados heridos. La razón podría estar simplemente en los aspectos logísticos del retorno de los soldados al teatro de operaciones, una vez que son evacuados. Por desgracia, ni siquiera en la bibliografía correspondiente al ámbito civil hay pruebas sólidas que indiquen cuál es el tratamiento mejor del dolor. Esta afirmación es especialmente cierta en lo que se refiere a la heterogeneidad del dolor agudo, crónico y agudo sobre crónico, al elevado número de causas posibles y a la amplia gama de posibilidades de tratamiento existente en esta población.
Tratamiento del dolor durante la evacuación y el traslado de soldados en situación crítica
Las víctimas que presentan las lesiones más graves son evacuadas por equipos de asistencia a pacientes en situación crítica especialmente entrenados y equipados. Estos pacientes son trasladados característicamente al exterior del escenario del incidente durante las 24 h siguientes a la lesión y reciben perfusiones continuas de sedantes y opiáceos durante el vuelo. Los militares están estudiando diversos algoritmos informáticos, como los correspondientes a las perfusiones controladas por objetivos (TCI, target-controlled infusions) y a la sedación y la analgesia de circuito cerrado, con objeto de mejorar la eficacia, incrementar la seguridad y reducir la carga de trabajo de los profesionales asistenciales. La mayor parte de los pacientes con lesiones menos graves (los denominados "heridos ambulantes") es evacuada por motivos médicos a través del sistema aéreo de evacuación médica. Dada la elevada proporción entre pacientes y profesionales asistenciales en estos vuelos, la analgesia se limita a la aplicación de las vías, los medicamentos y las dosis que minimizan los efectos adversos. Las modalidades principales utilizadas en estos vuelos son las emboladas intermitentes de morfina, los dipositivos de PCA y los catéteres para la administración continuada31. Los dispositivos como la bomba de PCA cutánea con fentanilo, aprobados en su momento por la Food and Drug Administration, se están considerando en la actualidad y pueden tener posibilidades no solamente de facilitar una analgesia eficaz sino también de reducir las lagunas de analgesia que están amplificadas en los contextos de carácter austero32,33.
ELEMENTOSCOMPLEMENTARIOSENELTRATAMIENTODELDOLOR
El tratamiento analgésico apropiado de las víctimas de combate que presentan dolor no se limita a los fármacos analgésicos. Aunque el uso adecuado y liberal de estos medicamentos es importante, en los campos de batalla de hoy en día también se aplican muchas intervenciones no farmacológicas recomendadas para potenciar el tratamiento del dolor14,34,35. En el contexto prehospitalario de combate se ha demostrado la utilidad de las estrategias físicas que se fundamentan en intervenciones no farmacológicas. Entre ellas la aplicación de calor y frío, los masajes y el contacto físico, las posturas, las férulas de comodidad y la regulación de la temperatura20,35. En los niveles asistenciales superiores se añaden otros elementos complementarios para el tratamiento del dolor.
Mientras que los opiáceos siguen siendo un elemento fundamental en el tratamiento del dolor, actualmente se utilizan numerosos elementos complementarios para disminuir la dosis total de opiáceos que se deben administrar. Además de los efectos adversos ya conocidos de los opiáceos (depresión respiratoria, náuseas, prurito, etc.), también hay abundantes pruebas de la presencia de otros efectos adversos menos conocidos (inmunosupresión, hiperalgesia, etc.). Además, también se reconoce con una frecuencia cada vez mayor que el alivio del dolor mediante métodos multimodales ofrece ventajas evidentes sobre el tratamiento con un único opiáceo36.
Los elementos terapéuticos complementarios que se utilizan en la actualidad actúan a través de diversos mecanismos. El uso de ketamina con dosis bajas se aplica como parte de la anestesia intravenosa total y también como un analgésico eficaz. Los AINE y paracetamol se están utilizando en el contexto militar de manera similar a como se usan en el contexto civil. Clonidina se utiliza en pacientes hemodinámicamente estables como ansiolítico y como un fármaco para disminuir las dosis de opiáceos. En última instancia, se ha suscitado el interés por la administración de gabapentina frente al dolor agudo. A pesar de que en la revisión Cochrane de gabapentina frente al dolor agudo y crónico se señalaba que este medicamento no da lugar a un efecto beneficioso claro, en varios estudios se ha demostrado que gabapentina es eficaz en este contexto33,37,38. La función de gabapentina en el tratamiento del dolor neuropático crónico es menos controvertida. Pregabalina también puede ser eficaz y da lugar a resultados más constantes debido a su biodisponibilidad más predecible.
A pesar de que estos fármacos no opiáceos son importantes en el tratamiento del dolor agudo, posiblemente desempeñan un papel todavía más importante en la prevención del dolor crónico. La prevención puede no consistir simplemente en una función de disminución de la intensidad y la duración del dolor agudo, sino que puede actuar sobre mecanismos que son bloqueados (p. ej., la hiperalgesia puntual) que son esenciales para la aparición del dolor crónico. La idea de la analgesia anticipada y preventiva subyace a todos estos estudios de investigación y a las controversias suscitadas. Dadas las enormes cargas económicas y emocionales a que da lugar el dolor crónico en el sistema asistencial militar, es necesario insistir en la aplicación temprana de estos elementos complementarios en el tratamiento del dolor agudo en el contexto del combate. Los elementos complementarios señalados son baratos, fáciles de administrar y útiles en el tratamiento del dolor agudo, además de que se acompañan de un perfil bajo de efectos adversos.
DIRECCIONESFUTURAS
En la actualidad, el ejército estadounidense mantiene abiertas varias líneas de investigación relativas a la identificación y el alivio del dolor relacionado con las acciones de combate. Uno de estos proyectos, «Novel Pain Therapeutics», contempla la realización de varios ensayos clínicos y pretende el desarrollo de un agente terapéutico médico que alivie completamente el dolor sin influir en la capacidad cognitiva, el nivel de conciencia ni la estimulación respiratoria. Este anticuerpo monoclonal dirigido frente al factor de crecimiento neuronal puede actuar como profilaxis frente al dolor intenso39.
En ocasiones se ha denominado incorrectamente «vacuna contra el dolor». El Battlefield Pain Control Task Area es un grupo que ha sido organizado para la evaluación del tratamiento óptimo del dolor, la interacción de los tratamientos analgésicos con las medidas de reanimación y el estudio de la epidemiología del dolor desde el campo de batalla hasta la fase de recuperación.
Por otra parte, el ejército estadounidense también está investigando de manera activa el uso de vías menos invasivas para la administración de los analgésicos con un efecto demostrado. Por ejemplo, se están financiando ensayos clínicos acerca de la administración intranasal de ketamina y en estos estudios se han obtenido hasta el momento resultados muy esperanzadores40.
Finalmente, el ejército también está trabajando con los fabricantes para el desarrollo de formulaciones nasales de opiáceos. Otras áreas de investigación mencionadas previamente en este artículo son el TCI, la administración de medicamentos en circuito cerrado, las bombas de PCA con administración cutánea de fentanilo y las «vacunas contra el dolor». También hay interés por otros productos menos habituales, como los anestésicos locales de acción ultraprolongada.
CONCLUSIÓN
Las mejoras que se han introducido progresivamente en el tratamiento del dolor en el campo de batalla han consistido en un incremento de la formación, el entrenamiento, la investigación y la disponibilidad de los medicamentos y las técnicas más actuales. Estas iniciativas han mejorado la capacidad de los profesionales asistenciales militares para conseguir una analgesia segura y eficaz en entornos de combate «austeros». El tratamiento del dolor en el campo de batalla sigue siendo una prioridad para el programa de investigación U.S. Military's Combat Casualty Care.
Recibido el 29 de abril de 2008, del U.S. Army Institute of Surgical Research, Fort Sam Houston, Texas. Revisión recibida el 23 de mayo de 2008; aceptado para publicación el 23 de mayo de 2008.
Dirección para correspondencia y solicitud de separatas:
Dr. John McManus, Department of Emergency Medicine, Brooke Army Medical Center, Roger Brooke Drive, Fort Sam Houston, TX 78234-6513.
Correo electrónico: john.mcmanus@amedd.army.mil
Este artículo ha sido elaborado como parte de las tareas oficiales que llevan a cabo sus autores como empleados gubernamentales. Las opiniones o afirmaciones expresadas en él representan puntos de vista privados de los autores y no pretenden reflejar los puntos de vista oficiales del U.S. Department of Army ni del U.S. Department of Defense.
doi: 10.1080/10903120802290778