Comparar dos formas de abordar el trabajo prematuro de parto. La primera basándonos exclusivamente en criterios clínicos y la segunda empleando como herramientas auxiliares la prueba de la fibronectina y la longitud cervical por ecografía vaginal.
Material y métodosEstudio comparativo de ambas estrategias, enfatizando en costes hospitalarios y resultados perinatales. Para el grupo de estudio, en el que empleábamos ambos marcadores para seleccionar a las mujeres de mayor riesgo, empleamos un grupo prospectivo de 122 gestantes que acudieron de urgencia por amenaza de parto pretérmino (APP), y el grupo control (n=112) formado con una cohorte histórica de gestantes ingresadas por APP. Las gestantes catalogadas como de riesgo bajo para tener un parto prematuro eran dadas de alta en urgencias y controladas de forma ambulatoria. Se estimaron los valores predictivos de ambas pruebas y los resultados medidos fueron la tasa de prematuridad, las complicaciones neonatales, los días de hospitalización y los costes hospitalarios resultantes de la hospitalización, la medicación y las visitas posteriores.
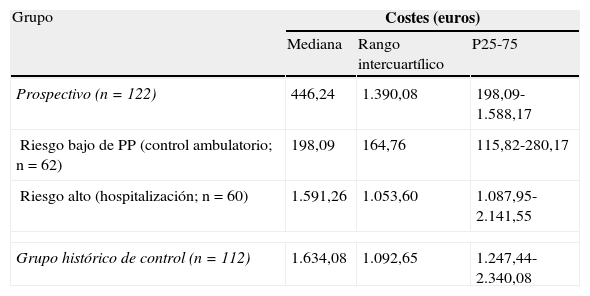
ResultadosLos resultados perinatales y las tasas de prematuridad en ambos grupos eran comparables. El uso de los tocolíticos y corticoides se redujo al emplear ambos marcadores. La estancia hospitalaria mediana fue 0 en el grupo de estudio (2,6 días cuando eran hospitalizadas), frente a 5 días en el grupo control. Los costes hospitalarios por paciente fueron de 446.24 € en el grupo de estudio (rango intercuartílico (IQ) 1.390,08) y de 1.634,04 € (IQ 1.092,65) en el grupo control.
ConclusionesEmpleando estas técnicas para el diagnóstico del verdadero trabajo prematuro de parto, y obteniendo resultados perinatales comparables, no está justificado el tratamiento universal de aquellas gestantes que consultan de urgencia por APP. Esta estrategia puede conducirnos a un ahorro aproximado de 1.200 € por gestante.
To compare two strategies for the management of threatened preterm labor (TPL). The first strategy was based on clinical criteria alone, while the second used rapid fibronectin testing and cervical length measured by vaginal ultrasound.
Material and methodsWe compared the costs and perinatal outcomes of both strategies. In the study group, both markers were used to select women at highest risk. The study group consisted of a prospective group of 122 women attending the emergency department for TPL. The control group (n=112) was composed of a historical cohort of women admitted for TPL. Pregnant women classified as low risk for premature birth were discharged from the emergency department and were monitored on an outpatient basis. The sensitivity and specificity of both tests in predicting preterm labor were estimated. The results measured were prematurity < 37 weeks, neonatal complications, length of hospital stay and costs resulting from admission, medication and subsequent follow-up visits.
ResultsPrematurity and perinatal outcomes were similar in both groups. The use of tocolytics and corticosteroids was reduced by employing the two markers. The median length of hospital stay was 0 days in the study group (2.6 days among hospitalized patients) and 5 days in the control group. The costs incurred per patient were 446.24 euros in the study group (IQR: 1,390.08) and 1,634.04 euros (IQR: 1,092.65) in the control group.
ConclusionsBased on the use of these techniques to select patients with true preterm labor and the similar perinatal results obtained in both groups, we conclude that universal treatment of all women with suspected preterm labor is not warranted. This strategy saves approximately 1,200 € per patient.
En la actualidad, la prematuridad sigue siendo uno de los grandes problemas de la obstetricia debido a la gran morbimortalidad que ésta lleva asociada, y de momento no se ha alcanzado una estrategia clara de prevención que reduzca las tasas de prematuridad que existen hoy día. Los tocolíticos han demostrado ser eficaces para prolongar la gestación lo suficiente para conseguir la maduración pulmonar con corticoides o el traslado de la gestante a un centro más adecuado para el recién nacido (RN) pretérmino, pero por sí mismos no consiguen disminuir las tasas de prematuridad1. La hospitalización por la amenaza de parto pretérmino (APP) supone gran parte de los costes asociados al cuidado prenatal2 y es uno de los principales motivos de ingreso de una gestante antes del parto.
La evidencia ha demostrado que la gran mayoría de las gestantes que presentan una APP tienen un parto a término. Esto se debe a que en su mayoría se trata de falsos trabajos prematuros de parto3. La prueba de la fibronectina fetal y la longitud cervical medida por ecografía han demostrado ser dos herramientas útiles para distinguir la verdadera de la falsa APP4–10, especialmente por su alto valor predictivo negativo, que nos ayuda a no someter a las gestantes con pocas posibilidades de tener un parto prematuro a tratamientos que no están exentos de riesgo. Existen publicaciones que afirman que si la longitud cervical por ecografía es > 15mm, la probabilidad de tener un parto prematuro en la siguiente semana es menor del 1%3. Nuestro objetivo es demostrar una reducción en los costes hospitalarios al implantar estas herramientas auxiliares de diagnóstico, sin diferencias en los resultados perinatales, de acuerdo con el hecho de que la mayoría de casos que acuden de urgencia por APP representan un falso trabajo prematuro de parto y pueden vigilarse de forma ambulatoria.
Material y métodosPresentamos un estudio comparativo de dos formas de abordar y manejar la APP desde el servicio de urgencias de obstetricia: la primera, basándonos en la prueba de la fibronectina fetal y en la longitud del cérvix mediante ecografía como herramientas adicionales de la clínica, y la segunda estrategia, basándonos exclusivamente en la clínica, como hacíamos antes de introducir estas pruebas diagnósticas, en la que administrábamos tocolíticos y corticoides de forma generalizada a las mujeres que presentaban clínica sospechosa de APP. Comparamos los costes derivados de la hospitalización y del tratamiento, la estancia hospitalaria y los resultados perinatales para elegir e implantar la mejor estrategia en nuestro servicio.
Para el grupo de estudio en el que empleamos estos marcadores, creamos un grupo prospectivo de mujeres que consultaban de urgencia por clínica de APP. Los criterios de inclusión fueron: gestaciones únicas, de 24-36 semanas de gestación confirmada mediante la primera ecografía, con membranas amnióticas íntegras, con menos de 3cm de dilatación y dinámica uterina regular (al menos 4 contracciones en 20min. Excluimos las gestaciones múltiples, a las mujeres a las que se les había practicado un cerclaje, aquellas que presentaban un sangrado como manifestación de patología placentaria y los casos en los que existía sospecha de pérdida de bienestar fetal. Los criterios de retirada del estudio fueron la prematuridad iatrogénica, la denegación al tratamiento propuesto o la falta de datos sobre el parto. El estudio se llevó cabo durante el período comprendido entre noviembre de 2004 y julio de 2006, en el Servicio de Obstetricia y Ginecología del Hospital Universitario Virgen Macarena de Sevilla. Al inicio del estudio, se empleaban tanto la prueba de fibronectina como la longitud cervical, pero no de forma sistémica o protocolizada. El consentimiento se obtuvo en todos los casos.
Cuando las gestantes acudían de urgencia, después de haberles realizado un registro cardiotocográfico, se examinaban con espéculo estéril y en ese momento se tomaba la muestra para la prueba de la fibronectina fetal (prueba de fFN rápida cualitativa, QuickcheckffN, Laboratorios Adeza), siguiendo las recomendaciones del fabricante. Posteriormente, se practicaba el tacto vaginal seguido de una ecografía vaginal para valorar la longitud cervical, previo vaciado vesical, y se obtenían tres medidas, de las cuales registrábamos la menor, según la técnica descrita por Berghella6. Las exploraciones las realizaron los médicos que atendían la urgencia obstétrica, instruidos para valorar el cérvix usando un ecógrafo Aloka SSD-100 con sonda vaginal. Previo al inicio del estudio, se comprobó que no existían diferencias significativas entre los observadores. Además, desde el servicio de urgencias se solicitaba un sedimento urinario, un urocultivo y un cultivo endocervical, y se realizaba una ecografía básica obstétrica para comprobar el bienestar fetal. La edad gestacional se calculaba con la última regla, corrigiendo con la primera ecografía cuando era necesario.
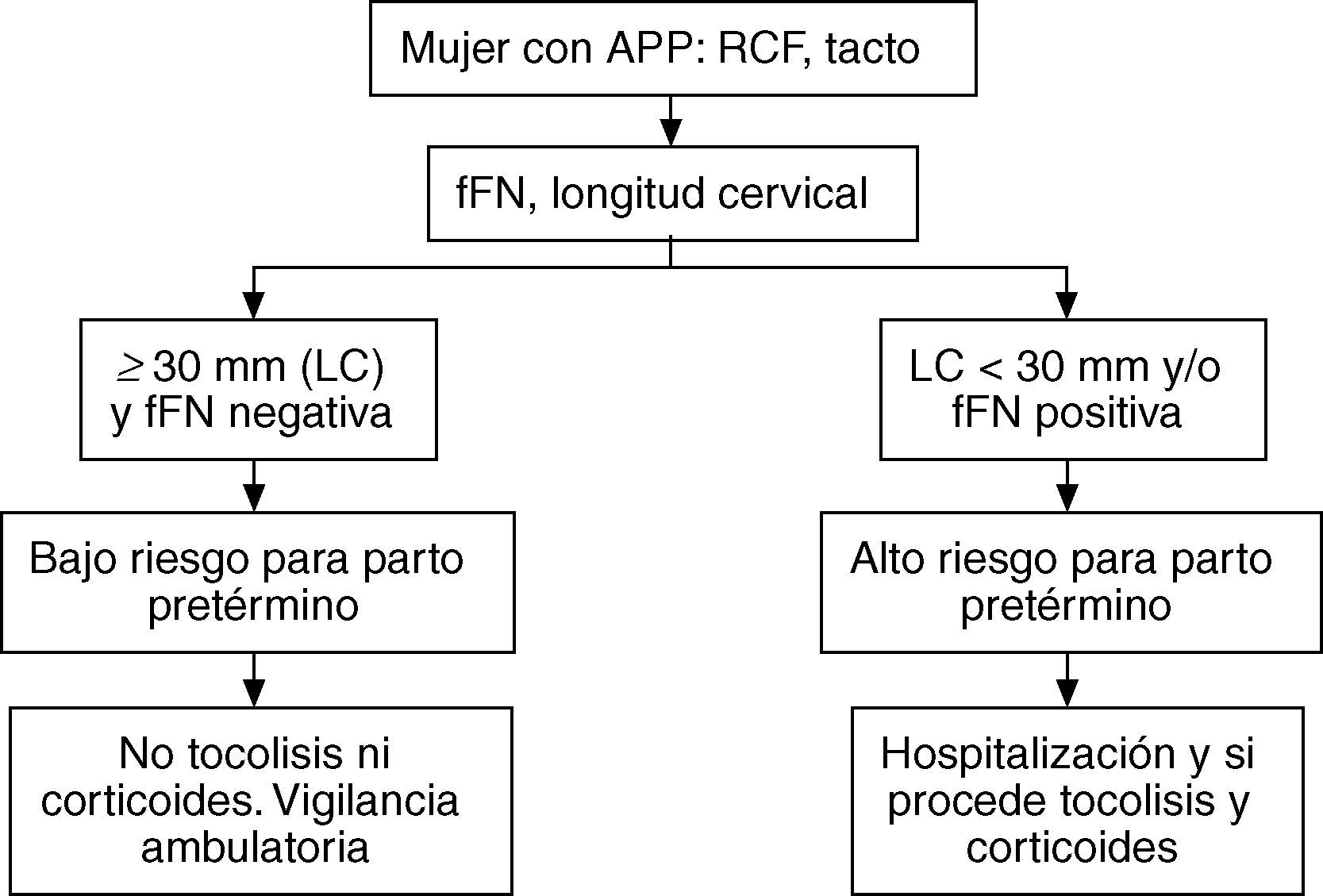
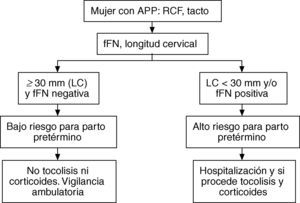
Si ambas pruebas eran negativas (considerando como negativa una longitud cervical > 30mm), la gestante era dada de alta, al considerarla como de «riesgo bajo» para tener un parto prematuro, recomendando un reposo relativo y posterior control en 48h en nuestro hospital de día obstétrico, donde realizábamos controles a la gestante hasta valorar su alta definitiva. En el caso de que la paciente presentara una dinámica uterina muy dolorosa, se dejaba en observación hasta que era valorada posteriormente por el obstetra adscrito al hospital de día.
Si una de las dos pruebas tenía un resultado positivo (fFN positiva o longitud cervical < 30mm), la gestante era catalogada como de «riesgo alto» para tener un parto prematuro, se le administraban tocolíticos y corticoides y era hospitalizada. La elección del tocolítico estaba en función del equipo que atendía a la paciente y tanto éstos como los corticoides para inducir la maduración pulmonar (betametasona, 2 dosis de 12mg/24h) se administraban a las gestantes de menos de 35 semanas. Como se ha explicado previamente, los clínicos conocían los resultados de ambas pruebas, puesto que el tratamiento estaba en función de sus resultados (fig. 1). El seguimiento de las gestantes fue hasta el parto. Posteriormente, excluimos del análisis a las gestantes que, a pesar de haber sido catalogadas como «riesgo bajo», se les había administrado tocolíticos y corticoides.
El grupo de control fue creado a partir de una cohorte histórica porque, a la luz de las evidencias disponibles, no nos parecía ético seguir tratando con tocolíticos y corticoides de forma universal a un grupo prospectivo de gestantes con sospecha de APP, ya que estos fármacos no están exentos de riesgo. Por tanto, empleamos los mismos criterios de inclusión, exclusión y retirada; obtuvimos las pacientes de una cohorte histórica del período comprendido entre junio de 2000 y mayo de 2003.
El principal resultado medido fue la prematuridad de menos de 37 semanas. Otras variables analizadas fueron los días de hospitalización y los costes derivados de ésta, del tratamiento y de los controles ambulatorios. Calculamos además la sensibilidad, la especificidad y el valor predictivo de ambas pruebas para el diagnóstico del parto pretérmino, que ya han sido publicados en esta revista11.
El protocolo de estudio fue aprobado por el comité ético y de investigación del Hospital Virgen Macarena y se garantizó que éste siguiera las normas de buena práctica clínica de la Declaración de Helsinki revisadas en 1983.
Análisis estadísticoEl tamaño muestral se calculó a priori, en función de una diferencia de la estancia hospitalaria observada en los primeros casos y controles, de 3 días, para conseguir una potencia estadística del 95%, y posteriormente se obtuvo un 99%. Para el análisis de las variables cuantitativas se empleó la prueba de la t-Student, o la de Mann-Whitney cuando las variables no seguían una distribución normal. Las variables cualitativas se analizaron con la prueba de la χ2 o prueba exacta de Fisher. Los valores predictivos de ambas pruebas se calcularon tanto para la prueba de la fibronectina como para la longitud cervical de menos de 30mm. El análisis estadístico se realizó con el programa SPSS v.14.0. Se consideró significativo un valor de p<0,05. Para el análisis de los costes empleamos una tabla de Excel en la que se calculó el gasto derivado de los días de estancia hospitalaria, los fármacos administrados y las consultas al hospital de día obstétrico, de acuerdo con los precios medios de 2004 de nuestro hospital.
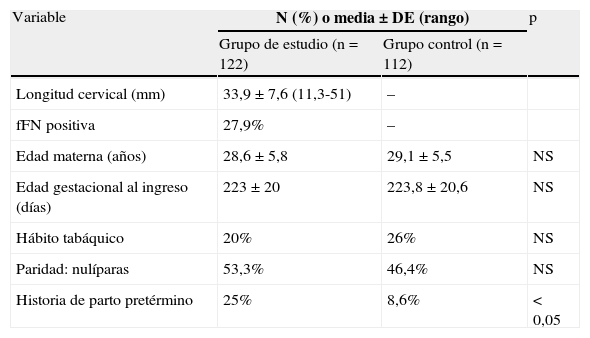
ResultadosInicialmente se reclutó a 153 mujeres en el grupo de estudio. De estas, posteriormente se excluyó a 31 porque los datos del parto no estaban disponibles (n=13), tuvieron un parto prematuro por indicación médica (n=6), recibieron tocólisis a pesar de estar catalogadas como gestantes de «riesgo bajo» (n=11) o rechazaron la tocólisis propuesta (n=1). La muestra final estaba compuesta por 122 mujeres y el grupo control por 112 mujeres. Las características clínicas de ambos grupos se exponen en la tabla 1, siguiendo las variables una distribución normal; no existieron diferencias significativas entre ambos grupos salvo en el antecedente de prematuridad, que se explica por un sesgo de información, puesto que en el grupo retrospectivo no siempre existía constancia de la edad gestacional del parto anterior.
Características generales de las mujeres incluidas en el análisis
| Variable | N (%) o media±DE (rango) | p | |
| Grupo de estudio (n=122) | Grupo control (n=112) | ||
| Longitud cervical (mm) | 33,9±7,6 (11,3-51) | – | |
| fFN positiva | 27,9% | – | |
| Edad materna (años) | 28,6±5,8 | 29,1±5,5 | NS |
| Edad gestacional al ingreso (días) | 223±20 | 223,8±20,6 | NS |
| Hábito tabáquico | 20% | 26% | NS |
| Paridad: nulíparas | 53,3% | 46,4% | NS |
| Historia de parto pretérmino | 25% | 8,6% | < 0,05 |
DE: desviación estándar; fFN: prueba de la fibronectina fetal; NS: sin diferencias significativas.
p>0,05.
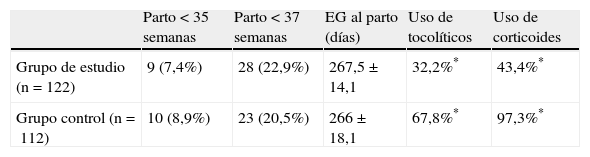
En 88 (72,1%) casos la prueba de fFN fue negativa y 81 (66,4%) mujeres tenían una longitud cervical > 30mm (66,4%), con una media±desviación estándar de 33,9±7,7mm (11,3-51mm). El parto en los 7 y 14 días posteriores a la prueba se produjo en 6 (4,9%) y 10 casos (8,2%) en el grupo de estudio prospectivo, y en 10 y 11 casos (el 8,9 y el 9,8%, respectivamente) en el histórico de control. Las tasas de prematuridad se exponen en la tabla 2. Los valores predictivos de ambas pruebas fueron publicados por esta revista10 y fueron superiores los de la longitud cervical.
Tasas de prematuridad y uso de tocolíticos
| Parto < 35 semanas | Parto < 37 semanas | EG al parto (días) | Uso de tocolíticos | Uso de corticoides | |
| Grupo de estudio (n=122) | 9 (7,4%) | 28 (22,9%) | 267,5±14,1 | 32,2%* | 43,4%* |
| Grupo control (n=112) | 10 (8,9%) | 23 (20,5%) | 266±18,1 | 67,8%* | 97,3%* |
EG: edad gestacional.
Sin diferencias significativas, p>0,05.
* p<0,05.
En el grupo de estudio, 48 (32,2%) mujeres recibieron tocólisis y en 53 (43,4%) casos corticoides, comparado con 101 (67,8%) y 109 (97,3%), respectivamente, en el grupo control (p<0,05). El principal tocolítico empleado en el grupo control fue ritodrine (97%) frente a un 70,8% del grupo de estudio, siguiendo la tendencia de emplear atosibán como fármaco tocolítico de elección en las APP. No se observaron diferencias estadísticamente significativas en cuanto a resultados perinatales (peso de los neonatos, prueba de Apgar, tasa de hospitalización en la unidad de prematuros o complicaciones neonatales) entre ambos grupos.
Para la estancia media empleamos pruebas no paramétricas. En el grupo control se obtuvo una mediana de 5 (rango intercuartílico [IQ] 4; p25-75: 3,25-7) comparado con los 0 días (IQ 4, p25-75: 0-4) cuando usábamos ambas pruebas (p<0,05). Si excluíamos del análisis a las pacientes de riesgo bajo a las que no hospitalizábamos, la media para la estancia hospitalaria en el grupo de estudio fue de 2,6 días.
Cuando comparábamos, dentro del grupo de estudio, a las gestantes catalogadas de «riesgo alto» que eran hospitalizadas, con aquellas de «riesgo bajo» a las que dábamos de alta y vigilábamos ambulatoriamente, encontramos una tasa de partos pretérmino de < 37 semanas del 30 y el 16,1%, respectivamente. Tuvimos 7 casos de partos de menos de 35 semanas en las gestantes hospitalizadas y 2 casos en las vigiladas ambulatoriamente, lo que no es estadísticamente significativo. No existen diferencias en los resultados perinatales de ambos grupos.
Los costes derivados fueron estimados empleando el coste medio diario por hospitalización aplicable a una gestante en el año 2004, los fármacos empleados y las visitas ambulatorias (cuyo gasto se calculó en función de las pruebas realizadas y sueldo medio diario de los componentes de dicha unidad). Estos gastos se exponen en la tabla 3.
Gastos derivados según el tipo de estrategia
| Grupo | Costes (euros) | ||
| Mediana | Rango intercuartílico | P25-75 | |
| Prospectivo (n=122) | 446,24 | 1.390,08 | 198,09-1.588,17 |
| Riesgo bajo de PP (control ambulatorio; n=62) | 198,09 | 164,76 | 115,82-280,17 |
| Riesgo alto (hospitalización; n=60) | 1.591,26 | 1.053,60 | 1.087,95-2.141,55 |
| Grupo histórico de control (n=112) | 1.634,08 | 1.092,65 | 1.247,44-2.340,08 |
PP: parto pretérmino; P25-75: percentil 25-75.
Prueba de Mann-Whitney, p<0,05.
La utilidad de la prueba de fFN y la longitud cervical por ecografía para la predicción del parto pretérmino ha sido claramente demostrada en la literatura científica3–10. Nuestro estudio se centra en las gestantes que acuden de urgencia por una amenaza de parto pretérmino y cómo estos marcadores son de utilidad para diferenciar la verdadera de la falsa APP. Esto nos permite cribar a las gestantes de menor riesgo y no someterlas a un ingreso hospitalario, con los costes que conlleva, y a una medicación que, a pesar de la mejora de los tocolíticos, no siempre está exenta de riesgos. Además, permite planificar el momento más adecuado para la maduración pulmonar con corticoides.
A diferencia de otros estudios3,7–10, los clínicos que atendían a estas gestantes conocían los resultados de las pruebas, ya que el tratamiento y el manejo se hacían en función de aquellas en el servicio de urgencias. Inicialmente éramos reacios a dar de alta a una gestante con contracciones antes del término, pero disponer del hospital de día obstétrico, donde citábamos a las gestantes a las 48h para un nuevo control, no sólo tranquilizaba a los médicos responsables que pudieran sentirse poco cautos, sino también a las gestantes. Allí se valoraba de nuevo la longitud cervical de la mujer, de manera que si se producía un acortamiento cervical se procedía a su ingreso para tratamiento, o si la gestante tenía antecedentes de prematuridad la revisábamos con frecuencia para su monitorización y control.
Decidimos emplear como punto de corte los 30mm (otros estudios8,9 emplean los 15mm) porque al principio del estudio preferimos un valor con mayor valor predictivo negativo, más conservador, que fuera válido para todas las edades gestacionales, para evitar dar de alta a gestantes con longitudes menores y edades gestacionales de menos de 32 semanas, hasta ir poco a poco validando esta técnica en nuestro servicio y su empleo en las urgencias obstétricas. De hecho, las longitudes cervicales < 15mm son escasas y la mayoría de las mujeres que acuden de urgencia presentan un falso trabajo prematuro de parto. Empleando estas pruebas como cribado en urgencias, y obteniendo iguales resultados perinatales, podemos reducir el número de ingresos hospitalarios y, por ende, los costes asociados. Otros estudios muestran la reducción de costes y estancias hospitalarias12–15, pero no desde el manejo inicial de la gestante en la urgencia, que es lo que determina su ingreso y tratamiento.
La diferencia de costes entre ambos grupos es evidente, a pesar de que en el grupo de estudio el empleo del atosibán, un tocolítico de mayor coste, es superior. Dado que este fármaco tiene unos efectos secundarios menores al ritodrine, su uso está cada vez más extendido, y su alto coste viene suavizado por un uso más restringido y justificado, con una mayor selección de las gestantes, lo que hace que los costes totales del grupo de estudio sean menores, con una disminución de los efectos adversos.
Hay que señalar que existe una tendencia en los últimos años a la disminución de la estancia media de las gestantes en favor de un control ambulatorio, cuando la gestante se considera estabilizada, sin necesidad de tratamiento por vía intravenosa. En este punto, la contribución de la longitud cervical es muy importante porque permite la monitorización del acortamiento cervical y predecir la evolución de estas mujeres. Este hecho también contribuye a la gran diferencia encontrada en las estancias medias de ambos grupos.
Una limitación a nuestro estudio es que no se valoran para el análisis de los gastos los costes derivados de la atención al prematuro, los derivados de la alteración del modo de vida de los padres (bajas laborales) ni las posibles complicaciones a largo plazo de los niños prematuros.
Anteriormente se han publicado nuestros resultados del valor predictivo de ambos marcadores empleados en la urgencia obstétrica11, que muestran la superioridad de la medición de la longitud cervical frente a la prueba de la fibronectina. Dado además el mayor coste de esta última, actualmente hemos dejado de emplearla en las urgencias por APP, basándonos para la hospitalización y el tratamiento en la longitud cervical mediante ecografía vaginal, como complemento a la clínica y con especial valoración de los antecedentes de prematuridad.
Podemos concluir, por tanto, que la longitud cervical medida por ecografía es una herramienta complementaria esencial en el diagnóstico del verdadero trabajo prematuro de parto en mujeres que acudan de urgencia por percibir contracciones antes del término, y que debe emplearse de rutina, junto con el tacto vaginal, debido a la alta subjetividad que este presenta.
Obteniendo resultados perinatales comparables a cuando empleábamos sólo la valoración clínica, considerando que tanto los tocolíticos como los corticoides no están exentos de riesgo, y además reduciendo los costes de manera significativa, existe un reto al tratamiento universal de estas gestantes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.