INTRODUCCIÓN
El coriocarcinoma es una neoplasia maligna compuesta por trofoblasto. Ocurre en 1/20.000 embarazos, formado por un patrón dimórfico y con falta de vellosidad corial. La mitad de los casos de coriocarcinoma están precedidos por una mola hidatiforme: un 25% después de un aborto; un 22,5% después de una gestación normal y un 2,5% después de un embarazo ectópico.
La típica apariencia macroscópica del coriocarcinoma es la de una masa hemorrágica circunscrita, debida a la proliferación rápida combinada con una invasión de los vasos sanguíneos.
El coriocarcinoma gestacional suele ser significativamente menos frecuente que el embarazo molar, con alrededor de 2,5 casos informados cada 100.000 embarazos. Aunque la epidemiología no se comprende completamente debido a la rareza de la lesión, la raza no blanca, un aborto previo y los extremos de la edad fértil se asociaron con el desarrollo de coriocarcinoma en algunos estudios, aunque no en todos. El embarazo molar previo es el factor de riesgo principal para el desarrollo de coriocarcinoma1.
Se describieron coriocarcinomas después de embarazos a término y pretérmino, embarazos múltiples, embarazos ectópicos tubáricos, inducción de la ovulación con fertilización in vitro y pérdida del embarazo en el primero y el segundo trimestres (tanto espontánea como inducida). Se demostró que el episodio gestacional previo pudo haber ocurrido varios meses o, incluso, años antes, a veces, incluso después de embarazos intercurrentes y nacimientos exitosos. En ocasiones, el coriocarcinoma surge sin poder identificar el embarazo previo y es probable que provenga de un embarazo químico, subclínico, que pasó inadvertido para la paciente o, rara vez, de una fuente no gestacional1.
Su extensión es preferentemente por vía vascular, aunque los ganglios linfáticos pueden también estar afectados. En su propagación invade los ligamentos anchos, así como las trompas y los ovarios. Las metástasis retrógradas en la vagina, que aparecen como nódulos azulados, son muy características. Las metástasis pulmonares son también frecuentes. No son raras las metástasis cerebrales y, con menos frecuencia, las de hígado, riñones y de cualquier otro órgano de la economía.
La frecuencia del coriocarcinoma varía en relación con las áreas geográficas del 0,3 de embarazos en los EE.UU.2 hasta el 8,7 en Filipinas3.
Los factores de riesgo más estudiados en relación con la presentación de una enfermedad trofoblástica gestacional son, además de la distribución geográfica, los factores étnicos, genéticos, nutricionales y ambientales.
Estudios genéticos muestran una frecuencia de translocaciones balanceadas en las mujeres con mola completa del 4,6%, comparado con el 0,6% de la población normal4,5.
Las deficiencias nutricionales fueron significativas en algunos estudios, en especial cuando hay un déficit de seroalbúmina y de proteínas totales6. También se ha mencionado que los herbicidas podrían formar parte de la cadena alimentaria en ciertas áreas geográficas y, con los años, llegar a afectar al sistema reproductivo7.
En el grupo de mujeres mayores de 40 años se encuentra un aumento de la incidencia de enfermedad trofoblástica, que incluso es 2 veces superior con respecto a las mujeres más jóvenes cuando se superan los 45 años8.
Los coriocarcinomas asociados a embarazo ectópico son extremadamente raros. Se estima que suponen menos del 5% de todos los coriocarcinomas gestacionales9.
Se han publicado varios casos de coriocarcinoma asociado a embarazo ectópico tubárico9.
CASO CLÍNICO
Presentamos un caso atípico de coriocarcinoma asociado a embarazo ectópico en una mujer secundigesta (aunque nos queda la duda de si tuvo un aborto o una mola en su país de origen), de 25 años, de nacionalidad boliviana, sin antecedentes personales ni familiares de interés, cuya primera manifestación fue un dolor en el hipogastrio irradiado a la zona umbilical, de 8 días de evolución, en el día 23 de su ciclo menstrual, con un test de gestación positivo (la paciente estaba en el segundo mes de tratamiento con un anticonceptivo oral), motivo por el cual acude al servicio de urgencias de ginecología.
En la exploración presentaba el abdomen duro, con defensa muscular involuntaria, Blumberg negativo y signos de peritonismo.
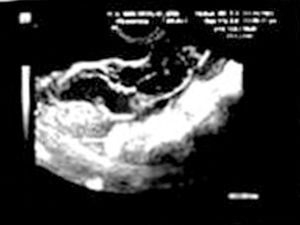
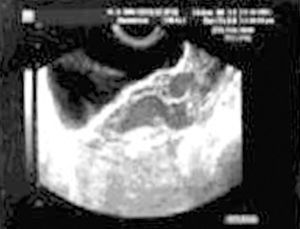
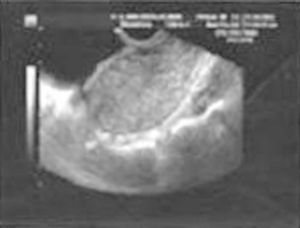
La exploración ginecológica estaba dentro de la normalidad, no había sangrado vaginal y el cérvix estaba bien epitelizado. El tacto bimanual fue dificultoso por resistencia de la paciente, por lo que se procedió a realizar una ecografía transvaginal (figs. 1-3).
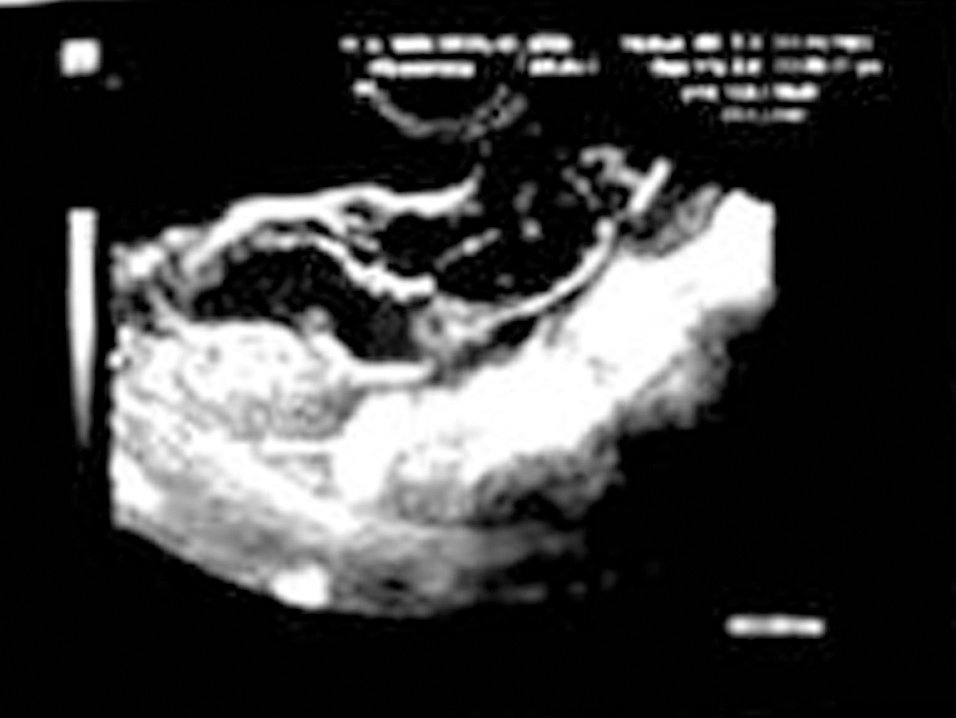
Figura 1. Ecografía transvaginal: imagen heterogénea correspondiente a embarazo ectópico en trompa derecha, asociado a coriocarcinoma, en el ingreso. Diámetro transversal: 78,7 mm.
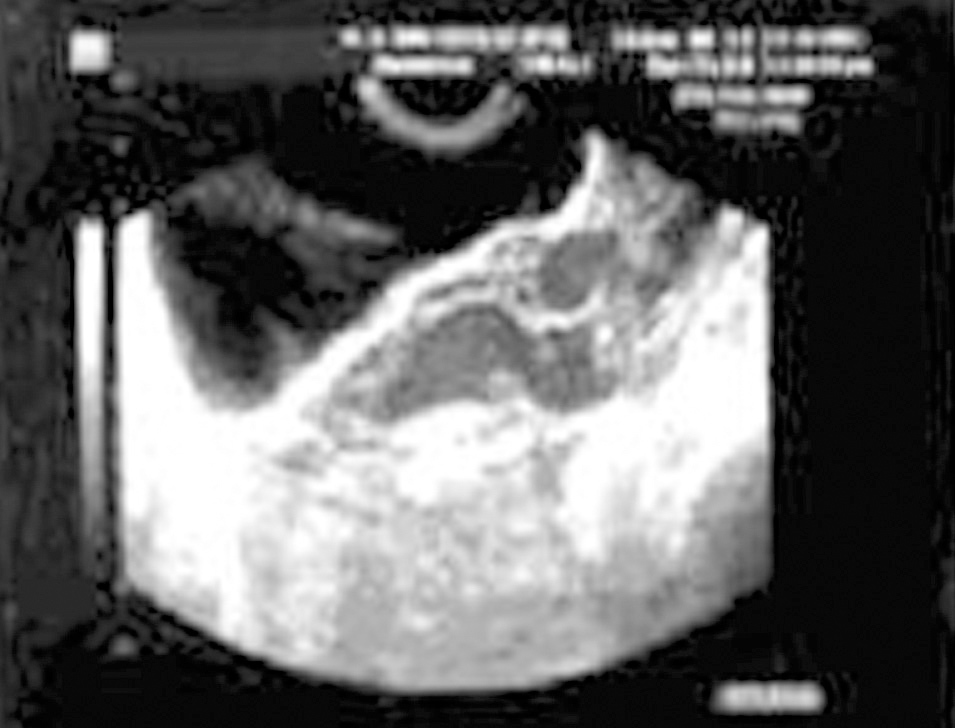
Figura 2. Abundante líquido en el fondo de saco de Douglas.
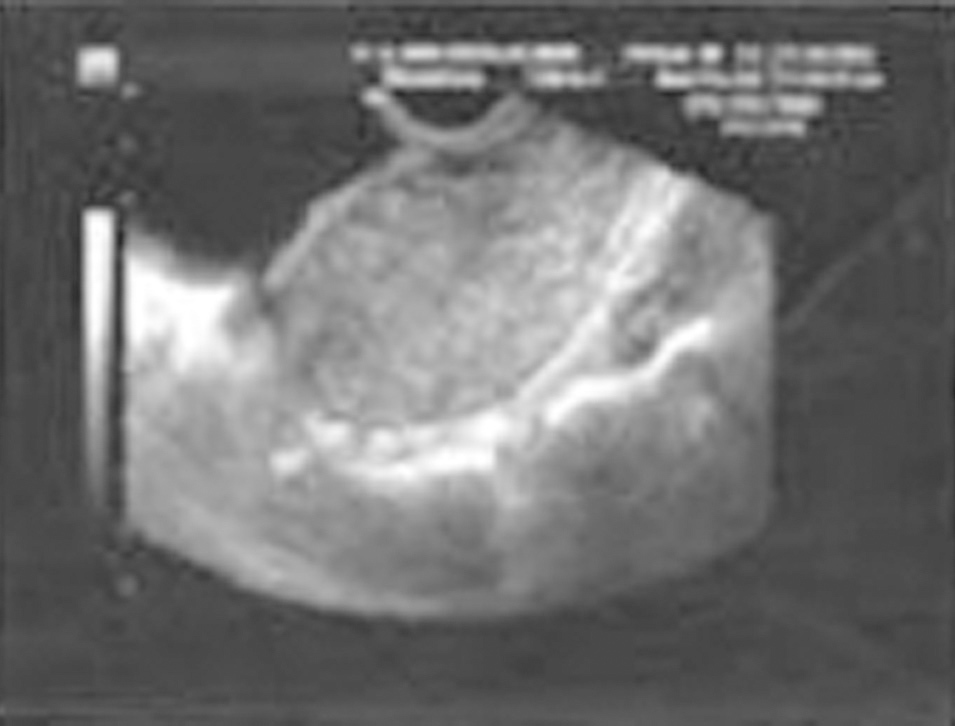
Figura 3. Útero con endometrio engrosado.
Se decidió ingresar a la paciente y la realización de una determinación de beta gonadotrofina coriónica humana (β-HCG) cuyo resultado fue de 184.787 U/l. Ante los hallazgos descritos que se aprecian en las figuras 1-3 y el dato de la β-HCG, se decidió realizar una laparotomía por sospecha de embarazo ectópico.
Durante la intervención nos encontramos con una tumoración de unos 8 × 5 cm, a expensas de la trompa derecha, y coágulos que englobaban también el ovario derecho, con un hemoperitoneo de aproximadamente 1 l. El útero y el anejo izquierdo eran de aspecto normal. Se procedió a la realización de una anexectomía derecha ante la imposibilidad de conservar el ovario por sangrado profuso de éste. La pieza quirúrgica fue remitida a anatomía patológica para su estudio.
En el postoperatorio se apreció un descenso paulatino de las cifras de β-HCG, que pasaron de 28.149 U/l a 20.334 U/l.
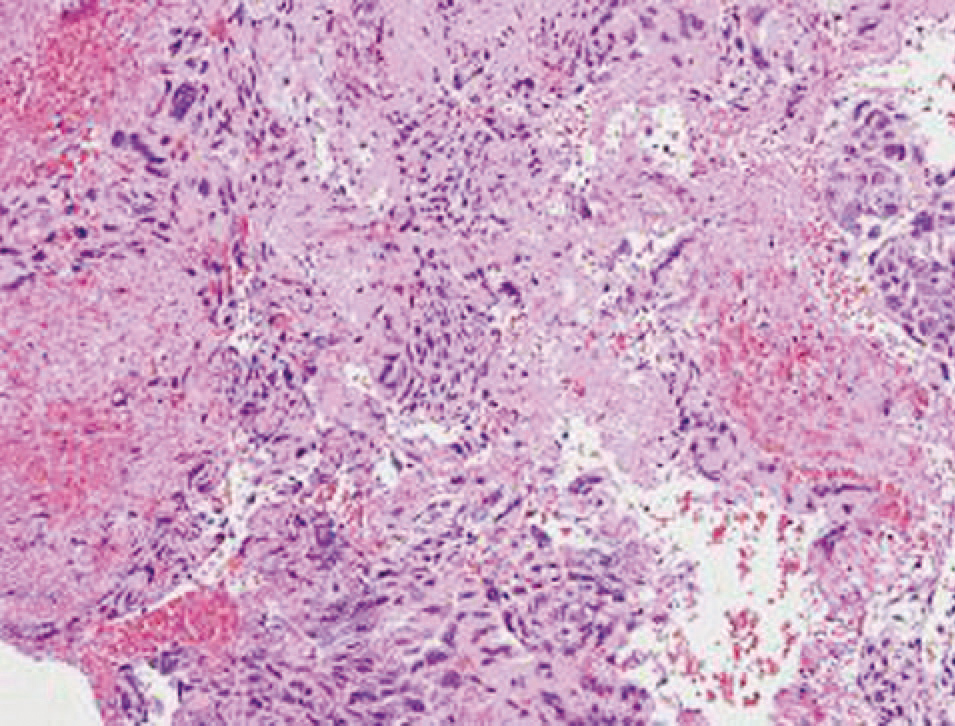
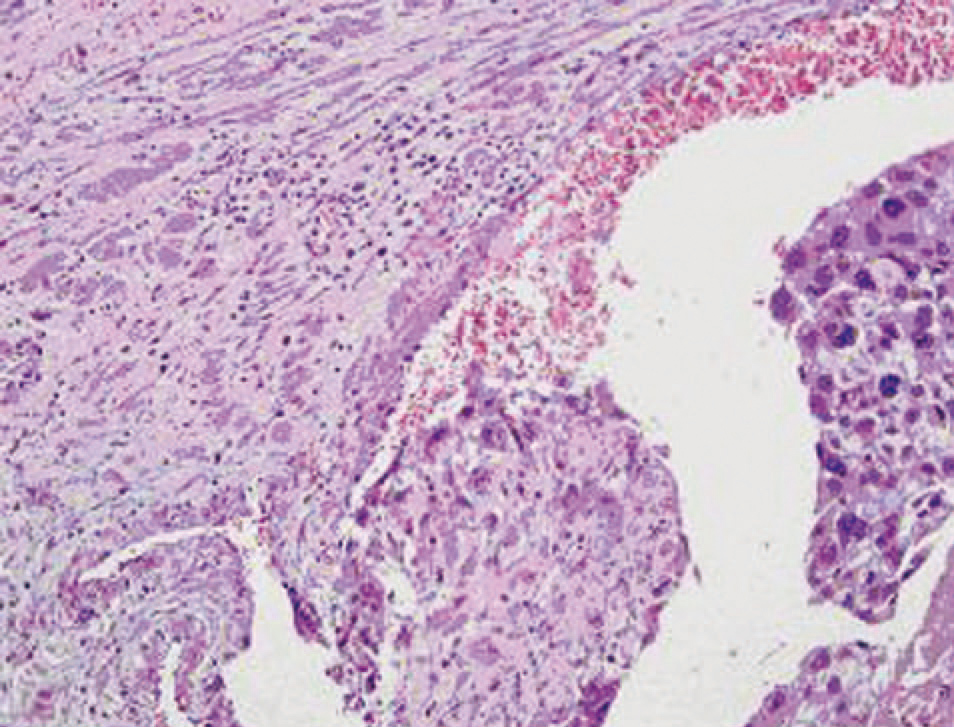
El informe de anatomía patológica de la pieza quirúrgica describió, desde el punto de vista microscópico, un coriocarcinoma con fenómenos de invasión vascular, por lo que los anatomopatólogos recomendaron iniciar tratamiento quimioterápico agresivo inmediatamente (figs. 4 y 5).
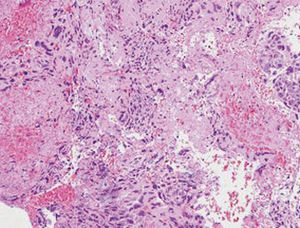
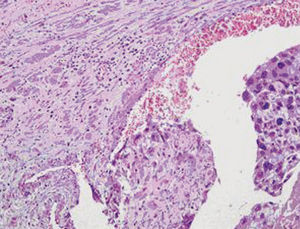
Figura 4.Corte de pieza de la paciente donde se observan la abundante proliferación vascular, células pleomórficas y sus 2 componentes: sinciotrofoblasto y cititrofoblasto. (Cortesía del Dr. Merino Torres, Servicio de AP del Hospital Clínico de Granada.)
Figura 5.Corte de pieza quirúrgica donde se observa invasión vascular, extensas áreas de necrosis y hemorragia, típico de este tumor, con abundantes células neoplásicas y parénquima ovárico.
Se realizó un estudio de extensión, que no evidenció metástasis cerebrales. Los neumólogos, ante el hallazgo de un patrón nodulillar en ambas bases pulmonares, recomendaron la realización de una tomografía computarizada (TC) de tórax que mostró metástasis de pequeño tamaño en ambos campos pulmonares, sin cambios periféricos de sangrado y ausencia de afectación pleural.
Se presentó el caso clínico en comité de oncología y se decidió iniciar tratamiento quimioterápico con etopósido + metotrexato + dactinomina y vincristina + ciclofosfamida (EMA-CO) antes que etopósido + metotrexato + cisplatino (BEP), dejando la bleomicina (BLM) y Pt en caso de refractariedad, tras comprobar, mediante la TC abdominopélvica, un mínimo derrame pleural derecho. No se apreciaron lesiones focales hepáticas. Había una pequeña cantidad de líquido ascítico. El bazo, el páncreas, la vesícula, las adrenales y los riñones no presentaron alteraciones. Los nódulos peritoneales subhepáticos eran de tamaño milimétrico. Había rarefacción y pequeños nódulos a nivel omental en relación con diseminación peritoneal. En la pelvis se apreció una masa de densidad mixta periuterina, difícil de determinar en sus límites y diámetros. Se recomendó la valoración con ecografía y resonancia magnética. Se estadificó el tumor como estadio IV.
Se procede al primer ciclo de quimioterapia con EMA-CO, con una cifra de 151.116 U/l y de 268.601 U/l de β-HCG. Se volvió a realizar un estudio de extensión; en la TC abdominopélvica se observó un engrosamiento del omento mayor en la zona pelviana y una imagen sugerente de implantes peritoneales en la fosa ilíaca derecha, de 3,8 × 1,3 cm. Había líquido libre peritoneal perihepático periesplácnico mínimo y en cantidad algo mayor en el área ileocecal. Tras este primer ciclo de quimioterapia, la β-HCG descendió a 184.236 U/l, y después de 4 ciclos, hasta 14,8 U/l. Se realizó una radiografía de tórax sin hallazgos y una TC toracoabdominopélvica que no evidenció afectación nodal linfática ni metástasis pulmonares en el tórax (pleuropulmonar y mediastínico). No se evidenciaron lesiones ocupantes de espacio hepáticas ni afectación nodal linfática retroperitoneal, aunque se puso de manifiesto una masa pélvica sólida, por lo que los oncólogos sugirieron que realizásemos ultrasonidos.
Ingresó para el quinto ciclo de quimioterapia y se realizó una exploración ginecológica que evidenció un útero aumentado de tamaño al tacto bimanual, móvil y no doloroso. No se palpó afección anexial derecha. En fosa anexial izquierda se palpó un nódulo que pareció corresponder con el ovario izquierdo. En la ecografía transvaginal se observó un útero de tamaño normal, con línea endometrial fina, menor de 4 mm, y se apreció abundante vascularización miometrial, con vasos muy dilatados. No comprobamos, ni por tacto ni ecográficamente, la presencia de tumoración pélvica alguna. Sí se evidenció una intensa vascularización de ambos parametrios, con vasos muy dilatados.
Tras el quinto ciclo se obtuvo una β-HCG de 2,26 U/l. Se consiguió la normalización de la β-HCG tras el sexto ciclo de quimioterapia, así como la desaparición radiológica por TC de las metástasis pulmonares; sin embargo, la masa pélvica persistió. Se realizó una tomografía por emisión de positrones, mediante rastreo tomográfico, desde el cráneo hasta la región inguinal, y la reconstrucción iterativa en la que se apreció un foco hipermetabólico en la zona paravesical posterior derecha.
El estudio es de difícil valoración, ya que se puede tratar de la propia vejiga; no obstante, se recomienda la valoración junta con otras técnicas de imagen por si se trata de una recidiva locorregional. En el resto no se apreciaron lesiones hipermetabólicas. Por ese motivo se decidió intervenir otra vez por nuestro servicio, tras finalizar el octavo ciclo de quimioterapia.
Se realizó una histerectomía más una doble anexectomía por sospecha de persistencia de coriocarcinoma. La intervención cursó sin incidencias. Durante el postoperatorio, la paciente ingresó al mes de la intervención por dolor abdominal y sospecha de hematoma en cúpula vaginal; evolucionó satisfactoriamente y fue dada de alta.
La anatomía patológica de la pieza quirúrgica informó de no persistencia tumoral.
La paciente se encuentra actualmente en remisión completa de la enfermedad, continúa sus controles por oncólogos y ginecólogos.
DISCUSIÓN
La enfermedad trofoblástica gestacional asociada a embarazo ectópico es poco común, con una incidencia de aproximadamente 1,5/1.000.000 partos. Así se puso de manifiesto en un estudio realizado en el centro de diagnóstico y tratamiento de enfermedades trofoblásticas del Hospital Weston, Sheffield, entre 1986 y 2000, publicado en 2004. En ese estudio de 5.581 casos de embarazos ectópicos molares diagnosticados, sólo 6 casos de ETG se confirmaron histológicamente: 3 coriocarcinomas y 3 molas completas. Todas los pacientes están en remisión completa tras quimioterapia10.
Lurain et al11, en 1986, también pusieron de manifiesto la rareza de esta asociación, embarazo ectópico y coriocarcinoma, en un estudio realizado en la Facultad de Medicina de Northwestern University, desde 1961 hasta 1981, donde 8 pacientes con esa asociación fueron tratados. Representaban el 4% de los 197 pacientes con coriocarcinoma documentado y el 1,7% de los 459 pacientes con enfermedad trofoblástica tratada con quimioterapia en este centro durante ese período. Los síntomas que presentaron fueron similares a los hallados en cualquier embarazo ectópico: amenorrea y dolor abdominal (88%), hemorragia vaginal irregular (75%), prueba de gestación positiva (100%) y engrosamiento anexial (50%). Seis (75%) pacientes tenían enfermedad metastásica y 4 de ellas tenían uno o más factores de riesgo. Dos (25%) pacientes fallecieron de la enfermedad metastásica, aunque ambas habían recibido la quimioterapia en otro centro11.
Se ha descrito algún caso de coriocarcinoma asociado a embarazo ectópico transcurridos 10 meses de la esterilización tubárica12.
La rareza del coriocarcinoma de trompa (el 5% de todos los coriocarcinomas, con sólo un caso nuevo por año en todo el mundo) es probablemente debida a la temprana aparición de los síntomas y la cirugía inmediata, por lo que no da tiempo suficiente a que el coriocarcinoma se establezca. Sin embargo, debido a la tendencia creciente a tratar el embarazo ectópico por los métodos conservadores y no por salpingectomía, es importante monitorizar los títulos de β-HCG después del tratamiento conservador; y no sólo diagnosticar la gestación ectópica persistente, sino también evitar que un coriocarcinoma pase inadvertido, aunque es muy infrecuente13,14.
Ober y Maier15, en una revisión de la literatura médica, encontraron 58 casos de coriocarcinoma tubárico primario. De ellos, 47 fueron tratados antes de la era moderna de quimioterapia, 41 pacientes fallecieron, es decir, que hubo una mortalidad del 87%. De 16 casos tratados con quimioterapia moderna, 15 sobrevivieron (el 94%).
Como hemos podido observar en la literatura médica, los coriocarcinomas asociados a embarazo ectópico son, a menudo, muy agresivos y conllevan un porcentaje de metástasis a distancia del 75% en el momento del diagnóstico16. A pesar de esto, responden muy bien a la quimioterapia y en estudios recientes incluso se han producido embarazos a término con bebés sin ninguna anomalía cromosómica tras el tratamiento17-19.
Parece que el origen de un coriocarcinoma, además de un embarazo ectópico, también pueden ser embarazos previos que no llegaron a término por el paso células trofoblásticas que se malignizan. Así lo exponen, Soulier et al20, en 1982, que demostraron que la mayoría de los 82 casos de coriocarcinoma tubárico provenía de una transformación maligna de un embarazo ectópico diagnosticado, excepto en una paciente que había tenido 2 abortos y estaba en tratamiento con anticonceptivos desde entonces; además, hallaron 15 casos publicados que parecen haber tenido el mismo mecanismo etiopatogénico20,21.
El caso de nuestra paciente se clasificó en estadio IV por los oncólogos, ya sea por cualquiera de los sistemas de clasificación FIGO, TNM, OMS o clasificación clínica, debido, principalmente, a las metástasis pulmonares y omental, por las cifras elevadas de β-HCG > 100.000 en el momento del diagnóstico, sumado al tamaño tumoral mayor de 5 cm y el embarazo anterior a término hacía más de 12 meses. Todos estos factores dan como resultado un score > 7 según la FIGO 2002, es decir, una enfermedad metastásica con mal pronóstico (alto riesgo), por lo que el tratamiento que se decide aplicar es el de elección actualmente, el EMA/CO, al que la paciente responde magníficamente, con descensos de la β-HCG tras el quinto ciclo de 2,26 U/l. En nuestro caso también se recurre a la cirugía: histerectomía tardía por la sospecha de tumor persistente limitado al útero, aunque la anatomía patológica luego nos confirmó la ausencia de tumor.
Sobre las bases de las consideraciones anteriores, el médico debe incluir la enfermedad trofoblástica gestacional en el probable diagnóstico diferencial de toda mujer en edad reproductiva que se presente con enfermedad metastásica con sitio primario desconocido. Aunque ciertos tumores no trofoblásticos pueden producir valores bajos de HCG, el hallazgo de una HCG elevada en forma franca en una paciente joven con metástasis compatibles con la enfermedad es, en esencia, patognomónico de enfermedad trofoblástica maligna metastásica. A diferencia de muchos otros tumores primarios en adultos, en los que la enfermedad metastásica implicaría una probabilidad de curación muy baja o nula, la enfermedad trofoblástica maligna metastásica tiene muchas posibilidades de curación.
CONCLUSIONES
A pesar de la rareza de un coriocarcinoma asociado a embarazo ectópico, es un hecho que puede suceder y, por tanto, su diagnóstico precoz y estadificación temprana son fundamentales a la hora de establecer el tratamiento adecuado, con una supervivencia muy alta, siempre y cuando no se demore éste.
Además, la monitorización de ß-HCG tras tratamientos conservadores de embarazos ectópicos es primordial para no pasar por alto un posible coriocarcinoma asociado.
Con las pautas actuales de quimioterapia se obtienen resultados exitosos, con una curación y un período libre de recurrencia muy largo.
Correspondencia
Dra. M.A. Escudero Turpín.
Cañas, 4, 3.o D. 18003. Granada. España
Correo electrónico: mangelesescudero@hotmail.com
Fecha de recepción: 6/12/2005.
Aceptado para su publicación: 12/4/2007.