Casos clínicos
Enfermedad trofoblástica persistente tras mola coexistiendo con feto normal
Gestational trophoblastic disease after hydatidiform mole coexisting with a normal fetus
P. Menéndez de Luarca
F. Yllana
M. J. Pablos
A. Ripoll
A. Roldán
R. Mendizábal
Departamento de Obstetricia y Ginecología
Hospital General Universitario «Gregorio Marañón»
Madrid
Correspondencia:
Dra. Patricia Menéndez de Luarca Bellido
José Picón, 9 - 2.º dcha.
28028 Madrid
e-mail: pmenendezd@sego.es
Fecha de recepción: 5/3/99
Aceptado para publicación: 9/9/99
INTRODUCCIÓN
La enfermedad trofoblástica gestacional viene definida por la presencia de anomalías en la proliferación trofoblástica ocurrentes durante el embarazo. Engloba una serie de entidades que podrían agruparse en: mola hidatiforme y tumores trofoblásticos gestacionales.
En función de la presencia o ausencia de tejido embrionario o fetal, la mola hidatiforme o embarazo molar se clasifica como mola parcial o completa. Se trata de entidades distintas, que difieren en su origen citogenético, histología, potencial de malignización y pronóstico(1), por lo tanto el diagnóstico debe ser exacto, aunque en ocasiones pueda ser difícil como es el caso que nos ocupa. La coexistencia de un feto genotípicamente normal con una mola completa se debe a gestaciones gemelares en las que uno de los huevos ha sufrido una transformación molar, existen pocos casos en la bibliografía pero su incidencia ha aumentado en los últimos años como consecuencia del incremento de estimulaciones de la ovulación secundarias al desarrollo de técnicas de reproducción asistida. La clave del diagnóstico diferencial entre mola parcial y completa es el estudio citogenético aunque signos ecográficos y analíticos puedan servir de ayuda(2).
La patogenia, clínica y evolución de la mola son idénticas en gestaciones únicas y múltiples. Sin embargo la existencia simultánea de feto vivo se considera un factor de riesgo para desarrollar enfermedad trofoblástica persistente debido a que se retrasa el diagnóstico, presentando niveles séricos de BHCG significativamente más elevados(3,4).
DESCRIPCIÓN DEL CASO
Primigesta de 32 años con gestación tras 4.º ciclo de estimulación ovárica con gonadotropinas (esterilidad primaria por factor mixto). El primer trimestre de gestación cursa con normalidad, salvo un leve episodio de sangrado vaginal en la semana 12 que cede con reposo en tres días. La ecografía vaginal informa de gestación intrauterina única con CRL acorde con amenorrea. Emesis gravídica presente durante toda la gestación. En la semana 18 la paciente presenta un cuadro de edemas y aumento brusco de perímetro abdominal, detectándose a la exploración un útero blando de unas 28 semanas. La ecografía muestra un feto con LCF positivo y estudio morfológico dentro de la normalidad con biometrías correspondientes a 18 semanas; se observa una extensa proliferación de trofoblasto previo sugestivo de enfermedad molar que comprime el feto contra fondo uterino. Analítica y tensiones arteriales dentro de la normalidad. Proteinuria negativa.
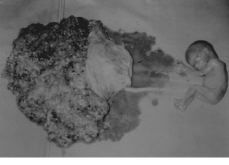
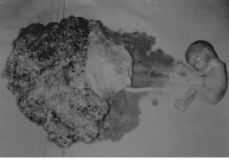
Dos días después inicia metrorragia moderada que aboca en la expulsión espontánea del embarazo molar junto con un feto con membranas íntegras (Fig. 1). Se realiza legrado por aspiración y cruento de cavidad uterina y endocérvix bajo perfusión oxitócica consiguiendo hemostasia e involución uterina. Simultáneamente desarrolla un cuadro de preeclampsia grave de aparición brusca que se complica con un síndrome de HELLP y derrame pleural. Presenta un cuadro confusional florido con obnubilación y desorientación témporo-espacial que se relaciona, tras la realización de TAC cerebral, con una encefalopatía hipertensiva. El tratamiento con fármacos antihipertensivos así como el soporte adecuado (transfusión de plasma, plaquetas y concentrado de hematíes), consigue una mejoría clínica, radiológica y analítica paulatina, siendo dada de alta a los 15 días del ingreso.
Figura 1. Material expulsado.
Anatomía patológica: dos tipos de tejidos placentarios claramente diferenciados que se traducen histológicamente como una hiperplasia trofoblástica focal compatible con transformación molar y el otro con arquitectura vellositaria típica de placenta normal. Feto de 155 g sin malformaciones estructurales.
Estudio genético: tejido placentario normal, tejido molar y feto con cariotipo 46XX sin mosaicismos. Los hallazgos encontrados permitieron llegar al diagnóstico de gestación gemelar en la que coexisten embarazo normal y mola hidatiforme completa. Con la intención de completar el estudio se realizó un análisis citogenético consistente en la extracción del ADN del tejido molar y compararlo con ADN materno y paterno: Como era de esperar, la mola presentaba un genoma (46XX) de origen completamente paterno con cromosomas homocigotos.
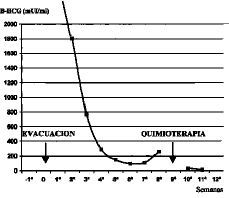
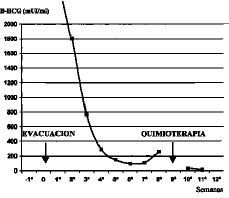
Evolución:descenso paulatino de la beta-HCG hasta la semana seis post-evacuación, momento en el que dos valores ascendentes consecutivos llevaron al diagnóstico de enfermedad trofoblástica persistente. Se realizó un ciclo de quimioterapia con Metotrexate (1,0 mg/kg IM) los días 1, 3, 5, 7 y rescate con ácido folínico (0,1 mg/kg IM) los días 2, 4, 6 y 8. Posteriormente las determinaciones de BHCG fueron disminuyendo hasta negativizarse en dos semanas (Fig 2).
Figura 2. Evolución de los niveles de B-HCG.
DISCUSIÓN
La importancia de hacer un diagnóstico correcto ante un embarazo con una imagen ecográfica de feto y mola hidatiforme se debe a que la mola parcial y completa son dos entidades que tienen distinta etiopatogenia y evolución clínica(5,7). La coexistencia de mola completa con feto es muy rara, calculándose que ocurre aproximadamente en uno de cada 10.000 a 100.000 embarazos. La mola completa se caracteriza por una extensa degeneración hidrópica de todo el tejido placentario en ausencia tanto de vellosidades coriónicas de aspecto normal como de vestigios embrionarios. El cariotipo va a ser 46XX en la mayoría de los casos (96 por 100), con ambos sets de cromosomas de origen paterno (androgénesis). Típicamente, un óvulo con cromosomas ausentes o inactivados es fertilizado por un espermatozoide haploide que posteriormente duplica su genoma, de manera que los cromosomas del cigoto son homólogos. También puede ser que el óvulo sea fertilizado por dos espermatozoides (dispermia), en cuyo caso el genoma será heterocigoto, pudiendo presentar en tal caso un cariotipo 46XY, lo que ocurre en un 4 por 100 de los casos. Por el contrario, en la mola parcial se puede observar un amplio espectro de rasgos histopatológicos. El grado de degeneración hidrópica de las vellosidades coriales es variable, generalmente es un fenómeno focal más que generalizado. Existe evidencia fetal con circulación fetoplacentaria funcional, al preservarse vellosidades vasculares. En contraste con la mola completa, la dotación cromosómica es típicamente triploide (69XXX, 69XXY, 69XYY), existiendo habitualmente un componente materno haploide y paterno diploide, resultado de la duplicación del genoma haploide del espermatozoide, o menos frecuentemente, de una fertilización dispérmica(1,4,5,8,9). Desde el punto de vista clínico, en la mola parcial el sangrado genital es menos frecuente, el tamaño uterino es a veces el esperado o incluso menor, y la clínica de preeclampsia más rara(1,9,10). Además, el riesgo de una mola completa de convertirse en una enfermedad trofoblástica persistente se sitúa en 15-20 por 100, mientras que en la mola parcial es del 4-8 por 100, evolucionando muy raramente a coriocarcioma(4,5,6).
Una gestación gemelar en la que coexiste un feto con una placenta genética y morfológicamente normal, con otra concepción que ha degenerado en una mola completa puede ser diagnosticada como mola parcial ya que en ambos casos se visualiza un feto o embrión y los cambios molares se observan sólo en parte del tejido placentario. Hacer un diagnóstico diferencial puede ser difícil y en ocasiones habrá que recurrir a la realización de una amniocentesis y el correspondiente estudio genético para determinar si se trata de un feto con un genoma normal o se trata de una gestación triploide que excluye toda esperanza de desarrollo de un feto vivo sin malformaciones(6,11,12). El análisis genético es la única manera de alcanzar un diagnóstico de certeza. Determina la ploidía y permite, mediante la utilización de técnicas de DNA typing determinar el origen de los cromosomas del tejido de la mola. Otro factor a tener en cuenta para tratar de hacer un correcto diagnóstico diferencial es la ecografía: el feto de una mola parcial tendrá estigmas de triploidía.
En los estudios realizados sobre la evolución y pronóstico de casos como el expuesto se demuestra que aunque se comporta como una gestación molar completa, existen una serie de rasgos clínicos distintos. Se diagnostican más tardíamente que las molas completas, así, tanto los niveles de BHCG, como el tamaño uterino preevacuación, son significativamente mayores. Las pacientes con mola completa en coexistencia con gestación normal tienen un mayor riesgo que una gestación molar aislada de desarrollar enfermedad trofoblástica persistente. Éste se calcula alrededor de 50-60 por 100; de las cuales aproximadamente la mitad evolucionarán a enfermedad metastásica. Se desconoce la causa de este incremento significativo en el riesgo de persistencia, y aunque probablemente sea debido a un retraso en el diagnóstico, no se puede descartar una mayor agresividad en este tipo de casos(5,6). Sin embargo otros autores no encuentran tanta influencia del retraso diagnóstico(11).
Aunque existen casos publicados de supervivencia fetal, las posibilidades son muy pequeñas. Se calcula que alcanzarán las 28 semanas un 30 por 100 sin que se haya presentado una situación clínica lo suficientemente grave que obligara a terminar la gestación(11). En cualquier caso, la decisión de terminar o continuar la gestación con el propósito de conseguir un feto viable debe hacerse estudiando cada caso individualmente y previa consulta con la pareja que debe ser informada convenientemente.
El método de evacuación de elección es el legrado por aspiración bajo infusión oxitócica. Debe evitarse la oxitocina antes de la evacuación quirúrgica (siempre que el sangrado lo permita); la oxitocina ayuda a disminuir la hemorragia, pero también aumenta el riesgo de embolización trofoblástica, en especial en pacientes con útero grande(9). Otra opción en pacientes sin deseo de descendencia es la histerectomía, con la que, aunque sigue teniendo riesgo de enfermedad trofoblástica persistente, éste es significativamente menor que en pacientes sometidas a legrado(13).
BIBLIOGRAFIA
01 Lewis JL Jr. Diagnosis and management of gestational trophoblastic disease. Cancer 1993;71(Supl 4):1639-47.
02 Garbin O, Favre R, Weber P, et al. How to deal with a rare entity: the coexistence of a complete mole and a healthy egg in a twin pregnancy? Fetal Diagn Ther 1995;10:337-42.
03 Steller MA, Genest DR, Bernstein MR, et al. Clinical features of multiple concepcion with partial or complete molar pregnancy and coexisting fetuses. J Reprod Med 1994;39:147-54.
04 Canningham FG, MacDonald PC, Grant NF, Leveno KJ, Gilstrap III LC. Williams. Obstetricia. 4.ª ed. Barcelona: Masson; 1996. p. 729-50.
05 Steller MA, Genest DR, Bernstein MR, Lage JM, et al. Natural history of twin pregnancy with complete hydatidiform mole and coexisting fetus. Obstet Gynecol 1994;83:35-42.
06 Choi-Hong SR, Genest DR, Crum CP, et al. Twin pregnancies with complete hyidatiform mole and coexisting fetus: use of fluorescent in situ hybridization to evaluate placental X- and Y- chromosomal content. Hum Pathol 1995;26:1175-80.
07 Miller D, Jackson R, Ehlen T, et al. Complete Hydatidiform mole coexistent with a twin live fetus: clinical course of four cases with complete cytogenetic analysis. Gynecol Oncol 1993;50:119-23.
08 Hsu CC, McConnell J, Ko TM y Braude PR. Twin pregnancy consisting of a complete hydatidiform mole and a fetus: genetic origin determined by DNA typing. Br J Obstet Gynaecol 1993;100:867-9.
09 Copeland LJ, Jarrell JF, McGregor JA. Ginecología. Buenos Aires: Panamericana; 1994.
10 Slattery MA, Khong TY, Darwkins RR, et al. Eclampsia in association with partial molar pregnancy and congenital abnormalities. Am J Obstet Gynecol 1993;169:1625-7.
11 Vejerslev LO. Clinical management and diagnostic possibilities in hydatidiform mole with coexistent fetus. Obstet Gynecol Surv 1991;46:577-88.
12 Vejerslev LO, Sunde L, Hansen BF, Larsen J, Christiensen IJ y Larsen G. Hydatidiform mole and fetus with normal karyotype: support of a separete entity. Obstet Gynecol 1991;77: 868-74.
13 Hammond CB, Weed JC Jr, Currie JL. The role of operation in the current therapy of gestational trophoblastic disease. Am J Obstet Gynecol 1980;136:844.