El impétigo herpetiforme es una rara enfermedad asociada al embarazo, ocurre habitualmente en el tercer trimestre, con una elevada morbimortalidad maternofetal cuando no se establece el tratamiento adecuado y un control obstétrico estricto. En la mayoría de los casos desaparece en el periodo posnatal y recurre en las siguientes gestaciones de manera más precoz y agresiva. Se presenta el caso de una gestante diagnosticada en la semana 28 de impétigo herpetiforme con evolución en brotes a pesar del tratamiento corticoideo y con empeoramiento del cuadro en el puerperio, precisando la administración de corticoides, ciclosporina y adalimumab.
Impetigo herpetiformis is a rare disease associated with pregnancy, mainly during the third trimester. Without adequate treatment or close maternal-obstetric monitoring, this disease carries high mortality. In most cases, the disease resolves in the postnatal period but is associated with an earlier and more aggressive recurrence in subsequent pregnancies. We describe the case of a woman diagnosed with impetigo herpetiformis at week 28 week of pregnancy. Despite corticosteroid therapy, she continued to have recurrences, with worsening in the postpartum period, requiring treatment with corticosteroids, cyclosporine, and adalimumab.
El impétigo herpetiforme es un tipo de psoriasis pustulosa que puede aparecer durante la gestación. En el 82% de los casos comienza durante el segundo y el tercer trimestres, y excepcionalmente durante el puerperio inmediato1,2. Los casos de inicio posnatal pueden ser incluso más severos, presentando en ocasiones complicaciones graves, como shock hipovolémico3.
Se presenta como placas eritematosas sobre las que aparecen micropústulas; se pueden encontrar por toda la piel y mucosas, con prurito intenso. El estado general se afecta en el 80% de los casos con fiebre, náuseas, vómitos, diarrea, delirio y deshidratación. El laboratorio puede reflejar leucocitosis e hipocalcemia. El tratamiento se basa en corticoides sistémicos4 y un cuidado equilibrio hidroelectrolítico. El cuadro se resuelve habitualmente en el puerperio, en la mayoría de los casos sin evidencia residual de psoriasis, pero puede presentar recurrencias en siguientes embarazos5. La morbimortalidad perinatal es paralela a la gravedad de la enfermedad materna6,7. La mortalidad materna sin tratamiento ronda el 80%. La prematuridad y las malformaciones fetales (hidrocefalia) son más frecuentes que en la población general.
Se presenta el caso de una gestante en el tercer trimestre, que comenzó con un cuadro compatible con impétigo herpetiforme, con respuesta parcial a la corticoterapia por vía oral a alta dosis, precisando finalizar la gestación por nuevo brote mediante cesárea tras inducción del parto. En el puerperio no se produjo la remisión de la enfermedad, por lo que fue preciso instaurar tratamiento con corticoides por vía oral, ciclosporina y anticuerpos monoclonales (adalimumab).
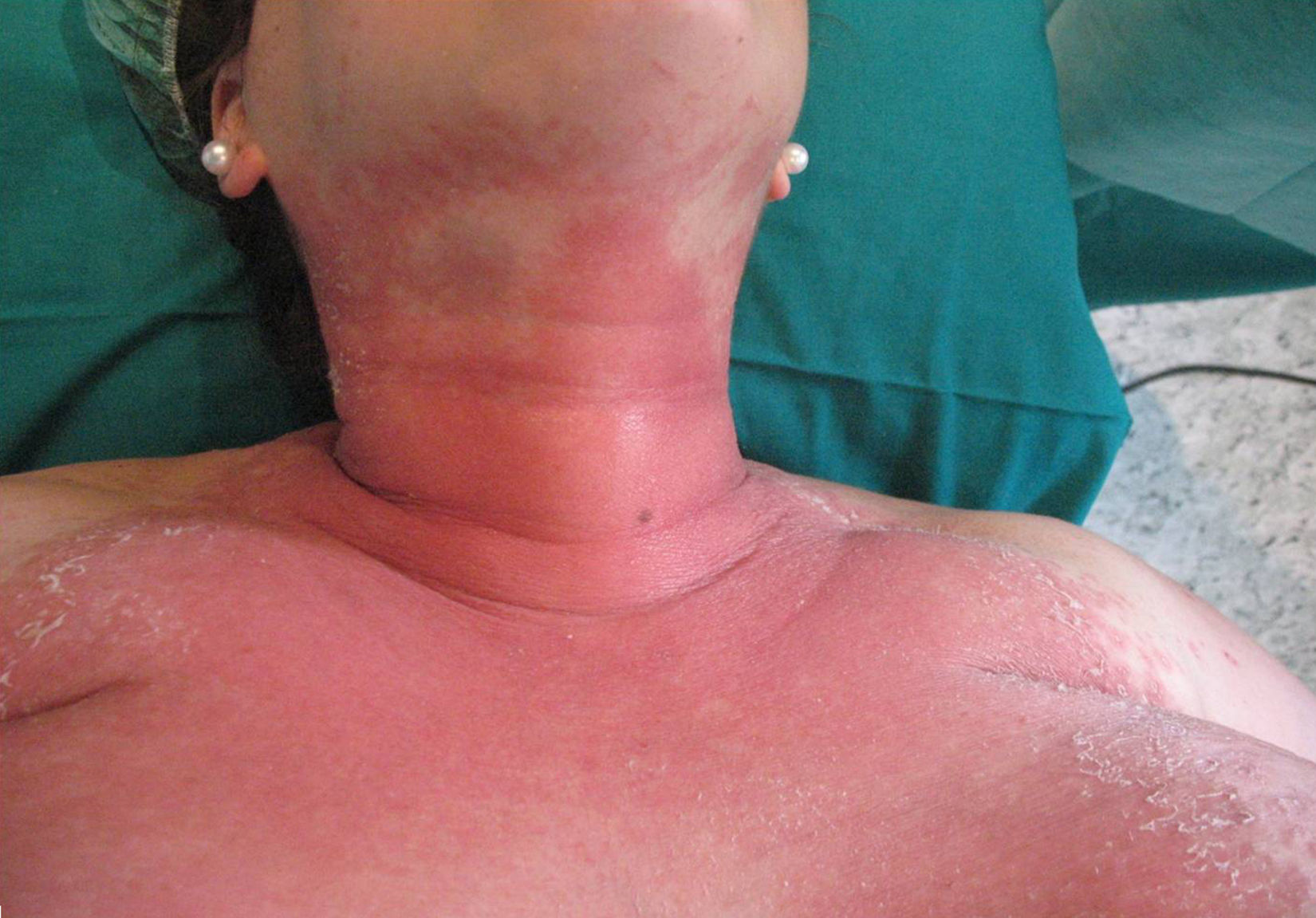
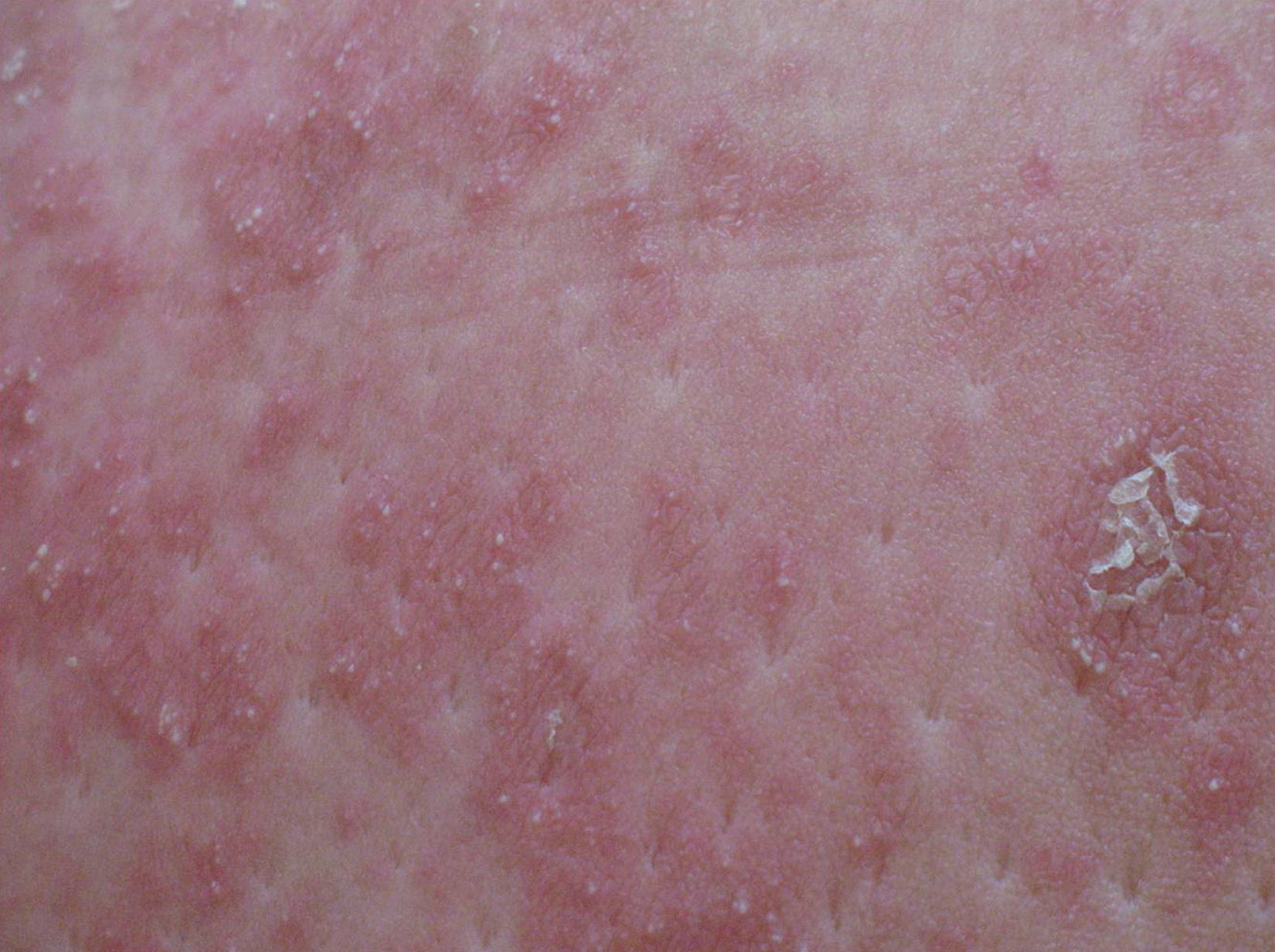
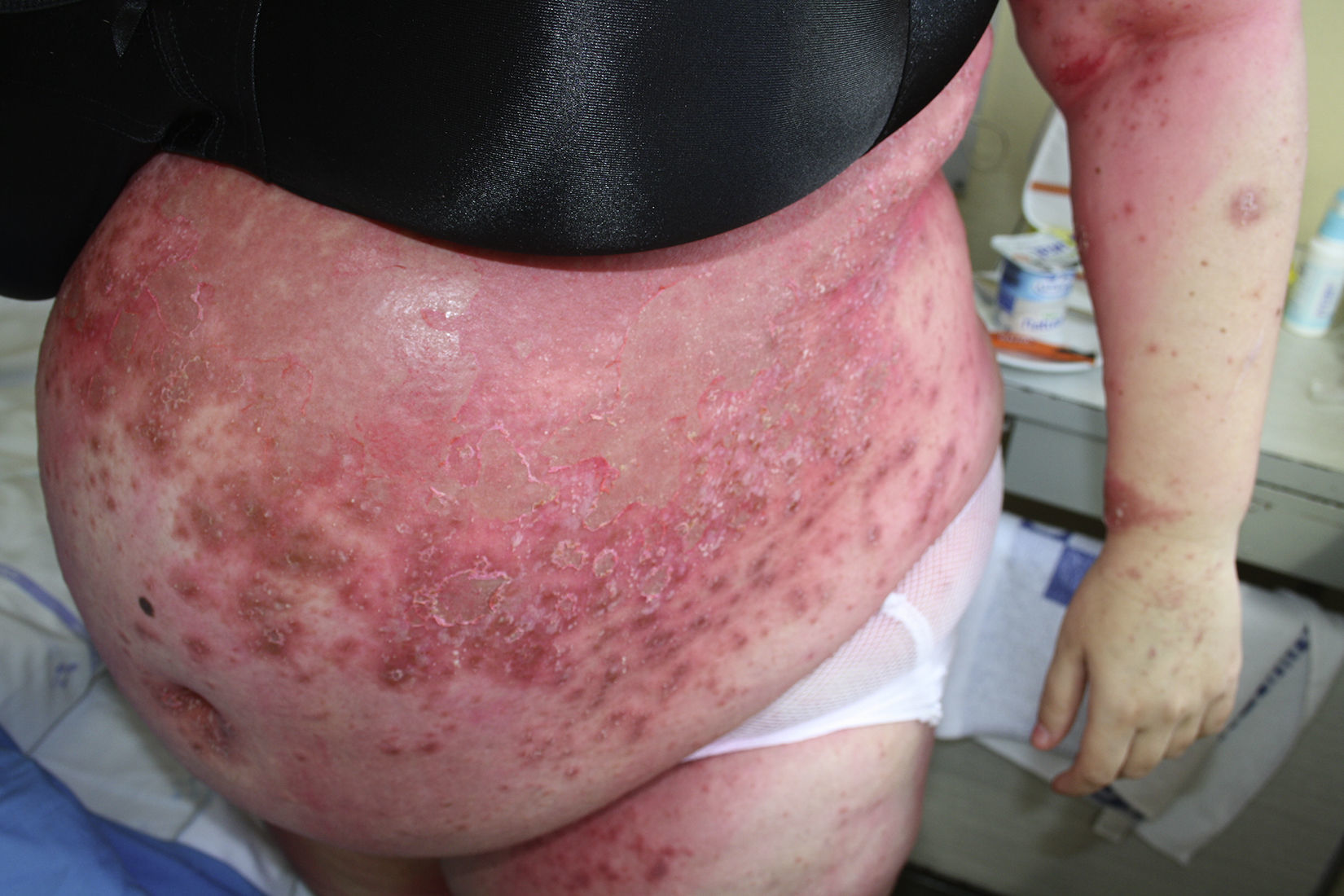
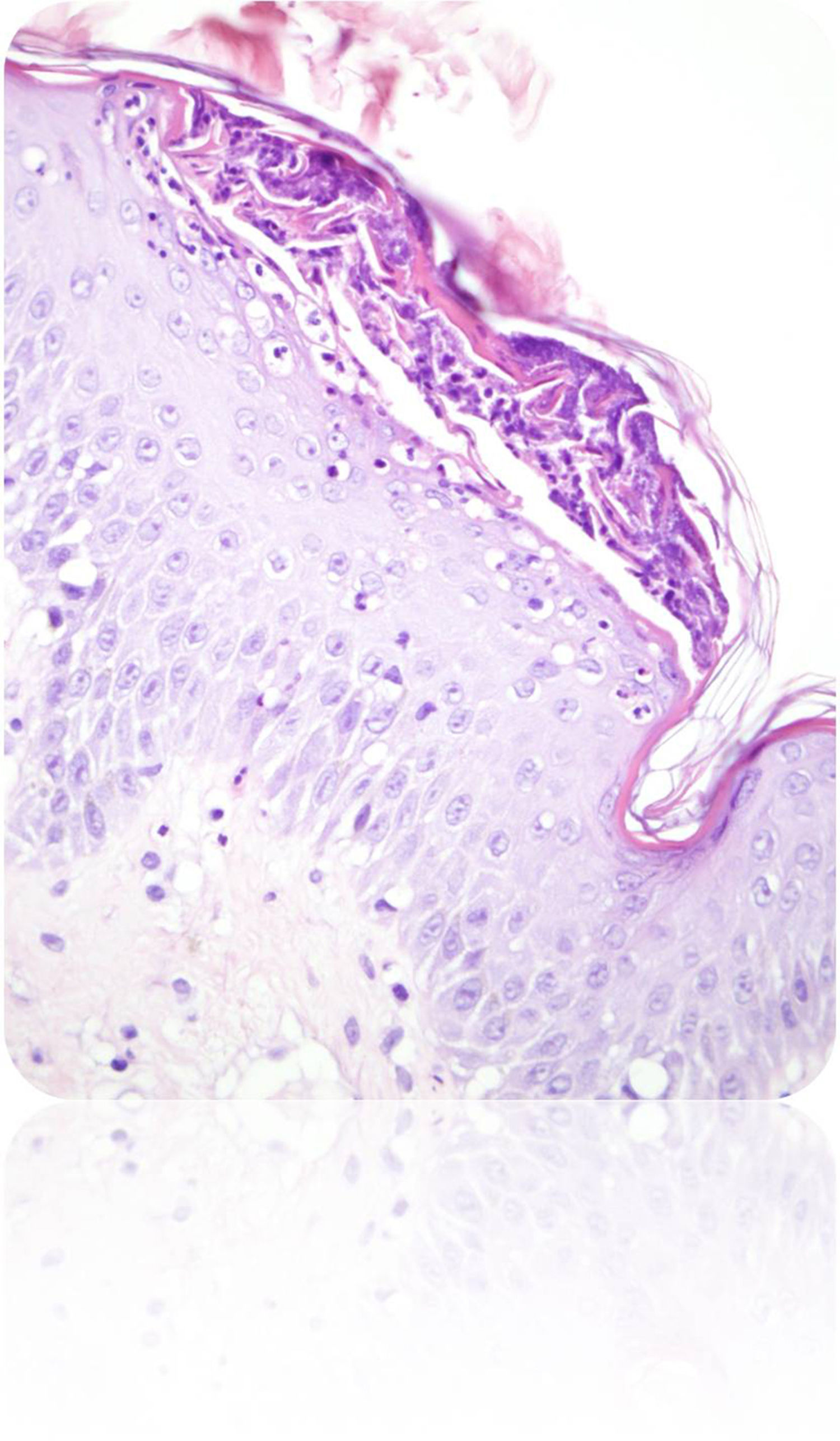
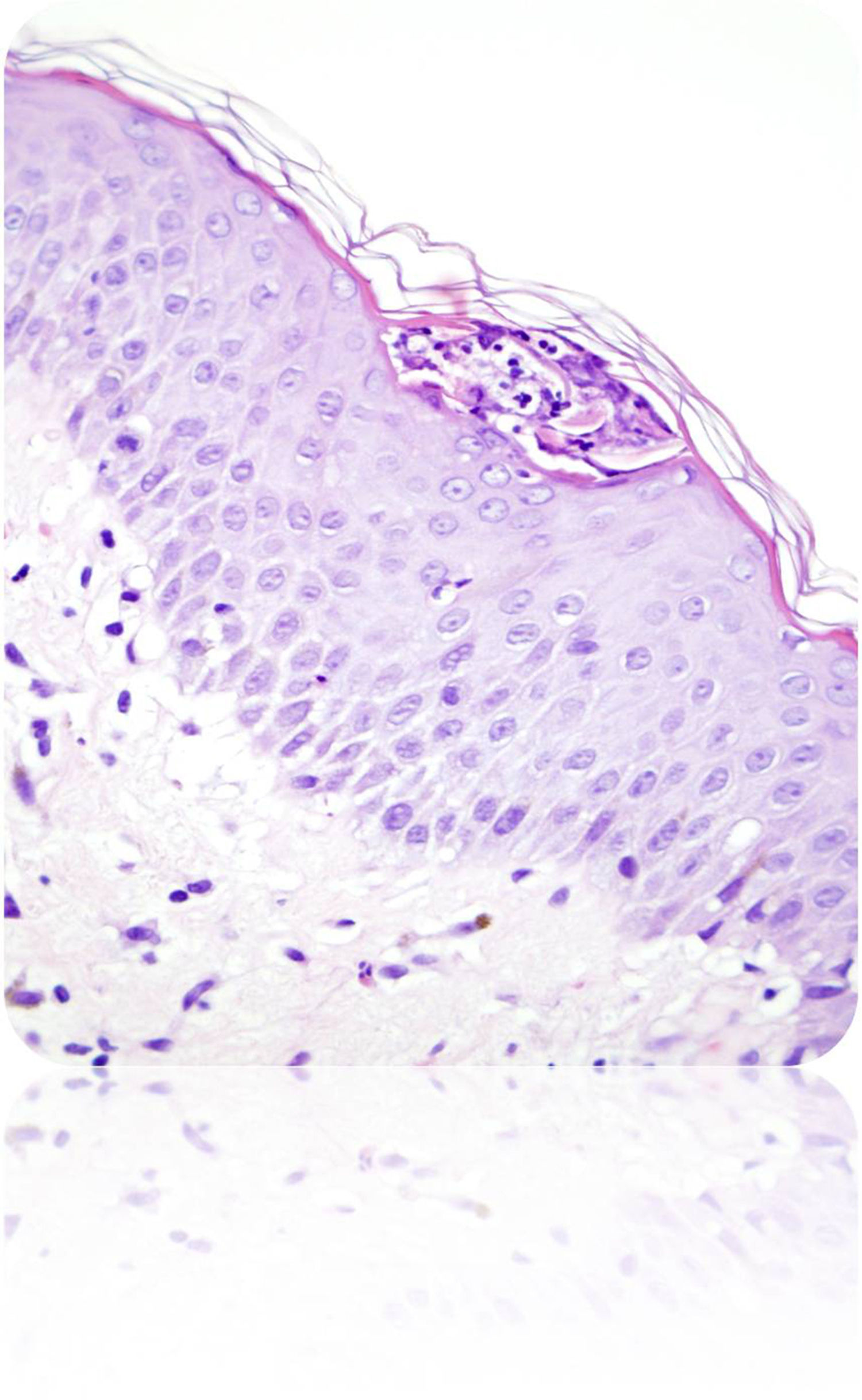
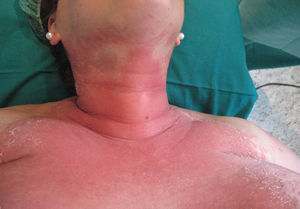
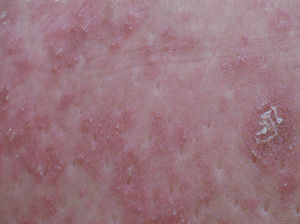
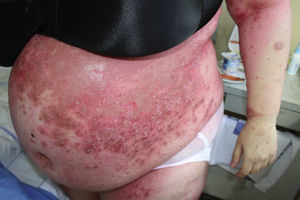
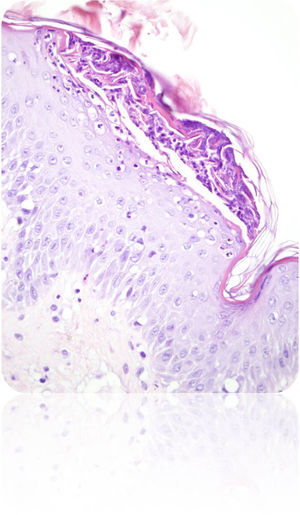
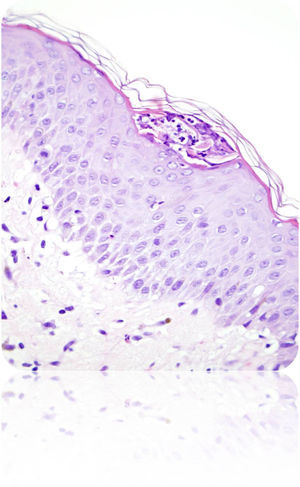
Descripción del casoGestante de 28 semanas, que ingresó por cuadro de lesiones eritematosas generalizadas acompañado de fiebre y malestar general. Como antecedentes presentaba un hipotiroidismo primario autoinmune con tratamiento sustitutivo; aproximadamente 5 años antes presentó una crisis tirotóxica que requirió hospitalización. Durante el ingreso actual, se solicitó valoración a Dermatología por lesiones cutáneas de tipo eritematoso con pequeñas pústulas en forma de placas (figs. 1 y 2), que fueron progresando a pesar del tratamiento tópico corticoideo hasta formar una gran placa preesternal con abundantes pústulas en su periferia, junto con aparición de pequeñas placas eritematosas y pústulas en otras zonas del tórax y el abdomen superior (fig. 3). Se tomaron cultivos y biopsia de las lesiones. Los cultivos fueron informados negativos y en el estudio histológico de la muestra se reveló una epidermis sin hiperplasia llamativa y ortoqueratosis en la mayor parte de la muestra alternando con pequeños focos de paraqueratosis en montículos. Se observaron una discreta espongiosis y la formación de abscesos neutrofílicos en capa superficial de la epidermis y en la capa córnea (microabscesos de Kogoj y Munro, respectivamente) (figs. 4 y 5). En la dermis, se observaron un discreto edema y un infiltrado inflamatorio linfohistiocitario perivascular superficial. Puntualmente, se observaron focos de exocitosis neutrofílica.
El estudio de inmunofluorescencia para detección de IgG, IgM, IgA y C3 resultó negativo. El dato más característico de la biopsia es la presencia de abscesos de Kogoj, que histológicamente se ven también en la enfermedad de Reiter, dermatofitosis pustular, impétigo bacteriano, erupción pustulosa a drogas y candidiasis. Se realizaron técnicas histoquímicas para detección de microorganismos patógenos, siendo negativos el PAS, Groccot y Gram; eran, por tanto, pústulas estériles y se descartó la presencia de hongos.
Con el paso de los días, y a pesar del tratamiento tópico intensivo (corticoides tópicos, eosina y emolientes), las lesiones fueron progresando, con aparición de múltiples placas confluentes con pústulas y eritema junto con descamación, lo que, junto a los resultados de las pruebas solicitadas, llevó al diagnóstico de impétigo herpetiforme. Se pautó tratamiento corticoideo (prednisona 60mg diarios) por vía oral, consiguiendo la estabilidad de las lesiones y persistiendo el buen estado general.
La gestación prosiguió con controles ambulatorios hasta que en la semana 37 se presentó un nuevo brote, con el empeoramiento de las lesiones cutáneas, aparición de malestar general y dificultad respiratoria, por lo que se decidió finalizar la gestación tras maduración cervical, realizando una cesárea urgente por riesgo de pérdida de bienestar fetal y extrayendo un feto con buena vitalidad. En el puerperio inmediato se instauró tratamiento con ciclosporina con buena respuesta, y posteriormente se continúo con adalimumab. En los controles posteriores, se identificó la presencia de anticuerpos antinucleares positivos, por lo que fue enviada a cribado de enfermedad autoinmune, que se descartó. La paciente mostró un cuadro de dolores miofasciales e impulsibilidad por la comida, controlado con topiramato.
El proceso hasta la actualidad ha evolucionado con múltiples brotes de lesiones pustulosas, además de intolerancia a los medicamentos (hipertensión y temblores distales por ciclosporina). El cuadro está estable en tratamiento con adalimumab y mínimas dosis de esteroides, permitiéndole incorporarse a su trabajo habitual, hasta que presentó un cuadro urticarial alrededor de la zona de administración del adalimumab, con dudosa dificultad respiratoria, ligero edema de labios, náuseas, fiebre de hasta 38,8°C, un vómito con contenido hemático y una deposición diarreica que precisó nuevo ingreso, resolviéndose el cuadro con antieméticos, paracetamol y antihistamínicos.
DiscusiónEn 1872, Hebra describió una pustulosis primaria que afectaba a mujeres embarazadas en el tercer trimestre de la gestación, a la que denominó impétigo herpetiforme8. Posteriormente, en 1910, von Zumbusch describió una psoriasis pustulosa generalizada, entidad poco frecuente en aquella época9. Desde entonces, existe controversia en la nomenclatura de las dermatosis eritemato-pustulosas del embarazo, considerando en ocasiones el impétigo herpetiforme como una variante de psoriasis pustulosa generalizada. Además de la psoriasis pustulosa, el diagnóstico diferencial debe establecerse con eritema multiforme, pemfhigus vulgaris, dermatosis pustular subcorneal y herpes gestationis, considerándose como hallazgos clave en el diagnóstico de impétigo herpetiforme la presencia de pústulas dolorosas intraepidérmicas estériles, prurito moderado, compromiso sistémico y ausencia de antecedentes familiares. En ocasiones, el cuadro puede verse desencadenado durante la gestación, encontrándose casos inducidos por la administración de ritodrina al tratar una amenaza de parto pretérmino10. Otros fármacos se han visto implicados en su aparición durante la gestación11. En otros casos, se puede encontrar asociado a otras afecciones obstétricas, como los estados hipertensivos del embarazo12 y la diabetes gestacional13, sobre todo en el tercer trimestre de la gestación. Dentro del compromiso sistémico, se engloban la fiebre, la astenia y el síndrome constitucional descrito por Hebra, así como hipoparatiroidismo, hipocalcemia y elevación de la fosfatasa alcalina sérica, motivo por el cual se postula como origen del proceso un déficit de hormona paratiroidea durante el embarazo14.
La erupción cutánea comienza en áreas periflexurales y abdomen, diseminándose posteriormente hacia las extremidades. Se manifiesta en forma de placas eritematosas numulares o circinadas, sobre las que se hallan diminutas pústulas de configuración herpética.
El impétigo herpetiforme es una entidad poco frecuente, pero de muy alto riesgo tanto para la madre embarazada como para el feto, con una morbimortalidad materno fetal considerable. Las principales complicaciones fetales incluyen la prematuridad, la insuficiencia placentaria y la muerte fetal. Las complicaciones maternas pueden ser sobreinfecciones bacterianas, hipoalbuminemia, malabsorción y colestasis intrahepática15. Durante los últimos años, los avances en el control de la gestación en unidades de control obstétrico de alto riesgo, así como los tratamientos basados en corticoides y ciclosporina16, han ayudado a mejorar el pronóstico tanto para la madre como para su hijo. El curso de la enfermedad es invariablemente progresivo hasta la finalización del embarazo, desapareciendo en la mayoría de los casos después del parto, aunque en ocasiones puede empeorar el cuadro en el puerperio precoz17. Suele presentar recurrencias en cada gestación, cada vez de manera más precoz y con un incremento de morbilidad materno-fetal.
Una de las primeras referencias sobre el tratamiento del impétigo data de 194518. Las opciones terapéuticas actuales del proceso incluyen corticoides tópicos, corticoides sistémicos a altas dosis, retinoides, PUVA, ciclosporina y anticuerpos monoclonales (adalimumab). En algunos casos, se ha recurrido al uso de metotrexato cuando la corticoterapia no es suficiente19. El empleo de corticoides tópicos no difiere de la pauta utilizada para otras dermatosis durante la gestación. La medida más extendida es el empleo de corticoides por vía oral a altas dosis, superiores a 50mg/día. Los retinoides y el PUVA no son recomendados durante la gestación, si bien la teratogenicidad no se produce durante el tercer trimestre y el PUVA parece ser seguro en este periodo de gestación. El PUVA está indicado en los casos en los que la corticoterapia a alta dosis no consigue controlar la evolución del brote20. Cuando este protocolo terapéutico no es suficiente, se puede añadir la ciclosporina por vía oral con buenos resultados21. La ciclosporina es un medicamento de categoría C, con estudios realizados en animales con ciclosporina a dosis altas demostrando que es embriotóxico pero no teratogénico22. En humanos, se ha realizado un estudio en 629 gestantes trasplantadas tratadas con ciclosporina que demuestra ser seguro23. La dosis recomendada de ciclosporina estaría entre 2,5-9mg/kg/día, asociada en pocos casos a la aparición de retraso del crecimiento intrauterino. El adalimumab es un anticuerpo monoclonal humano recombinante específico contra el factor de necrosis tumoral.
El control intensivo de la gestación en unidades de obstetricia de alto riesgo, con un enfoque multidisciplinar, en este caso con dermatólogos e internistas, es la única manera de conseguir controlar la enfermedad y disminuir la elevada morbimortalidad maternofetal. El momento y la forma de finalizar la gestación están en controversia aún en el momento actual. Parece que el inicio espontáneo de parto es la mejor opción, siempre que el proceso esté controlado con o sin tratamiento y no tenga repercusión fetal. La realización de cesárea electiva no parece mejorar los resultados y el proceso conlleva sus riesgos y peculiaridades, como el procedimiento anestésico24. La inducción de parto parece ser válida en los casos de empeoramiento materno a pesar del tratamiento (principalmente repercusión sistémica) o cuando comienzan a aparecer alteraciones fetales (crecimiento intrauterino restringido, patrones anómalos en el monitor fetal). El seguimiento del posparto es igualmente importante debido a que no en todos los casos se produce la remisión completa espontánea de la pustulosis, siendo preciso añadir o cambiar los esquemas terapéuticos, como el caso que se presenta. Igualmente, el seguimiento a largo plazo es fundamental en las pacientes que persisten con síntomas.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes y que todos los pacientes incluidos en el estudio han recibido información suficiente y han dado su consentimiento informado por escrito para participar en dicho estudio.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.