Comparar la supervivencia global y específica para cáncer de endometrio en el abordaje laparoscópico y laparotómico.
Sujetos y métodosEstudio de cohortes retrospectivo que incluyó 235 pacientes con diagnóstico de carcinoma de endometrio y tratadas quirúrgicamente entre 2001 y 2010, bien mediante abordaje laparoscópico (104 pacientes) o mediante abordaje laparotómico (131 pacientes).
ResultadosLa supervivencia global, la supervivencia específica y el intervalo libre de enfermedad fueron similares en ambos grupos, obteniendo para el grupo laparoscópico una supervivencia libre de enfermedad del 85,5% y una supervivencia del 80,2%; y para el grupo laparotómico supervivencia libre de enfermedad del 77,9% y supervivencia del 82,3% sin diferencias estadísticamente significativas. En el grupo de laparoscopia se obtuvo un mayor tiempo operatorio y menor estancia hospitalaria. Salvo la lesión a órganos, las complicaciones quirúrgicas y posquirúrgicas fueron similares.
ConclusiónLa laparoscopia para el tratamiento del cáncer de endometrio presenta igual supervivencia e intervalo libre de enfermedad, y teniendo en cuenta los riesgos quirúrgicos, constituye una buena alternativa a la cirugía tradicional.
To compare overall survival and disease-specific survival for endometrial cancer with the laparoscopic and laparotomy approaches.
Subjects and methodsWe performed a retrospective cohort study that included 235 patients with a diagnosis of endometrial carcinoma who were surgically treated between 2001 and 2010 either by the laparoscopic approach (104 patients) or by laparotomy (131 patients) in our hospital.
ResultsOverall survival, disease-specific survival and the disease-free interval were similar in the two groups. In the laparoscopic group, disease-free survival was 85.5% and survival was 80.2%, while in the laparotomy group, disease-free survival was 77.9% and survival was 82.3%, with no statistically significant differences. In the laparoscopy group, operating time was longer and hospital stay was shorter. Except for organ injury, surgical and postoperative complications were similar.
ConclusionsThere were no differences in survival or the disease-free interval between the laparoscopy and laparotomy groups. Considering the risks of surgery, laparoscopy is a good alternative to traditional surgery.
El cáncer de endometrio es el más frecuente entre los tumores genitales femeninos en numerosos países occidentales y su aparición ha aumentado a lo largo de los últimos 30 años, siendo los lugares de mayor incidencia Canadá y Estados Unidos, donde constituye la cuarta causa de cáncer entre las mujeres y es la neoplasia más común del aparato genital femenino1. En España, representa alrededor del 7% de los cánceres en la mujer y su incidencia es de 10,4 casos cada 100.000 mujeres año, lo que le convierte en la tercera neoplasia en la mujer por detrás del carcinoma de mama y de los tumores de colon-recto2. La edad a la que se observa con mayor frecuencia es la comprendida entre los 55 y 59 años3. A pesar del aumento de casos, es el cáncer ginecológico de mayor tasa de curación, debido sobre todo al diagnóstico temprano, ya que en un 75% de las pacientes aparece clínica de metrorragia en estadios iniciales3.
El tratamiento primario del cáncer de endometrio es quirúrgico, con finalidad tanto terapéutica como de estadificación. Tradicionalmente, la cirugía se realizaba mediante laparotomía media suprainfraumbilical, con exploración quirúrgica de la cavidad abdominal, toma de muestra de líquido peritoneal para citología, histerectomía total con doble anexectomía, extirpación de cualquier lesión sospechosa y linfadenectomía ilíaca bilateral y/o paraaórtica, aunque el estudio ASTEC4, aleatorizado y multicéntrico realizado en 4 países y publicado en 2009, ha creado controversia ya que concluye que la linfadenectomía sistemática no presenta evidencia clara de beneficio alguno sobre la cirugía estándar sola aumentando la tasa de linfedema; y que no se justifica su uso al menos en el cáncer de endometrio limitado a útero. A pesar de ello se sigue realizando en muchos centros y se necesitan futuras investigaciones para llegar a un acuerdo en este aspecto.
Algunos autores5,6 demostraron la superioridad de la laparoscopia en comparación con la laparotomía en la histerectomía por enfermedad benigna. Con los avances en cirugía oncológica, se intentó buscar también a la laparoscopia como una alternativa igual de efectiva que la cirugía convencional para el cáncer endometrial, pero con menor morbilidad. Magriña et al.7 fue uno de los primeros en comunicar el uso de la laparoscopia en la cirugía de los tumores endometriales, y desde entonces muchas han sido las publicaciones que han descrito sus ventajas y la han comparado con la cirugía laparotómica.
Numerosos estudios retrospectivos8–10 han comparado la combinación de cirugía laparoscópica y vaginal con la laparotomía en la neoplasia de endometrio, con resultados equiparables en cuanto a supervivencia, tiempo libre de enfermedad y adecuada estadificación quirúrgica. Además se han realizado estudios prospectivos y aleatorizados como el LAP-2, del Gynecologic Oncology Group (GOG)11, para el tratamiento del carcinoma de endometrio y sarcoma en estadios iniciales en el que se aleatoriza la cirugía laparoscópica y laparotómica y se realiza cirugía de estadificación completa; y concluye que la laparoscopia es una alternativa a la laparotomía segura en términos de supervivencia y tiempo libre de enfermedad con menos complicaciones y estancia hospitalaria, siempre en manos expertas.
La hipótesis de nuestro estudio plantea que en nuestro medio hospitalario y con nuestra experiencia, los resultados en laparoscopia para el cáncer de endometrio están en la línea de los trabajos ya publicados, es decir, la laparoscopia puede conseguir resultados equiparables a la cirugía laparotómica en cuanto a supervivencia y tiempo libre de enfermedad, sin un mayor número de complicaciones.
El objetivo principal del estudio es comparar la supervivencia global, específica para el cáncer de endometrio y el periodo libre de enfermedad de las pacientes con carcinoma de endometrio en estadio clínico limitado al útero, tratadas mediante abordaje laparoscópico-vaginal frente a abordaje laparotómico tradicional. Como objetivos secundarios, se comparan ambas vías de abordaje en términos de complicaciones intra y post-operatorias, tiempo operatorio, ganglios pélvicos obtenidos y estancia media hospitalaria.
Material y métodosHemos realizado un estudio observacional, de cohortes, retrospectivo, que compara los resultados obtenidos tras la cirugía de estadificación y tratamiento por laparoscopia frente al realizado por laparotomía en el cáncer primario de endometrio en 2 grupos de pacientes: un grupo intervenidas mediante laparotomía y el otro por abordaje laparoscópico, en el Hospital General Universitario de Albacete desde enero de 2001 hasta diciembre de 2010. En 2001 es el año en que se comienza a realizar el abordaje laparoscópico para el cáncer de endometrio en nuestro hospital.
En ambos grupos, la estadificación quirúrgica consistió en la realización de exploración de cavidad pélvica y abdominal, toma de muestra para estudio de líquido peritoneal, histerectomía total más doble anexectomía, linfadenectomía pélvica y/o paraaórtica y exéresis de cualquier nódulo sospechoso. La cirugía laparoscópica consistió en linfadenectomía y salpingooforectomía vía laparoscopia e histerectomía vaginal asistida por laparoscopia. Como parte del protocolo de nuestro hospital, la intención de realizar linfadenectomía pélvica es generalizada a todas las pacientes y la no realización de la misma, así como la realización de linfadenectomía radical o selectiva (muestreo ganglionar) se deja a criterio del cirujano que va a realizar la intervención. La linfadenectomía paraaórtica se realiza en los casos en los que existe un peor pronóstico en el estudio de extensión (tipo histológico distinto al endometrioide o grado de diferenciación 3) o cuando en el momento de la cirugía se sospechan ganglios afectados y siempre se realiza por vía laparotómica, optando por una reconversión de la laparoscopia en laparotomía si se decide realizar linfadenectomía preaórtica. La elección de la vía de abordaje depende de la experiencia del cirujano. En caso de afectación cervical se permitió el abordaje laparoscópico cuando esta afectación se limitaba al tejido glandular endocervical (antiguo estadio IIA de la FIGO), y no cuando afectaba al estroma cervical. Todas las pacientes firmaron el consentimiento informado del procedimiento concreto, donde se explicaron las ventajas y las complicaciones; así como el consentimiento proporcionado por el servicio de anestesiología. El tipo de anestesia utilizado fue general y en algunos casos se colocó catéter epidural para el posterior control del dolor post-operatorio.
Previamente a la cirugía, el estudio para diagnóstico de cáncer de endometrio incluye exploración ginecológica, ecografía transvaginal y toma de muestra endometrial para estudio anatomopatológico. El estudio de extensión consiste en la realización de una resonancia magnética (RM) que hemos solicitado sistemáticamente, aunque en un pequeño número de pacientes no fue posible su práctica ya que se trataba de enfermas con obesidad mórbida, lo que generó problemas técnicos irresolubles en el servicio de radiología.
En nuestro trabajo hemos considerado los siguientes criterios de inclusión:
- -
Pacientes con diagnóstico anatomopatológico de cáncer de endometrio primario (mediante biopsia endometrial de Cornier, toma de muestra por histeroscopia o legrado).
- -
Tratadas quirúrgicamente en nuestro centro con intención terapéutica y de estadificación entre el 1 de enero de 2001 y el 31 de diciembre de 2010.
- -
Pacientes que mediante el estudio de extensión por RM previa a la cirugía se objetiva enfermedad limitada al útero.
No hemos incluido a las pacientes con un estadio clínico que sugiere diseminación local o más avanzada, es decir, afectación de órganos vecinos (vejiga, ovarios, vagina o recto), ganglios pélvicos, carcinomatosis peritoneal, metástasis a distancia o que recibieron tratamiento radioterápico o quimioterápico previo a la cirugía. Tampoco incluimos a pacientes intervenidas inicialmente en otro centro que acudieron a nuestro hospital para completar cirugía ni las que presentaban otra neoplasia sincrónica en el momento de la cirugía.
Hemos excluido a aquellas pacientes que no acuden a la consulta a realizar su seguimiento o posterior tratamiento tras la cirugía, o cuyos datos sobre el seguimiento nos resultan desconocidos.
Tras aplicar los criterios de inclusión y exclusión, el número de casos total ha sido de 235 pacientes. Fueron intervenidos mediante abordaje laparoscópico 104 casos y 131 mediante laparotomía.
Hemos obtenido los datos de las pacientes mediante la revisión de la historia clínica. Se recogen datos sobre características basales y antecedentes personales de las pacientes. Definimos enfermedad cardiovascular como enfermedades cardíacas (infarto de miocardio, angina, arritmias cardíacas que precisen o no tratamiento anticoagulante) o vasculares (historia de trombosis o tromboembolia pulmonar). Como enfermedad respiratoria hemos considerado cualquier enfermedad pulmonar obstructiva crónica (enfisema o bronquitis crónica) y asma. Hemos revisado los resultados del estudio prequirúrgico, los datos quirúrgicos y posquirúrgicos. Definimos tiempo quirúrgico como el periodo en minutos transcurrido desde la inducción anestésica hasta la finalización de la intervención. La estadificación posterior a la cirugía se ha adaptado a la estadificación anatomoquirúrgica de la FIGO 2009. Se ha medido la estancia hospitalaria en días. Por último, hemos obtenido los datos sobre el seguimiento posterior de las pacientes en cuanto a tratamiento complementario con radio o quimioterapia, si hubo recidiva o muerte desde la intervención hasta el evento final (alta médica, fallecimiento o fin del estudio) y la causa de la muerte en caso de producirse.
Los datos se obtienen de las historias clínicas de las pacientes y son introducidos en una base de datos de Microsoft Access para ser analizados posteriormente con el programa estadístico SPSS.
En cuanto al análisis estadístico, la descripción de la población se ha realizado mediante la media y la desviación estándar en las variables cuantitativas, y mediante proporciones en las cualitativas. Para estudiar la relación entre las variables nominales se emplea el test de χ2, y la prueba exacta de Fisher cuando sea apropiado. Para determinar la asociación estadística entre las variables cuantitativas realizamos la prueba de Mann-Whitney, dado que la mayoría de las variables que empleamos no tienen una distribución normal.
Para estudiar los resultados de los 2 abordajes quirúrgicos hemos estudiado la supervivencia libre de enfermedad, la mortalidad específica por cáncer de endometrio y la mortalidad global. La supervivencia se determina por el tiempo transcurrido, medido en meses, desde la intervención quirúrgica hasta alcanzar el final del estudio, que viene determinado por la aparición del evento final considerado: recurrencia de enfermedad, muerte como consecuencia de cáncer de endometrio y muerte por cualquier causa. En los casos en los que no aparece este evento final, el final del seguimiento se establece por el último control disponible, donde se conoce el estado de las pacientes. Se ha determinado la probabilidad acumulada de supervivencia, y el intervalo de confianza al 95%.
Para estudiar la supervivencia se ha empleado el método de Kaplan-Meier, con el método de log rank para determinar si hay diferencias estadísticas entre las distintas curvas. Tras realizar el análisis de supervivencia, y con el fin de ajustar las variables que sean diferentes entre los 2 grupos, se ha empleado el método de regresión de Cox, introduciendo como covariables el tipo de intervención y aquellas variables que sean diferentes entre los 2 tipos de abordaje.
Por último, hemos considerado como estadísticamente significativo un valor de p < 0,05. Se ha calculado el intervalo de confianza al 95% para los porcentajes.
ResultadosDescripción de la población estudiadaHemos estudiado 235 casos. De ellos, un total de 131 casos (55,7%) recibieron abordaje laparotómico y 104 casos (44,3%), abordaje laparoscópico-vaginal. Se realizó linfadenectomía pélvica a 233 pacientes (99,1%).
La RM para establecer la extensión tumoral se realizó a un total de 227 pacientes (96,6%), encontrándose con mayor frecuencia una afectación miometrial de < 50% (80 casos que suponen el 34%), seguido de la afectación del miometrio > 50% en 71 casos (30,2%).
El tiempo de seguimiento medio fue de 43,59 meses (± 60; rango 1-120); 198 (84,3%) de las pacientes siguen vivas sin recidiva; 7 (2,97%) pacientes están vivas con enfermedad. Murieron 30 mujeres (12,8%) debido al cáncer de endometrio y 9 (3,8%) murieron por otra causa o por causa desconocida. Se produjeron en total 37 recidivas (15,74%). El 82,25% de las recidivas ocurrieron en los estadios III-IV y el 17,74% en pacientes en estadio posquirúrgico I-II.
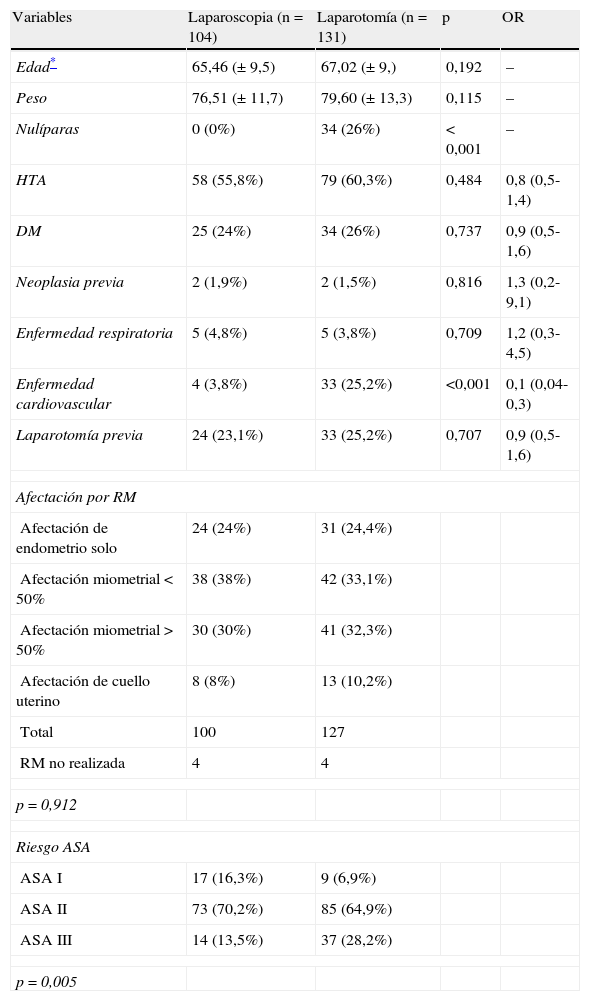
Comparación entre laparoscopia y laparotomía en cuanto a las características basales de las pacientesComo se recoge en la tabla 1 no se han encontrado diferencias entre ambos grupos en la mayoría de las características de las pacientes y antecedentes personales, salvo en el número de nulíparas en ambos grupos, no existiendo en el caso de la laparoscopia pacientes sin partos vaginales. Se ha encontrado además mayor número de pacientes con enfermedades cardiovasculares en el grupo de abordaje laparotómico, siendo esta diferencia estadísticamente significativa (p<0,001); también se ha encontrado en el grupo laparotómico un mayor número de pacientes con riesgo anestésico ASA elevado (ASA III).
Características de las pacientes en ambos grupos de tratamiento
| Variables | Laparoscopia (n=104) | Laparotomía (n=131) | p | OR |
| Edad* | 65,46 (± 9,5) | 67,02 (± 9,) | 0,192 | – |
| Peso | 76,51 (± 11,7) | 79,60 (± 13,3) | 0,115 | – |
| Nulíparas | 0 (0%) | 34 (26%) | < 0,001 | – |
| HTA | 58 (55,8%) | 79 (60,3%) | 0,484 | 0,8 (0,5-1,4) |
| DM | 25 (24%) | 34 (26%) | 0,737 | 0,9 (0,5-1,6) |
| Neoplasia previa | 2 (1,9%) | 2 (1,5%) | 0,816 | 1,3 (0,2-9,1) |
| Enfermedad respiratoria | 5 (4,8%) | 5 (3,8%) | 0,709 | 1,2 (0,3-4,5) |
| Enfermedad cardiovascular | 4 (3,8%) | 33 (25,2%) | <0,001 | 0,1 (0,04-0,3) |
| Laparotomía previa | 24 (23,1%) | 33 (25,2%) | 0,707 | 0,9 (0,5-1,6) |
| Afectación por RM | ||||
| Afectación de endometrio solo | 24 (24%) | 31 (24,4%) | ||
| Afectación miometrial < 50% | 38 (38%) | 42 (33,1%) | ||
| Afectación miometrial > 50% | 30 (30%) | 41 (32,3%) | ||
| Afectación de cuello uterino | 8 (8%) | 13 (10,2%) | ||
| Total | 100 | 127 | ||
| RM no realizada | 4 | 4 | ||
| p=0,912 | ||||
| Riesgo ASA | ||||
| ASA I | 17 (16,3%) | 9 (6,9%) | ||
| ASA II | 73 (70,2%) | 85 (64,9%) | ||
| ASA III | 14 (13,5%) | 37 (28,2%) | ||
| p=0,005 | ||||
La morbilidad intra y post-operatoria en términos de complicaciones hemorrágicas y transfusión sanguínea, infecciones, complicaciones tromboembólicas y otras complicaciones como íleo, fístulas y muerte por complicación quirúrgica es similar en ambos grupos de abordaje, sin encontrar diferencia estadísticamente significativa como se muestra en la tabla 2. Se produjeron 2 muertes a consecuencia de una complicación quirúrgica; en uno de los casos por una tromboembolia pulmonar ocurrida a los 30 días de la intervención quirúrgica, y en el otro como consecuencia de una perforación intestinal con abordaje laparoscópico no detectada, que se manifestó con sepsis generalizada falleciendo la paciente. Tampoco se encontraron diferencias en el número de ganglios obtenidos (grupo laparoscopia 13,89 (± 6,7) ganglios de media y 12,42 (± 7,4) en el grupo laparotomía, p=0,105). Sí hemos encontrado diferencias en uno y otros grupos en el número de pacientes en las que se obtuvieron ganglios positivos; 2 pacientes en el grupo laparoscopia y 10 pacientes en el grupo laparotomía (p<0,001) (tabla 2).
Comparación de variables quirúrgicas y posquirúrgicas entre laparotomía y laparoscopia
| Variables | Laparoscopia | Laparotomía | p | OR |
| Complicaciones hemorrágicasa | 5 (4,8%) | 9 (6,9%) | 0,507 | 0,6 (0,2-2,1) |
| Transfusión sanguínea | 2 (1,9%) | 4 (3,1%) | 0,579 | 0,6 (0,1-3,4) |
| Complicaciones infecciosas | 7 (6,7%) | 10 (7,6%) | 0,791 | 0,8 (0,3-2,3) |
| Complicaciones tromboembólicas | 1 (1%) | 1 (0,8%) | 0,870 | 1,2 (0,07-20,4) |
| Lesión de órganos | 7 (6,7%) | 1 (0,8) | 0,012 | 9,4 (1,1-77,5) |
| Íleo | 3 (2,9%) | 1 (0,8%) | 0,208 | 3,9 (0,4-38) |
| Fístulas | 1 (1%) | 4 (3,1%) | 0,270 | 0,3 (0,03-2,8) |
| Dehiscencia/evisceración | 1 (1%) | 8 (6,1%) | 0,041 | 0,1 (0,08-1,2) |
| Muerte por complicación | 1 (1%) | 1 (0,8%) | 0,870 | 1,3 (0,07-20,4) |
| Tiempo quirúrgico | 184 (± 29,9) | 120 (± 24,6) | < 0,001 | – |
| Ganglios obtenidos | 13,89 (± 6,7) | 12,42 (± 7,4) | 0,105 | |
| Pacientes con ganglios positivos | 2 | 10 | < 0,001 | |
| Estancia hospitalaria | 5,5 (± 4,4) | 7,1 (± 5,9) | 0,016 | – |
| Tipo histológico | ||||
| Endometrioide | 90 (86,5%) | 120 (91,6%) | ||
| No endometrioide | 14 (13,4%) | 11 (8,4%) | ||
| p=0,408 | ||||
| Grado histológico | ||||
| G1 | 63 (60,6%) | 65 (49,6%) | ||
| G2 | 21 (20,2%) | 41 (31,3%) | ||
| G3 | 7 (6,7%) | 14 (10,7%) | ||
| Sin datos sobre grado histológico | 12 (11,5%) | 11 (8,4%) | ||
| p=0,144 | ||||
| Estadio FIGO | ||||
| Estadio I | 89 (85,5%) | 97 (74,1%) | ||
| Ia | 53 (50,9%) | 51 (39%) | ||
| Ib | 36 (34,6%) | 46 (35,1%) | ||
| Estadio II | 6 (5,8%) | 12 (9,2%) | ||
| Estadio III | 8 (7,7%) | 20 (15,3%) | ||
| Estadio IV | 1 (1,0%) | 2 (1,5%) | ||
| p=0,242 | ||||
| Radioterapia posterior | 69 (66,3%) | 90 (68,7%) | 0,701 | 0,9 (0,5-1,6) |
| Quimioterapia posterior | 3 (2,9%) | 3 (2,3%) | 0,774 | 1,3 (0,3-6,4) |
| Recidivas | 12 (11,5%) | 25 (14,5%) | 0,115 | 0,5 (0,2-1,16) |
| Seguimiento (meses) | 44,2 (± 25,1) | 43,1 (± 24,7) | 0,737 | – |
En 7 (3%) de los casos de abordaje laparoscópico se produjo reconversión a laparotomía por dificultades en la técnica en 5 casos y lesión de un órgano en 2 casos (lesión de la vena ilíaca y lesión intestinal).
Hemos encontrado diferencias estadísticamente significativas en el número de lesiones de órganos, encontrando una lesión (0,8%) en el grupo laparotómico (lesión de uréter) y siete (6,7%) en el grupo laparoscópico: 3 lesiones intestinales, 2 lesiones de vejiga urinaria, una lesión de uréter y una lesión de vena ilíaca. Todas estas complicaciones se resolvieron salvo un caso ya comentado, en el que una lesión intestinal con cirugía laparoscópica pasó desapercibida y se manifestó con un cuadro de sepsis falleciendo la paciente a los 45 días de la intervención.
Como muestra la tabla 2, se ha encontrado también diferencia significativa entre ambos grupos en el número de dehiscencia/evisceración, siendo superior en el grupo de abordaje por laparotomía. Hemos encontrado diferencias en el tiempo quirúrgico medio, que es significativamente mayor en el grupo laparoscópico (fig. 1), y en la estancia media hospitalaria, que es mayor en el grupo laparotómico.
No se han encontrado diferencias significativas en los 2 grupos en cuanto al estadio posquirúrgico (p=0,242), tipo y grado histológico (p=0,408 y p=0,144, respectivamente). En cuanto al tratamiento posterior a la cirugía, no encontramos diferencias en la necesidad de administración de radioterapia o quimioterapia en el grupo laparotómico y laparoscópico (p=0,701 y p=0,774), en el número de recidivas (p=0,115) ni en el número medio de meses de seguimiento (p=0,737) (tabla 2).
Intervalo libre de enfermedad y estudio de supervivenciaEl tiempo medio de seguimiento en el grupo laparoscopia fue de 44,2 (± 25,1) meses y para el grupo laparotomía de 43,1 (± 24,7) meses, sin encontrar diferencias significativas (p=0,737). En el grupo de pacientes con abordaje laparoscópico se han producido 12 (11,5%) recidivas y en el grupo de abordaje laparotómico 25 (14,5%), sin encontrar diferencias estadísticamente significativas (p=0,115).
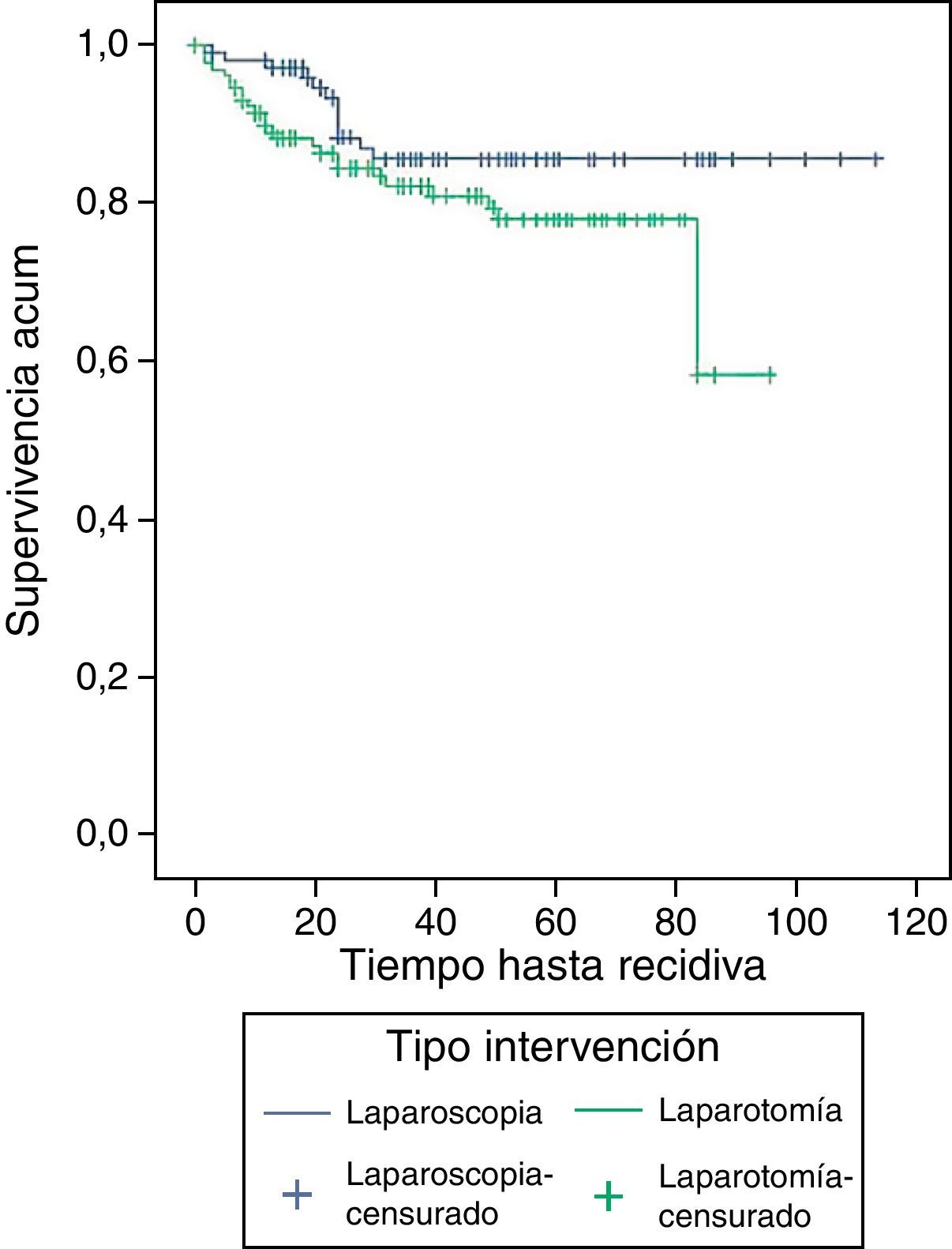
La supervivencia acumulada libre de enfermedad a los 60 meses de seguimiento en las mujeres a las que se les practicó laparotomía es del 77,9% (IC 95%: 69,7-86,0%), la de laparoscopia es de 85,5% (IC 95%: 77,8-93,2%), diferencia que no es significativa (p=0,1015) (fig. 2). Ni el riesgo ASA de las pacientes, ni la presencia de enfermedad cardiovascular o la nuliparidad alteran este resultado, en el análisis de la Cox. Tras ajustar por estos datos, el riesgo relativo de recidiva es menor en la laparoscopia (RR: 0,6; IC 95%: 0,3-1,3), pero sin resultar estadísticamente significativo.
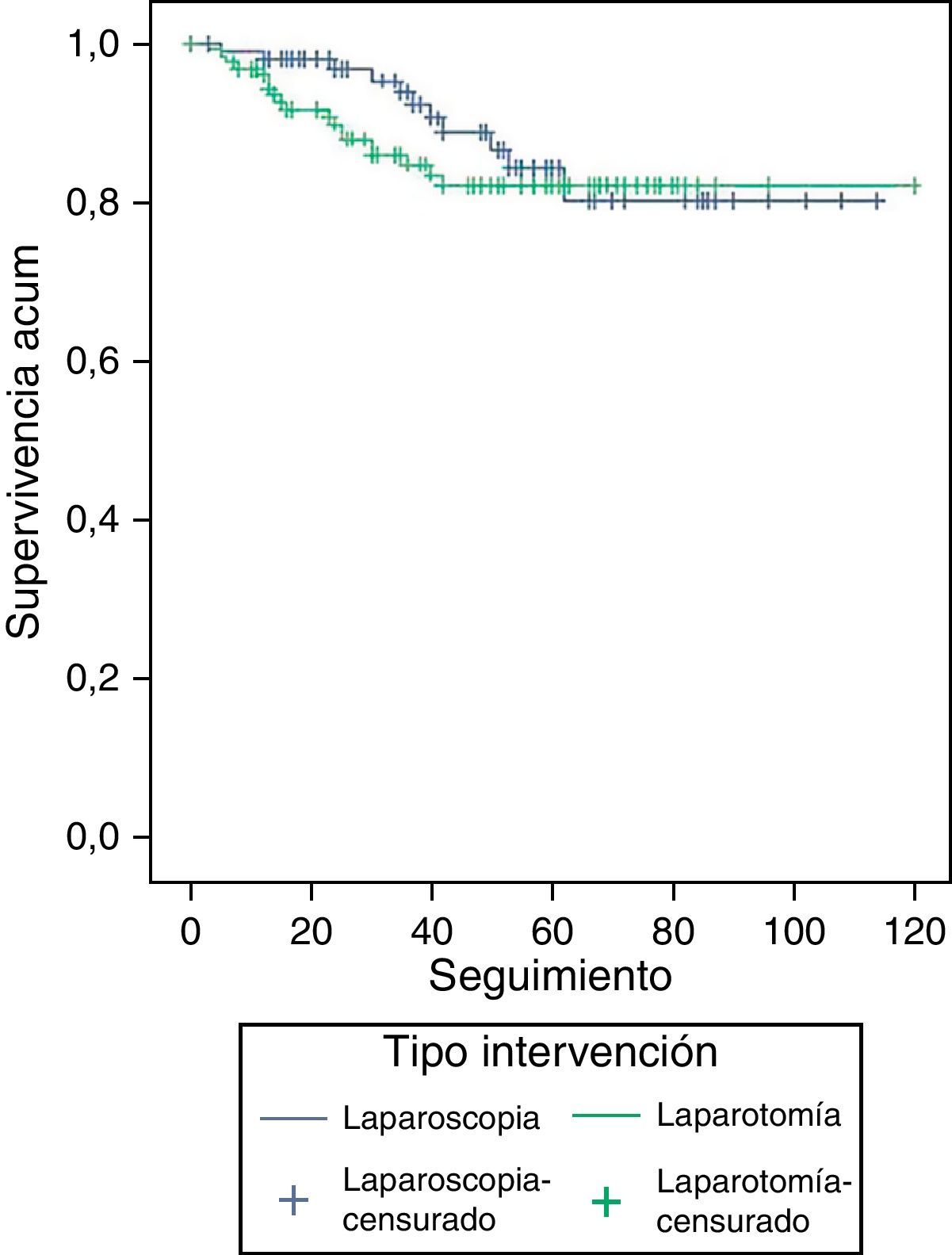
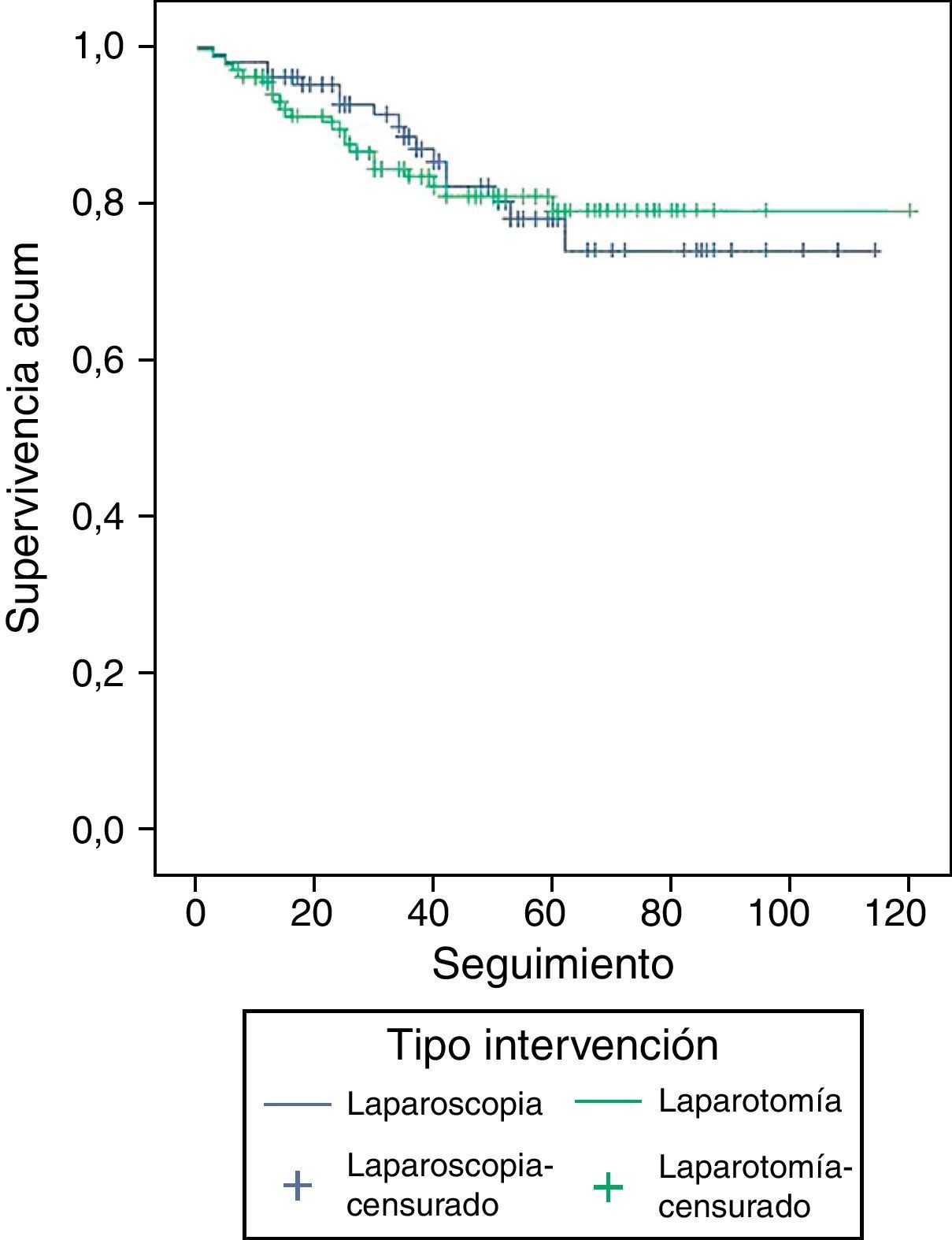
Tras 120 meses de seguimiento, la supervivencia acumulada de muertes por cáncer de endometrio es de 82,3% (IC: 74,9-89,7%) entre las pacientes intervenidas por laparotomía, y de 80,2% (IC: 68,3-92,2%) entre las que recibieron laparoscopia, diferencias que no son estadísticamente significativas (p=0,3825); sin modificarse estos resultados con el ajuste de variables mediante el análisis de la Cox (fig. 3). Tras 120 meses de seguimiento, la supervivencia global es de 79,1% (IC: 71,1-87,2%) entre las pacientes intervenidas por laparotomía, y de 74,1% (IC: 62,0-86,1%), entre las operadas por laparoscopia, diferencias que no son estadísticamente significativas (p=0,9126) (fig. 4). Tampoco hay diferencias, cuando en el análisis de la Cox ajustamos por las variables anteriormente dichas, con RR de muerte de 1,5 (IC: 0,7-2,4) de las intervenidas por laparoscopia frente a las operadas por laparotomía.
DiscusiónEl objetivo principal que planteamos al principio del estudio fue establecer la supervivencia y el tiempo libre de enfermedad en ambas vías de abordaje quirúrgico, y no hemos encontrado diferencias significativas entre ambos grupos. Estos resultados coinciden tanto con el estudio LAP211,12 como con otros trabajos publicados en los que se han incluido análisis de supervivencia10,12–14. Nuestra supervivencia libre de enfermedad es de 77,9% para el grupo laparotomía y de 85,5% para el grupo laparoscopia (sin diferencias significativas), algo menor en el grupo laparotomía que en dichos estudios revisados, debido a una recurrencia tardía producida en nuestro medio en este grupo de pacientes que nos varía el porcentaje. Nuestros resultados de supervivencia global y específica, que se sitúan en torno al 80-85% para ambos grupos de abordaje, son equiparables a los estudios citados10–14.
Al realizar la comparación de ambos grupos en cuanto a las características basales de las pacientes, hemos encontrado que se trata de grupos homogéneos en edad y peso, si bien es cierto que obtendríamos mayor información si hubiéramos registrado el índice de masa corporal de nuestras pacientes, algo que no hemos podido conocer debido a la falta de registro en la historia clínica de la talla de las pacientes. Ambos grupos son así mismo homogéneos en cuanto a enfermedades de base de las pacientes, salvo en el caso de las enfermedades cardiovasculares, que son más frecuentes en el grupo laparotómico, algo que también ocurre con el riesgo anestésico alto ASA III que es más frecuente en el abordaje laparotómico. Esto es explicable por la no recomendación de realización de laparoscopia en pacientes con enfermedad cardiaca importante o elevado riesgo quirúrgico debido a las complicaciones que pueden ocasionar en este tipo de pacientes las elevadas presiones de CO2 intraabdominales y la posición en Trendelemburg durante largo periodo de tiempo. Sin embargo, el pronóstico de uno y otro grupo ajustado para todas las variables no cambia, por lo que creemos que este aspecto no constituye una alteración de nuestros resultados.
En cuanto a complicaciones quirúrgicas, en nuestro estudio el porcentaje de reconversión de la laparoscopia en laparotomía se sitúa en el 3%, más bajo que el aparecido en la literatura médica, que oscila entre un 2 y un 15%11,13,15–17. Este porcentaje tan amplio entre los diversos estudios y el nuestro se puede explicar por la elegibilidad de las pacientes según la facilidad o dificultad de la técnica. Es decir, en los ensayos clínicos como el LAP211, la aleatorización se produce al azar mientras que en los estudios no aleatorizados como el nuestro pueden existir razones por parte del cirujano para elegir una u otra técnica quirúrgica, lo que disminuiría la tasa de reconversión de la laparoscopia.
Así como en algunos trabajos se han encontrado diferencias a favor de la laparoscopia en cuanto a menor necesidad de transfusión y menores complicaciones infecciosas o íleo10,12–14,18, en nuestro trabajo no hemos encontrado diferencias a este nivel. Sí que hemos observado una diferencia estadísticamente significativa en cuanto al número de lesiones de órganos y a la complicación dehiscencia/evisceración. En el grupo laparoscópico se produjeron la mayor parte de lesiones a órganos, algo que también ha sido publicado de manera reciente en algún estudio aleatorizado15. En nuestro estudio una de estas complicaciones dio lugar además a una muerte posquirúrgica, algo a lo que no debemos restar importancia y que debemos tener en cuenta a la hora de elegir una u otra técnica quirúrgica. En cuanto al número de dehiscencia/evisceración, la realización de una laparotomía, con mayor lesión de tejido de la pared abdominal, explica este aumento en el número de casos en el grupo laparotómico en nuestro trabajo y en otros ya presentes en la literatura médica10,13,15,19; esto es importante ya que esta complicación es grave y muy frecuente en las pacientes a las que se les ha realizado una laparotomía, requiriendo en numerosas ocasiones nuevas reintervenciones. Con el uso de la laparoscopia esta complicación ha sido prácticamente anecdótica (un caso) en nuestra experiencia, así como en los trabajos publicados.
De manera similar a lo establecido en publicaciones anteriores, no hemos encontrado diferencias en el número de ganglios obtenidos en la linfadenectomía por una u otra vía10,12,13,15,16,18,20. Sí se han encontrado diferencias en el número de pacientes con ganglios positivos, que es mayor en las pacientes intervenidas mediante laparotomía, algo explicable seguramente por la elegibilidad subjetiva de las pacientes por parte del cirujano (estudio no aleatorizado). El mayor tiempo operatorio es una de las claras desventajas de la laparoscopia y, en nuestro estudio, los minutos en una y otra vía de abordaje han sido similares a los descritos en los trabajos publicados10,12,13,15,16,18. Por el contrario, la estancia hospitalaria resulta significativamente menor en el caso de abordaje laparoscópico, cuya estancia se sitúa en la literatura médica entre los 2-5 días15,20 y en nuestro estudio en 5,5 días. El mayor número de días de estancia hospitalaria en nuestro hospital para ambos grupos, si lo comparamos con los resultados obtenidos en otros trabajos, se podría explicar por la relativa escasa experiencia en nuestro centro en este tipo de intervenciones, que hacía que las pacientes permanecieran en observación ingresadas durante más tiempo.
La principal fuerza de nuestro estudio radica en el hecho de que los resultados son equiparables a los que han obtenido otros autores a lo largo de los años, el número de casos igual o superior a los estudios revisados, el hecho de contar en el trabajo con todos los casos de laparoscopia realizados en nuestro medio hasta la actualidad y el largo periodo de seguimiento. Una limitación de nuestro estudio es el que se trate de un trabajo retrospectivo no aleatorizado con los sesgos que ello pueda conllevar.
A pesar de no ser aleatorizado, hemos encontrado que ambos grupos resultaron bastante homogéneos, salvo en los aspectos ya comentados, relacionados con enfermedad cardiaca o riesgo anestésico, algo que pensamos que es poco probable que pueda cambiar a pesar de aumentar la experiencia en el uso de la laparoscopia.
Como conclusión, nuestro estudio muestra que la laparoscopia es segura como técnica de estadificación y tratamiento del cáncer de endometrio en uso clínico, con similares tasas de supervivencia e intervalo libre de enfermedad, y menor estancia hospitalaria. Las desventajas de la laparoscopia serían el mayor tiempo operatorio, y la aparición en nuestra población de mayor número de lesiones de órganos, algo que debemos tener muy en cuenta a la hora de elegir una u otra técnica. Con este trabajo no podemos establecer la superioridad de una u otra técnica.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.