INTRODUCCIÓN
El asma bronquial (AB) es el desorden respiratorio que más frecuentemente complica la gestación. Según las estadísticas de Schatz et al1, afecta a alrededor de un 0,5-1,3% de la población gestante. Está en clara relación con un aumento de la morbimortalidad materno fetal2 y puede complicarse con: partos pretérmino, estados hipertensivos del embarazo, fetos de bajo peso al nacer y anomalías congénitas. Las madres tienen más riesgo de parto por cesárea, estancias hospitalarias prolongadas y cuadros graves de asma; de éstos, el de peor pronóstico es el estatus asmático.
CASO CLÍNICO
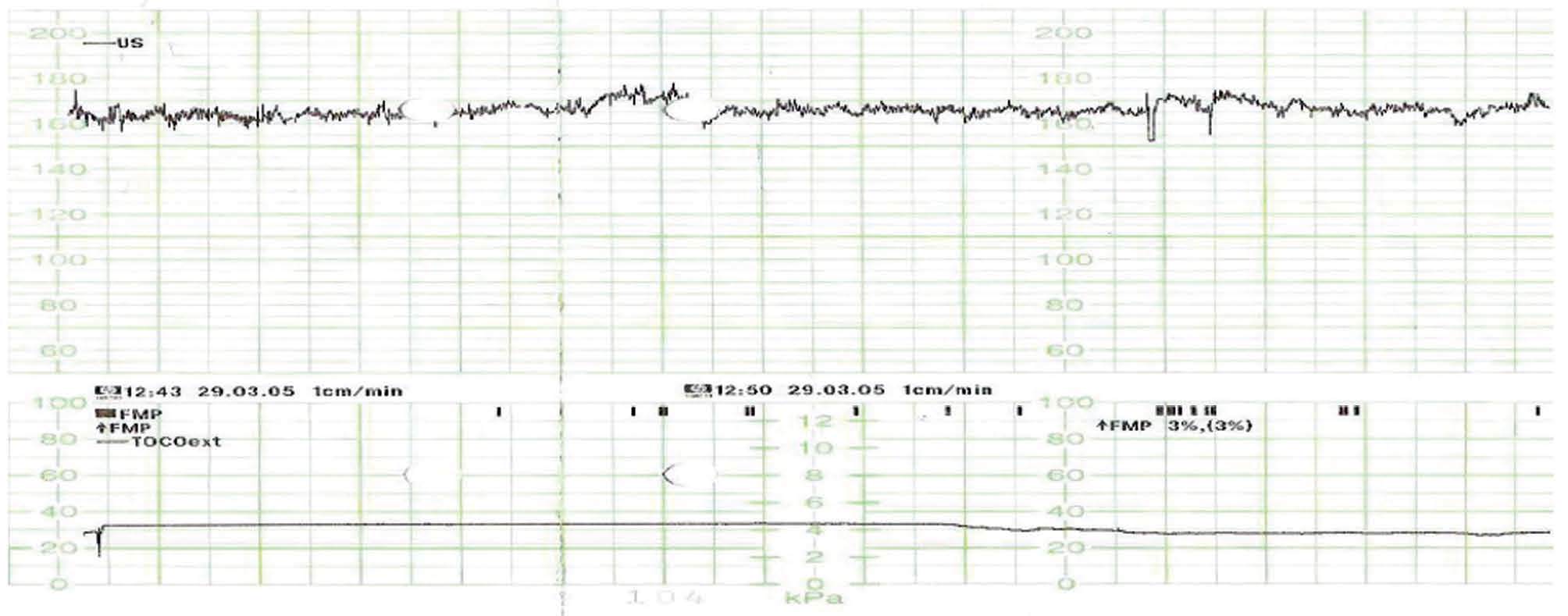
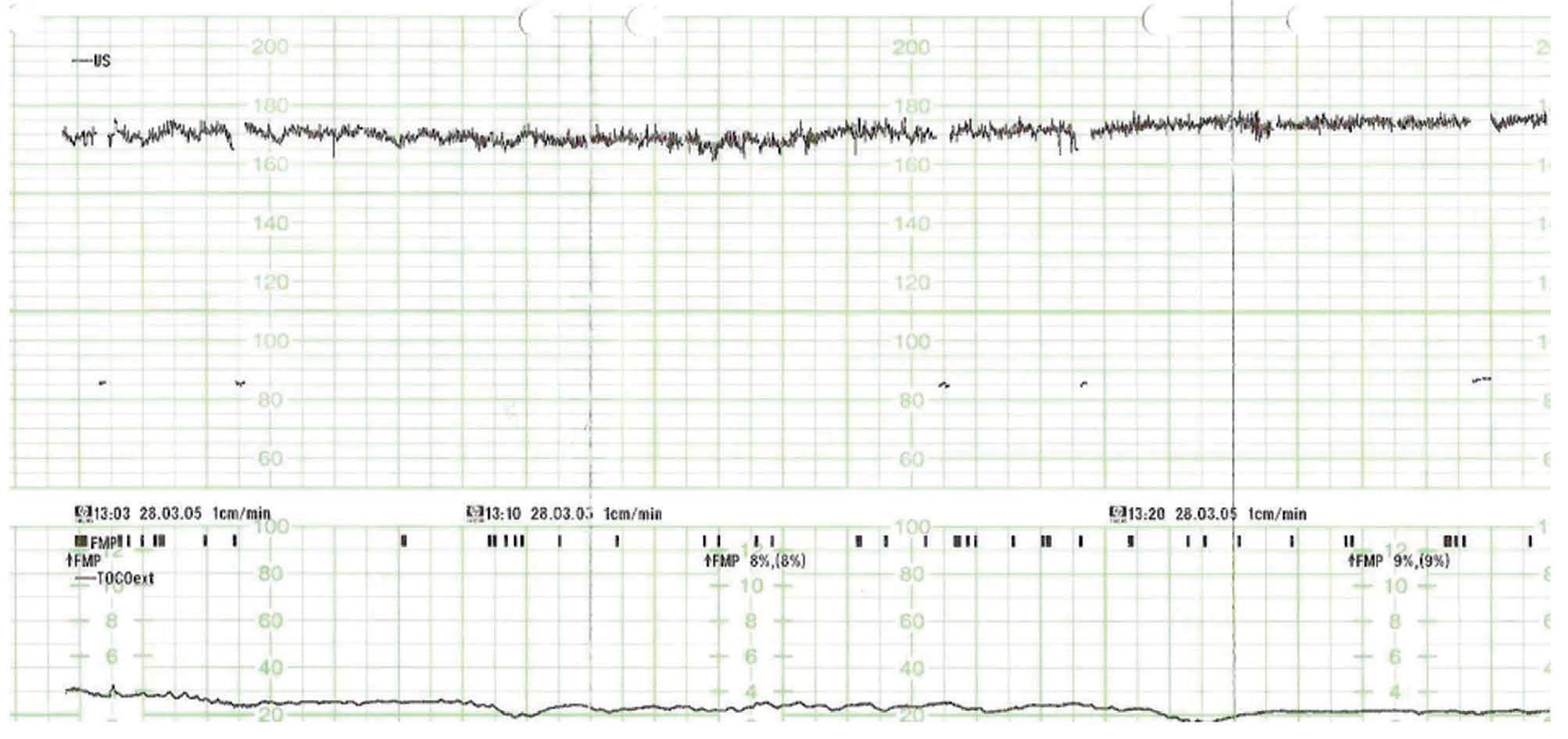
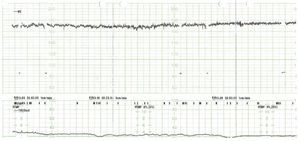
Paciente secundigesta, caucásica, de 35 años, extranjera, de visita en nuestro país. Como antecedentes personales presentaba un cuadro de asma desde la infancia-adolescencia que requería tratamiento con betamiméticos inhalados y por el cual no había necesitado asistencia en urgencias en ningún momento de su vida. De sus antecedentes familiares destacaba: su madre, asmática, había tenido diversos episodios de broncospasmo grave, que habían requerido ingreso hospitalario, y había tenido un parto normal anterior, con un hijo que vivía sano. En la semana 32 de gestación comenzó con un episodio progresivo de tos y expectoración mucoverdosa, que desembocó en un cuadro de broncospasmo importante, por el cual es derivada a nuestro centro. A su ingreso, la paciente mostraba un buen estado general; estaba consciente y orientada, normocoloreada y normohidratada. Como constantes vitales presentaba: presión arterial (PA) 120/60 mmHg; frecuencia cardíaca (FC) de 80 latidos/min; frecuencia respiratoria (FR) de 25 respiraciones/min y temperatura de 37 °C. A la auscultación de los campos pulmonares se identificaban sibilancias múltiples generalizadas por ambos campos, con murmullo vesicular conservado. En la exploración obstétrica presentaba un cérvix uterino sin modificaciones, una altura uterina de 32 cm y unos tonos fetales normales. En la ecografía obstétrica se evidenció un feto vivo en situación longitudinal y presentación cefálica, somatometría correspondiente con amenorrea, placenta normoinserta, tipo I de la clasificación de Grannum, e índice de líquido amniótico medido con la técnica de Phelam de 13 cm. El registro cardiotocográfico a su ingreso fue normal, con un feto reactivo y adinamia uterina. Durante su estancia en urgencias inició un empeoramiento progresivo del estado general con aumento de la disnea, que precisó de tratamiento enérgico con metilprednisona por vía intravenosa, betamiméticos inhalados, betamiméticos por vía subcutánea, adrenalina por vía subcutánea y oxigenoterapia. Pese al tratamiento instaurado, continuó el empeoramiento franco del estado general; la paciente se encontraba taquicárdica, taquipneica, con intensa depresión inspiratoria, dificultad para la pronunciación de monosílabos y cianosis perilabial. Presentó además: PA 150/95 mmHg, FC 150 latidos/min, FR 44 respiraciones/min y pulso paradójico con descenso de más de 15 mmHg de PA sistólica con la inspiración. En la auscultación pulmonar continuaban las múltiples sibilancias en ambos campos pulmonares. Con el diagnóstico de cuadro de asma grave con criterios de estatus asmático, se derivó a la paciente a la unidad de medicina intensiva de nuestro complejo hospitalario. En esa unidad fue imperiosa la necesidad de intubación orotraqueal y el inicio de ventilación mecánica por la situación de estatus asmático. En los subsiguientes días la paciente permaneció muy inestable, con cuadros de desaturación de la fracción de oxígeno hasta un 70-80%, con intolerancia al estímulo externo y a la movilización, con ventilación a alta frecuencia tras la producción de enfisemas subcutáneos, por lo que permanecía sedada con dosis altas de propofol y midazolam. Los registros fetales pasaron a ser taquicárdicos, no reactivos y no desacelerativos (figs. 1 y 2). Estos registros se correlacionaron con la medicación que recibía la paciente. Tras 7-8 días de inestabilidad, se inició una ligera tendencia a la estabilidad y, dado el menor riesgo materno tras la mejoría, se decidió la extracción fetal, con la finalidad de mejorar la función respiratoria materna y evitar posibles efectos en el bienestar fetal. En semana 33 + 5 días se realizó una cesárea tipo Pfannestiel, sin incidencias. Nació un feto de 2.450 g de peso, con una puntuación en la prueba de Apgar de 5/9 y buena adaptación cardiorrespiratoria a la vida neonatal. En el postoperatorio, la paciente inició una importante mejoría; se normalizaron la FC, la FR y el porcentaje de saturación de oxígeno, por lo que requirió dosis menores de sedación y menor frecuencia de ventilación asistida, y pudo extubarse 48 h tras la cesárea. Desde el momento de la extubación se produjo una mejoría total hasta la restauración del estado general de la paciente ad íntegrum.
Figura 1.Registro cardiotocográfico: destaca la taquicardia fetal con disminución de la variabilidad.
Figura 2.Registro cardiotocográfico: destaca la taquicardia fetal con disminución de la variabilidad.
DISCUSIÓN
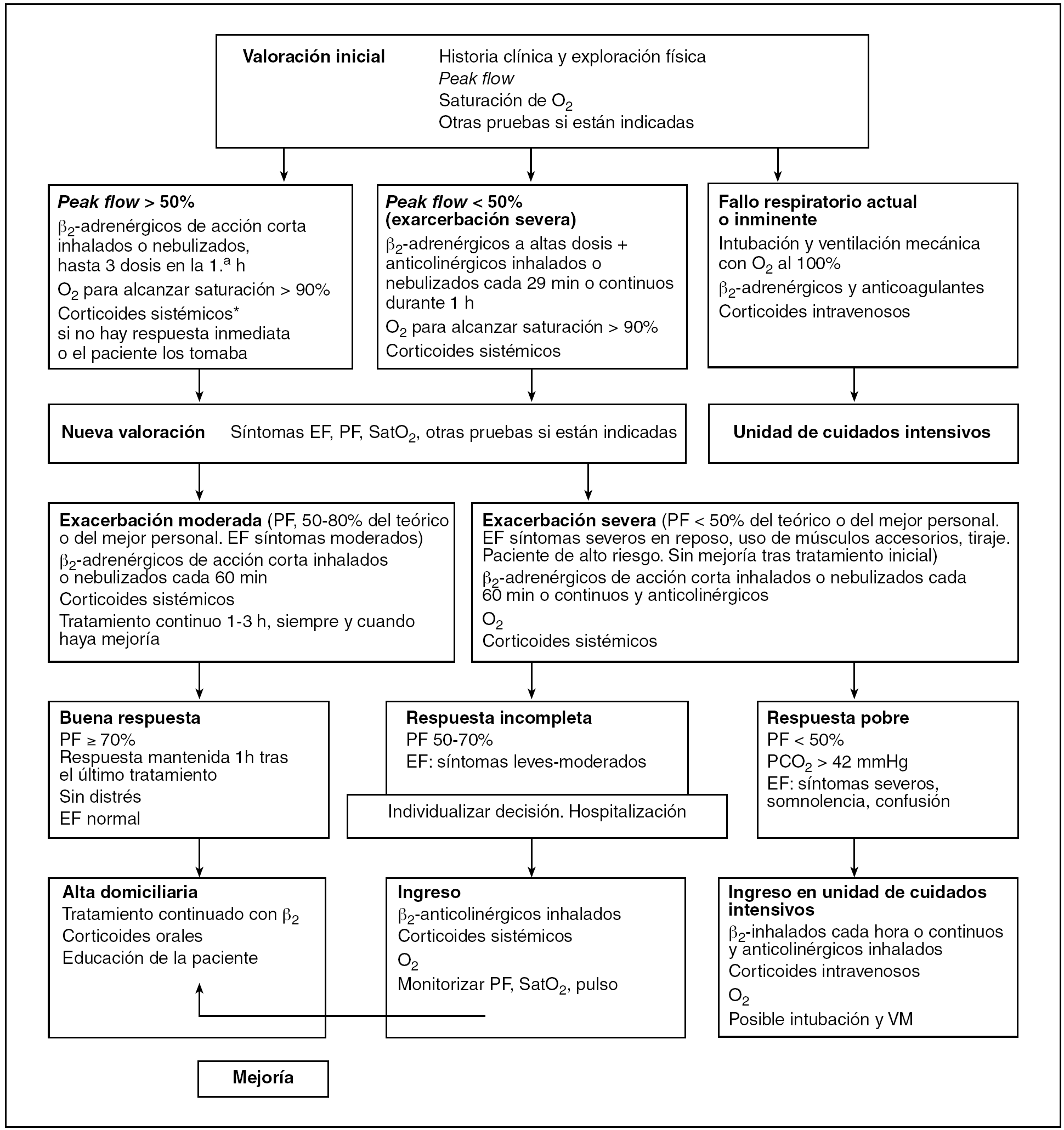
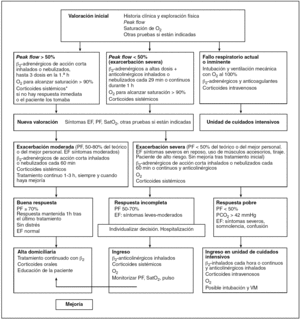
El AB es una enfermedad que frecuentemente complica la gestación; es una de las afecciones crónicas que más comúnmente se manifiestan en las mujeres gestantes. Se estima que un 4-7% de las mujeres embarazadas toma algún medicamento antiasmático3. La principal implicación del AB en la gestación es un importante aumento de la morbimortalidad, tanto materna como fetal. Demissie et al4, en un estudio de casos y controles, demuestran que el AB debe incluirse en las afecciones que conllevan un riesgo de presentar resultados perinatales adversos. En ese artículo, las complicaciones obstétricas en relación con AB son: parto pretérmino, anomalías fetales congénitas, estados hipertensivos del embarazo (EHE), fetos de bajo peso al nacer, fetos de muy bajo peso al nacer, taquipnea transitoria del recién nacido, placenta previa, mayor riesgo de parto mediante cesárea y estancias hospitalarias prolongadas5. A todos ellos hay que añadir los episodios graves de AB, con ataques severos y cuadros que pueden desembocar en estatus asmático. El caso descrito presentó una crisis asmática grave que terminó en un estatus asmático, situación definida por: gravedad máxima con bradicardia, taquipnea, depresión inspiratoria o incluso movimiento toracoabdominal paradójico, silencio auscultatorio y riesgo de parada cardiorrespiratoria, y que tiene alta mortalidad, tanto materna como fetal6. Como hemos comentado, el AB presenta unos resultados perinatales adversos; los mecanismos fisiopatológicos que relacionan el AB con éstos son: la irritabilidad o hipersensibilidad que se produciría en el músculo liso bronquial y uterino, la hipoxemia secundaria a la propia AB, la liberación de sustancias quimiotácticas y el uso de diferentes fármacos para el tratamiento del AB1. Kramer et al7,8 hipotetizan sobre si la hiperreactividad bronquial y uterina serían manifestaciones de un mismo problema intrínseco materno. Este dato está apoyado por el hecho de que ambas situaciones responden al uso de fármacos betamiméticos y se producen por fármacos como las prostaglandinas F2α. No está claro absolutamente cómo esa irritabilidad bronquial aumenta la resistencia a la penetración vascular miometrial, que sería la causante de la hipoxemia y resulta en problemas placentarios y de bienestar fetal9. Estos mecanismos explicarían: los partos pretérmino, los EHE, la placenta previa, las alteraciones del peso fetal al nacer y los resultados adversos en general. En el caso de anomalías congénitas fetales, éstas podrían relacionarse con el AB debido al efecto que produciría la hipoxia durante el período de organogénesis4. El uso de fármacos broncodilatadores se ha asociado con los resultados perinatales adversos; incluso diferentes autores sugieren que los pobres resultados de las gestantes embarazadas estarían más en relación con la iatrogenia farmacológica que con esa entidad en sí misma10-13. En contraposición, existen otros artículos donde los peores resultados perinatales se presentaron en gestantes asmáticas sin tratamiento e incluso en embarazadas no asmáticas14,15. Otro aspecto importante es el uso de esteroides inhalados y su relación con la preeclampsia; como se ha descrito, la asociación del asma con diferentes resultados adversos se ha demostrado, aunque no ha sido posible documentar su asociación con la medicación antiasmática o no. Lehrer et al16, basándose en la actividad presora de los esteroides, los relacionan con la hipertensión inducida por el embarazo (HIE) que aparece en las gestantes asmáticas. Martel et al17, en un estudio de casos y controles del año 2005, demuestran una ausencia de asociación entre los esteroides inhalados y la aparición de HIE, aunque plantean la asociación en casos de AB no controlados o no tratados o cuando es imperativo el uso de esteroides sistémicos. El último mecanismo fisiopatológico es la liberación de sustancias implicadas en la activación plaquetaria: histamina, acetilcolina, quinina, adenosina y leucotrienos4; estos últimos están implicados en los casos de HIE y preeclampsia18,19. El manejo y el tratamiento de la paciente asmática durante el embarazo deben ser muy cuidadosos; su mayor importancia radica en que existe una importante prevalencia y un constante aumento en la incidencia de esta entidad20. Se impone un manejo activo de estas pacientes con el fin de disminuir tanto las complicaciones maternas como las fetales. Por tanto, se debe de prevenir las exacerbaciones de la enfermedad y la potencial aparición de cuadros graves de broncospasmo, intentando evitar en lo posible llegar al temido estatus asmático20,21. Un manejo cuidadoso, activo y preventivo se relaciona con una disminución en la aparición de complicaciones y con una disminución de los resultados perinatales adversos20,21. El uso de corticoides inhalados es el vértice del tratamiento del asma en la gestación, aunque otros medicamentos, como los betamiméticos o la adrenalina, tienen un importante papel. En la tabla 1 se exponen las diferentes modalidades de tratamiento para la gestante asmática22. Ante un cuadro de AB en la paciente gestante, se debe realizar una anamnesis cuidadosa y descartar episodios infecciosos como desencadenantes, que requieran terapia antimicrobiana23; se debe valorar la sintomatología presentada y una exploración cuidadosa de las constantes vitales y de la función respiratoria es imprescindible. En la tabla 2 se relaciona la sintomatología más frecuente en las gestantes asmáticas, extraída del protocolo de actuación de nuestro centro22. Tras la valoración del episodio, se debe estadificar el ataque de AB clasificándolo en AB leve, severa, grave o en estatus asmático. En la tabla 3 se describen los criterios de clasificación de la gravedad del ataque de AB22. Tras la valoración y la estadificación, se debe iniciar la terapia broncodilatadora apropiada para cada caso. En la figura 3 se exponen las pautas terapéuticas a seguir22. Blaiss24-26, del USA Nacional Institute of Health, se refiere en idénticos términos al manejo del AB; recomienda un tratamiento agresivo en la gestante asmática, relacionando los resultados perinatales pobres con AB poco o mal controlada durante el embarazo, y budesonida o cromoglicato sódico como fármacos de elección en la paciente gestante. En cuanto al manejo del parto, inicialmente no existe contraindicación para la vía vaginal en gestantes asmáticas, basándonos únicamente en criterios obstétricos para la elección de la vía del parto. Lao y Huengsburg27, en un estudio retrospectivo de 87 partos simples consecutivos comparados con un grupo control de gestantes normales, evidenciaron una mayor tasa de parto distócico en las pacientes asmáticas, con un mayor porcentaje de fórceps y cesáreas, aunque las pacientes asmáticas con un adecuado control no presentaban más resultados adversos durante el embarazo o parto. En general, si la paciente está en una situación de estabilidad respiratoria, es preferible un parto vaginal, cuidando de mantener estable en todo momento la función respiratoria. Es de elección la anestesia locorregional y evitar, en la medida de lo posible, la anestesia general28. Deben evitarse en las parturientas asmáticas los derivados ergotínicos y las prostaglandinas F2α28. Quizá la mayor dificultad de manejo aparece en gestantes con importante inestabilidad respiratoria, pacientes con gran reactividad bronquial a la estimulación y con inestabilidad respiratoria que produce disminución en la tasa de saturación de oxígeno. En el caso anteriormente descrito, éste fue el fenómeno acontecido: desaturaciones e inestabilidad respiratoria. Entre los cambios respiratorios que se producen en las mujeres gestantes se encuentra la elevación del diafragma unos 4 cm en el tercer trimestre, con aumento del diámetro y perímetro torácico, debido al tamaño que alcanza el útero grávido. Asimismo se producen modificaciones en los volúmenes pulmonares, con un aumento del volumen respiratorio circulante y del volumen respiratorio por minuto, y una reducción de la capacidad vital, de la capacidad residual, del volumen residual y del volumen de reserva espiratorio; la FR se mantiene sin cambios, alrededor de 16 respiraciones/min29. En los casos de pacientes con insuficiencia respiratoria y cierta estabilidad, se pueden beneficiar de la extracción fetal que, lógicamente, produciría una disminución en la altura uterina y, por tanto, una disminución de la presión intraabdominal y, consecuentemente, una mejoría en la función respiratoria. Este fue el caso de nuestra paciente, que mejoró espectacularmente tras la extracción fetal.
Figura 3.Manejo y tratamiento del asma bronquial. Extraído de los protocolos de actuación del Hospital Universitario Materno Infantil de Canarias.
CONCLUSIONES
El AB es la afección del aparato respiratorio que más frecuentemente complica la gestación. Tiene una alta prevalencia en la población actual y su incidencia se encuentra en aumento. Puede complicarse con partos pretérmino, EHE, fetos de bajo peso al nacer y anomalías congénitas. Las madres tienen más riesgo de parto por cesárea, estancias hospitalarias prolongadas y cuadros graves de AB; de éstos, el de peor pronóstico es el estatus asmático. La mayoría de los autores recomienda un manejo activo y agresivo de esta condición durante la gestación, con el fin de disminuir los resultados adversos. La vía de elección del parto es la vaginal; los casos graves con estatus asmático pueden beneficiarse de una cesárea, con la intención de mejorar la función respiratoria de la paciente.
Correspondencia:
Dr. M.A. Barber Marrero.
Lope de Vega, 9 1.°. 35005. Las Palmas de Gran Canaria. Las Palmas. España.
Correo electrónico: mabarber@mac.com
Fecha de recepción: 26/9/2005.
Aceptado para su publicación: 11/4/2007.