El objetivo principal de la vigilancia intraparto es disminuir las tasas de morbimortalidad fetal y materna. Para ello, se estudia al feto en un intento de seleccionar aquellos que se encuentran en una situación comprometida debido a hipoxia, con la intención de corregirla o evitarla antes de que se produzcan efectos irreversibles.
Sin embargo, los factores que intervienen en el desarrollo de la lesión hipóxica son numerosos, de tal forma que la relación entre la acidosis metabólica y el daño cerebral resulta compleja. Además, hoy conocemos que muchas de las lesiones cerebrales ocurren durante el embarazo y son previas al parto.
A pesar de ello, con la vigilancia fetal intraparto se debe ser capaz de detectar a los fetos en situación de riesgo, para poner en marcha medidas que intenten mejorar su resultado perinatal.
VALORACIÓN DE LA FRECUENCIA CARDÍACA FETAL
Se acepta de forma generalizada que durante el parto, el feto se encuentra en una situación de riesgo de daño hipóxico. Además, la hipoxia inducida experimentalmente se ha asociado a cambios predecibles de la frecuencia cardíaca fetal (FCF). Por ello, es recomendable la vigilancia de la FCF en todas las gestantes.
La pieza clave en el control de la salud fetal ha sido clásicamente la auscultación de la FCF. Sin embargo, este planteamiento fue considerado insuficiente y en una búsqueda de mejores resultados perinatales se ha difundido de manera amplia la monitorización cardiotocográfica continua.
El uso sistemático de la monitorización fetal electrónica de la FCF durante el parto de gestantes de alto o bajo riesgo sólo ha demostrado como beneficio significativo una disminución de las convulsiones neonatales, sin influir en las tasas de mortalidad perinatal y a expensas de un aumento de los partos operatorios1.
A pesar de esto, la auscultación intermitente de la FCF no ha ganado terreno a la monitorización electrónica, debido a las dificultades inherentes al procedimiento. Por ello, en la actualidad el trabajo de parto se controla con procedimientos electrónicos en prácticamente todos los casos.
Vigilancia de la frecuencia cardíaca fetal en gestantes de bajo riesgo
La auscultación intermitente puede ser recomendable en un mínimo grupo de mujeres que al inicio del parto son de riesgo bajo y que, por tanto, tienen pocas posibilidades de presentar complicaciones intraparto. En este grupo de gestantes, el control intermitente de la FCF (auscultación o electrónica) es equivalente a la monitorización electrónica continua cuando se realiza a intervalos predeterminados y con una razón matrona/gestante 1:12. Únicamente si se cumple esta razón, sería aceptable el control mediante auscultación intermitente. Si no es posible, la monitorización electrónica del feto deberá ser la norma para el control intraparto.
La auscultación intermitente se realiza mejor mediante sistema Doppler que con estetoscopio de Pinard. Debe registrarse al menos cada 15-30 min durante la fase activa del parto y cada 5-15 min durante el período de expulsivo y debe abarcar como mínimo el período entre 2 contracciones, aunque se puede modificar en función de las características individuales de cada caso2,3.
En este grupo de gestantes de bajo riesgo se desconoce si la realización de un registro cardiotocográfico al ingreso en la unidad de partos ofrece algún beneficio, por lo que su uso debe ser evaluado sopesando el aumento de intervenciones y el potencial beneficio fetal (tabla 1).
Vigilancia de la frecuencia cardíaca fetal en gestantes de alto riesgo
Un importante número de factores antenatales e intraparto se han asociados al desarrollo de encefalopatía connatal, parálisis cerebral o muerte fetal (tablas 1 y 2), por lo que en presencia de alguno de ellos se recomienda la monitorización electrónica fetal continua.
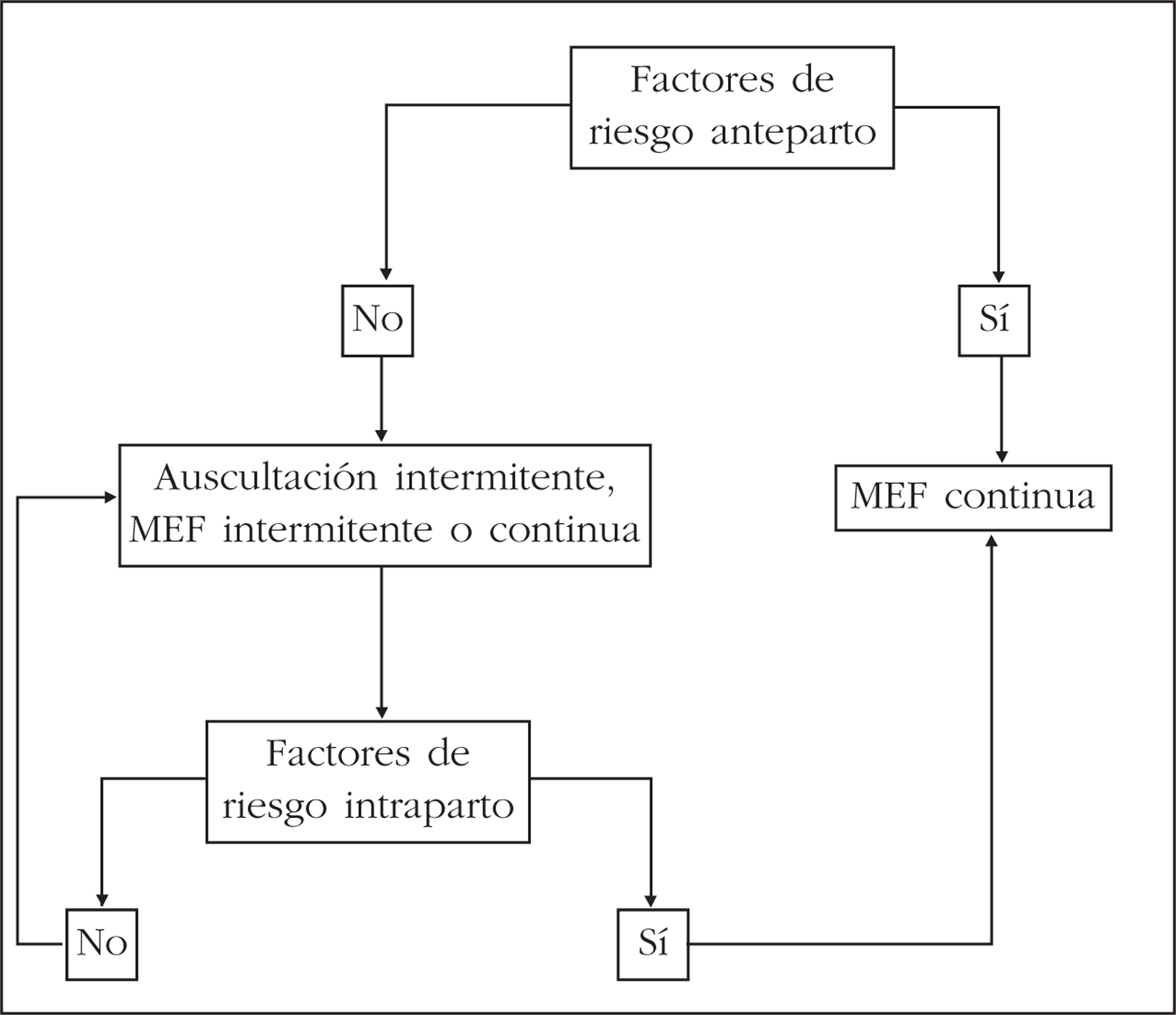
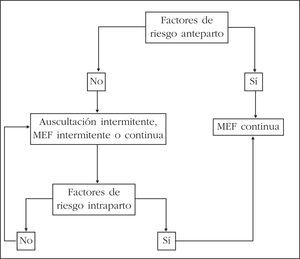
La vigilancia de la FCF en función de los factores de riesgo se presenta en la figura 1.
Figura 1.Vigilancia de la frecuencia cardíaca fetal según los factores de riesgo. MEF: monitorización electrónica fetal.
Patrones de frecuencia cardíaca fetal sugerentes de riesgo de pérdida del bienestar fetal
Los patrones cardiotocográficos de pérdida del bienestar fetal (o "registro de frecuencia cardiotocográfica no tranquilizador") se definen de manera diversa por los distintos grupos de trabajo.
En general pueden aceptarse criterios similares a los siguientes4:
1. Línea de base 100-120 lat/min sin aceleraciones (> 15 lat/min durante 15").
2. Línea de base < 100 lat/min.
3. Taquicardia > 160 lat/min con variabilidad < 5 lat/min.
4. Disminución de la variabilidad (< 5 lat/min durante > 30 min).
5. Aumento de la variabilidad (> 25 lat/min durante > 30 min).
6. Patrón sinusoidal.
7. Deceleraciones variables ligeras o moderadas durante más de 30 min o deceleraciones variables con alguna de las siguientes características (cuanto mayor sea el número de atipias, peor suele ser la reserva fetal):
Disminución de la FCF de 70 lat/min o descenso hasta 70 lat/min durante > 60 s.
Recuperación lenta de la línea de base.
Variabilidad < 5 lat/min.
Deceleración en forma de W.
Recuperación lenta de la línea de base.
Ausencia de aceleración previa o posterior.
Ascenso secundario prolongado.
8. Deceleraciones tardías: 1 o más cada 30 min o que persisten durante > 15 min en más del 50% de las contracciones.
9. Deceleraciones prolongadas recurrentes (>= 2 deceleraciones de < 70 lat/min durante > 90 s en 15 min) sin relación con alteraciones de la dinámica uterina.
La deceleración prolongada de < 70 lat/min durante más de 7 min es un signo cardiotocográfico que indica la necesidad de parto inmediato.
El 70% de los fetos presentan a lo largo del parto un trazado de la FCF normal (120-160 lat/min con variabilidad latido a latido mínima a moderada con/sin aceleraciones, pudiendo presentarse deceleraciones variables leves), el 30% restante presenta un patrón compatible con la terminología actual de riesgo de pérdida del bienestar fetal (RPBF), existiendo entre ellos un 1% que son predictivos de hipoxia fetal actual o inminente con grave compromiso fetal (bradicardia o deceleraciones repetitivas, variables moderadas o intensas o tardías con pérdida de la variabilidad latido a latido)5.
Conducta ante una cardiotocografía sugerente de compromiso fetal
La cardiotocografía tiene una sensibilidad > 95% para predecir la acidosis fetal, pero tiene una baja especificidad y por ello una alta tasa de falsos positivos. El compromiso fetal durante el parto puede ser debido a insuficiencia placentaria, hiperestimulación uterina, hipotensión materna, compresión del cordón o a un desprendimiento de placenta.
La identificación y tratamiento de las causas reversibles puede evitar algunas intervenciones innecesarias. Sin embargo, si persisten alteraciones significativas de la FCF, serán necesarias otras evaluaciones que nos precisen el grado de posible afección fetal6.
Por tanto, ante un patrón de FCF "no tranquilizador", la conducta inmediata incluye el inicio o mantenimiento de la monitorización electrónica continua y la identificación y tratamiento de causas reversibles. Entre los procedimientos para tratar las causas reversibles tenemos el aporte de oxígeno materno, los cambios posturales, el aumento del volumen intravascular, el cese de la oxitocina, el tratamiento tocolítico o la amnioinfusión.
En presencia de un patrón de FCF ominoso debe finalizarse el parto. En los casos de patrón no ominoso, pero compatible con RPBF, se debe recurrir a otros procedimientos que nos permitan asegurar el estado respiratorio fetal.
En la mayor parte de centros, la vigilancia fetal intraparto se realiza mediante el estudio de la FCF, que es un método continuo, no invasivo y con un alto valor predictivo negativo. Cuando esta prueba resulta patológica, se descartan los falsos positivos (que llegan a alcanzar el 50-70%), mediante la determinación del pH en cuero cabelludo fetal, que se considera el indicador más fiable y el parámetro que mejor sustenta la indicación de una finalización inmediata del parto debido a RPBF.
Esta manera de proceder diagnostica prácticamente todas las complicaciones hipóxicas, pero conlleva una tasa de falsos positivos del 6%, que sería la mínima tasa de cesáreas por RPBF que se podría hacer con esta vigilancia7.
Además, la medición del pH es una prueba invasiva, no continua y que requiere repetidas muestras a lo largo del parto.
En los últimos años se han descrito algunas técnicas que intentan evitar, en la medida de lo posible, la determinación del pH en cuero cabelludo fetal. Entre ellas se encuentran la estimulación fetal, la pulsioximetría y el análisis del electrocardiograma fetal. Su utilidad en el momento actual es objeto de debate y, por ello, aún no se pueden considerar como métodos de rutina para el control clínico del parto.
RESPUESTA A LA ESTIMULACIÓN FETAL
Los fetos en trabajo de parto que responden a la estimulación, ya sea directa sobre el polo cefálico (con pinzas o electrodo fetal), o a través de estimulación vibroacústica, con un ascenso transitorio de la frecuencia cardíaca tienen pocas posibilidades de estar en acidosis.
Por el contrario, la ausencia de dicha respuesta predice pobremente la presencia de un pH fetal bajo. Por tanto, se trata de una prueba con un alto valor predictivo negativo, pero bajo valor predictivo positivo.
Por ello, el estímulo fetal resulta útil para disminuir el numero de análisis ácido-base del feto, sin empeorar el resultado neonatal. Dicha disminución puede alcanzar al 51% de los registros no tranquilizadores en los que se obtiene una respuesta positiva a la estimulación fetal8.
PULSIOXIMETRÍA FETAL
La pulsioximetría fetal es una técnica de monitorización intraparto que determina de forma continua la saturación arterial de oxígeno (FSaO2) de la hemoglobina fetal por medios ópticos. El pulsioxímetro es un instrumento que mide la luz absorbida por un lecho vascular pulsátil y cuantifica la diferencia de intensidad de la luz entre la sístole y la diástole y para cada longitud de onda.
Para poder medir la FSaO2 es necesario aplicar un sensor al feto. Por tanto, es necesario que las membranas ovulares estén rotas y conocer la estática del feto para así colocarlo en la región más adecuada. La zona de elección para ubicar el sensor es la mejilla.
Son contraindicaciones para su colocación la presencia de placenta previa o de infección genital activa. La pulsioximetría es un procedimiento que resulta seguro tanto para la madre como para el feto.
Se han descrito numerosos factores clínicos que influyen en la lectura de SpO2 y aunque sólo algunos poseen relevancia clínica, parece necesario un mayor desarrollo técnico de los equipos que permita minimizar dichos factores y mantener una señal de alta calidad.
Valores normales. Relación con el pH fetal
y neonatal y con la frecuencia cardíaca fetal
El umbral crítico de SpO2 (aquel por encima del cual el estado ácido-básico fetal está asegurado como normal) se sitúa en torno al 30%9,10. Una SaO2 ¾ 30% tiene una precisión similar a la del pH en cuero cabelludo fetal < 7,20 para diagnosticar acidosis (definida como pH en arteria umbilical ¾ 7,15) y resultados neonatales adversos11.
La duración de los bajos valores de SpO2 también es importante. No se observan disminuciones > 0,05 unidades en las cifras de pH en cuero cabelludo fetal salvo que se encuentren valores de SpO2 ¾ 30% durante >= 10 min12. No obstante, valores bajos transitorios de FSpO2 (< 30%) son comunes durante el parto y no predicen afectación fetal.
Ya que la SpO2 guarda relación con las alteraciones cardiotocográficas13,14, se considera que la pulsioximetría fetal tiene capacidad para mejorar la especificidad de la vigilancia fetal intraparto11.
Aplicación clínica
La Food and Drug Administration (FDA) ha aprobado el uso clínico de la pulsioximetría en Estados Unidos desde el año 2000, en presencia de patrones de FCF no tranquilizadores. A pesar de todo ello, la opinión del ACOG15 es que actualmente no puede recomendarse el uso de la pulsioximetría de manera rutinaria ya que podría aumentar de forma importante el coste de la atención médica sin una mejora cierta de los resultados clínicos.
Prueba de la utilidad de la pulsioximetría se puede observar en los resultados de un ensayo clínico controlado multicéntrico con 1.010 gestantes4. La conclusión de este trabajo indicaba que la pulsioximetría lograba reducir la tasa de cesáreas por RPBF en los partos que cursaban con alteraciones del trazado de FCF (el 4,5 frente al 10,2%; odds ratio [OR] = 0,42; intervalo de confianza [IC] del 95%, 1,6-2,4; p < 0,001). No obstante, la tasa total de cesáreas no disminuyó al detectarse un inexplicable aumento de la frecuencia de cesáreas por distocia en el grupo de estudio.
En este mismo trabajo se demostró la superioridad del control fetal cuando se usaron conjuntamente la FSpO2 y la monitorización de la FCF, en comparación a esta última aislada, dado que aumentaban la sensibilidad y especificidad para la detección de fetos con pH < 7,05 (el 27 frente al 75% y el 78 frente al 86%) o para detectar a aquellos con un déficit de bases inferior a 10 (el 34 frente al 52% y el 79 frente al 87%).
Aunque la pulsioximetría estudia la oxigenación fetal de forma continua, este método no sustituye al análisis de sangre fetal, dado que el pH es el parámetro que mejor refleja los cambios del estado ácido-básico y, por tanto, es más concluyente que la FSpO2.
Además, aunque es más objetiva que la cardiotocografía, la pulsioximetría no está indicada en todos los partos, dado que es un método invasivo y más caro que la monitorización cardiotocográfica. Está indicada en aquellos casos con alteraciones en la FCF y resulta de gran utilidad ante la presencia de arritmias fetales9, en las que, al ser poco útil el registro cardiotocográfico, sería el método de elección.
Protocolo de actuación
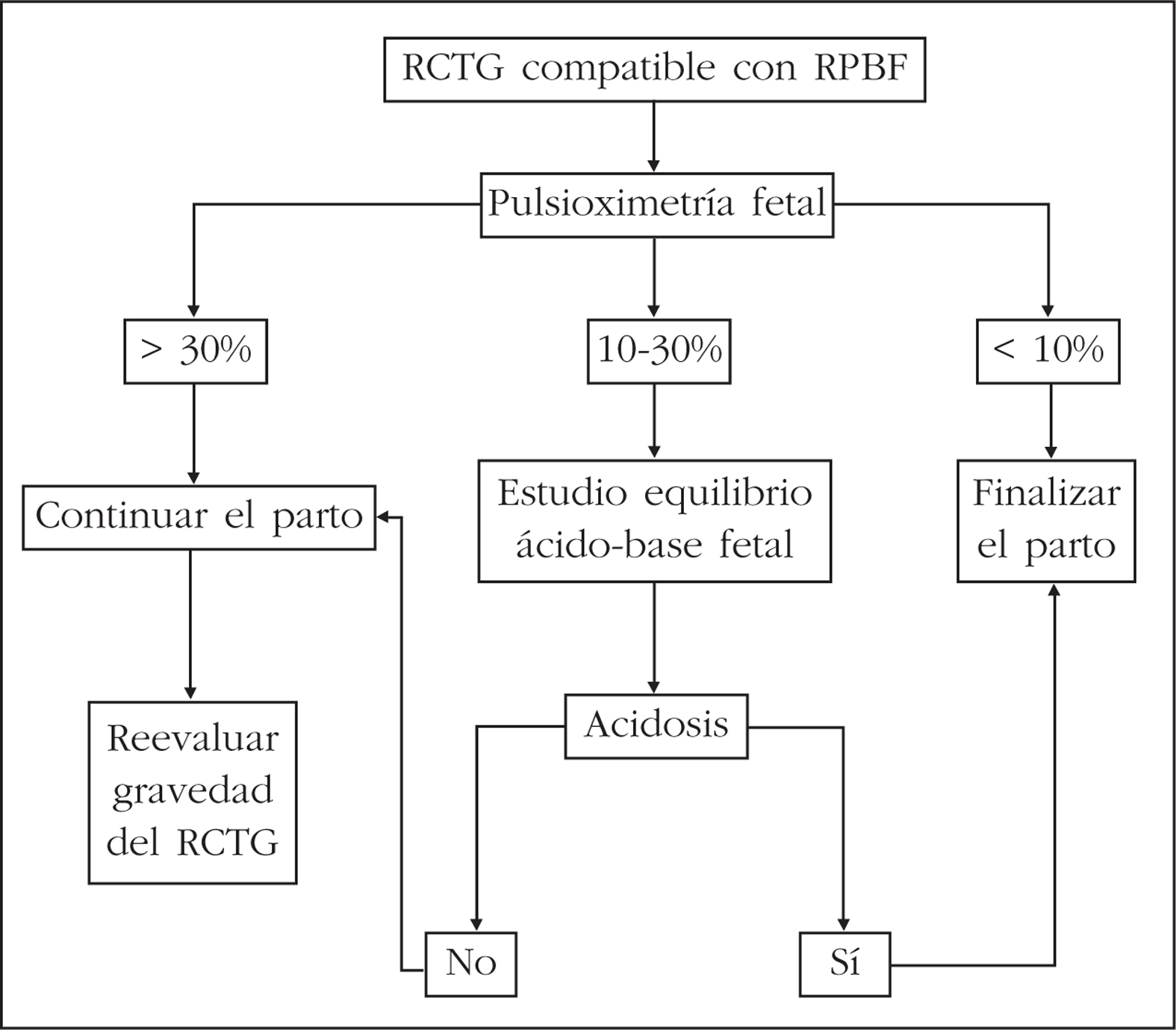
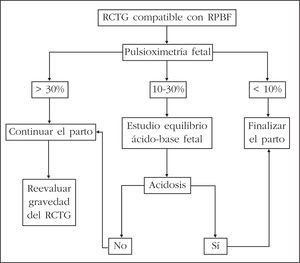
En caso de disponer de pulsioxímetro fetal, el protocolo propuesto para la vigilancia fetal intraparto es el siguiente (fig. 2)10:
Figura 2.Vigilancia fetal intraparto con pulsioximetría. RCTG: registro cardiotocográfico; RPBF: riesgo de pérdida del bienestar fetal.
Control de FCF como método de cribado universal. Si el registro es normal, se puede deducir que el feto está bien. Si por el contrario, el registro es sugerente de hipoxia, se debe realizar una pulsioximetría.
Si la SpO2 es normal, se puede asumir que el feto está bien. En este grupo se incluyen las gestantes que más se benefician de la pulsioximetría, puesto que se evitan muchos análisis bioquímicos en el feto.
Si la SpO2 es baja, debe realizarse un estudio acidobásico fetal. En caso de normalidad, se prosigue el parto con vigilancia continua de la SpO2, y nuevo estudio bioquímico fetal si la cardiotocografía vuelve a ser patológica. Una SpO2 < 10% o un pH fetal indicativo de acidosis requiere la finalización del parto.
ANÁLISIS DEL ELECTROCARDIOGRAMA FETAL (ANÁLISIS DEL S-T)
El análisis del electrocardiograma fetal como método para detectar la hipoxia se basa en que el corazón y el cerebro fetales son igualmente sensibles a la deficiencia de oxígeno. Por consiguiente, los datos relativos a la función del miocardio aportan información indirecta del estado del cerebro fetal durante el parto.
Para ello, a través de un electrodo insertado en el cuero cabelludo fetal, se analiza el segmento ST del electrocardiograma fetal. Éste presenta alteraciones cuando el feto se enfrenta a la hipoxia, como son el ascenso episódico de la T/QRS, el ascenso de la T/QRS en la línea de base o el S-T bifásico.
El objeto del sistema es proporcionar datos continuos sobre la capacidad del feto para responder a la hipoxia durante el parto, entendiendo que en cualquier caso, la información específica sobre el S-T debe usarse conjuntamente con la cardiotocografía.
Aplicación clínica
En principio, un patrón reactivo normal de la FCF es suficiente para aceptar que el feto no está afectado y, por lo tanto, no está indicado el estudio del electrocardiograma fetal.
Cuando hay cambios en el trazado de la FCF, se indica su estudio para ampliar la información sobre la repercusión de la posible hipoxia en el feto. La actuación clínica subsiguiente depende de la valoración del registro cardiotocográfico como sospechoso, anómalo o preterminal, en función de unos criterios establecidos y de las alteraciones del segmento ST que registra el aparato (STAN®). Con esta combinación, el STAN® provee unas directrices de actuación clínica específicas.
El STAN® sólo es aplicable en gestaciones de 36 semanas completas o más.
Los beneficios producidos por este método quedan avalados por el trabajo de Amer-Wahlin et al16, en el que 4.966 gestantes se asignaron de forma aleatoria a grupos de control intraparto con cardiotocografía sola o asociada al análisis del segmento ST. El grupo en el que se utilizó el análisis del electrocardiograma fetal mostró una disminución significativa de la acidosis metabólica en el neonato, de los partos operatorios por RPBF y una tasa menor, aunque sin significación estadística, de encefalopatía neonatal, probablemente debido al escaso tamaño de la muestra.
En un metaanálisis de varios ensayos clínicos aleatorizados, se concluye que el análisis del segmento ST disminuye las acidosis neonatales graves, el número de pH intraparto realizados y los partos operatorios. Se concluye que es un método de vigilancia fetal útil ante FCF inquietantes17.
Al igual que la pulsioximetría, el análisis del electrocardiograma fetal es un método de evaluación continua. En las pautas de actuación clínica del STAN® no se contempla la realización de pH intraútero previo a la indicación de finalización del parto y éste sería el beneficio del empleo de esta técnica. Por ello, conceptualmente el empleo de STAN® puede evitar dicha determinación. Pese a esto, y debido a lo reciente de la técnica, algunos autores la mantienen en el protocolo de actuación hasta validar los resultados.
También, al igual que en la pulsioximetría, el análisis del electrocardiograma fetal es más objetivo que la cardiotocografía, pero no está indicada en todos los partos, al ser un método invasivo y más caro. Está indicado en aquellos casos con alteraciones en la FCF y sólo en fetos a término.
Ambos métodos, pulsioximetría y STAN®, ocupan el mismo lugar en el algoritmo de la vigilancia fetal intraparto. Al ser caros e invasivos se deben reservar para fetos que cursan con alteraciones de registro cardiotocográfico.
Como son métodos de reciente desarrollo, la mayoría de centros no disponen en la actualidad de ninguno de ellos y además no forman parte del protocolo de vigilancia fetal recomendado por la SEGO.
Al comparar las 2 técnicas, si bien el análisis de electrocardiograma fetal requiere una inversión económica inicial mayor y sólo es apto para gestaciones a término, su eficacia está mejor documentada y su mantenimiento es menos costoso. En este sentido sería de utilidad la comparación de ambas técnicas en términos de eficiencia.
MONITORIZACIÓN BIOQUÍMICA
El modo más preciso de evaluar el estado del feto intraparto es conocer la situación de su equilibrio ácido-base, y la monitorización bioquímica está considerada como "prueba de oro" para el diagnóstico de la acidosis fetal. Pese a ello, presenta falsos positivos con respecto a la acidosis neonatal y es un método de control invasivo, no continuo y que requiere repetidas muestras a lo largo del parto. Por esto, la medida del pH fetal no es muy utilizada en algunos centros.
El microanálisis de sangre fetal tiene una clara finalidad, disminuir el porcentaje de diagnósticos falsos positivos de RPBF inherentes a otros procedimientos de monitorización (registro de la FCF, pulsioximetría fetal, etc.), tratando de lograr un mejor resultado perinatal con el menor número de intervenciones posibles. Por ello, la monitorización bioquímica complementa la monitorización biofísica y determina, de una manera absoluta, la existencia o no de un compromiso de la salud fetal, aunque ésta no siempre coincida con el estado neonatal.
Justificación del uso de la monitorización bioquímica fetal
De los estudios aleatorizados y metaanálisis que han comparado la monitorización electrónica intraparto con la auscultación intermitente18, sólo en aquellos estudios en los que se dio la opción de realizar monitorización bioquímica se produjo un descenso de las convulsiones neonatales, sin que se produjera un aumento en la tasa de cesáreas.
Por esto, no sería recomendable el empleo de monitorización fetal electrónica si no se cuenta con los recursos para la medición del pH en sangre fetal19.
Indicaciones para la monitorización bioquímica fetal
Basándonos en las recomendaciones del Grupo de Trabajo sobre la Asistencia al Parto y Puerperio Normal de la Sección de Medicina Perinatal de la Sociedad Española de Ginecología y Obstetricia, se deben considerar indicaciones absolutas para realizar una microtoma de sangre en el cuero cabelludo fetal, siempre que sea técnicamente posible, las siguientes:
Líquido amniótico teñido de meconio que cursa con alteraciones de la FCF.
Auscultación fetal que no cumple los criterios de normalidad, aunque en esta situación se puede realizar una microtoma inmediatamente o realizar un registro electrónico de la FCF y si cumple los criterios de buen pronóstico, posponer la microtoma.
Patrón dudoso, patológico o de mal pronóstico de la FCF en la monitorización electrónica fetal.
Actualmente también debe ser considerada como indicación la presencia de valores de pulsioximetría fetal < 30%.
Interpretación de los valores
Durante el parto existe una notable dispersión fisiológica de los valores de los diferentes parámetros del estudio ácido-base. Los que muestran más interés son el pH, la PO2, el PCO2 y el déficit de bases:
El pH es el parámetro más importante del estudio bioquímico. Sus límites normales durante la dilatación oscilan entre 7,25 y 7,45 y durante el período expulsivo entre 7,20 y 7,45.
La PO2 fetal durante el parto oscila entre 15 y 25 mmHg, y su valor promedio es de 20 mmHg.
La PCO2 fetal durante el parto se sitúa en 30-70 mmHg, y su valor promedio es de 45 mmHg.
El exceso de bases fluctúa entre +5 y 12 mEq/l.
Intensidad y tipos de acidosis fetal
1. Intensidad de acidosis fetal:
Acidosis leve o preacidosis: pH entre 7,20 y 7,24.
Acidosis moderada: pH entre 7,15 y 7,19.
Acidosis grave: pH entre 7,10 y 7,14.
Acidosis muy grave: pH < 7,10.
2. Tipo de acidosis fetal:
Acidosis respiratoria (mejor pronóstico).
pH < 7,25.
PCO2 > 60 mmHg.
Exceso de bases dentro de los límites normales.
Acidosis metabólica (peor pronóstico).
pH < 7,25.
PCO2 entre 40 y 50 mmHg.
Exceso de bases < 12 mEq/l.
Acidosis mixta (pronóstico incierto).
pH < 7,25.
PCO2 > 60 mmHg.
Exceso de bases < 12 mEq/l.
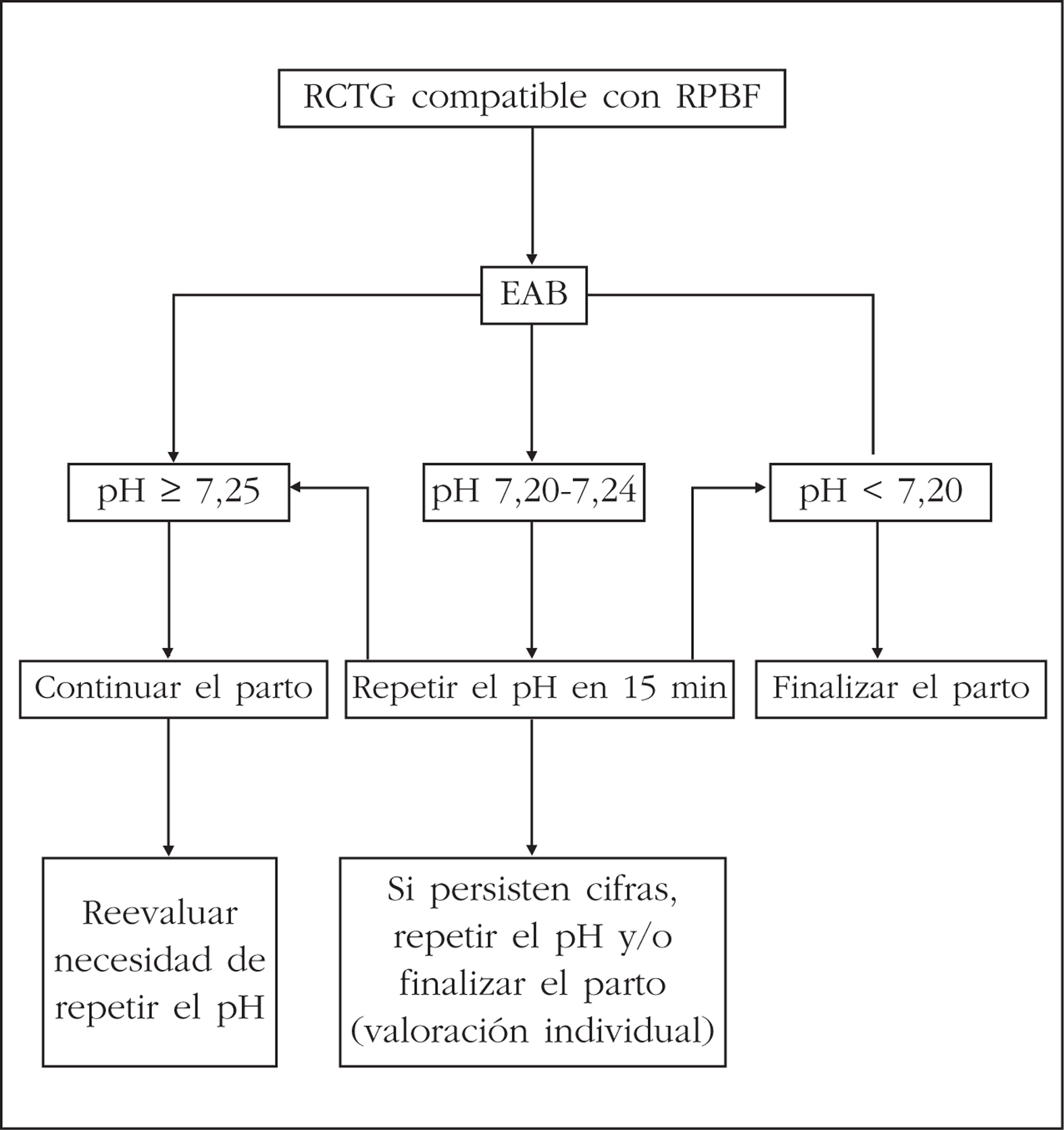
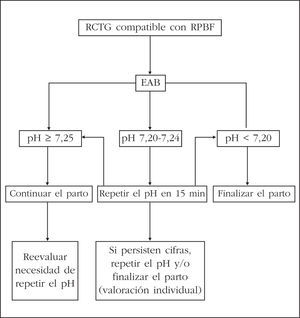
Conducta obstétrica en función de la monitorización bioquímica (fig. 3)
Figura 3.Conducta obstétrica en función de la monitorización bioquímica. RCTG: registro cardiotocográfico; RPBF: riesgo de pérdida del bienestar fetal; EAB: equilibrio ácido-base.
Se debe insistir que en la práctica clínica muchas decisiones obstétricas, aun contando con un estudio ácido-base fetal, se deben tomar teniendo en cuenta la valoración global y personalizada de la paciente y de su situación clínica específica. En las situaciones en las que el estudio ácido-básico fetal no se pueda realizar, las decisiones respecto al parto se tomarán basándose en la gravedad de las alteraciones de la FCF, de otros datos acerca del estado fetal y de la situación clínica20.
De acuerdo con las recomendaciones del Grupo de Trabajo sobre la Asistencia al Parto y Puerperio Normal de la Sección de Medicina Perinatal de la SEGO:
Si el pH es >= 7,25 no es necesario repetir la microtoma, ni tomar ninguna decisión a menos que se presenten otras indicaciones o persistan las alteraciones de la FCF. Si el registro sigue siendo patológico o dudoso, se debe repetir la determinación en 15 min.
Si el pH fetal está entre 7,20 y 7,24 fuera del período expulsivo, se debe repetir la determinación en unos 15 min. En el caso de persistir estas cifras, se extraerá el feto en un tiempo máximo de 1 h. Si se produce un descenso del pH < 7,20 se debe proceder a la finalización del parto. Una opción alternativa a esta conducta activa, es la administración de betamiméticos, repitiendo el pH posteriormente y ajustando la conducta a los resultados obtenidos.
Si el pH fetal es < 7,20, se recomienda la extracción fetal por la vía más rápida y segura, según las condiciones obstétricas.
Hay que resaltar que la monitorización bioquímica no es capaz de diagnosticar la depresión neonatal secundaria a traumatismo, infección, fármacos, prematuridad o malformaciones. Del mismo modo, la hemorragia fetal intensa y muy aguda puede comprometer la salud fetal sin que haya tiempo para que se desarrolle una acidosis.
El parto debe finalizarse con rapidez, además de cuando se demuestre acidosis fetal, en casos con evidencia clara de compromiso fetal (en cuyo caso se obvia la monitorización bioquímica) y ante registros de la FCF francamente patológicos o si la monitorización bioquímica está contraindicada o no está disponible.
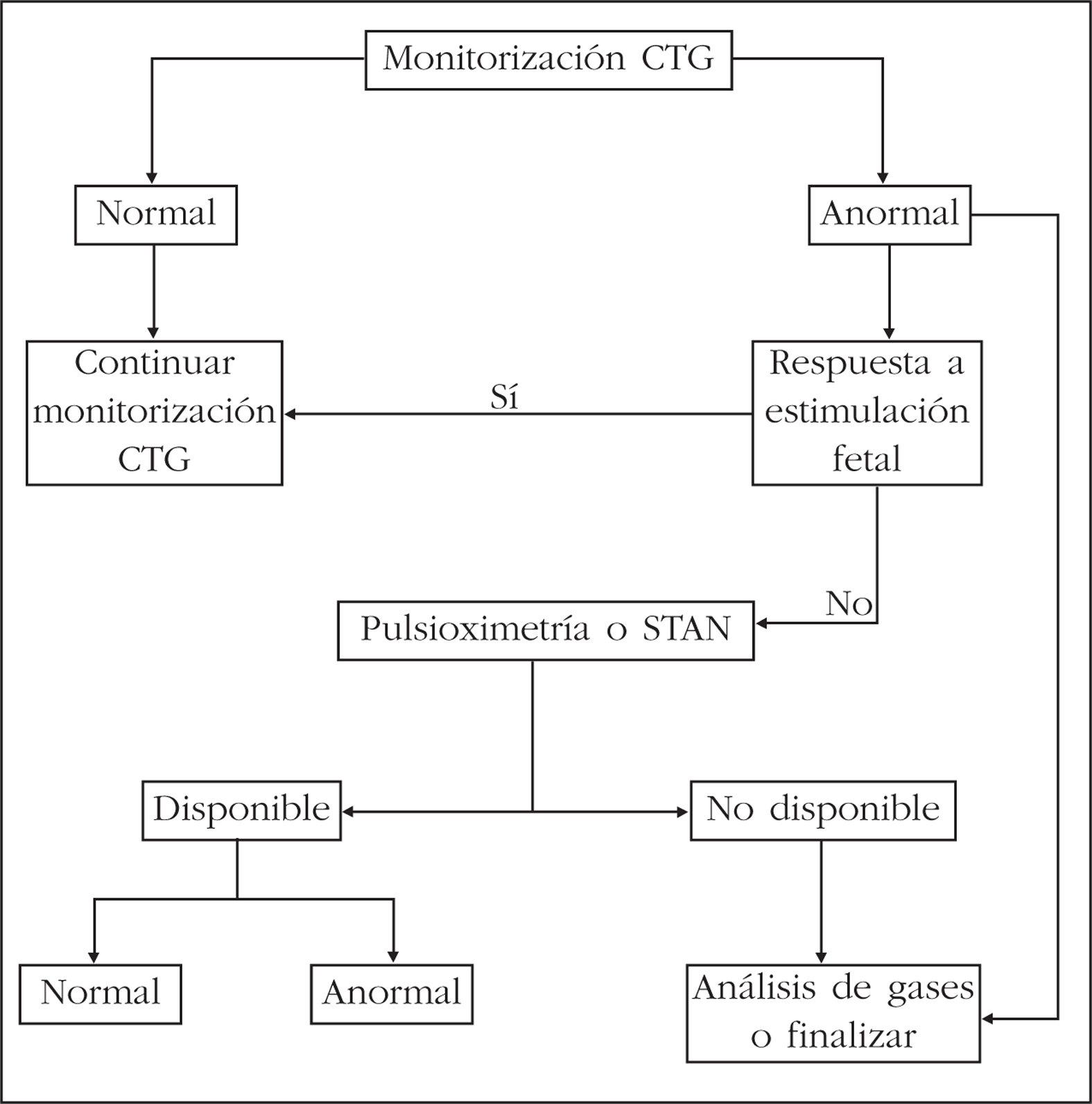
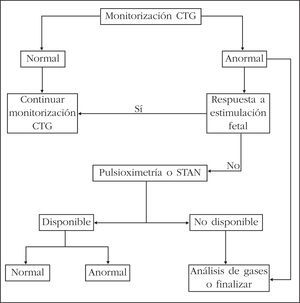
En la tabla 3 se presentan los criterios para establecer la relación entre asfixia perinatal y secuelas neurológicas. Para poder establecer una relación causa-efecto, han de estar presentes todos los criterios esenciales. Si faltara alguno de ellos, no se podrá asegurar que el déficit neurológico se deba a la hipoxia/acidemia21 (fig. 4).
Figura 4. Integración de la vigilancia fetal intraparto.
Los Protocolos Asistenciales en Ginecología y Obstetricia y los Protocolos de Procedimientos Diagnósticos y Terapéuticos de la Sociedad Española de Ginecología y Obstetricia, pretenden contribuir al buen quehacer profesional de todos los ginecólogos, especialmente los más alejados de los grandes hospitales y clínicas universitarias. Presentan métodos y técnicas de atención clínica aceptadas y utilizadas por especialistas en cada tema. Estos protocolos no deben interpretarse de forma rígida ni excluyente, sino que deben servir de guía para la atención individualizada a las pacientes. No agotan todas las posibilidades ni pretenden sustituir a los protocolos ya existentes en departamentos y servicios hospitalarios.
III Curso Ian Donald
Ecografía Obstétrica y Ginecológica
Barcelona, 23 y 24 de mayo de 2005
Organizado por:
Ian Donald Interuniversity School of Medical Ultrasound (Spanish Branch)
Auspiciado por:
World Association of Perinatal Medicine (WAPM)
Sección de Ecografía de la SEGO (SESEGO)
Asociación Española de Diagnóstico Prenatal (AEDP)
Asociación Portuguesa de Diagnóstico Prenatal (APDP)
Sociedad Iberoamericana de Diagnóstico y Tratamiento Prenatal (SIADTP)
Secretaría técnica:
Fundación Santiago Dexeus Font
Dalmases, 50. 08017 Barcelona. España.
Tel.: 34 932 274 709
Fax: 34 934 170 298
Correo electrónico: fundacio@dexeus.com
Boletín de inscripción: www. dexeus.com
Sede: Auditorio del Colegio de Médicos
P.º de la Bosanova, n.º 47. 08017 Barcelona. España.
Idiomas:
Los idiomas oficiales del Simposio serán el español y el inglés, con traducción simultánea.
FUNDACIÓ SANTIAGO DEXEUS FONT
BIBLIOGRAFÍA GENERAL
Cabero L, Delgado J, Durán P. Diagnóstico y tratamiento del sufrimiento fetal intraparto. En: Cabero L, director. Tratado de Ginecología, Obstetricia y Medicina de la Reproducción. Madrid: Editorial Médica Panamericana; 2003. p. 908-22.
Dildy GA III. Valoración fetal preparto e intraparto. Clínicas Ginecológicas y Obstétricas. Temas Actuales. 1999;4:533-719.
Fabre E, editor. Manual de Asistencia al Parto y Puerperio Normal. Zaragoza: INO Reproducciones; 1995.
Miño M, Cordón J, Puertas A. Pulsioximetría fetal. En: Herruzo A, Puertas A, Mozas J, editores. Dirección médica del parto. Granada: Escuela Andaluza de Salud Publica; 2003. p. 197-214.
O'Connor MM, Dunlop L, McCarthy E, Patterson D, Permezel M, Tippett C, et al. Guideline Intrapartum Fetal Surveillance. The Royal Australian and New Zeland College Obstetricians and Gynaecologist. Australia. 2002.
Puertas A. Guía de práctica clínica. Monitorización fetal intraparto. Granada: Hospital Universitario Virgen de las Nieves; 2003.