La muerte fetal intrauterina es una de las situaciones más difíciles de enfrentar en la práctica obstétrica diaria. Esta condición es bien caracterizada como un duelo. Especial énfasis debe ser otorgado al apoyo psicológico brindado especialmente a la madre.
Sujetos y métodosSe presenta el caso clínico de una primigesta de 40 semanas diagnosticada de muerte fetal anteparto. Ilustramos las etapas del duelo y su manejo clínico.
ConclusionesConsideramos interesante establecer protocolos y directrices bien planificadas sobre el cuidado de la madre y de la pareja durante la pérdida gestacional.
Intrauterine fetal death is one of the most difficult situations to face in daily obstetric practice. This condition is well characterized as a bereavement. Special emphasis should be given to the provision of psychological support, especially to the mother.
Subjects and methodsWe report the case of a primigravida at 40 weeks of pregnancy who was diagnosed with an antepartum stillbirth. We illustrate the stages of grief and their clinical management.
ConclusionsProtocols and guidelines should be designed for the care of the mother and her partner during pregnancy loss
La tasa de pérdidas perinatales es difícil de cuantificar a nivel nacional por la escasez de registros y por otros múltiples factores en la forma de cuantificarlas. Podríamos aceptar como tasa media la de 8/1.000 nacidos, desde la semana 24 de gestación hasta las que ocurren en las primeras 24 h de vida1,2.
La cifra es importante, pero no menos importante es la necesidad que tienen estas parejas de ayuda, orientación y tratamiento, ya sea psicoterápico o farmacológico2,3. Además de la repercusión que tiene para la familia, hemos considerado interesante abordar este tema por lo desconocido de la materia para algunos profesionales sanitarios. La experiencia demuestra que en muchos casos no sabemos cómo actuar en situaciones adversas. La falta de conocimientos acerca de cómo comportarse y la tendencia inconsciente a evitar situaciones negativas hacen que, en ocasiones, se adopte una actitud no siempre correcta ante una pérdida gestacional y se consigue con ello estados de frustración e impotencia4. Es una situación tan inesperada que, cuando se da el diagnóstico, estas pacientes se quedan sin reaccionar y después se sucede una cascada de acontecimientos en los que hay que saber conducir, orientar y ayudar3,4. Los ingleses utilizan el acrónimo LAST: «L» para recordar que se debe escuchar (listen); «A» (acknowledgement) para el reconocimiento del dolor y de la no explicación de la pérdida; «S» (support): apoyo y «T» (touch): tacto: prestar atención al tono de voz, gestos, postura, mirada…4,5.
Este trabajo pretende presentar un caso clínico y reconocer las necesidades de las familias e informar a los profesionales implicados en la asistencia de la maternidad acerca del acompañamiento y del soporte humano necesario en el proceso de duelo a las madres, padres y familiares tras una pérdida perinatal.
Caso clínicoMujer de 33 años, primigesta en semana 40, que acude al Servicio de Urgencias del Hospital General Universitario de Albacete por sensación de dinámica uterina. No presenta antecedentes de interés y su embarazo ha cursado con normalidad excepto por una dermatitis papulosa pruítica que se inició en la semana 33.
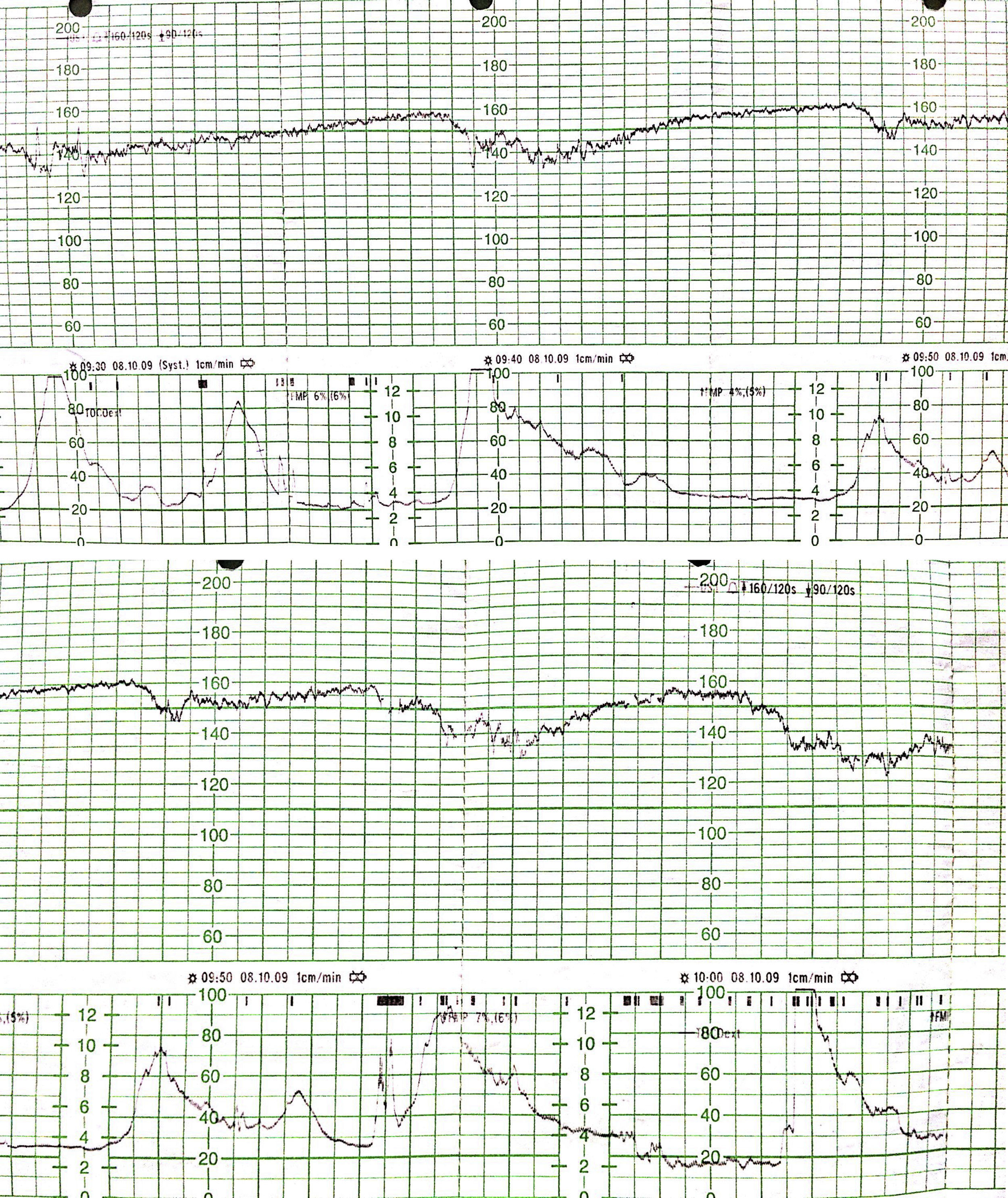
A su llegada al Servicio de Urgencias presenta una exploración vaginal con dilatación de 2cm, borramiento del 80%, posición media, consistencia media y presentación cefálica libre. Ecográficamente se evidencia una gestación única, longitudinal y presentación cefálica, con actividad cardíaca positiva y movimientos fetales presentes, con líquido amniótico en cantidad normal y placenta normoinserta en cara anterior. En el registro cardiotocográfico de ingreso se identifica un trazado de categoría anormal o tipo iii6, con línea de base poco determinada que condiciona un patrón ondulatorio y sin aceleraciones, con escasa variabilidad durante todo el trazado y deceleraciones tardías en más del 50% de las contracciones (fig. 1). Se indica cesárea emergente y en quirófano se repite la ecografía, que objetiva la ausencia de latido cardíaco fetal y de movimientos fetales. De acuerdo con la paciente, la indicación de cesárea queda suspendida. Tras un período de gran confusión para ella y de shock emocional, se decide inducción activa del parto, naciendo muerto un varón de 3.580 g macroscópicamente normal, sin signos de maceración. Los padres aceptan la visualización del recién nacido; se les deja tras el parto un tiempo de intimidad para que asimilen la situación y consoliden el duelo y, posteriormente, solicitan la pulsera de identificación del recién nacido como recuerdo, que se les entrega. Con el consentimiento de los progenitores se envía el feto para necropsia así como la placenta para su estudio anatomopatológico. Se procede al alta temprana de la paciente con una cita precoz en una consulta de Ginecología para informar acerca de los resultados de la necropsia y valorar la evolución del duelo.
En el registro cardiotocográfico se identifica un trazado de categoría anormal o tipo iii,con línea de base poco determinada, que condiciona un patrón ondulatorio y sin aceleraciones, con escasa variabilidad durante todo el trazado y deceleraciones tardías en más del 50% de las contracciones.
La necropsia diagnostica leves signos de maceración fetal sin malformaciones y placenta con corioamnionitis aguda y funiculitis aguda. Tras ser informada de estos resultados, la paciente comenta que desde el alta presenta gran sensación de vacío y de malestar general, así como insomnio. Tras comprobar sus sentimientos de rabia e impotencia, se decide derivación a Psicología Clínica, donde comienza a realizar citas frecuentes con fines preventivos. El inicio de las sesiones está marcado por la confusión a lo largo de todo el día, la somnolencia, sensación de peso en el pecho, de falta de aire, sentimientos de indefensión e injusticia… Valorando en su conjunto a la paciente se identifica una relación familiar conflictiva con su progenitor en el seno de una familia controladora e invasiva, así como un sentimiento de incomprensión por parte de su pareja y de conflictos con su familia política. La tristeza, alta labilidad emocional, las ideas de muerte y los sentimientos de soledad e incomprensión, palpables al inicio de las sesiones, fueron dando paso a otros sentimientos de enfado y rabia para con el personal médico y hacia otros padres; posteriormente llegó otra fase de aislamiento social y conductas evitativas, por ejemplo no salir a pasear al parque para no cruzarse con carritos de bebé… Los objetivos planteados, que inicialmente fueron la normalización y validación de reacciones y sentimientos, así como aceptar la realidad de la pérdida y disminuir los pensamientos e imágenes intrusivos y la disminución del aislamiento social, se lograron, quedando residualmente una dificultad para las relaciones sociales, con tendencia a la intrusión y a adoptar conductas evitativas. Estos objetivos iniciales fueron dando paso a lo largo de las diferentes citas a la planificación de una nueva gestación que la misma paciente solicitó tras un año aproximadamente de seguimiento.
A los 35 años, la mujer queda gestante nuevamente y su embarazo es seguido por un profesional diferente al de la gestación previa para evitar asociaciones. El curso del embarazo está dentro de la normalidad, solo destacan reiteradas visitas al Servicio de Urgencias por dolor hipogástrico, molestias abdominales y sensación de dinámica uterina. En semana 37,4, la paciente ingresa por parto en curso, se la traslada al área de dilatación, donde nace, 3 h y 30 min más tarde, una mujer de 3.470g. El alta se produjo al segundo día. Posteriormente la paciente abandona el seguimiento por parte del Servicio de Psicología Clínica.
DiscusiónNuestro caso clínico centra su interés en el apoyo psicológico que todos los profesionales sanitarios (enfermeras, matronas, ginecólogos, neonatólogos, personal auxiliar…) implicados en la atención al parto de un recién nacido muerto debemos prestar a las gestantes que se enfrentan a esta situación y a sus familias, ofreciéndoles todas las herramientas y recursos que el sistema sanitario tiene para afrontar la pérdida. La comunicación es un factor decisivo en la relación médico-paciente. Hay menos probabilidades de recaer en estados ansiosos o depresivos si el paciente está satisfecho con el modo en que su médico se comunica con él5.
Después del diagnóstico se suceden una serie de etapas que debemos conocer y, sobre todo, debemos estar entrenados y disponer de herramientas para prestar ayuda en cada una de ellas.
Shock emocional y negación del hechoEs una situación inesperada, en la que no pueden creerse lo que les está sucediendo: es un mecanismo de autodefensa para protegerse del impacto ante la noticia que están recibiendo7,8. Debemos hacer comprender a la madre que aceptamos y entendemos su negación. Se aconseja repetir la exploración, y si es por otro profesional, mejor7. Se les debe enseñar la pantalla del ecógrafo para mostrarles la ausencia de latido cardíaco y de movimientos fetales. Es oportuno ofrecer tiempo de meditación y de intimidad y toda la información que soliciten, aunque, pasado un tiempo, debemos preocuparnos nuevamente por su estado y mostrar nuestra cercanía8.
Búsqueda del porquéEs una etapa de intento de justificar y buscar culpabilidad, bien en sí mismas o en los profesionales que las han asistido7. Son los momentos más difíciles en los que tenemos que saber actuar, escuchar, ser receptivos y acompañar en el dolor8.
Los profesionales somos los primeros en ofrecer los conocimientos de la ciencia para esclarecer los orígenes y las pacientes tienen que percibir que estamos de su lado y que facilitamos toda la información de la que dispongamos5,7. Hay que asegurarles que investigaremos, utilizando todos los medios que estén a nuestro alcance, por lo que debemos aconsejar a la pareja que autoricen la realización de la necropsia8.
¿Y ahora qué?: ¿Qué me pasará?, ¿cómo se producirá el nacimiento?Es una fase en la que se sienten desorientadas, presentan una tristeza manifiesta y no se sienten capaces de salir de la situación en la que se encuentran. Aquí, también es fundamental la ayuda de los profesionales y saber ofrecerles seguridad9.
Ante los miedos y las dudas que nos van a comunicar tendremos que estar preparados para dar las respuestas adecuadas. La conducta médica no debe ser expectante: es activa, por lo que aconsejamos la finalización del embarazo mediante inducción del parto10. En estos casos no debemos, salvo criterios médicos, aceptar las peticiones de cesárea. Emocionalmente no es lo mejor y puede favorecer los sentimientos de irrealidad, igual que si viven el parto con gran sedación. Sin embargo, sí se les debe ofrecer la analgesia epidural11,12. Todo ello con el ánimo de favorecer la consciencia de realidad8,9. Tanto en un caso como en otro, al estar despiertas, tendrán la posibilidad de ver, si lo desean, a su hijo13. La polémica de ver al recién nacido no debe existir8,14,15. Se les debe ofrecer la posibilidad de verlo, máxime cuando no haya malformaciones que puedan ser desagradables a la vista y, por supuesto, respetando siempre sus decisiones16.
Una vez terminado el parto, se les debe dejar solos para que tengan intimidad y puedan dar rienda suelta a sus emociones. Se les preguntará si quieren tener algún recuerdo, objetos como la pulsera de identificación o algo que ellos deseen17. El hospital debe disponer de un espacio físico para que ellos con su familia puedan ir desarrollando su duelo. Ellas deberán estar ingresadas, si es posible, en una planta distinta a la del puerperio, y se señalizará tanto la historia clínica como la habitación y la cama de la paciente, con el objeto de que todo el personal de la planta, desde el servicio de limpieza hasta el último profesional, identifiquen fácilmente a las pacientes, evitando así errores de apreciación y comunicación15,18.
Se recomienda el alta hospitalaria precoz18 y que el hospital tenga protocolizados los trámites burocráticos a seguir, con responsables para informar qué hacer con el cuerpo, qué corresponde al hospital y qué a ellos19. Es interesante ofrecer la oportunidad a los padres de que se despidan de su hijo antes de que retiren el cuerpo los servicios funerarios.
El valor de la necropsia fetal es indiscutible y es la mejor prueba diagnóstica aislada. También se debe realizar siempre un estudio anatomopatológico de la placenta20. En el supuesto de que los padres no consientan su realización, puede ser especialmente importante tomar fotografías del feto o realizarle radiografías. En este caso también se ha propuesto la realización de una resonancia magnética19,20.
Al alta hospitalaria, se citará en la consulta de Medicina Psicosomática, si la hay, o en la Consulta Preconcepcional1,7. Se debe habilitar espacio y tiempo para seguimiento del proceso pasadas unas semanas, brindando la posibilidad de visita anticipada si lo necesitan. Es muy eficiente y efectivo el proporcionar un teléfono de ayuda o ponerles en contacto con otra pareja que haya vivido lo mismo7.
AceptaciónEste es un proceso que tarda semanas, meses o años en producirse. En esta fase es donde entra la participación de la consulta de Medicina Psicosomática y el tratamiento psicoterápico con la pareja, la información del estudio necrópsico, la búsqueda de las posibles causas y el consejo preconcepcional de cara al futuro7–9.
Se aconseja analizar con la pareja el hecho de la vuelta a casa. No ayuda al proceso de aceptación proporcionar otra vivienda a los padres. Deben regresar a su domicilio habitual8. En los casos en que haya más hijos, sí se facilita el proceso, pero se tiene el miedo de cómo enfrentar esta situación8,9. Los niños necesitan explicaciones sencillas, pero hay que darlas; suelen aceptar y superar estas situaciones con más rapidez que los mayores11. Siempre deben ser los padres los que se lo digan, nunca sin que la madre esté en casa. Es muy importante que el niño vea, sobre todo, que su madre está bien11,12. Otra de las dificultades es la de reintegrarse a su entorno sociofamiliar. Tienden a adoptar conductas evitativas. Esta fase es muy complicada, tanto por exceso como por defecto. Lo aconsejable es que las parejas expresen entre ellos sus sentimientos17. Hay que insistir en que ellos mismos son los que más se pueden ayudar y que la comprensión mutua es lo que facilitará el retorno a la normalidad. El momento más esperado es el informe de la necropsia19. Tienen puestas muchas ilusiones, esperando que ese momento aclarará la causa de la muerte del recién nacido y con frecuencia no hay un origen único, sino que ha sido multifactorial. Pero a veces, no podemos identificar causa alguna, lo que supone una gran frustración, y la impotencia es lo que predomina. En estas situaciones hay que brindarles todo nuestro apoyo y ofrecerles una mayor vigilancia en el futuro. La paciente necesita un cierto grado de seguridad y eso es lo que debemos saber transmitirle15,18.
Es importante en este momento hablar del futuro. Sí hay que decirles que hasta que no se sientan bien física y psíquicamente, no deberán plantearse una nueva gestación; en términos generales la duración de un duelo, tras una pérdida perinatal, suele durar 6 meses o más11. Después de una pérdida fetal, el siguiente embarazo debería ser controlado con apoyo psicológico12. Si se dispone de una Unidad de Ginecología Psicosomática, sería lo ideal, pues quién mejor que un ginecólogo especializado en psicosomática, puesto que los miedos y ansiedades estarán presentes todo el embarazo. Por ello se suele aconsejar, cuando buscan un nuevo embarazo, evitar la coincidencia de fechas para evitar las asociaciones de imágenes, vivencias y situaciones con el embarazo anterior19,20.
Creemos necesaria la adopción de un protocolo de actuación en estos casos de muerte fetal anteintraparto, el establecimiento de unas guías de seguimiento sencillas para que, aunque no estemos dedicados al campo de la medicina psicosomática, sepamos qué hacer y, sobre todo, qué no hacer o decir.
Responsabiliades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
FinanciaciónEste trabajo se ha realizado sin ningún tipo de apoyo financiero.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.