INTRODUCCIÓN
El virus del papiloma humano (VPH) interviene en la etiopatogenia de la mayor parte de los procesos neoplásicos anogenitales, sobre todo en el carcinoma escamoso de cérvix1. Hay más de 100 genotipos diferentes de VPH, de los cuales unos 35 producen infecciones en el tracto genital. No todos los genotipos tienen la misma capacidad oncogénica, y se agrupan según dicha potencialidad en VPH de alto riesgo (VPH-AR) y de bajo riesgo (VPH-BR). Los genotipos más frecuentes son el 16 y el 18 en el grupo de alto riesgo, y el 6 y el 11 en el grupo de bajo riesgo1. La capacidad oncogénica del VPH-AR reside en las regiones E6 y E7 del genoma, en las que se producen proteínas que inhiben a las proteínas antioncogénicas Rb y p53, respectivamente, y dan lugar a procesos de transformación neoplásica por inhibición de la apoptosis2.
La prevalencia de la infección por el VPH en el tracto genital femenino es muy variable y depende del tipo de población estudiada, de la edad y de la técnica empleada3. Se estima que un porcentaje elevado de mujeres (40-60%) se infectan por el VPH en las edades de mayor actividad sexual. El riesgo de infección en la mujer está relacionado con su comportamiento sexual y con el de su esposo o compañero habitual. La mayor parte de estas infecciones se resuelven de forma espontánea, de tal forma que menos de un 5-10% quedan infectadas de forma crónica después de los 35-40 años4. Este grupo constituye el de mayor riesgo de transformación neoplásica, sobre todo si la infección se produce por genotipos de alto riesgo. El VPH-AR se ha detectado en el 99,7% de los carcinomas escamosos de cérvix y se considera que es una causa necesaria para su aparición, aunque resulta insuficiente5. La infección por el VPH-AR debe asociarse a otros factores como la inmunosupresión6, el consumo prolongado de anticonceptivos orales7 o el tabaquismo8, para que aparezca el cáncer.
El desarrollo de nuevas técnicas de biología molecular que detectan el VPH con gran sensibilidad ha generado grandes expectativas acerca de su utilidad clínica. El conocimiento de la distribución que presenta la infección en los diferentes tipos de citologías puede ayudar a clarificar la utilidad que presentan estas técnicas. El planteamiento de este trabajo es conocer la prevalencia de la infección por el VPH en mujeres con citologías anormales del cérvix uterino y determinar los factores de riesgo asociados a la infección.
SUJETOS Y MÉTODOS
En las consultas externas del Servicio de Obstetricia y Ginecología del Hospital Príncipe de Asturias, entre enero de 2002 y diciembre de 2003, se evaluaron de forma prospectiva las mujeres cuyas citologías del cérvix uterino mostraron anormalidades en las células epiteliales escamosas. El criterio de inclusión fue presentar durante el período de estudio una citología con resultado de atipia de significado incierto (ASCUS), lesión escamosa intraepitelial de bajo grado (L-SIL), lesión escamosa intraepitelial de alto grado (H-SIL) o carcinoma. Quedaron excluidas las mujeres que fueron diagnosticadas o tratadas previamente por carcinoma de cérvix o sus lesiones precursoras y las que presentaron en la citología cambios celulares inflamatorios o reactivos. Todos los procedimientos realizados se llevaron a cabo tras la obtención del consentimiento informado.
La citología se realizó extendiendo en un portaobjetos 3 muestras: la primera y la segunda de vagina y exocérvix, mediante la espátula de Ayre y la tercera de endocérvix mediante un hisopo de algodón o cepillo endocervical. Las muestras se tiñeron con la técnica de Papanicolaou y se clasificaron, mediante los criterios de Bethesda9, en ASCUS, L-SIL, H-SIL y carcinoma. El estudio de los factores de riesgo asociados a la infección por el VPH se realizó mediante la valoración de los antecedentes epidemiológicos que presentaron, y se hizo especial hincapié en los datos relacionados con la historia sexual. Esta información se registró en un cuestionario en el momento de la inclusión de cada caso. Las variables que se estudiaron fueron: edad, edad de inicio de relaciones sexuales, número de parejas sexuales a lo largo de la vida, paridad y presencia de infección genital por otros microorganismos en el momento de la inclusión de cada caso.
En todos los casos se procedió a la obtención de una muestra de exudado cervical mediante raspado con cepillo cónico para la detección del VPH. Los cepillos se introdujeron en tubos que contenían 1 ml de medio de transporte (Digene Cervical Sampler®) y se congelaron a 20° en el Servicio de Microbiología hasta su procesamiento. Tras la obtención de la muestra de exudado cervical, se procedió a la práctica de una colposcopia preparando previamente el cérvix uterino con una solución de ácido acético al 5%. Los hallazgos colposcópicos se describieron de conformidad con la clasificación de la Federación Internacional de Patología Cervical y Colposcopia10. En las mujeres en las que se observaron zonas de transformación atípicas se realizaron biopsias exocervicales colposcópicamente dirigidas. Cuando la zona de transformación fue parcialmente visible o no evaluable, se practicó un legrado endocervical con legra de Kerkovian. Los resultados del examen histológico se informaron según la clasificación de Richart11 en los siguientes grados: ausencia de lesión, cambios celulares sugestivos de infección por el VPH, CIN 1, CIN 2, CIN 3 y carcinoma invasivo. En los casos en los que se describieron grados histológicos intermedios se consideró la anormalidad histológica de mayor grado. En el análisis de los resultados histológicos se aplicó posteriormente la clasificación de Bethesda, que agrupa los cambios celulares sugestivos de infección por el VPH con el CIN 1 en L-SIL, y el CIN 2 con el CIN 3 en H-SIL.
La detección del VPH se realizó mediante captura de híbridos con la prueba Hybrid Capture II® (Digene), siguiendo las instrucciones del fabricante. Se trata de una técnica basada en un proceso de hibridación molecular mediante una sonda de ARN cuya reacción se detecta por quimioluminiscencia. El kit consta de 2 sondas: una para genotipos de bajo riesgo oncogénico (6, 11, 42, 43, 44) y otra para genotipos de alto riesgo oncogénico (16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59, 68). La intensidad lumínica se midió en unidades relativas de luz (URL). La prueba se consideró positiva cuando las URL emitidas por la muestra fueron iguales o mayores que la media de 3 controles internos, lo que equivale a 1 pg/ml de ADN de VPH. En todos los casos se evaluaron las sondas de bajo y alto riesgo. Si el resultado positivo se obtuvo con las 2 sondas, se consideró que la paciente presentaba una infección mixta con participación de genotipos de bajo y alto riesgo.
El trabajo se completó con la obtención de muestras para el diagnóstico de otras infecciones genitales producidas por otros microorganismos. Los patógenos estudiados fueron: Candida spp., Chlamydia trachomatis, Neisseria gonorrhoeae, Trichomonas vaginalis, virus de la inmunodeficiencia humana (VIH), virus de la hepatitis B y C, y Treponema pallidum. De esta forma, en cada paciente se obtuvieron 2 muestras de exudados cervicales con torunda: una para cultivo de N. gonorrhoeae y otra para la detección de antígeno de C. trachomatis (Chlamydiazyme®, Abbott). Además, se recogió una muestra de exudado vaginal con torunda para cultivo de hongos y visión en fresco de T. vaginalis. Cada paciente fue citada con posterioridad para la extracción de una muestra de sangre para la determinación en suero de anticuerpos frente a los virus de la hepatitis B y C, VIH y T. pallidum.
Análisis estadístico
El análisis estadístico se realizó mediante el programa informático Epi Info Versión 6. La edad se expresó en su media, desviación estándar y rango. La evaluación de las tendencias se realizó con la prueba de χ2 de tendencia lineal. Mediante análisis univariado se calcularon las odds ratio (OR) con sus correspondientes intervalos de confianza (IC) del 95% según el método de Cornfield, como medida de fuerza de asociación entre las variables estudiadas. En todo el estudio el nivel de significación estadística que se estableció fue en valores de p < 0,05.
RESULTADOS
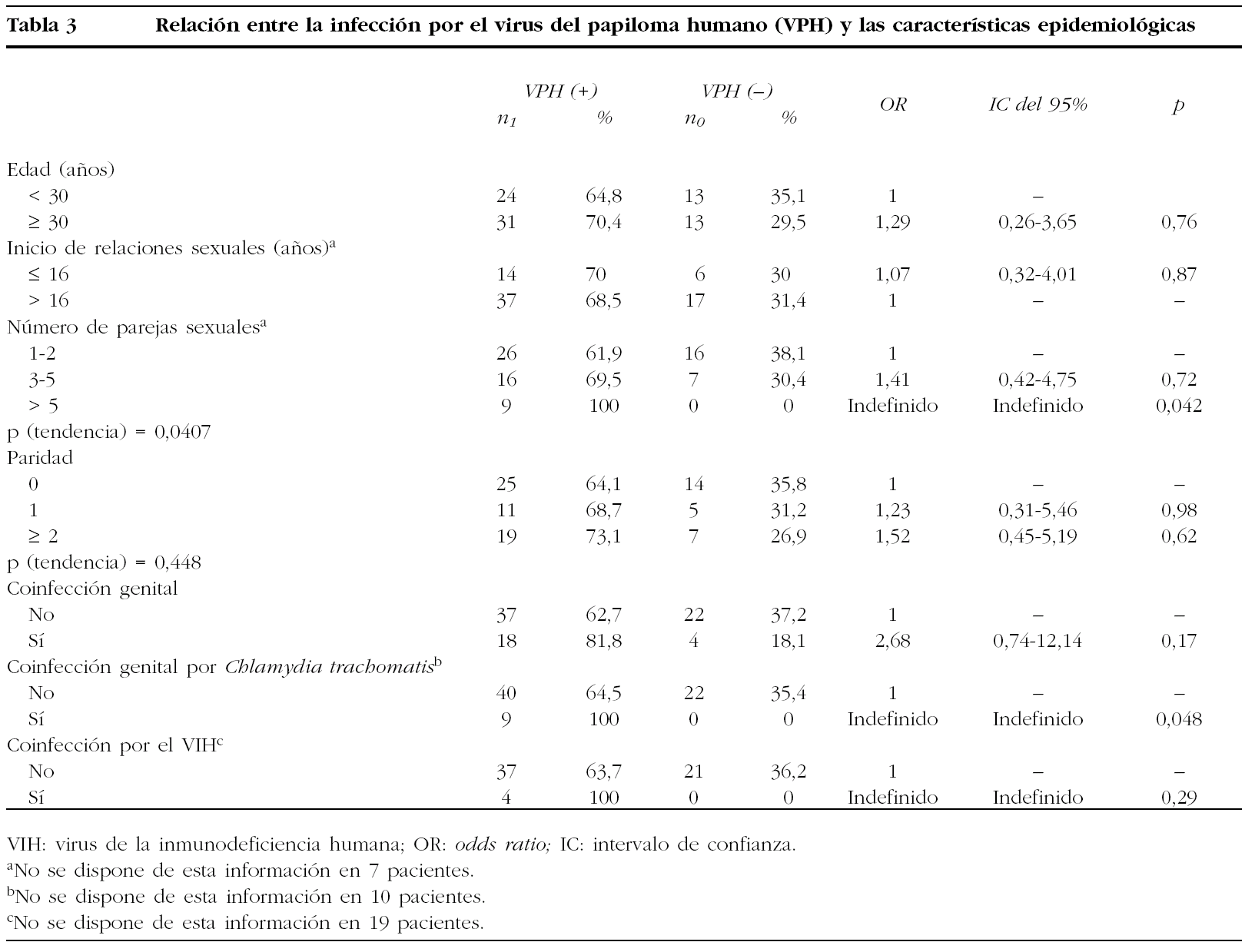
Se analizaron 81 mujeres, con una edad media de 31,8 ± 9,07 años (rango: 18-58). La edad media de inicio de relaciones sexuales fue de 18,2 ± 3,37 años (rango de 13-33). El 82,7% era de nacionalidad española. La citología mostró la presencia de ASCUS en 16 casos, L-SIL en 44 y H-SIL en 21. El porcentaje global de positividad para el VPH fue del 67,9% (55 casos). El VPH-AR se identificó de forma aislada en 46 pacientes (56,7%) y el VPH-BR en 5 (6,1%). En 4 mujeres se detectaron infecciones mixtas con participación de genotipos de bajo y alto riesgo (4,9%). El porcentaje total de positividad para el VPH-AR fue del 61,6% (50 casos). La prevalencia de la infección por el VPH-AR en función de la citología se muestra en la tabla 1. Los porcentajes de positividad de la infección por el VPH-AR aumentaron significativamente a medida que aumentaron los grados de las citologías (χ2 de tendencia: 9,053; p = 0,00262). En la tabla 2 se muestra la relación entre el diagnóstico citológico y el histológico.
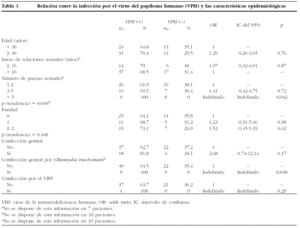
En la tabla 3 se refleja la asociación de las variables epidemiológicas con la infección por el VPH. No se observaron diferencias significativas entre la edad media y la edad de inicio de relaciones sexuales y la positividad para el VPH. Por el contrario, la asociación con el número de parejas sexuales a lo largo de la vida fue estadísticamente significativa, y se observó una asociación creciente entre la detección del VPH y el número de parejas sexuales (χ2 de tendencia: 4,187; p = 0,0407). Las 9 mujeres que tuvieron más de 5 parejas sexuales estuvieron infectadas por el VPH (p = 0,042; OR: indefinido; IC del 95%, indefinido) y en 8 de ellas el VPH fue de alto riesgo. En cuanto a la paridad, no se observó ningún tipo de asociación significativa.
El estudio de otras infecciones genitales no pudo completarse en su totalidad en todos los casos. Se diagnosticaron infecciones genitales en 22 mujeres (27,1%) y en 3 de ellas intervinieron más de 2 microorganismos. La frecuencia de los patógenos implicados fue la siguiente: Candida spp. (14,1%), C. trachomatis (12,6%), VIH (6,4%), virus de la hepatitis C (3,1%) y T. pallidum (2%). No se detectó ningún caso de infección por N. gonorrhoeae, T. vaginalis y virus de la hepatitis B. En 18 de estas 22 pacientes (81,8%) se identificó el VPH, y fue predominante el VPH-AR (16 casos, 72,7%), seguido del VPH-BR y de las infecciones mixtas con 1 caso cada uno de ellos (4,5%). La probabilidad de detectar el VPH fue más del doble en las mujeres que presentaron infecciones por otros microorganismos, pero no se alcanzó significación estadística (p = 0,17; OR: 2,68; IC del 95%, 0,74-12,14). El único microorganismo que se asoció significativamente con la infección por el VPH fue C. trachomatis (p = 0,048; OR: indefinido; IC del 95%, indefinido). Las 9 mujeres infectadas por C. trachomatis también lo estuvieron por el VPH, y en 8 de ellas fue de alto riesgo; al considerar únicamente el VPH-AR la asociación no fue significativa (p = 0,25; OR: 4,40; IC del 95%, 0,52-203,9).
DISCUSIÓN
Los programas de cribado cervical que se basan en la citología han reducido de manera espectacular la incidencia y la mortalidad por cáncer cervical, pero la citología adolece de sensibilidad y reproducibilidad que limitan su utilidad12. Los estudios de epidemiología molecular realizados en los últimos años han puesto claramente de manifiesto el papel central del VPH-AR en el desarrollo del cáncer cervical. En la actualidad, se considera que el VPH-AR es una causa necesaria para el desarrollo del cáncer de cérvix, de tal forma que no existe el cáncer de cérvix si no hay una infección por este virus1,5. Este hecho, junto con el desarrollo de técnicas de biología molecular que detectan el VPH con gran sensibilidad y reproducibilidad, ha generado grandes expectativas para la prevención del cáncer cervical mediante la integración de estas técnicas en los programas de cribado. Existen varias técnicas moleculares para la detección del VPH13, pero sólo hay una disponible comercialmente y aprobada por la organización Food and Drug Administration (FDA): la prueba de captura de híbridos14. La elevada sensibilidad que presenta esta técnica para el VPH-AR, en casos de H-SIL o carcinoma, se traduce en valores predictivos negativos muy altos para la presencia de H-SIL o carcinoma, con cifras que rondan el 96,5-100%15,16. En consecuencia, esta técnica puede ser de gran utilidad en la evaluación de pacientes referidas por lesiones citológicas, puesto que su negatividad para el VPH-AR permite excluir con un elevado grado de certeza la presencia de H-SIL o carcinoma.
Los estudios de prevalencia de la infección por el VPH en función de la citología pueden estar limitados por la variabilidad que puede mostrar el diagnóstico citológico. En nuestro trabajo destaca la elevada prevalencia global de la infección por el VPH (67,9%), si bien hubo importantes diferencias según el tipo viral y el resultado de la citología. El VPH-BR sólo se detectó de forma aislada en 5 mujeres (6,1%). Si se tienen en cuenta la escasa capacidad oncogénica que presenta este grupo viral y su baja frecuencia, la detección del VPH-BR tiene una utilidad escasa en este tipo de pacientes. Por el contrario, el VPH-AR se detectó en 50 de los 55 casos positivos para el VPH (90,9%), si bien su distribución fue muy diferente en función del tipo de citología, y se observó un incremento progresivo a medida que aumentó el grado citológico. En los casos con ASCUS, el porcentaje de positividad para el VPH-AR fue bajo (31,2%) y está en consonancia con las cifras publicadas en otros trabajos17,18. Al no detectarse el VPH-AR en un número elevado de mujeres con ASCUS, la captura de híbridos puede ofrecer un gran potencial de cribado para descartar la presencia de H-SIL o carcinoma cuando no se detecta el virus, lo que permite seleccionar las mujeres con mayor riesgo de progresión. A pesar de que nuestra serie es muy corta, nuestros resultados en este tipo de citologías son concordantes con otros estudios17,18 y coinciden con las directrices reflejadas en el último consenso de la Sociedad Española de Ginecología y Obstetricia (SEGO), que recomiendan asociar la detección del VPH-AR en mujeres con citologías con ASCUS como herramienta útil de cribado. Al considerar las citologías con resultado de L-SIL se detectó el VPH-AR en un porcentaje elevado de casos (63,6%), por lo que la utilidad que tiene esta técnica para seleccionar los casos con mayor riesgo de progresión es limitada. Resulta llamativo que los porcentajes de positividad del VPH-AR en las citologías con L-SIL y H-SIL, aun siendo elevados (el 63 y el 81%, respectivamente), son inferiores a lo comunicado en otros trabajos19. La explicación puede estar en el elevado número de casos en los que el estudio histológico no demostró la presencia de lesiones: 42% en las citologías con L-SIL y 19% en las H-SIL.
El estudio de los factores de riesgo se centró en un único centro y está limitado por el bajo número de casos analizados. Por esta razón, consideramos que los resultados obtenidos en nuestro trabajo sólo tienen valor descriptivo en nuestro centro. Se comprobó como el número de parejas sexuales fue el principal factor de riesgo asociado a la infección por el VPH. Se observó una probabilidad creciente de infección por el VPH a medida que aumentaron las parejas sexuales, y la diferencia fue estadísticamente significativa (p = 0,0407). Además, todas las mujeres que comunicaron haber tenido más de 5 parejas sexuales a lo largo de la vida estuvieron infectadas por el VPH (p = 0,042). Estos datos muestran la importancia que tiene el número de parejas sexuales como factor que incrementa el riesgo de exposición al virus. En este sentido, en mujeres sanas con antecedentes de 10 o más parejas sexuales a lo largo de la vida se han descrito porcentajes de infección del 69%20 y en prostitutas el porcentaje puede llegar hasta el 82%21. Sin embargo, debe tenerse en cuenta que el riesgo que tiene una mujer de infectarse por el VPH también depende de la conducta sexual de sus parejas masculinas. Recientemente, Bosch et al22 comunicaron que el riesgo de desarrollar cáncer de cérvix se incrementaba en las mujeres cuyas parejas masculinas tuvieron múltiples parejas sexuales, especialmente si se incluían prostitutas.
Las mujeres infectadas por el VPH pueden estarlo también por otros microorganismos de transmisión sexual. El papel que pueden desempeñar algunos de estos microorganismos en la etiopatogenia del cáncer de cérvix o sus lesiones precursoras resulta muy controvertido. La principal dificultad en la evaluación de estos microorganismos radica en saber si están implicados en los mecanismos de oncogénesis cervical o si son simples marcadores de actividad sexual. De todos ellos, el VIH es el que parece tener un papel más importante. Se sabe que las mujeres infectadas por el VIH tienen mayor riesgo de que la infección por el VPH sea persistente y, por lo tanto, la probabilidad de evolucionar hacia procesos neoplásicos se incrementa6. Los mecanismos etiopatogénicos que explican la mayor persistencia del VPH parecen estar relacionados con la disminución en el número de células de Langerhans, con la consiguiente reducción de la capacidad de presentación antigénica23. Además, se ha demostrado que la proteína Taq del VIH puede favorecer la expresión de las regiones oncogénicas E6 y E7 de los VPH-AR24. En el caso de la infección por C. trachomatis, su papel en el desarrollo del cáncer cervical resulta más incierto. En algunos estudios seroepidemiológicos de carácter longitudinal se han encontrado asociaciones significativas con el carcinoma escamoso de cérvix25,26, pero en otros no se ha comprobado dicha asociación al ajustar los resultados en función del VPH27,28. Recientemente, se ha publicado un estudio en el que se ha comprobado que la persistencia de la infección por el VPH-AR es mayor en las mujeres con infecciones previas por C. trachomatis29. Por otra parte, se ha detectado el ADN de C. trachomatis en un porcentaje variable (5-40%) de los carcinomas escamosos de cérvix26,30 y se sabe que este microorganismo tiene capacidad para inhibir los procesos de apoptosis celular31. Sin embargo, los mecanismos por los cuales podría interactuar con el VPH se desconocen.
En nuestra serie, el estudio de otras coinfecciones genitales resultó insuficiente; al bajo número de casos analizados se le suma el hecho de que no se pudo completar en su totalidad en algunos casos. El resultado más llamativo en nuestro trabajo fue que la probabilidad de detectar el VPH fue más del doble en las mujeres que presentaron infecciones por otros microorganismos, aunque no se alcanzó la significación estadística. En el caso concreto de las mujeres infectadas por C. trachomatis la frecuencia observada fue considerable (12,6%) y en todas se detectó el VPH; al considerar únicamente el VPH-AR no se observó una asociación estadísticamente significativa, por lo que no se puede establecer ningún tipo de relación entre ambos microorganismos. Sería necesario realizar futuros estudios con series amplias de mujeres con lesiones preneoplásicas o neoplásicas confirmadas histológicamente, para establecer algún tipo de relación entre ambas infecciones.
Correspondencia:
Dr. D. Tena.
Sección de Microbiología.
Hospital General Universitario de Guadalajara.
Donante de sangre, s/n. 19002 Guadalajara. España.
Correo electrónico: danielt@sescam.jccm.es
Fecha de recepción: 8/7/05
Aceptado para su publicación: 17/2/06