INTRODUCCIÓN
El parto pretérmino es una de las complicaciones más frecuentes durante la gestación y la causa de alrededor del 75% de la morbimortalidad neonatal1. Debido a las graves consecuencias neonatales, los protocolos de actuación en pacientes con amenaza de parto pretérmino (APP) incluyen, en la mayoría de las ocasiones, el ingreso hospitalario y, con frecuencia, estancias prolongadas. Sin embargo, la tasa real de parto pretérmino en pacientes sintomáticas es relativamente baja, variando entre un 10 y un 30% según los diferentes estudios2-4. Esto se debe a la falta de factores predictores de parto pretérmino eficaces. Los signos y síntomas utilizados clásicamente para el diagnóstico y seguimiento siguen siendo la valoración del cérvix por tacto vaginal y la presencia de contracciones regulares en el registro cardiotocográfico externo. Pero ambos tienen poca especificidad y bajo valor predictivo positivo1,5.
Diversos autores han sugerido que la medición de la longitud del cérvix por ecografía en pacientes sintomáticas podría ser útil para identificar de forma fiable a las que presentan un verdadero riesgo. Estos valores fluctúan entre 15 y 30 mm y discriminan a las pacientes que tienen muy poca probabilidad de parto pretérmino7. Todos estos datos evidencian la conveniencia de introducir la ecografía cervical en la práctica clínica como un criterio más para la toma de decisiones, como la duración de la hospitalización, la necesidad del uso de tocolíticos o de corticoides o el traslado a un centro hospitalario de referencia. Sin embargo, hay pocos estudios que hayan analizado si la introducción de la longitud cervical ecográfica modifica el manejo clínico de las pacientes hospitalizadas por APP.
El objetivo de este estudio fue evaluar el impacto de la incorporación de la longitud ecográfica del cérvix sobre la estancia hospitalaria en pacientes con síntomas de APP.
MATERIAL Y MÉTODOS
Se realizó un estudio prospectivo longitudinal entre noviembre de 2001 y marzo de 2003 en 2 hospitales universitarios. El estudio fue aprobado por los comités de ética de ambos hospitales y las pacientes dieron su consentimiento para la participación en el mismo. Las unidades de ambos hospitales eran de tamaño similar en cuanto a número de camas y estaban formadas por un equipo de residentes rotatorios y un equipo de médicos especialistas. El diagnóstico de APP se estableció basándonos en la presencia de contracciones uterinas regulares y clínicas que no cedían tras 2 h de reposo, asociado o no a modificaciones cervicales. La decisión de ingresar a la paciente se dejaba a criterio del médico que la recibía. Los criterios de inclusión para el estudio fueron: gestaciones únicas de 24,0 a 35,6 semanas de gestación, hospitalizadas con el diagnóstico de APP, membranas íntegras y un índice de Bishop ≤ 5. Los criterios de exclusión fueron: sospecha de corioamnionitis, portadoras de cerclaje cervical, antecedente de conización, metrorragia en el momento del ingreso y patologías maternas o fetales que pudieran prolongar la estancia hospitalaria. Los grupos de estudio fueron una muestra consecutiva de las pacientes ingresadas en cada unidad que cumplían los criterios de inclusión y que aceptaron participar en el estudio. La edad gestacional se calculó en función de la fecha de la última regla confirmada por una ecografía de primer trimestre o temprana de segundo trimestre.
A todas las pacientes incluidas en el estudio se les realizó una ecografía transvaginal para medir la longitud del cérvix en las 24-48 h posteriores al ingreso. La medición de la longitud cervical ecográfica fue posible en todas las pacientes incluidas en el estudio. En la unidad 1 el resultado no se comunicó a los médicos responsables y el manejo clínico se realizó según el protocolo habitual que se basaba en la presencia de dinámica uterina registrada mediante monitorización y modificaciones cervicales en el tacto vaginal. En la unidad 2 se cambió el protocolo en función de la longitud cervical ecográfica, y se consideró el alta en las siguientes 24 h si la longitud cervical era ≥ 25 mm. En cualquier caso, la decisión final de dar el alta a la paciente debía ser aprobada por los médicos responsables después de considerar las características clínicas del caso.
La ecografía se realizó por ecografistas experimentados, por vía transvaginal, con transductores de 5,0-6,5 MHz (Sonoline Antares, Siemens Medical Solutions, Germany, Toshiba Eccocce CX, Toshiba Medical Systems Europe y Netherlands) y con vejiga vacía de acuerdo con la técnica estándar8. La exploración se realizó en cada caso durante al menos 3 min. Se tomaron 3 medidas y, de ellas, la más corta y técnicamente mejor realizada, en ausencia de contracciones, fue registrada para posteriores análisis.
Las pacientes que no presentaron parto pretérmino durante la hospitalización y fueron dadas de alta, se siguieron de forma ambulatoria. Se recogieron los resultados perinatales en todos los casos. La variable principal del estudio fue la duración de la estancia hospitalaria. Se analizaron los datos demográficos y obstétricos, el índice de Bishop y la longitud cervical al ingreso, la tasa de parto antes de 7 días del ingreso, de parto pretérmino antes de las 34 y las 37 semanas, respectivamente, y la necesidad de reingreso por APP en la gestación.
El análisis estadístico se realizó con el programa SPSS de Windows. Para la comparación de medias se utilizó el test de la t de Student para datos independientes y la prueba de la *2 para la comparación de variables categóricas. Se consideró estadísticamente significativo un valor de p < 0,05.
RESULTADOS
Durante el período de estudio se identificaron 138 pacientes que cumplían los criterios de inclusión definidos anteriormente y que además aceptaron participar en el mismo.
Durante la hospitalización, todas las pacientes gestantes de menos de 34 semanas recibieron corticoides para inducir la maduración pulmonar.
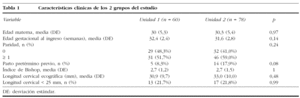
Las características clínicas de las pacientes estudiadas se muestran en la tabla 1. No hubo diferencias significativas en las características demográficas y obstétricas de la población estudiada; ambos grupos de pacientes presentaban índices de Bishop, edad gestacional al ingreso y longitud cervical similares. Las tasas de parto pretérmino antes de 7 días, 34 y 37 semanas no presentaron diferencias significativas. La utilización de fármacos tocolíticos y la tasa de reingreso por síntomas de APP fueron también similares. Sin embargo, se observó una modificación significativa de la estancia media entre ambas unidades, reduciéndose en algo más de 2 días en la unidad 2 (6,14 frente a 3,86 días; p < 0,001). Los resultados se muestran en la tabla 2.
DISCUSIÓN
Este estudio sugiere que la utilización de protocolos clínicos que incorporan la medición de la longitud cervical ecográfica se asocia con una reducción significativa de la estancia hospitalaria. Los 2 grupos del estudio fueron homogéneos en cuanto a edad gestacional al ingreso, longitud de cérvix, índice de Bishop y tasa de parto pretérmino. Entre las pacientes de la unidad 2 había un porcentaje más elevado de antecedentes de parto pretérmino que en las de la unidad 2 (el 8,3 frente al 17,9%), pero esta diferencia no resultaba estadísticamente significativa, y en todo caso tal vez hubiera favorecido la prolongación de la estancia hospitalaria en la unidad 2. La duración de la estancia hospitalaria en la unidad 1 fue similar al reportado por otros autores8,9. La introducción de la información relativa a la longitud cervical se asoció con una reducción de aproximadamente 2 días en la duración de la hospitalización. Esta reducción se produjo sin aumentar el número de reingresos, la tasa de partos prematuros o la edad gestacional media al parto. Los resultados sugieren que la utilización de la longitud cervical permite identificar de forma eficiente los casos de menor riesgo para parto prematuro y, por tanto, los que pueden ser dados de alta con riesgo muy bajo. Nuestros resultados son similares a los reportados por Rageth et al10, quienes en un estudio retrospectivo sobre una muestra pequeña reportan que la utilización de la longitud del cérvix por ecografía transvaginal redujo la estancia hospitalaria de 18 a 8 días, sin cambios en la tasa de parto pretérmino.
La duración de la hospitalización puede estar influida por muchas variables, y oscilar notablemente según las diferentes poblaciones o sistemas sanitarios. Por tanto, este estudio no pretende sugerir ninguna cuantificación específica sobre los días de ingreso, sino demostrar el concepto que la utilización de la longitud ecográfica del cérvix ofrece una información objetiva que permite reducir la estancia hospitalaria. Se podría argumentar que la duración del ingreso tal vez se reduciría con otras estrategias, que incluyan protocolos estrictos de seguimiento después de un alta precoz, una nueva valoración del índice de Bishop durante el ingreso comprobando su estabilización, o con el mero refuerzo del conocimiento por parte de los clínicos responsables de que la mayoría de pacientes no presentarán parto prematuro.
Goulet et al9 reportaron, en un estudio aleatorizado con 250 pacientes, que una estrategia de alta precoz tras valoración del índice de Bishop podía reducir significativamente de 6,1 a 3,8 días la duración de la estancia hospitalaria sin incrementar las tasas de parto prematuro. Sin embargo, es probable que estos resultados sean difíciles de reproducir de forma generalizada o fuera del contexto de grandes centros universitarios y/o estudios clínicos. El miedo a las consecuencias de un parto prematuro, unido a la poca precisión de los signos clásicos, hace que los protocolos de alta precoz sean difícilmente aplicables con éxito de forma generalizada. La evidencia disponible sugiere que en la mayoría de países desarrollados, la duración del ingreso hospitalario se sitúa en rangos de 5 a 8 días, y que estas cifras no han disminuido durante las últimas décadas2,10,11.
La medición cervical es más reproducible que la exploración cervical y es menos dependiente de la experiencia del explorador5,12. Por otra parte, la longitud cervical permite disponer de un valor numérico, información que es mucho más fácilmente comparable y utilizable en la práctica clínica, y más fácilmente transmisible al paciente. La información sobre la longitud cervical aporta, por tanto, un dato objetivo que permitiría a los clínicos identificar a las pacientes con muy poco riesgo de parto en los próximos 7 días, facilitando la decisión de dar el alta a estas pacientes.
La tasa de parto pretérmino (26%) observada en nuestras pacientes con APP se sitúa en el rango previamente reportado del 10-30% según los diferentes estudios2-4. Por otra parte, la tasa de parto pretérmino a los 7 días del ingreso fue de sólo el 10% de nuestra población estudiada, hallazgos similares a los de Tsoi et al7 (7,8%) con criterios de inclusión parecidos al nuestro. Estas cifras coinciden también con los resultados del estudio ORACLE13, que incluyó a más de 6.000 mujeres con criterios clínicos de APP. El 85% de las pacientes no presentó parto pretérmino en los 7 días siguientes a su ingreso. Por tanto, la población estudiada es razonablemente representativa de las poblaciones de pacientes ingresadas en los hospitales por APP en los países desarrollados. De cualquier forma, la baja tasa de parto prematuro en estas pacientes sugiere la baja eficacia de los parámetros clínicos, como la actividad uterina y los cambios cervicales, para distinguir a las mujeres que presentarán o no un parto pretérmino.
Este estudio presenta la limitación de no ser aleatorizado y, por tanto, es imposible descartar completamente la influencia de factores como la predisposición u opiniones previas de los médicos participantes en las 2 unidades estudiadas. Tampoco se puede descartar con certeza los cambios históricos en la percepción del riesgo por parte de los médicos responsables, que puedan haber influido en el manejo clínico de los casos estudiados. Otra limitación, probablemente insuperable en este tipo de estudios, es que el protocolo de manejo era orientativo ya que, por motivos obvios, en la decisión final del alta debía considerarse toda la información sobre la situación de la paciente. Sin embargo, algunos datos nos permiten asumir que el impacto de estos factores es probablemente pequeño. La duración del ingreso en la unidad en la cual no hubo cambios en el protocolo permaneció inalterada durante el período de estudio. Por otra parte, los médicos que formaban parte de las unidades de hospitalización que participaron en el estudio eran los mismos, de forma rotatoria. Así, podemos asumir de forma razonable que el factor que con mayor probabilidad influyó en los cambios observados fue la modificación del protocolo clínico y, por tanto, la incorporación de la longitud cervical en la decisión del alta.
En conclusión, la longitud ecográfica del cérvix es una técnica no invasiva, reproducible y de coste razonable en la mayoría de entornos sanitarios. Este estudio apoya el concepto de que su introducción en la práctica clínica en pacientes ingresadas con síntomas de parto prematuro puede disminuir significativamente la estancia hospitalaria sin aumentar la tasa de parto pretérmino.