Estudiar los resultados y las complicaciones de la técnica realizada por el Dr. Sancho Leza para la creación de una neovagina con membrana amniótica en pacientes con agenesia vaginal.
Material y métodoEstudio retrospectivo de 16 pacientes diagnosticadas de agenesia vaginal en nuestro servicio desde 1989 hasta 2005.
ResultadosSe creó una neovagina apta para mantener relaciones sexuales en las 16 mujeres; 2 pacientes precisaron reintervención por estenosis. No hubo ningún rechazo del injerto, ni complicaciones postoperatorias relevantes.
ConclusionesLa creación de una neovagina con membrana amniótica consigue buenos resultados y menos complicaciones que otras técnicas que emplean injertos diferentes.
To study the results and complications of the technique performed by Dr. G. Sancho Leza for the creation of a neovagina using amnion in patients with vaginal agenesis.
Material and methodA retrospective study of 16 women who were diagnosed with vaginal agenesis in our service from 1989 to 2005 was performed.
ResultsThe neovagina created with this procedure allowed sexual activity in all women. Two women required reintervention due to stenosis. There were no graft rejections or serious postoperative complications.
ConclusionsVaginoplasty using amnion produces good results and fewer complications than other procedures using different materials.
Las malformaciones vaginales, aunque son poco frecuentes, un caso por cada 4.000-10.000 mujeres nacidas1, suponen un serio problema para la mujer. Tales malformaciones pueden ir desde agenesias completas hasta acortamientos vaginales, acompañadas, a su vez, de otras malformaciones del aparato genital interno. Se han descrito muchos tratamientos, quirúrgicos y no quirúrgicos, para la corrección de este problema. Nosotros presentamos los resultados obtenidos con la técnica que utiliza membranas amnióticas para la creación de una neovagina.
La utilización del amnios para estimular la epitelialización de los tejidos se conoce desde hace tiempo. En 1910 fue utilizada por Davis para el trasplante de piel, pero no fue hasta 1934 cuando Brideau realizó la primera publicación en la que se hacía referencia al uso de membranas amnióticas para crear una neovagina.
La utilidad del amnios viene determinada por su estructura. Está compuesta de una monocapa de células epiteliales que poseen gran cantidad de factores de crecimiento que favorecen el proceso de epitelialización. Al mismo tiempo, su baja antigenicidad evita las reacciones inmunológicas severas tras su implante.
PACIENTES Y MÉTODOSe ha realizado un estudio retrospectivo revisando las historias clínicas de 16 pacientes operadas en nuestro hospital para la creación de una neovagina, desde 1989 hasta 2005.
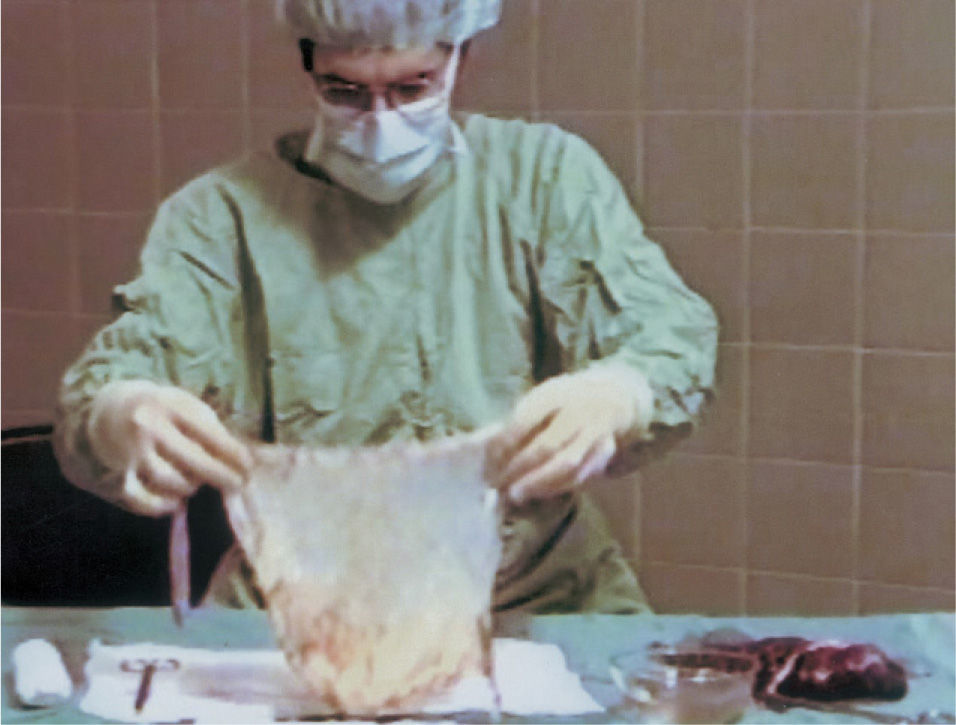
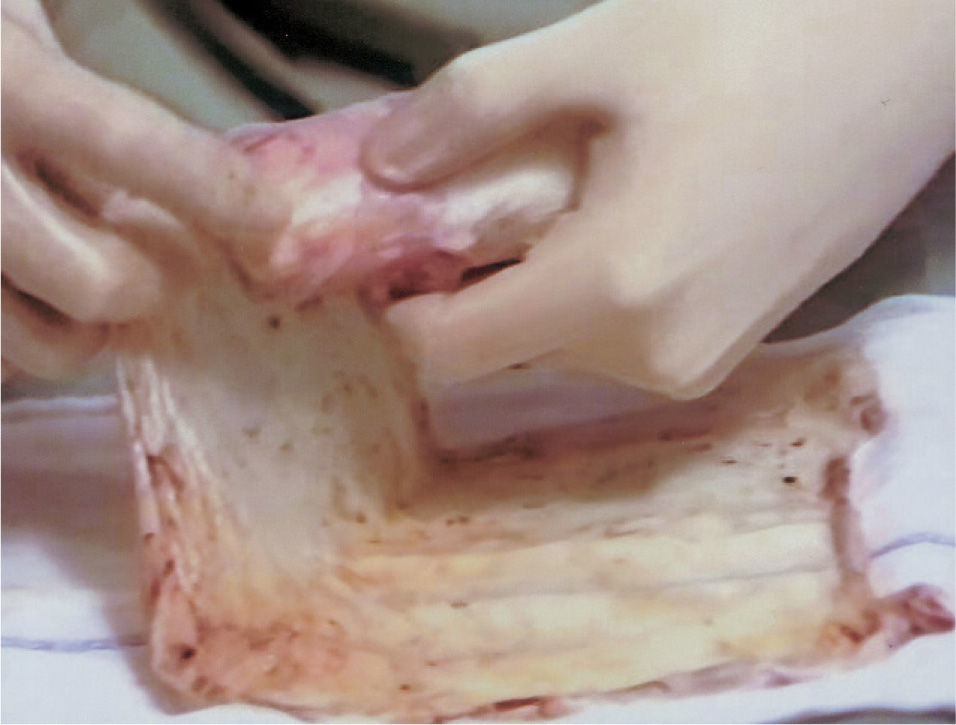
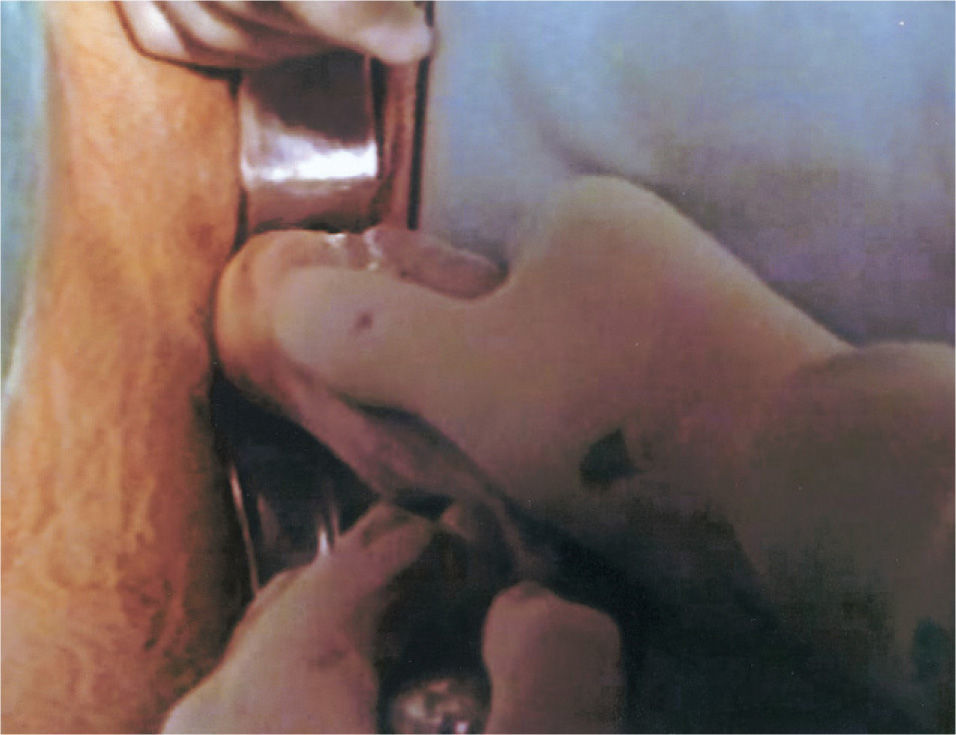
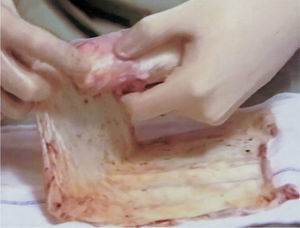
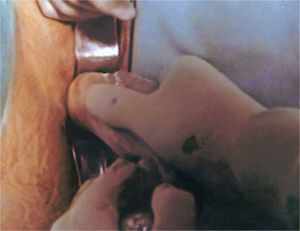
La técnica realizada se lleva a cabo en tres tiempos quirúrgicos y siempre con anestesia general. En el primer tiempo se realiza una laparoscopia diagnóstica para observar el grado de desarrollo del útero y los ovarios. En ese mismo tiempo, se realiza desde el periné una tunelización de 10cm entre el recto y la vejiga mediante disección cortante y roma. En las pacientes que tienen útero funcionante, se tuneliza hasta contactar con éste. Se coloca un moldetapón vaginal provisional, realizado con compresas estériles para mantener el espacio tunelizado y ayudar a la hemostasia. En el segundo tiempo quirúrgico, a las 24h, se retira el molde vaginal colocado el día anterior y se recoloca recubierto con las membranas amnióticas (figs. 1-3); éstas se colocan extendidas, en varias capas, de tal forma que la cara fetal quede en contacto con la pared vaginal. A continuación se cierra el introito vaginal para evitar la expulsión del molde vaginal. Las membranas amnióticas siempre se obtienen de un parto vaginal o cesárea del día anterior, cuidadosamente seleccionado, realizando previamente serologías de la donante y tras su consentimiento informado. A los 7 días se realiza el tercer tiempo quirúrgico en el que se retira el molde vaginal provisional, se comprueba el estado de las membranas amnióticas y se coloca la prótesis vaginal móvil de silicona.
Posteriormente al alta hospitalaria, estas pacientes son visitadas en consulta mensualmente en 3-4 ocasiones, luego a los 6 meses y, posteriormente, una vez al año. En estas consultas se les instruye en la importancia del uso de la prótesis vaginal de silicona, se valora la longitud-amplitud de la vagina neoformada, el grado de epitelialización (se realizaba citología vaginal en los inicios), la existencia de leucorrea o hemorragia y el grado de satisfacción de sus relaciones sexuales.
RESULTADOSEl diagnóstico más frecuente entre las pacientes operadas fue el síndrome de Rokitansky (62,5%) (tabla 1).
La duración media del primer tiempo quirúrgico fue 1h 25min (1h 15min-1h 45min); la del segundo tiempo quirúrgico, 31min (15min-55min) y la del tercer tiempo quirúrgico, 20min (15min-30min). La estancia media de ingreso fue 9 días (7-14).
La complicación postoperatoria más frecuente fue el dolor tras el primer tiempo quirúrgico, para cuyo control en las primeras pacientes se utilizaron antiinflamatorios no esteroideos (AINE), fenilbutazona o cloruro mórfico. En los últimos años se ha obtenido un buen control del dolor mediante perfusión de bupivacaína-fentanest durante 72h. Otras complicaciones se reseñan en la tabla 2.
Durante el seguimiento de las pacientes, de 6 años de media (1-16 años), 13 de las pacientes relataron relaciones sexuales sin dispareunia. De las 5 mujeres que presentaron acortamiento o estenosis de la neovagina, tan sólo 2 pacientes requirieron una nueva intervención quirúrgica para dilatar la vagina por dispareunia. En ningún caso hubo que realizar un nuevo injerto. Una de las pacientes requirió intervención a los 4 meses de la primera operación. Se trataba de una paciente de 13 años que se presumía no usaba la prótesis vaginal con regularidad.
A largo plazo se observó la presencia de leucorrea moderada (con cultivo de exudado vaginal normal) o hemorragia vaginal al roce en 7 pacientes.
DISCUSIÓNMuchos son los tratamientos descritos para la creación de neovagina. Frank2 publicó, en 1938, que mediante dilataciones vaginales graduales conseguía no operar al 50% de sus pacientes. Entre las técnicas quirúrgicas cabe mencionar la vaginoplastia de Williams3, que usa la piel de los labios mayores; McIndoe y Bannister4 usaban injertos de piel; en 1904, Baldwin5 usó colon sigmoide o ciego, y otros han usado peritoneo6,7, vejiga8,9, amnios10,11 e Interceed12; Vecchieti13 realizó una tracción continua de la mucosa del introito mediante una esfera conectada a unos hilos que salen por la pared abdominal.
Estudios realizados en amplias series14,15 que usan injertos de piel para cubrir el molde vaginal relatan reintervenciones, por fracaso del injerto, del 1 al 65%. La incidencia de fístulas (rectovaginal, uretrovaginal) en estos estudios fue del 1-4% y de hematoma postoperatorio, del 1-11%. En nuestra serie se comprobó la correcta epitelialización del injerto de membrana amniótica en todas las pacientes y no se produjeron fístulas ni hematomas. Tras la tunelización vaginal, el uso de un molde de un material suave, cubierto con un preservativo que llene completamente la cavidad creada, minimiza el riesgo de hematomas y fístulas16,17. Nosotros usamos un molde realizado con gasas para el primer y el segundo tiempos quirúrgicos y un molde realizado con silicona para que la paciente use en su domicilio.
Seccia et al18, con la técnica modificada de McIndoe4, reintervinieron al 9,3% de las pacientes por estenosis vaginal; una paciente presentó perforación intestinal durante la intervención y otra paciente, una cicatriz queloide en la zona de donación del injerto de piel.
Otras técnicas que utilizan intestino, peritoneo del saco de Douglas, vejiga, etc. requieren una laparotomía, con los riesgos inherentes a ésta, dehiscencia de anastomosis intestinales, posibles colostomías, fístulas y secreción vaginal excesiva.
El uso de Interceed para cubrir el molde vaginal comenzó en los últimos años y ha obtenido buenos resultados19; no tiene las complicaciones de las complejas técnicas quirúrgicas en las que se utiliza intestino o vejiga y, sin embargo, consigue epitelializar correctamente la neovagina.
En nuestra serie, la utilización de membranas amnióticas evitó los riesgos que conlleva el uso de otro tipo de injertos. Sin embargo, Ashworth et al11, en su serie de 15 pacientes a las que se realizó una neovagina mediante la interposición de membranas amnióticas, tuvieron que reintervenir a 3 pacientes, 2 por fracaso del injerto y una por lesión rectal durante la disección vaginal. Kamala Dhall20 no relata reintervenciones en su corta serie de 5 pacientes con esta misma técnica.
Cualquiera sea la técnica utilizada, la cooperación de la paciente es fundamental para lograr buenos resultados21 ya que la mayoría de las intervenciones requiere el uso postoperatorio de dilatadores o prótesis vaginales. Por ello estas intervenciones se retrasan hasta que la paciente tiene edad para mantener relaciones sexuales o capacidad para utilizar ella misma la prótesis vaginal22. En nuestra serie el único caso de reintervención precoz por estenosis de la neovagina, a los 4 meses de la creación de ésta, ocurrió en una paciente de 13 años que no mantenía relaciones sexuales y no usaba con regularidad la prótesis.
Nuestros resultados en cuanto a satisfacción de las pacientes en sus relaciones sexuales son similares a los referidos por los autores que realizan las otras técnicas. Esto, unido a las escasas complicaciones y a la sencillez de la técnica, nos hace considerar que la creación de neovagina con membrana amniótica es una muy buena solución para las pacientes con agenesia vaginal.