Vasa previa (VP) es una complicación obstétrica infrecuente en la que los vasos sanguíneos aberrantes procedentes de la placenta o del cordón umbilical cruzan la entrada del canal del parto por delante de la presentación. Si no se diagnostica antes del inicio del parto o de la amniorrexis, la morbimortalidad fetal es elevada. Se presenta el caso de una paciente diagnosticada mediante ecografía de placenta bilobulada de inserción baja, con clínica de metrorragia de tercer trimestre, en la que la ecografía transvaginal con Doppler color y pulsado demostró la existencia de VP. Se discute la etiología y el manejo clínico de esta entidad infrecuente.
Vasa previa is an uncommon obstetric complication in which aberrant vessels coming from the placenta or the umbilical cord cross over the internal cervical os, thus appearing immediately before the foetal presentation. If it is not diagnosed before the onset of labour or rupture of membranes, the perinatal outcome is general very poor. We report a case of vasa previa which was prenatally diagnosed by ultrasound in a woman presenting with antepartum bleeding and a low-lying bilobular placenta in the third trimester. The aetiology and clinical management of this condition are discussed.
Vasa previa (VP) es el término utilizado para describir vasos de origen fetal que discurren a través de las membranas, sin la protección del cordón umbilical o del tejido placentario, que se sitúan por delante del orificio cervical interno (OCI) por delante de la presentación. Se trata de una complicación obstétrica infrecuente, con una prevalencia de 1/2.500 embarazos1. Si no se diagnostica de forma prenatal, se asocia a una elevada tasa de mortalidad (33-100%) y morbilidad perinatal (necesidad de transfusión neonatal del 50%)1 como consecuencia de la hipoxia fetal y la anemia aguda que acompaña a la rotura de uno de estos vasos en el momento de la amniorrexis o durante el trabajo de parto. La presentación clínica habitual es la de una hemorragia vaginal indolora en el momento de la amniorrexis, asociada a bradicardia o muerte fetal1.
Se han descrito dos variedades de VP: el tipo I, en el que los VP van asociados a una inserción velamentosa del cordón (25-62% de los casos)2,3 y el tipo II, donde se asocian a anomalías estructurales de la placenta, como la placenta succenturiada o bilobulada (33-75%)2,4. Como factores de riesgo se han mencionado la existencia de una placenta de inserción baja5 o previa6, la gestación múltiple5 y la fecundación in vitro7.
CASO CLÍNICOPaciente de 39 años, sin antecedentes personales de interés, con una fórmula TEPAL 1021 (primera gestación a término con peso correcto, y dos abortos espontáneos de primer trimestre posteriores, con legrado uterino aspirativo). En la gestación actual, la ecografía de segundo trimestre había mostrado un feto único, sin anomalías morfológicas detectables, y una placenta anterior de inserción baja, con un cotiledón aberrante en la cara posterior.
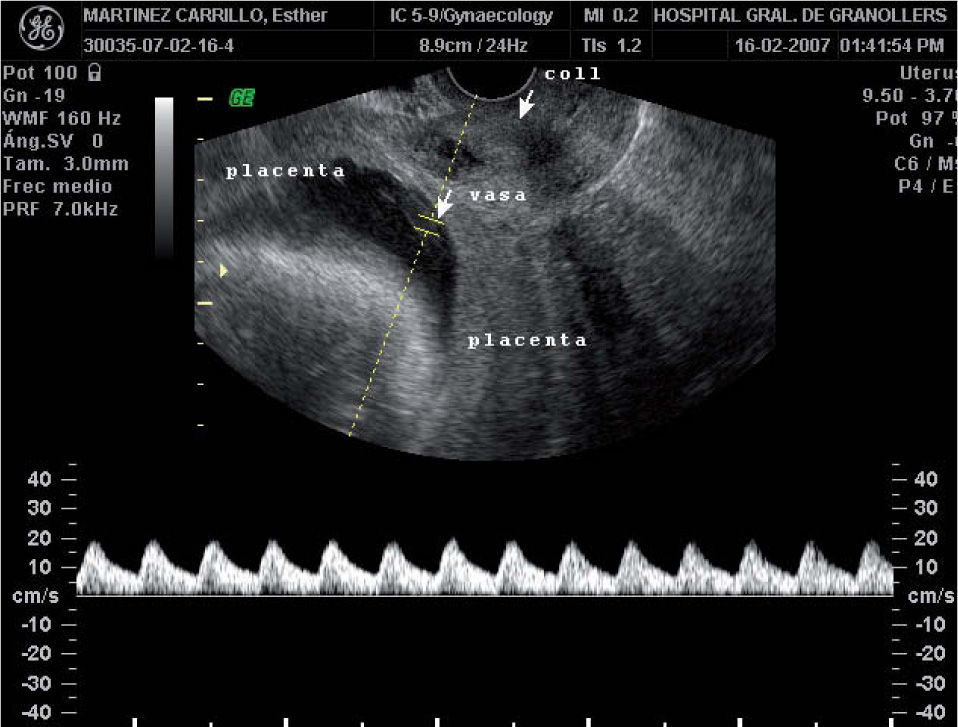
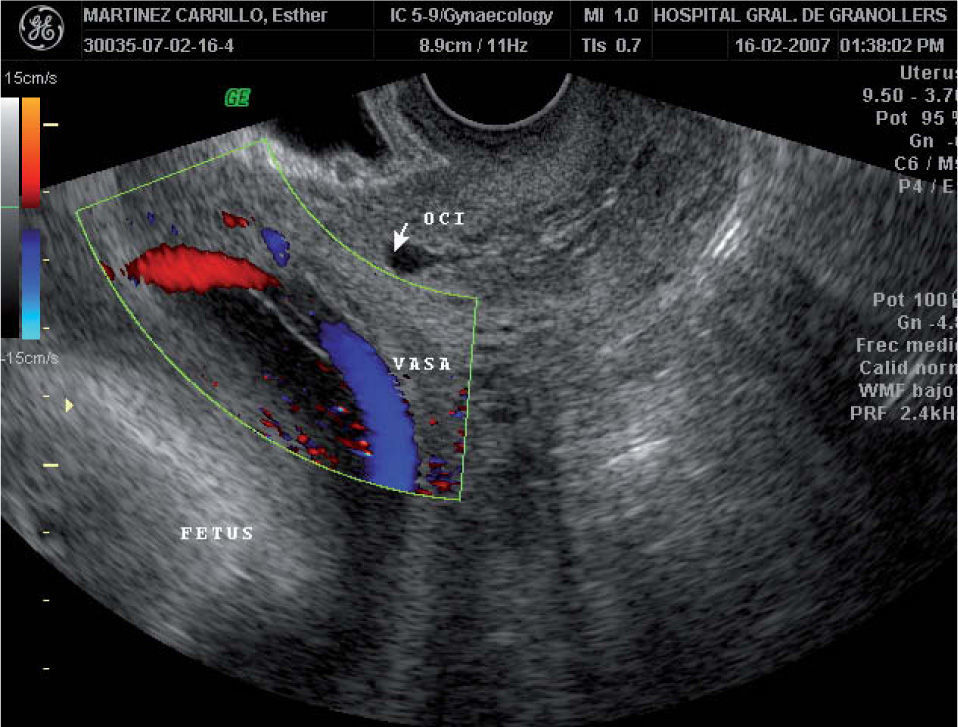
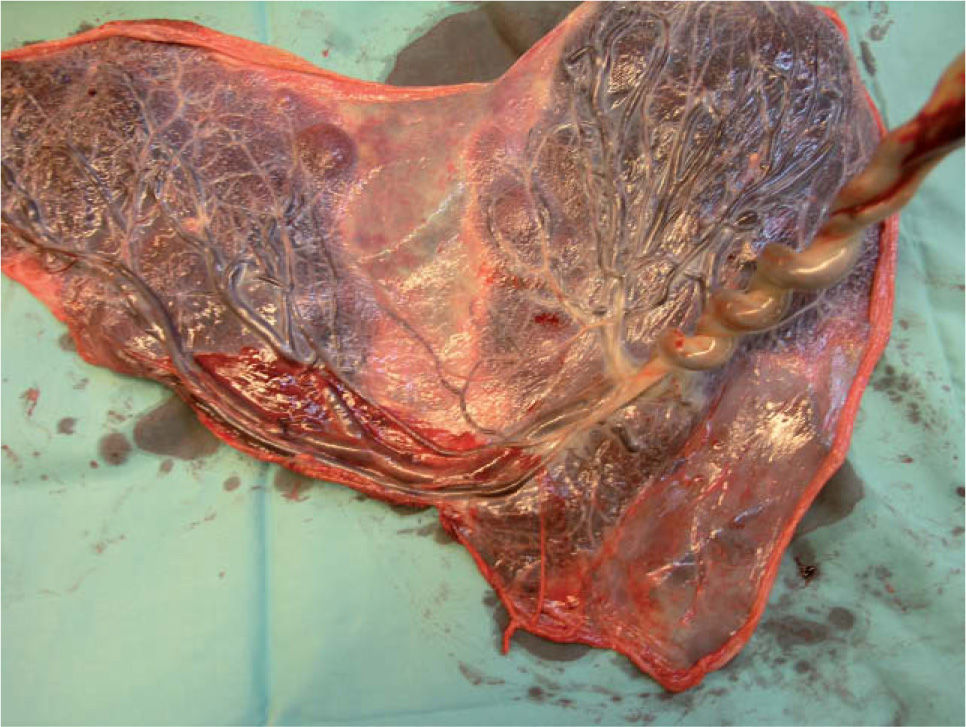
A las 28 semanas consultó en el servicio de urgencias de nuestro hospital por metrorragia escasa y dinámica uterina. La ecografía abdominal mostraba un feto vivo con biometrías acordes con la amenorrea y una placenta anterior de inserción baja, con un cotiledón aberrante en la cara posterior. La ecografía transvaginal evidenciaba un cérvix uterino de 38mm de longitud, con una placenta anterior previa marginal a 10mm del OCI y un lóbulo placentario en la cara posterior, y por delante del OCI una imagen que, en escala de grises, era sugestiva de vasos umbilicales previos. El examen con Doppler color y pulsado demostró que se trataba de vasos con flujo umbilical que discurrían por delante del OCI, conectando los dos lóbulos placentarios. La paciente fue diagnosticada de placenta succenturiada previa marginal y VP (figs. 1 y 2). El registro cardiotocográfico mostraba dinámica uterina regular. Por este motivo, se inició tratamiento tocolítico por vía intravenosa con atosibán y maduración pulmonar con corticoides. Cuando la dinámica uterina cedió, también lo hizo el sangrado. La paciente permaneció ingresada. Tras completar 48h de tratamiento con atosibán, se instauró tocólisis por vía oral profiláctica con nifedipino 20mg/6h. Se le dio el alta a las 30 semanas, con recomendación de reposo domiciliario y seguimiento ecográfico semanal. La paciente permaneció asintomática hasta la semana 33,4, cuando acudió de nuevo a urgencias por un cuadro de sangrado vaginal abundante y contracciones regulares. Se reinstauró tratamiento por vía intravenosa con atosibán, pero no se consiguió frenar la dinámica uterina y el sangrado, por lo que se decidió practicar una cesárea urgente. Nació un feto vivo varón, de 2.055g y un índice de Apgar de 9/10/10; la gasometría de cordón fue de 7,23-7,30 y hematocrito en sangre de cordón del 51%. El recién nacido ingresó la unidad de pediatría por su prematuridad. Su evolución fue satisfactoria y se le dio el alta a los 21 días. El examen macroscópico de la placenta confirmó que se trataba de una placenta succenturiada de 747g de peso, con unos VP que interconectaban ambos lóbulos placentarios (fig. 3).
La primera referencia a la rotura de un VP data de 18018. Gianopoulos et al9 reportan el primer caso de detección prenatal ecográfica en 1987 y en 1990 se describe por primera vez la utilización del Doppler color en el diagnóstico de esta entidad10.
Los VP son una complicación obstétrica infrecuente, pero de graves consecuencias si no se diagnostica de forma prenatal. Es una patología probablemente subdiagnosticada, ya que en ocasiones el diagnóstico es retrospectivo o pasa inadvertido al confundirlo con otras causas de sangrado, en especial con una placenta previa o con un desprendimiento de placenta1.
Los dos principales factores asociados a VP son la inserción velamentosa del cordón y la existencia de una placenta bilobulada o succenturiada. Aproximadamente, un 2% de las inserciones velamentosas de cordón se asocian a VP11. La placenta succenturiada o bilobulada se presenta, aproximadamente, en un 1,7 % de los embarazos12. La placenta o lóbulo succenturiado se presenta en la ecografía como una porción de tejido placentario individualizado del disco placentario principal, de tamaño variable y definido por la ausencia de puente de parénquima entre ambos. Los vasos fetales arteriales y venosos discurren por las membranas conectando el lóbulo accesorio con la placenta principal y, en caso de discurrir por encima del OCI, actúan como VP.
Si bien se ha propuesto recientemente la utilidad de nuevas tecnologías, como la ecografía Doppler tridimensional13 y la resonancia magnética14, para la identificación de VP, el diagnóstico se basa en la simple utilización de la ecografía con Doppler color y pulsado, que demuestra el flujo umbilical en esos vasos2,15-17. Finalmente, métodos de diagnóstico intraparto, como el tacto vaginal o la amnioscopia, aunque tardíos, pueden ser de utilidad.
Otros factores de riesgo conocidos son la existencia de una placenta de inserción baja o previa, el embarazo múltiple y las técnicas de fecundación in vitro5-7. Por tanto, cuando se realiza una ecografía de segundo o tercer trimestre en una paciente con alguno de estos factores de riesgo, es recomendable buscar siempre la inserción placentaria del cordón umbilical, si es preciso asociando la vía transvaginal18. En la mayoría de los casos, dicha inserción es fácilmente identificable con el empleo del Doppler color y alarga la exploración ecográfica menos de un minuto17,19. Sin embargo, en pacientes obesas o en placentas posteriores y de inserción baja, su localización puede ser más complicada. Recientemente, se ha propuesto la búsqueda sistemática de la inserción placentaria del cordón en la ecografía de rutina de primer trimestre, momento en que el tamaño fetal no impide su correcta identificación19,20.
La tasa de detección ante factores de riesgo oscila entre el 62 y el 100% de los casos19,21, y la tasa de falsos positivos varía entre el 10 y el 16%2. El diagnóstico diferencial debe establecerse con«estructuras lineales»que pueden localizarse por delante del OCI, como podría ser un seno vascular marginal placentario, un asa libre de cordón umbilical, una separación parcial de la membrana amniótica o una banda amniótica. En estos casos, el Doppler color y pulsado son de gran utilidad18,22.
En nuestra paciente, la clínica de metrorragia asociada a una placenta succenturiada de inserción baja hizo pensar en este posible diagnóstico, que fue confirmado por ecografía transvaginal y Doppler color y pulsado a las 28 semanas. Sin embargo, la causa que motivó semanas más tarde el sangrado y la finalización urgente estuvo más probablemente relacionada con la inserción marginal placentaria asociada a dinámica uterina que con los VP, ya que estos se demostraron íntegros en el examen macroscópico de la placenta y el hematocrito en sangre de cordón del recién nacido estaba dentro de los límites normales.
Una vez diagnosticados los VP, el manejo obstétrico de estas pacientes es controvertido. En la serie con mayor casuística publicada hasta la fecha, en que se compara el resultado perinatal de los casos diagnosticados de forma prenatal con aquellos que no lo fueron, se recomienda la maduración pulmonar fetal con corticoides y cesárea electiva a las 35 semanas.1 Hasta entonces, al igual que se hizo con nuestra paciente, una opción razonable al ingreso sistemático sería el reposo domiciliario, con controles ecográficos seriados de la longitud cervical, advirtiendo a la paciente de la necesidad de acudir de forma urgente en caso de iniciar dinámica uterina, sangrado vaginal o hidrorrea1,21.
En conclusión, ante la detección ecográfica de anomalías placentarias o en pacientes de riesgo (placenta de inserción baja, gestación múltiple, embarazo obtenido por fecundación in vitro), deben evaluarse cuidadosamente tanto la inserción placentaria del cordón, como el OCI mediante ecografía transvaginal y Doppler color, con objeto de excluir la presencia de VP.