Definición
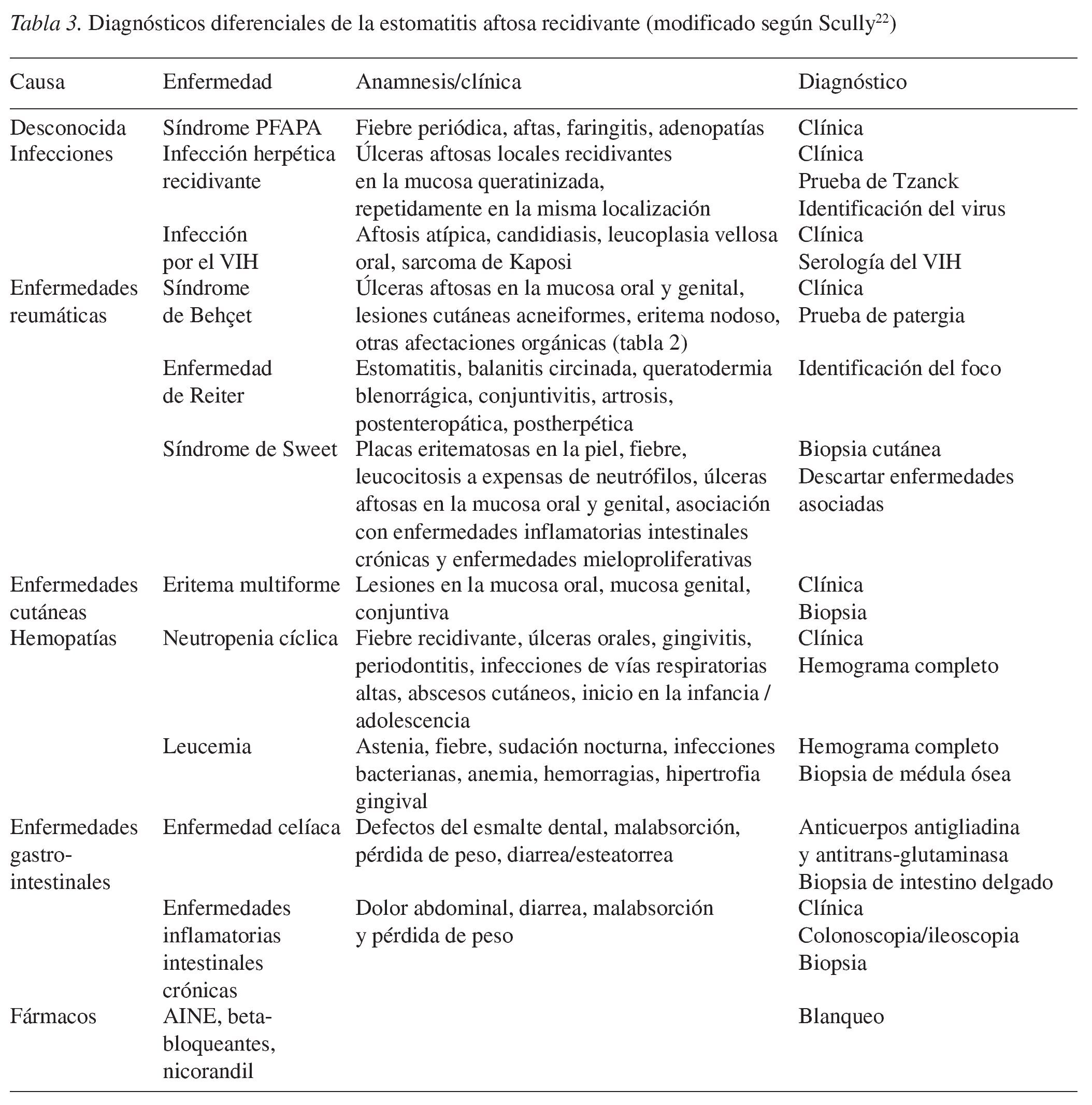
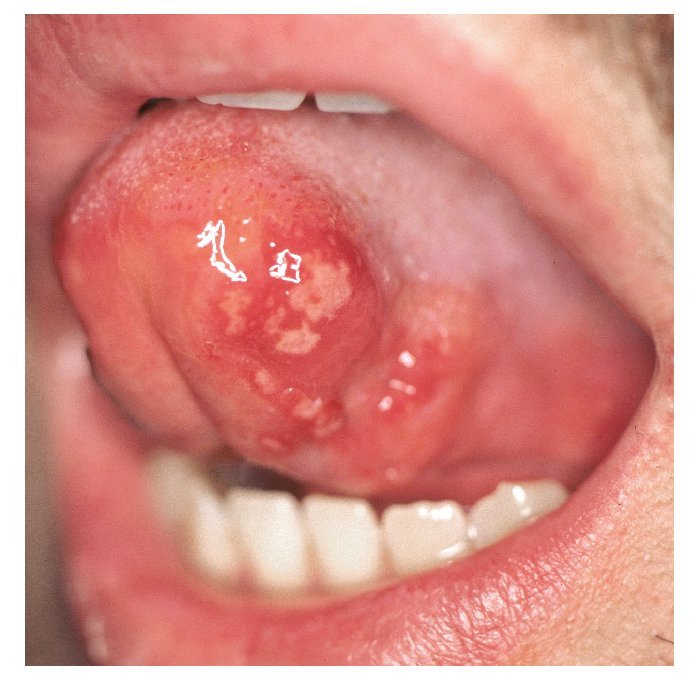
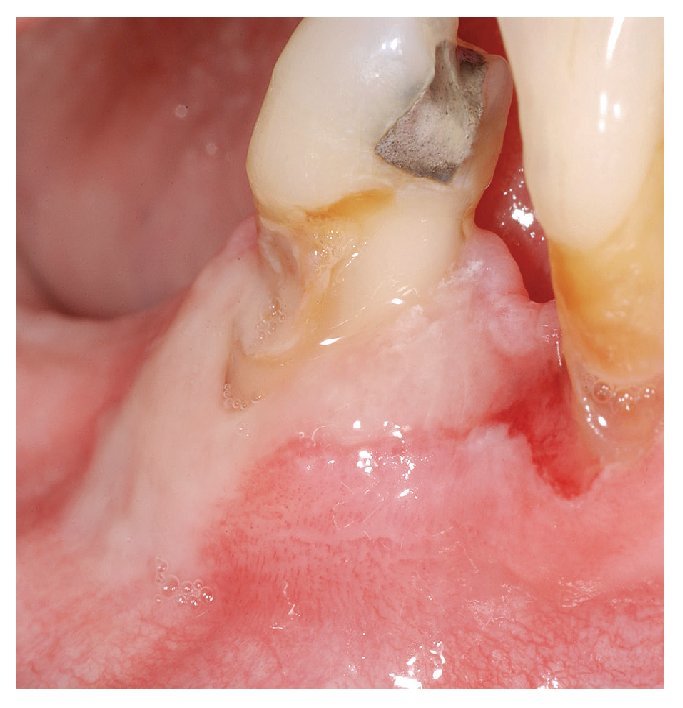
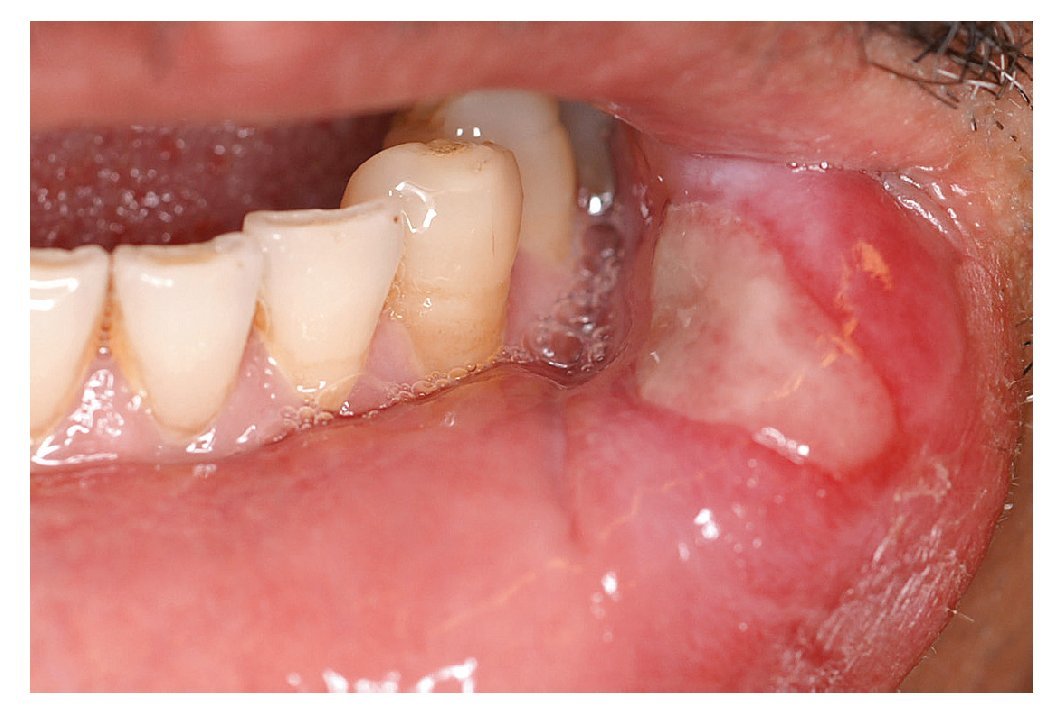
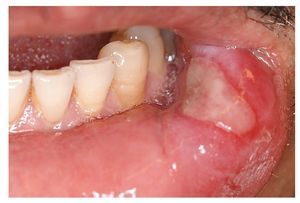
Las aftas son defectos mucosos, redondos u ovalados, circunscritos, dolorosos, de tamaño pequeño (unos pocos milímetros), recubiertos de una capa de fibrina blancoamarillenta y rodeados de un margen eritematoso estrecho (fig. 1). Las aftas pueden aparecer en una o más zonas de la cavidad oral. La aparición simultánea de varias aftas en diferentes áreas de la mucosa oral da lugar a un cuadro denominado estomatitis aftosa. El término «estomatitis aftosa recidivante» (EAR) debe emplearse únicamente en caso de apariciones recidivantes de aftas en la mucosa oral no relacionadas con enfermedades sistémicas.
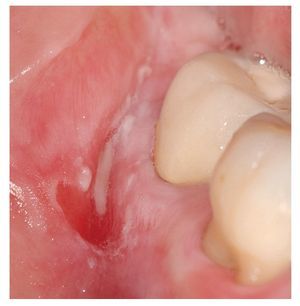
Figura 1. Afta recubierta de fibrina amarilla y con un margen eritematoso manifiesto en la encía móvil, no queratinizada.
Epidemiología
Se ha visto que entre el 5% y el 60% de la población padece aftas en función de los colectivos de pacientes estudiados14,15,23. En distintos estudios transversales se demostró una mayor incidencia de la EAR en mujeres, en menores de 40 años, en individuos de raza blanca, no fumadores y personas con un nivel socioeconómico alto22.
Etiopatogénesis
Desde el punto de vista patogénico, el afta es una reacción inmunitaria mediada por células, en la que los linfocitos T y el TNF-α desempeñan un papel esencial. Algunas sustancias como talidomida o pentoxifilina, que bloquean la síntesis de TNF-α, pueden inhibir la actividad patológica de la EAR. El TNF-α es una citocina proinflamatoria que favorece la migración de los granulocitos neutrófilos. Este es el mecanismo por el cual se inicia la inflamación aguda. Esto favorece la expresión de complejos MHC que convierten las células epiteliales en objetivo de los linfocitos T CD8+ citotóxicos14. En este proceso intervienen también otras citocinas. En las lesiones mucosas se observa un aumento de IL-2 y también de TNF-α, mientras que la IL-10 está disminuida6.
Hasta ahora, se desconoce la etiología de las aftas. Hasta un 40% de las personas afectadas tienen una historia familiar positiva14. En gemelos univitelinos la concordancia es muy elevada en comparación con gemelos bivitelinos en los que la concordancia es mucho menor19. Existe una asociación cuestionable con el HLA-B51 y otros tipos de HLA14. Se observó una correlación estrecha con determinados polimorfismos de la IL-1β +3954 y el TNF-α-30812. Se pudo observar una correlación similar para los alelos de la IL-62. Los polimorfismos descritos dieron lugar a un aumento de la expresión de IL-1β, IL-6 y TNF-α. Estos estudios respaldan las evidencias de que para la EAR existe una predisposición genética.
En la bibliografía se han descrito diversos factores desencadenantes que pueden variar de caso a caso. Muchos afectados señalan como factores desencadenantes determinados alimentos o aditivos como nueces, queso, piña, tomates, cítricos, chocolate, gluten o conservantes. Sin embargo, en general, no se logra demostrar la coincidencia con alergias alimentarias relevantes. Se sospechó también del laurilsulfato sódico, un detergente presente en la mayoría de los dentífricos y colutorios, como agente inductor de la aparición de aftas. Sin embargo, no se logró demostrar esta relación en un estudio a doble ciego de gran envergadura13. Se ha constatado una incidencia mayor de aftas en pacientes sometidos a tratamiento con antiinflamatorios no esteroideos y beta-bloqueantes4.
La EAR suele debutar en la segunda década de la vida y vuelve a remitir en la cuarta década. En cambio, las úlceras inducidas por medicamentos suelen manifestarse más a edades avanzadas. En algunas mujeres con EAR, se ha descrito una relación entre el ciclo menstrual y la actividad de la enfermedad con un incremento de los brotes aftosos durante la fase luteínica9. Sin embargo, una revisión extensa de la bibliografía no consiguió establecer una relación entre la EAR y el ciclo menstrual, el embarazo o la menopausia18.
En muchos casos se puede establecer una relación con una situación de estrés. McCartan et al17 atribuyeron a muchos pacientes con EAR una personalidad ansiosa y demostraron la existencia de niveles altos de cortisona en la saliva. En esta situación, un traumatismo mínimo provocado por mordeduras, el cepillado dental o un tratamiento odontológico puede desencadenar la aparición de aftas. Rara vez aparecen aftas en la mucosa queratinizada o en sujetos fumadores que muestran un epitelio más queratinizado, debido a la mayor resistencia mecánica de la mucosa. El abandono del hábito de fumar puede desencadenar o empeorar los brotes de aftas16.
La importancia de la hipovitaminosis y la ferropenia en la aparición de la aftosis es controvertida. Diversos estudios demostraron déficits de vitamina B12, hierro y ácido fólico en los pacientes con aftosis20. Se han descrito también niveles bajos de vitamina B1, B2 y B6 en pacientes con EAR. A pesar de ello, se sigue dudando del significado de estos estados deficitarios en la patogénesis de la EAR, dado que el tratamiento sustitutivo con hierro y vitaminas apenas mejora la aftosis.
Se sospecha que los estreptococos actúan como estímulos antigénicos en la patogénesis de las aftas a través de una reacción cruzada de la proteína de choque térmico de 60 kDa de los estreptococos con la mucosa oral8,21. Por ahora no se dispone de evidencias suficientes de un posible papel patogénico del Helicobacter pylori, adenovirus, virus del herpes, virus varicela zóster y citomegalovirus en la EAR14,21.
Cuadro clínico
Se distinguen tres formas clínicas10 (tabla 1):
1. Forma menor: aproximadamente el 80% de los pacientes con EAR padecen una forma menor. El afta menor suele tener un diámetro inferior a 5 mm y suele afectar sobre todo a la mucosa móvil, no queratinizada de los labios y las mejillas, del suelo de la boca, del borde lateral de la lengua y de la cara inferior de la lengua (fig. 1). Este tipo de aftas no se suelen encontrar ni en las encías, ni en el dorso de la lengua ni en el paladar. Las lesiones curan en un plazo de 10 a 14 días sin dejar cicatriz.
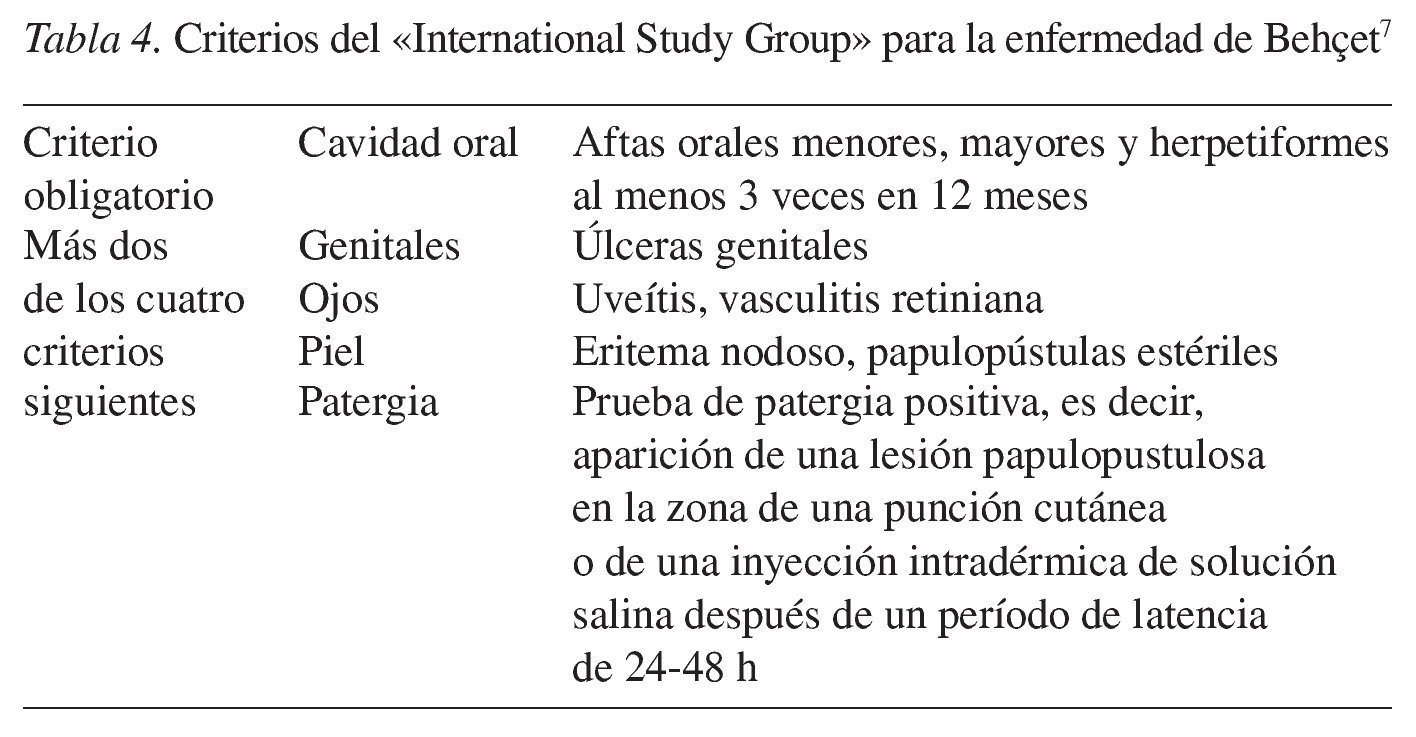
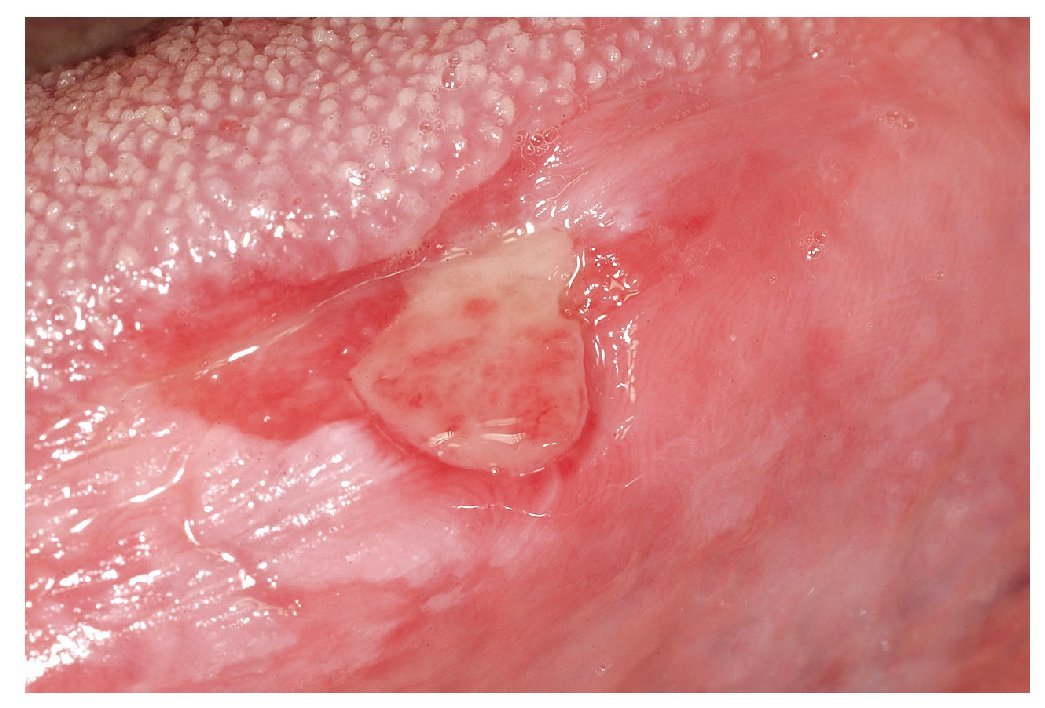
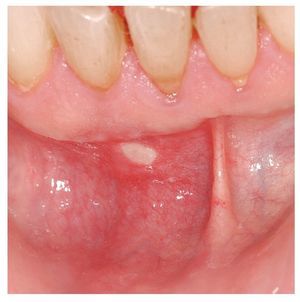
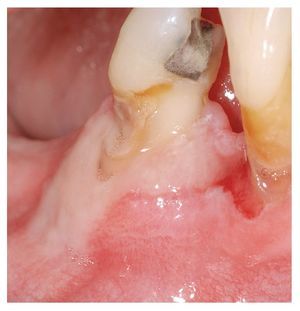
2. Forma mayor: aproximadamente el 10% de los afectados padecen una variante mayor también denominada periadenitis mucosa necrótica recurrente o enfermedad de Sutton. El afta mayor puede adquirir un tamaño superior a 10 mm y también una mayor profundidad que las aftas menores. Las aftas mayores se localizan sobre todo en la mucosa labial y en la parte posterior de la cavidad oral en el paladar y en los arcos palatinos (fig. 2). Provocan un dolor notable, se acompañan ocasionalmente de fiebre y malestar y pueden dificultar la ingestión. Las lesiones pueden tardar hasta 12 semanas en curar, muchas veces con formación de cicatrices. Las infecciones por el VIH se asocian a la aparición de aftas grandes, muy dolorosas, de evolución tórpida y resistentes al tratamiento.
Figura 2. Afta mayor en el labio inferior de un paciente con infección por el VIH.
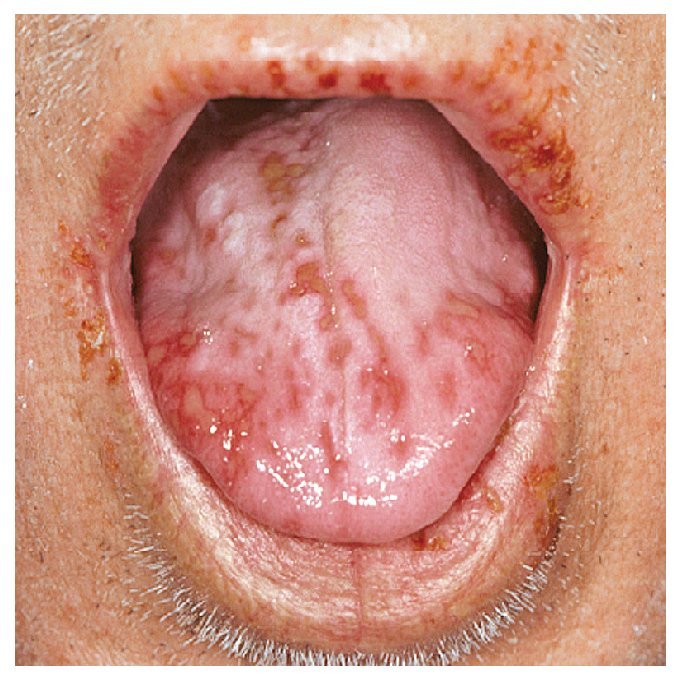
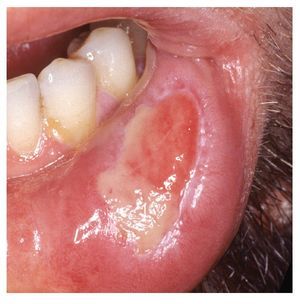
3. Tipo herpetiforme: las aftas herpetiformes son raras. A diferencia de las otras formas de EAR, el tipo herpetiforme se manifiesta habitualmente a edades avanzadas. Las aftas herpetiformes suelen medir entre 1 y 3 mm y suelen aparecer por grupos de hasta 100 aftas. Tienden a confluir, lo que da lugar a úlceras grandes e irregulares. Las aftas herpetiformes son extremadamente dolorosas. Se localizan, igual que las otras formas de EAR y a diferencia de la infección herpética, sobre todo en la mucosa móvil, no queratinizada, principalmente en los bordes de la lengua, la cara inferior de la lengua, el suelo de la boca, pero también en el paladar y las encías (fig. 3). Las lesiones curan normalmente en un plazo de 2 semanas.
Figura 3. Aftas múltiples confluyentes de tipo herpetiforme en la lengua.
Además de esta clasificación en función de las características morfológicas, se distinguen también la aftosis simple y la aftosis compleja15 (tabla 2):
Se denomina aftosis simple a los brotes recidivantes de aftas menores, aftas mayores y aftas herpetiformes, habitualmente con intervalos libres de enfermedad entre dos brotes.
Se denomina aftosis compleja a la actividad patológica continuada con presencia prácticamente permanente de al menos tres aftas. También se considera una aftosis compleja la presencia de aftas orales y genitales una vez se ha descartado la enfermedad de Behçet.
Histología
El estadio preulceroso se caracteriza sobre todo por un infiltrado mononuclear, predominantemente linfocitario, de localización submucosa y perivascular, una vacuolización de las células epiteliales y la presencia de edema. En el infiltrado linfocitario predominan inicialmente los linfocitos CD4+ y, en el estadio ulceroso, los linfocitos CD8+ citotóxicos. La capa de fibrina que recubre la úlcera consta de un infiltrado inflamatorio compuesto por granulocitos neutrófilos, linfocitos y células plasmáticas14.
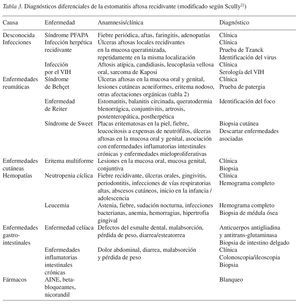
Diagnósticos diferenciales (tabla 3)
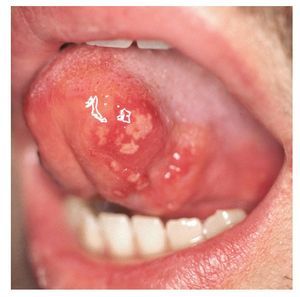
El herpes simple oral recidivante se confunde ocasionalmente con la EAR, pero en general se distinguen con cierta facilidad. En los primeros estadios, el herpes se caracteriza por la aparición de vesículas que se rompen rápidamente para dar lugar a úlceras en las mucosas y que pueden pasar desapercibidas. Las lesiones del herpes simple aparecen agrupadas y se localizan en la mucosa queratinizada de la encía, en el paladar duro y la lengua (fig. 4).
Figura 4. Estomatitis herpética recidivante.
En otras infecciones víricas como la herpangina y la enfermedad de mano-pie-boca también se observan lesiones aftosas de la mucosa oral. Sin embargo, ninguna de las dos tiene carácter recidivante. La herpangina es una enfermedad infecciosa causada por un virus Coxsackie que se caracteriza por un cuadro brusco de fiebre alta. En la cavidad oral, especialmente en los arcos palatinos, la úvula y las amígdalas, se produce una erupción repentina de vesículas de 3-5 mm rodeadas de un halo eritematoso, las cuales se abren al cabo de algunos días y se transforman en úlceras planas de color amarillo grisáceo. La enfermedad de mano-pie-boca se debe también a una infección por virus Coxsackie y con menor frecuencia por enterovirus. La enfermedad debuta con un cuadro inicial de dolor faríngeo seguido de una erupción de vesículas sobre un fondo eritematoso en la mucosa oral, en las superficies palmoplantares y también en los pliegues interdigitales. El estado general no suele estar muy afectado.
En general, la evolución clínica de la herpangina y la enfermedad de mano-pie-boca permite distinguirlas fácilmente de la EAR.
Se han observado úlceras orales, habitualmente vestibulares o linguales, de aspecto aftoso, después de la administración del vasodilatador nicorandil para el tratamiento de la cardiopatía coronaria sobre todo en relación con dosis altas o después de aumentar la dosis. Sin embargo, estas úlceras no recidivan y desaparecen si se suspende el tratamiento con nicorandil3.
Diversas enfermedades sistémicas pueden dar lugar a lesiones aftosas en la mucosa oral20. Estas enfermedades incluyen la enfermedad de Behçet, síndrome MAGIC («mouth and genital ulcers with inflamed cartilage» = policondritis recidivante), síndrome de Sweet, neutropenia cíclica, neutropenia familiar benigna, síndrome PFAPA («periodic fever with aphtae, pharyngitis and adenitis» = fiebre periódica con aftas, faringitis y adenopatías), enfermedades inflamatorias intestinales crónicas, enfermedad celíaca, lupus eritematoso sistémico e inmunodeficiencia primaria y secundaria incluida la infección por el VIH.
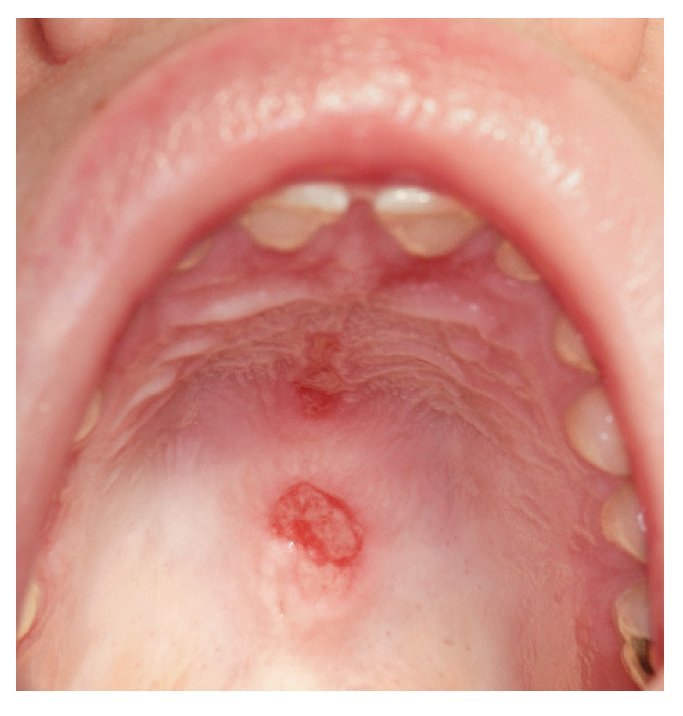
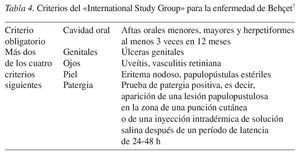
La enfermedad de Behçet se acompaña de lesiones en la mucosa oral parecidas a las de la EAR, pero a diferencia de ésta se trata de una enfermedad multisistémica asociada habitualmente a otras alteraciones mucocutáneas (tabla 4). Los otros sistemas orgánicos afectados incluyen los ojos, las articulaciones, el tracto gastrointestinal, vasos, corazón, pulmones, riñones y el sistema nervioso central7. Las úlceras aftosas pueden aparecer como signo de un lupus eritematoso sistémico en la mucosa oral y constituyen uno de los 11 criterios diagnósticos del ARA para el diagnóstico del lupus eritematoso sistémico (fig. 5).
Figura 5. Úlcera oral en un lupus eritematoso sistémico.
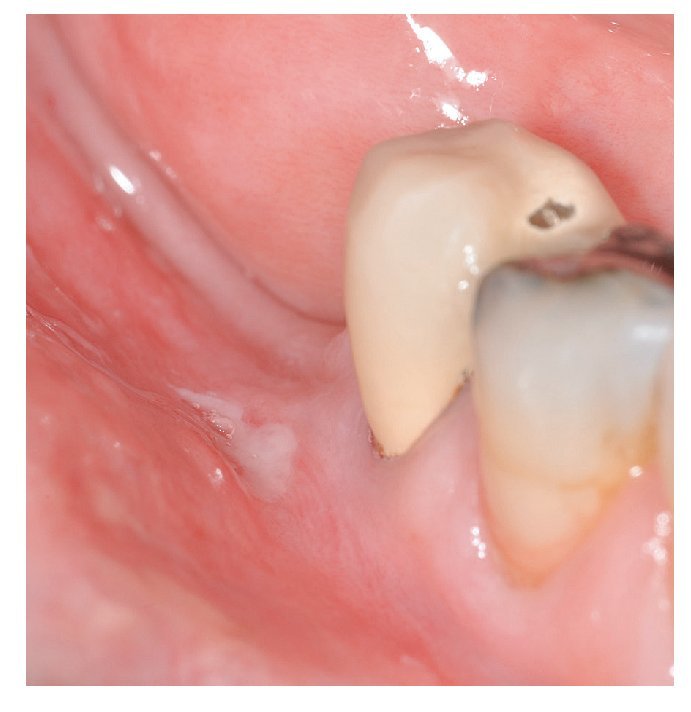
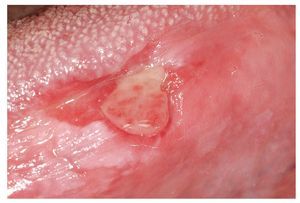
La enfermedad celíaca (intolerancia al gluten) se acompaña también a menudo de lesiones aftosas en la mucosa oral5. Otro signo de una posible enfermedad celíaca es la presencia de múltiples defectos en el esmalte dental. La enfermedad de Crohn y la colitis ulcerosa también se pueden asociar a lesiones aftosas en la mucosa24 (fig. 6).
Figura 6. Lesión aftosa en la enfermedad de Crohn.
En las estomatitis aftosas graves y resistentes al tratamiento hay que considerar la posibilidad de una inmunodeficiencia subyacente, sobre todo una infección por el VIH.
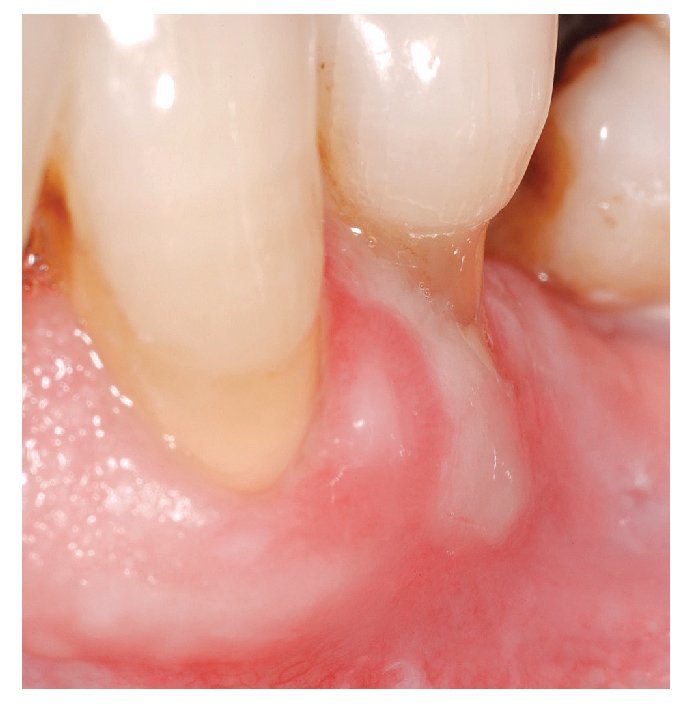
En general, el cuadro clínico con presencia de úlceras irregulares permite distinguir enfermedades mucocutáneas erosivo-ulcerosas como el liquen plano (fig. 7), el pénfigo vulgar (fig. 8) y el penfigoide (fig. 9) de la EAR.
Figura 7. Paciente con un liquen plano oral erosivo-ulceroso.
Figura 8. Pénfigo vulgar con lesiones aftosas.
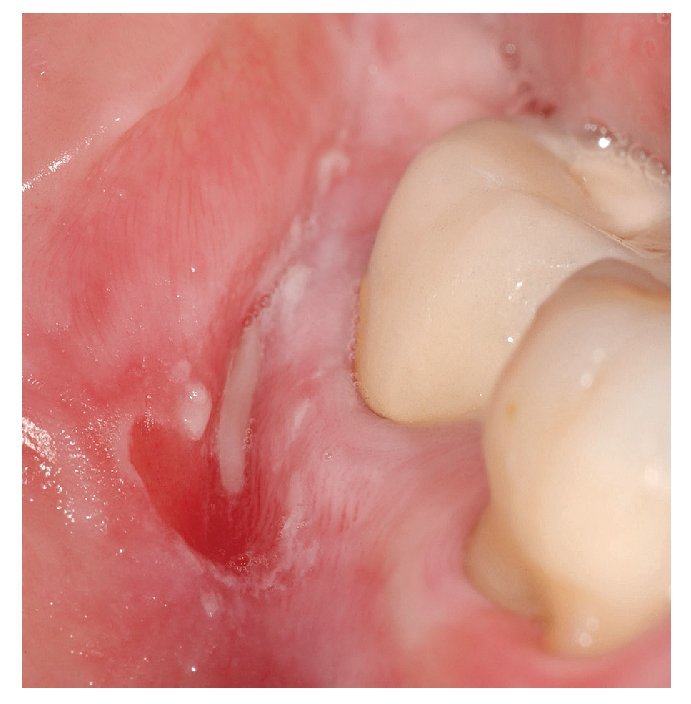
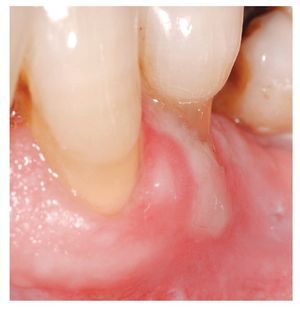
Figura 9. A diferencia de las aftas, el penfigoide mucoso benigno se localiza en la encía.
Diagnóstico y valoración adicional
El diagnóstico de la EAR se basa en su cuadro clínico característico y en la anamnesis. El paciente con EAR padece a menudo desde la infancia episodios de aftas recidivantes. No es excepcional que existan antecedentes familiares de la enfermedad. Además, se han de tener en cuenta siempre posibles causas sistémicas, sobre todo si el paciente presenta una clínica atípica como una primera manifestación de aparición brusca en la edad adulta o localizaciones extraorales de las aftas. Son esenciales para el diagnóstico una anamnesis sistemática que incluya datos relativos a trastornos gastrointestinales, pérdida de peso, artralgias, fiebre, úlceras genitales, síntomas de uretritis, síntomas oculares, factores de riesgo de una infección por el VIH y la toma de medicamentos, una exploración dermatológica completa y exámenes mucocutáneos complementarios si procede. En la primera visita se solicitará un hemograma completo con recuento y fórmula leucocitaria y la determinación de ácido fólico eritrocitario, vitamina B12 y ferritina.
Una úlcera de más de 3 semanas de evolución requiere una valoración adicional para descartar un posible carcinoma (fig. 10). En presencia de una clínica atípica hay que considerar otras posibilidades como una infección por virus del herpes simple (véase fig. 4), citomegalovirus, sífilis (fig. 11), tuberculosis, micosis invasiva, leishmaniosis o vasculitis y solicitar las pruebas complementarias correspondientes.
Figura 10. Carcinoma de células escamosas transformado a partir de un liquen plano oral.
Figura 11. Sífilis: chancro en el labio inferior.
Tratamiento de la aftosis recidivante (tabla 5)
La aftosis recidivante carece de tratamiento curativo. Los estudios aleatorizados controlados realizados no proporcionan evidencias de alternativas terapéuticas eficaces. Por consiguiente, el tratamiento es empírico y sintomático con antiinflamatorios, analgésicos y antisépticos. El objetivo del tratamiento es aliviar el dolor, acelerar la curación y disminuir la frecuencia de las recidivas. Se han de evitar los traumatismos locales. El paciente no deberá consumir los alimentos que considere relacionados claramente con el inicio o el agravamiento de los brotes. Por lo demás, el tratamiento depende de la cantidad, del tamaño, del período de tiempo transcurrido hasta la curación y de la frecuencia de recidiva de las aftas1,23.
Tratamiento tópico
El tratamiento tópico se basa sobre todo en los corticosteroides tópicos aplicados en forma de geles adhesivos, pastas adhesivas, colutorios o inyecciones intralesionales. Los corticosteroides tópicos permiten disminuir las molestias y acelerar la curación. Sin embargo, el uso de los corticosteroides tópicos a largo plazo puede favorecer la aparición de candidiasis.
La bencidamina es eminentemente analgésica y posee además un cierto efecto antiinflamatorio, bactericida (E. coli y Streptococcus pyogenes) y fungicida (Candida albicans, Aspergillus niger). Las tetraciclinas también tienen un efecto antiinflamatorio y pueden acelerar la fase de curación si se administran en forma de colutorio. Su uso está contraindicado en niños y durante la lactancia.
Se logra una mejoría transitoria del dolor mediante la administración de anestésicos locales en forma de comprimidos para chupar, sprays, geles y colutorios. El eugenol, presente de forma natural en el aceite de clavo de olor, también tiene un efecto analgésico superficial.
Se administran antisépticos para evitar la sobreinfección bacteriana de la superficie afectada. Su uso está especialmente recomendado en pacientes con lesiones extensas que les impiden mantener una higiene bucal adecuada. En tratamientos prolongados se debería recurrir a productos que no tiñan la sustancia dentaria.
En el transcurso del tiempo se ha utilizado una serie de procedimientos físicos como la cirugía, la electro-ablación, la ablación con láser de CO2 y la aplicación de nitrato de plata para el tratamiento de las aftas, si bien ninguno de ellos ha conseguido imponerse definitivamente. En los pacientes con cuadros y formas evolutivas graves de aftosis recidivante puede hacer falta un tratamiento sistémico.
Tratamientos sistémicos
Los corticosteroides sistémicos son adecuados para el control de los brotes graves, pero debido a sus reacciones adversas no están indicados para el tratamiento crónico continuado y sólo se pueden administrar a corto plazo. La azatioprina, un derivado de la mercaptopurina, el metotrexato, un derivado del ácido fólico, y la ciclosporina A pueden inhibir la actividad de la enfermedad. En los tres casos se ha de evaluar cuidadosamente la relación beneficio-riesgo, debido a las reacciones adversas potencialmente graves.
Dado que el TNF-α parece desempeñar un papel importante en la patogénesis de las aftas, es previsible que los inhibidores del TNF-α sean eficaces para su tratamiento. Sin embargo, los estudios realizados con pentoxifilina (3 x 400 mg/día) no proporcionaron resultados claros en relación con su efecto terapéutico. La eficacia de la talidomida (50-100 mg/día) ha quedado claramente demostrada, sobre todo en el tratamiento de la aftosis grave asociada a la infección por el VIH. La talidomida disminuye la producción de TNF-α e inhibe la quimiotaxis de los neutrófilos y también la angiogénesis. Sin embargo, algunas reacciones adversas graves como la teratogenicidad, la sedación y la polineuropatía periférica limitan considerablemente el uso de la talidomida. En estudios recientes se ha podido demostrar un efecto favorable en algunos casos de aftas resistentes al tratamiento mediante la administración de infliximab y adalimumab, que son anticuerpos monoclonales anti-TNF-α, y etanercept, un antagonista de los receptores del TNF-α24.
Se ha conseguido mostrar también que la colchicina (1-2 mg/día) logra disminuir el dolor y la periodicidad de los episodios de aftas en al menos una parte de los pacientes11, probablemente a través de la inhibición de la actividad quimiotáctica de los granulocitos neutrófilos. La administración de colchicina está contraindicada en el embarazo. Los pacientes de ambos sexos deberían utilizar un método anticonceptivo fiable durante y hasta 3 meses después finalizar el tratamiento con colchicina.
Se dispone también de evidencias de resultados terapéuticos favorables para la diaminodifenilsulfona (dapsona 100-150 mg/día). Las posibles reacciones adversas que se deberían monitorizar incluyen la hemólisis, la metahemoglobinemia y la agranulocitosis.
El uso de medidas tópicas suele ser suficiente para el tratamiento de la aftosis recidivante. En las formas graves se administra en primer lugar colchicina, combinada con pentoxifilina o dapsona si procede, y también corticosteroides sistémicos a corto plazo. Sólo debe considerarse el uso de alguno de los inmunosupresores o inmunomoduladores de la amplia gama disponible después de evaluar cuidadosamente la relación beneficio-riesgo para cada paciente. Además, estos tratamientos deben ser administrados exclusivamente por médicos familiarizados con dichos medicamentos.
Correspondencia: I.H. Lindenmüller.
Clínica de Cirugía Odontológica, Radiología, Medicina Oral y Maxilofacial. Clínicas Universitarias de Odontología.
Hebelstrasse 3, CH-4056 Basel, Alemania.
Correo electrónico: irene.hitz@unibas.ch
Correspondencia: S. K. Fistarol.
Dermatología. Clínica Universitaria de Basilea. Petersgraben 4, CH-4031 Basel, Alemania.
Correo electrónico: fistarols@uhbs.ch