Definición
Las infecciones por Candida son las micosis (orales) más frecuentes en el ser humano. Los microorganismos causales son distintas especies de Candida, sobre todo Candidaalbicans. La simple identificación de la Candida no es suficiente para diagnosticar una candidiasis. Sólo se puede establecer este diagnóstico en presencia de un cuadro clínico manifiesto, es decir, de una infección clínica evidente.
Entre otros sinónimos, se utilizan los términos de muguet, candidosis oral y candidiasis oral. El término Candida remite a la «toga candida», que era la toga de color blanco que vestían los candidatos al senado romano.
La enfermedad ha resurgido con fuerza en los últimos 25 años debido al uso intensivo de antibióticos de amplio espectro, a la propagación de la infección por el VIH y también al tratamiento farmacológico concomitante al trasplante de órganos o al trasplante de médula ósea. Por esto no es extraño que las candidiasis se consideren como un signo precoz, a veces incluso como el primer signo, de una infección por el VIH. Candida albicans coloniza como patógeno facultativo los epitelios mucosos en los que actúa como comensal.
Candida albicans se encuentra normalmente en la cavidad oral, el tracto gastrointestinal y las vías genitourinarias y también sobre la piel, siendo responsable del 50% de todas las candidiasis. El espectro de candidiasis abarca desde infecciones leves y superficiales de la piel y de las mucosas a infecciones sistémicas graves con riesgo vital para el paciente. Los individuos inmunodeprimidos son candidatos especialmente predispuestos a sufrir candidiasis sistémicas que, sin tratar, pueden evolucionar a una sepsis.
Cuadro clínico y clasificación
El cuadro clínico de las candidiasis es multiforme y se utilizan diversas clasificaciones. Un mismo paciente puede presentar varias formas clínicas diferentes. La distinción entre formas agudas y formas crónicas no siempre es fácil, sobre todo en pacientes con infección por el VIH.
1. Formas agudas:
- Forma pseudomembranosa
- Forma eritematosa
2. Formas crónicas:
- Forma pseudomembranosa
- Forma eritematosa
- Forma hiperplásica
3. Alteraciones asociadas a Candida
4. Lesiones orales en candidiasis mucocutáneas sistémicas
Los distintos cuadros clínicos se basan en una mucositis inducida por Candida que presenta dos formas histopatológicas de base: la forma no invasiva y la forma invasiva. En la forma no invasiva se encuentran numerosos microorganismos en la superficie epitelial. La segunda forma se caracteriza por la formación de hifas que penetran la membrana celular de las células epiteliales. Las células epiteliales no pueden ser penetradas por blastosporas, únicamente por los extremos distales de las hifas en elongación17.
Formas agudas y formas crónicas
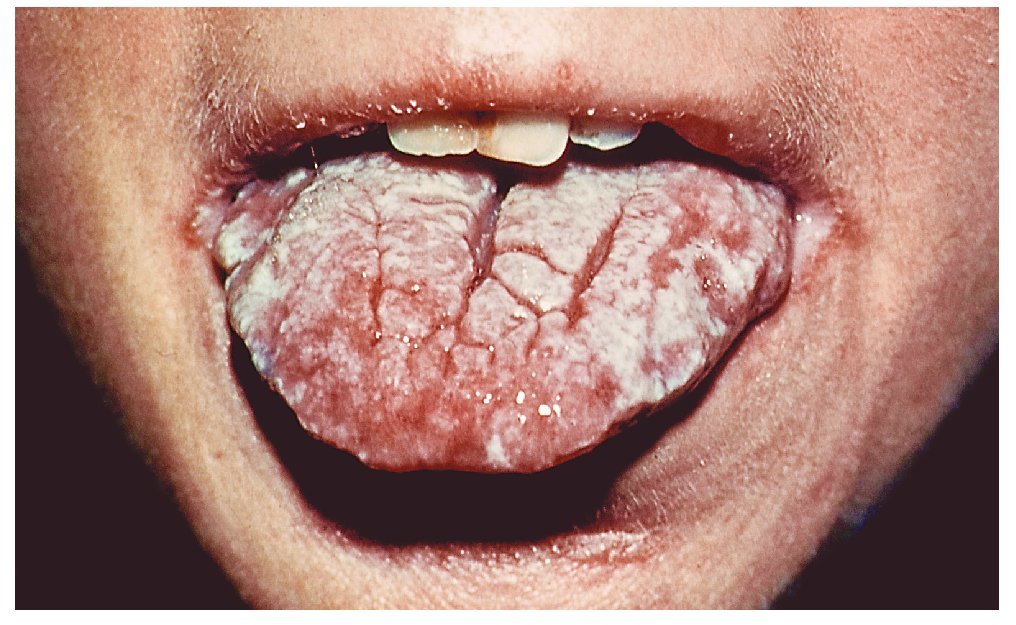
Forma pseudomembranosa
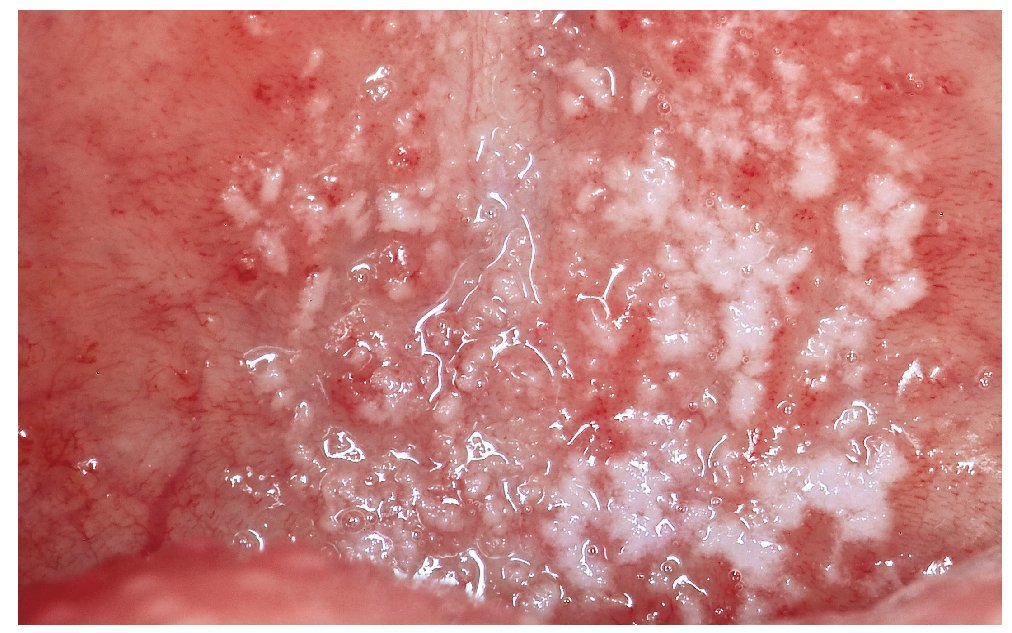
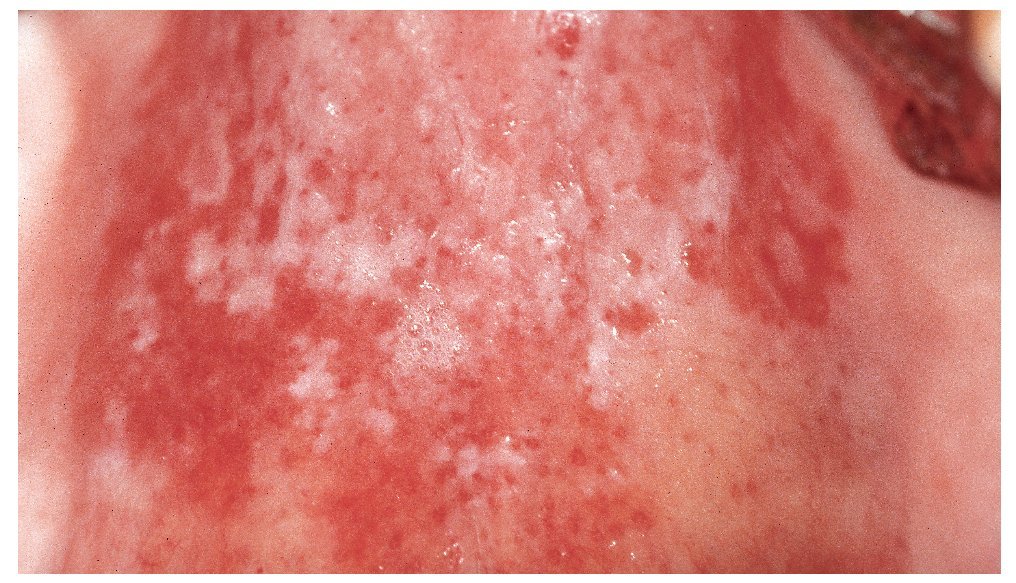
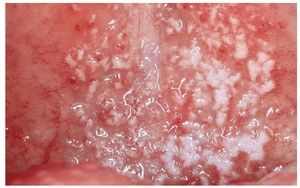
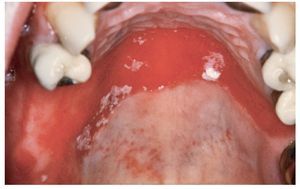
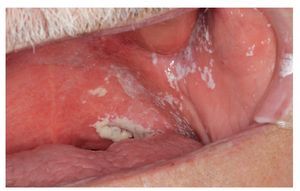
Se considera que la forma pseudomembranosa es la forma «clásica» de candidiasis, aunque no es la variante más frecuente. El signo más típico consiste en la presencia de una placa blanda, entre blanca y amarillenta, desprendible o eliminable con una gasa, con un aspecto que recuerda a leche coagulada (fig. 1). Las mucosas pueden estar afectadas en un grado variable. Las zonas subyacentes a las placas suelen mostrar inicialmente signos inflamatorios. En general, las zonas adyacentes no están alteradas. Al desprender las placas se puede producir una hemorragia leve.
Figura 1. La presencia de placas blanquecinas separables sobre un fondo ligeramente inflamatorio es característica de la candidiasis pseudomembranosa.
Los depósitos están compuestos por filamentos de hifas entrelazados, epitelio descamado, restos alimentarios, bacterias, leucocitos y células levaduriformes. La forma pseudomembranosa suele ser indolora, pero los pacientes pueden referir una sensación de quemazón o disgeusia.
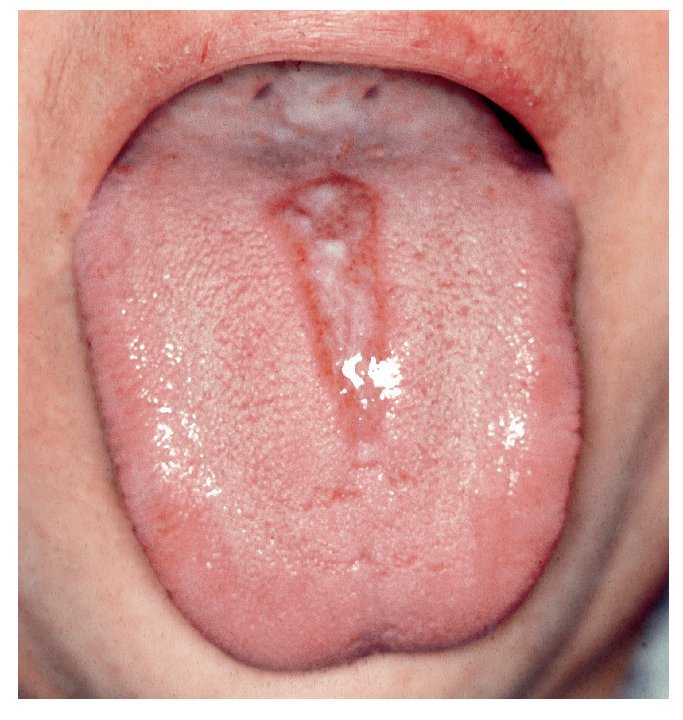
Forma eritematosa (forma atrófica)
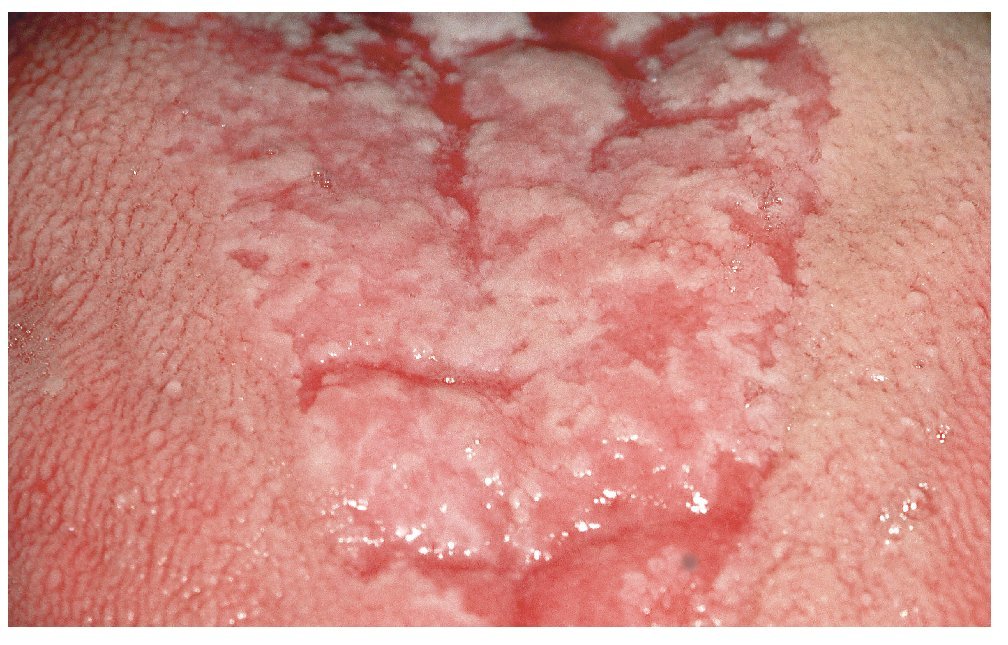
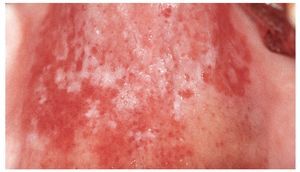
La forma eritematosa es la variante más frecuente. Aparece a menudo de forma concomitante en una infección por el VIH o después de la administración de antibióticos. El signo característico es la presencia de zonas de mucosa de color rojo brillante y tamaño variable que puede provocar una sensación de quemazón o dolor. La forma eritematosa es la única variante de candidiasis asociada a dolor. Se localiza principalmente en la lengua (ausencia de papilas filiformes), en el paladar y en la mucosa yugal (fig. 2). El término forma «atrófica» se utiliza sobre todo en relación con lesiones linguales.
Figura 2. Candidiasis (en un paciente asmático) acompañada de una atrofia de las papilas linguales.
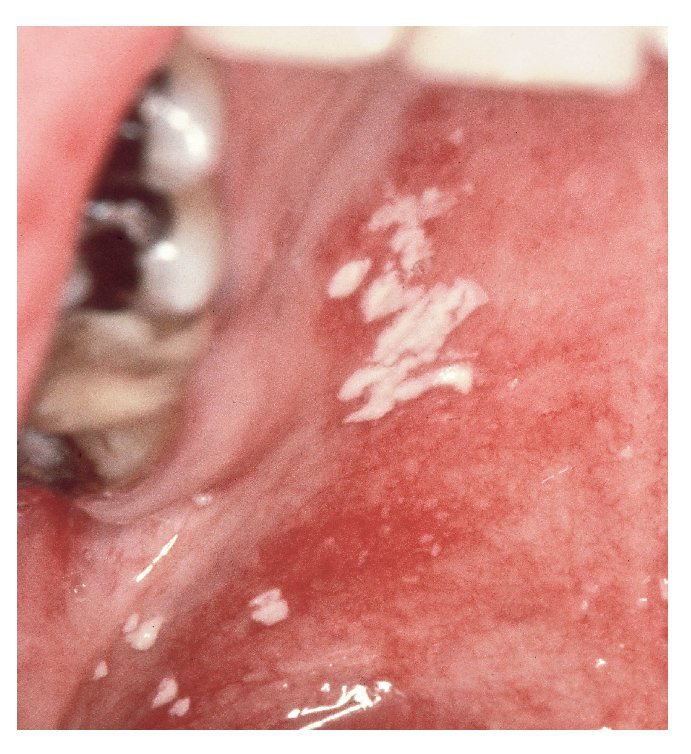
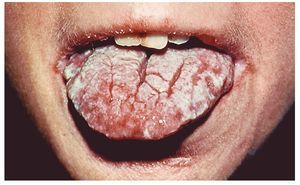
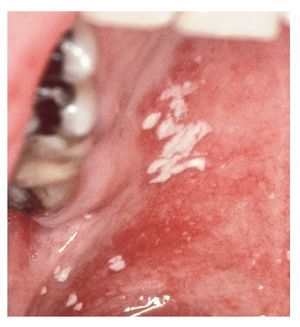
Forma hiperplásica crónica
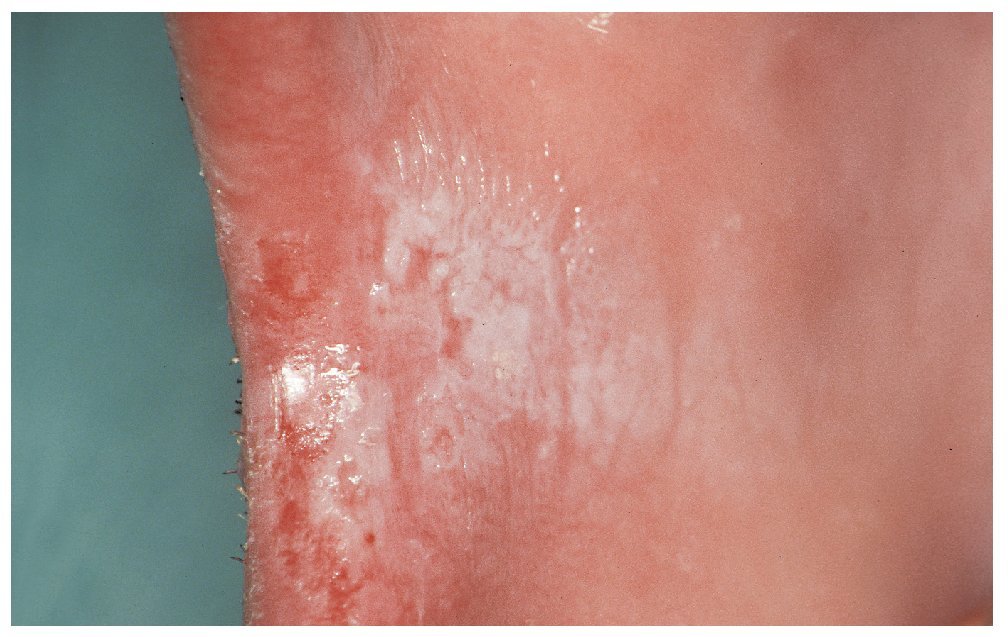
Se trata de una forma más bien rara que se caracteriza por alteraciones de color blanco en forma de placas en las que se concentran hifas de Candida. Se confunden frecuentemente con una leucoplasia. La respuesta a un tratamiento antimicótico sugiere un diagnóstico de infección candidiásica. Se localizan sobre todo en la zona retrocomisural de las mejillas. Las lesiones blanquecinas no son desprendibles (fig. 3).
Figura 3. Candidiasis crónica hiperplásica en la zona retrocomisural (Colección Dr. Ackermann).
El tabaquismo es un factor etiológico importante en esta forma de candidiasis. Se observa con frecuencia en combinación con una queilitis angular. Existe el riesgo de malignización. No se sabe con certeza si la forma hiperplásica crónica es provocada por la Candida o si se trata de una lesión queratósica con una sobreinfección secundaria por Candida.
Alteraciones asociadas a Candida
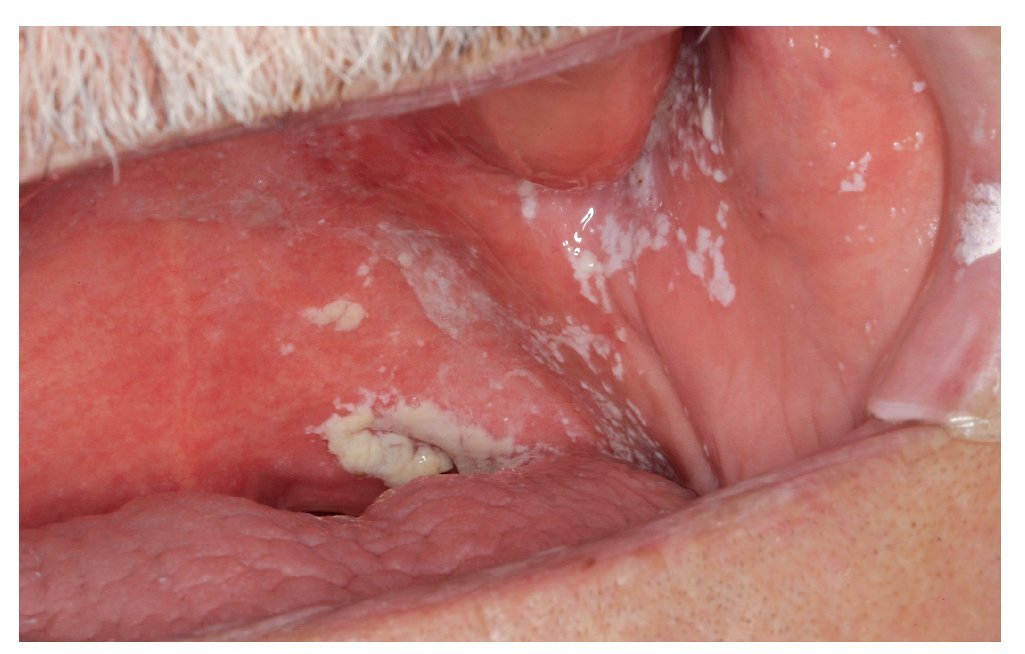
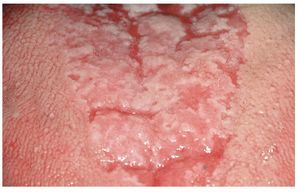
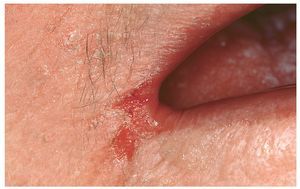
Queilitis angular (boqueras, queilitis angular infecciosa)
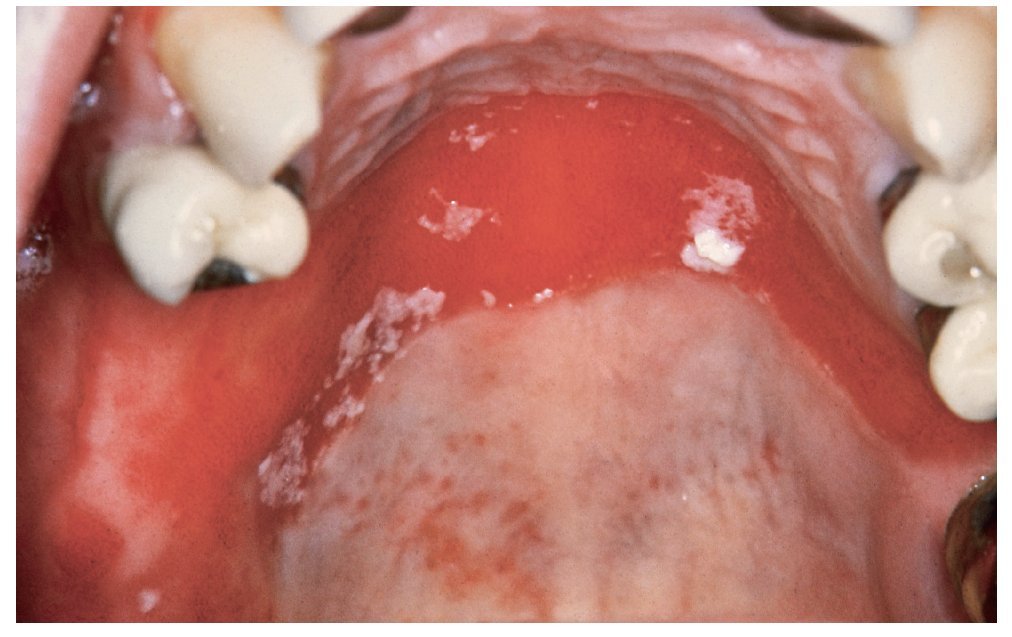
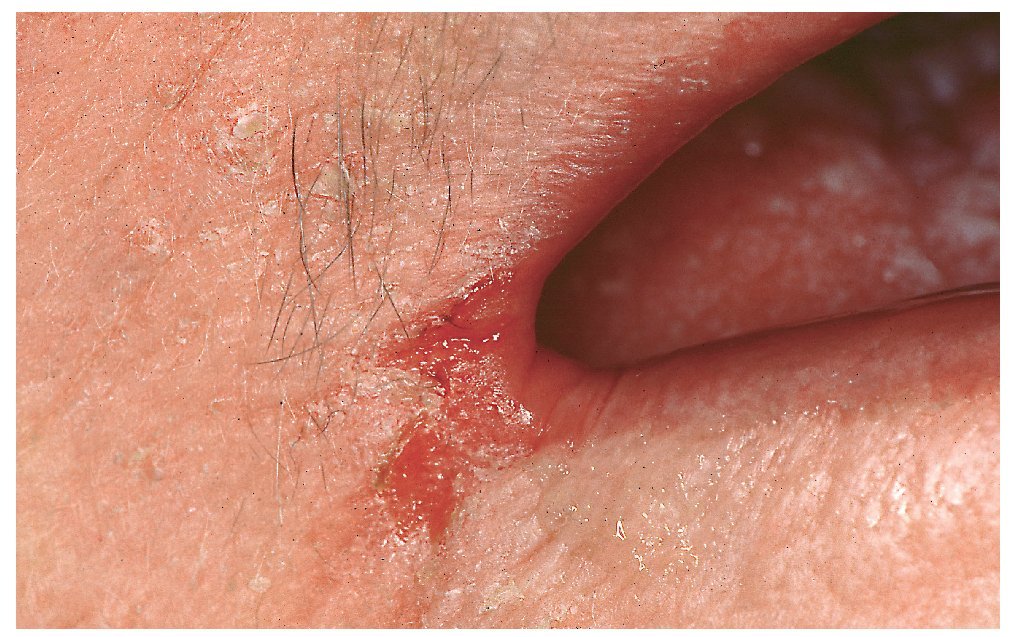
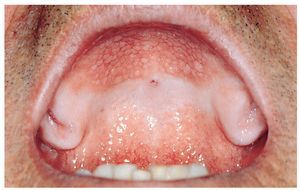
En los adultos, la queilitis angular se debe sobre todo a una infección por hongos, mientras que en los niños el microorganismo causal suelen ser cocos. La infección se ve favorecida por la formación de pliegues como resultado de una pérdida de dimensión vertical (edentulismo, relación vertical reducida) que, a su vez, provoca una mayor humectación de la piel. Otros factores, como una hipovitaminosis o una ferropenia, también pueden desempeñar un papel destacado. El cuadro se caracteriza por la presencia de fisuras rojas brillantes, habitualmente bilaterales, que se originan en las comisuras bucales (fig. 4). Con frecuencia, pero no siempre, se detectan otros signos de candidiasis. La queilitis angular se observa con frecuencia en relación con una candidiasis atrófica crónica.
Figura 4. La queilitis angular (rágades comisurales) suele ser simétrica.
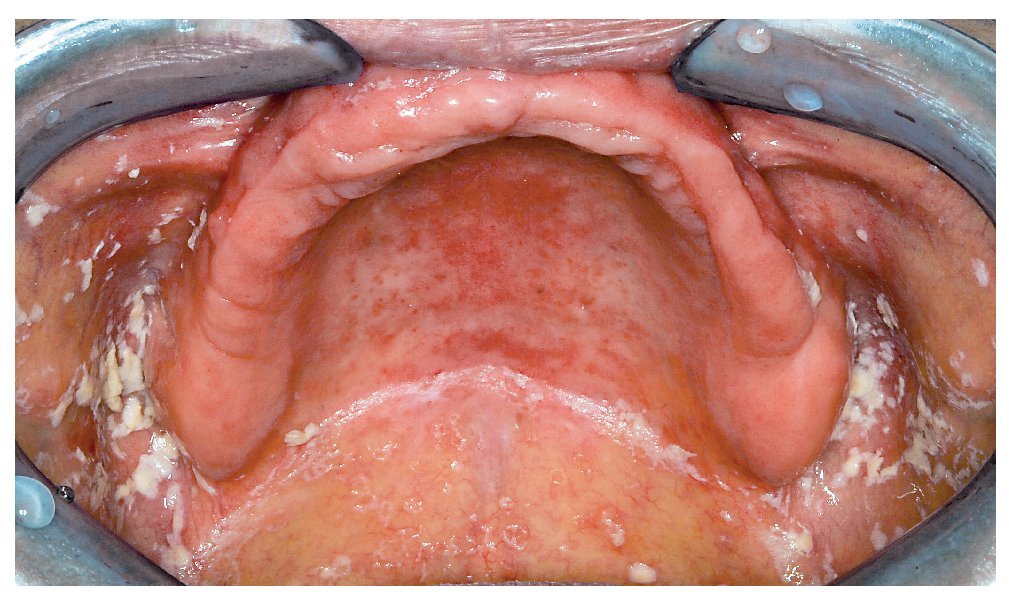
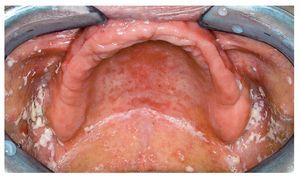
Estomatitis protésica
La identificación de Candida permite asignar las lesiones de muchas formas de estomatitis protésica a alguno de los tipos histológicos característicos asociados a Candida. En la mayoría de los casos se trata de una candidiasis atrófica crónica. La mucosa cubierta por la prótesis ofrece un aspecto eritematoso. Se distinguen tres tipos:
Newton tipo I: inflamación circunscrita, hiperemias puntiformes
Newton tipo II: eritema difuso (fig. 5)
Figura 5. La estomatopatía protésica de clase II de Newton se caracteriza por eritemas difusos.
Newton tipo III: mucosa hiperémica con superficie granular o nodular (fig. 6)
Figura 6. Lesiones granulares características de una estomatopatía protésica de clase III de Newton.
Las lesiones de tipo I se caracterizan sobre todo por la presencia de manchas rojas que rodean a los conductos excretores de las glándulas salivales. Las lesiones de tipo II afectan exclusivamente a la mucosa cubierta por la prótesis.
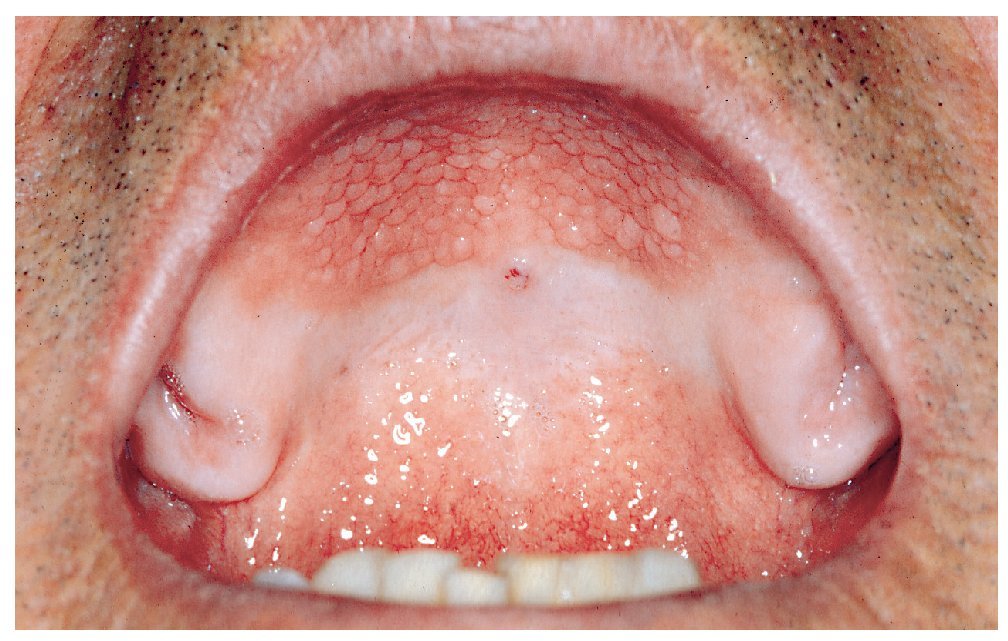
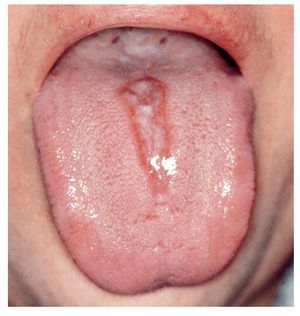
Glositis romboidal media
El signo característico de la glositis romboidal media es una zona depapilada situada en la parte media en la transición entre el segundo y el tercer tercio de la lengua (fig. 7). Esta lesión lingual se clasifica actualmente como una candidiasis crónica atrófica localizada.
Figura 7. Glositis romboidal media (Colección Prof. Veltmann).
Candidiasis en mucosas dañadas
Se pueden producir también candidiasis secundarias sobre mucosas con lesiones previas (leucoplasia, liquen plano oral, lupus eritematoso). Las leucoplasias sobreinfectadas con Candida parecen mostrar una tasa de malignización superior. Sin embargo, no se sabe si la Candida es el agente etiológico de la leucoplasia (candidiasis hiperplásica crónica) o si se trata de una sobreinfección de una alteración mucosa previa13.
Lesiones orales en la candidiasis mucocutánea crónica
Las lesiones que aparecen en la cavidad oral como signo de una candidiasis generalizada deben ser tratadas por un dermatólogo o un internista. Se basan a menudo en un déficit inmunitario acompañado de un trastorno funcional de los linfocitos T (fig. 8). Las lesiones se caracterizan por alteraciones hiperplásicas asociadas a manchas blanquecinas no eliminables con una gasa y fisuras profundas10.
Figura 8. Candidiasis mucocutánea crónica (Colección Prof. Veltmann).
No se ha conseguido esclarecer por qué existen diferentes formas de candidiasis. Tampoco se sabe si la forma eritematosa aparece después de una infección pseudomembranosa superada.
Epidemiología
Por regla general, la candidiasis es una infección endógena. Las especies de Candida forman parte de la flora normal de la cavidad oral en muchos adultos sanos sin que esta colonización se manifieste clínicamente. Los microorganismos son saprófitos y patógenos facultativos. En la bibliografía se citan porcentajes de incidencia de Candida muy variables: parece ser que el microorganismo estaría presente en el 3-48% de los adultos sanos y en el 45-65% de los niños sanos14.
Según la Sociedad Alemana de Nutrición, se identifican especies de Candida en el 75% de los adultos. Este porcentaje es aún considerablemente mayor en personas inmunocomprometidas y en personas sometidas a radioterapia. Según Odds (citado en Kiebling8), el 2-71% de voluntarios inmunocompetentes sanos muestra una colonización de la cavidad oral por Candida, siendo C. albicans la especie más aislada. Por término medio, Odds aisló Candida en la cavidad oral del 26% de todos los individuos sanos examinados, mientras que, con una cifra del 47%, este porcentaje fue considerablemente mayor en pacientes.
Se pueden identificar distintas especies del género Candida: C. albicans, C. tropicalis, C. glabrata, C. krusei, C. parapsilosis, C. dublinensis entre otras. De estas especies, C. albicans es la principal. Recientemente se están observando cada vez más casos en los que se aíslan varias especies. En general, se puede afirmar que cuanto más afectada está la inmunidad celular, con mayor frecuencia se pueden aislar otras especies además de C. albicans15.
La lengua parece ser el reservorio principal de Candida. Esto explica su participación frecuente en infecciones.
Etiología
De las aproximadamente 150 especies de Candida, alrededor de 20 son patógenas facultativas. La candidiasis es una infección oportunista, es decir, los gérmenes se 'aprovechan' de una enfermedad de base para desencadenar una infección.
La Candida es un hongo polimorfo que muestra diversas formas de crecimiento. Desde el punto de vista morfológico, se distinguen los blastoconidios (blastosporas elongadas), las pseudohifas compuestas de células individuales unidas longitudinalmente entre sí y las hifas verdaderas. A diferencia de otras levaduras, C. albicans forma esporas que sobreviven a largo plazo en condiciones adversas, las llamadas clamidosporas, en medios de cultivo con un contenido bajo en nutrientes. Las hifas de Candida pueden penetrar en el epitelio con una forma de crecimiento invasiva. La reproducción se produce, de forma característica para las levaduras, por gemación (blastosporas), pero también a través de células filamentosas (pseudomicelio). Se entiende por pseudomicelio los agregados celulares compuestos de células filamentosas alargadas formados por gemación que muestran un aspecto parecido al de un micelio verdadero, pero que carecen de septos.
C. albicans se encuentra sobre todo en el ser humano y en otras especies de sangre caliente, así como en el entorno humano (por ejemplo, en cepillos dentales y en aguas contaminadas por el hombre), mientras que las otras subespecies de Candida están presentes también en el medio natural8.
La piel no constituye un reservorio natural ni para Candida ni para otras especies. Sin embargo, en zonas de piel próximas a orificios naturales y también en pliegues cutáneos se puede observar una colonización por levaduras.
Las levaduras en general y C. albicans en particular son comensales normales en la cavidad oral y no provocan problemas de salud en las personas sanas. Forman parte de la flora microbiana normal del hombre, sin provocar ningún tipo de sintomatología clínica. La transmisión suele ser congénita, es decir, se produce de madre a hijo durante el parto11.
En personas sanas, la Candida está presente en la cavidad oral, en el resto del tracto gastrointestinal, en la piel y en la vagina. La prevalencia y la concentración de Candida en las distintas zonas de la cavidad oral son muy variables. Esta levadura se puede aislar en los sujetos dentados sanos normalmente en el dorso de la lengua (Arendorf et al. 1980, citado en Kieβling8), mientras que en los portadores de prótesis sanos se puede aislar en la lengua, pero también en la mucosa recubierta por la prótesis y en el paladar.
De alterarse el equilibrio entre el sistema de defensa del huésped y el microorganismo, es decir, si se dan determinadas condiciones locales y/o sistémicas en el huésped (como enfermedades generales, infección por el VIH, recubrimiento de la mucosa con prótesis) puede darse una conversión del comensalismo a la infección.
Desde el punto de vista morfológico, esta conversión se manifiesta por el paso de la fase levaduriforme a la fase de micelio.
La producción de hifas constituye uno de los factores de virulencia del microorganismo. En estudios de infección en animales de experimentación con C. albicans carente de determinados genes se ha mostrado que las cepas con un defecto en la formación de hifas son menos patógenas que los aislados clínicos. El dimorfismo es especialmente importante para la patogenicidad de C. albicans. En zonas infectadas por Candida se detectan tanto blastoconidios como pseudohifas e hifas (Odds 1988, citado en Lotz11). El crecimiento filamentoso permite la invasión del tejido del huésped por el hongo, su paso al sistema circulatorio y la colonización posterior de los órganos internos. Este cambio morfológico se produce en respuesta a señales medioambientales especiales y se regula a través de procesos intracelulares complejos. Esto es lo que permite que en la mucosa de pacientes sometidos a inmunosupresión farmacológica, es decir, sobre todo en receptores de trasplantes, aparezcan infecciones por hongos como infecciones oportunistas8.
Factores de virulencia
Adhesión
Una de las condiciones esenciales para que se produzca una infección es la adhesión del microorganismo a la superficie del epitelio. Existe una correlación estrecha entre la adhesión y la capacidad para desencadenar una infección. La adhesión al tejido del huésped es mediada sobre todo por proteínas de la pared celular, las adhesinas, las cuales están integradas en las fimbrias de las células de Candida. Algunos antígenos presentes en la saliva son capaces de fijar estas adhesinas e impedir la adhesión. Esto podría explicar por qué en las xerostomías se producen frecuentemente infecciones por Candida. Por otra parte, la misma explicación también es válida para el hecho de que la diabetes mellitus se asocia frecuentemente a una candidiasis, ya que los pacientes con diabetes tipo II no segregan antígenos de grupos sanguíneos a la saliva (estado no secretor). Por lo tanto, los diabéticos carecen de este mecanismo de defensa, lo que provoca un aumento de la incidencia de candidiasis17.
Invasión
Además de la adhesión, la penetración de los microorganismos en el epitelio (invasión) también se puede considerar como un factor de virulencia. Este proceso exige, además de la adhesión, la producción de enzimas, como fosfolipasas y proteasas extracelulares (como la aspartato proteinasa). Estas enzimas hidrolíticas se pueden encontrar en la membrana de la célula levaduriforme confrontada con la mucosa2. La liberación de enzimas después del «acoplamiento» de la célula de Candida a la célula epitelial es controlada por citocinas. La «autodigestión» de la célula provoca alteraciones tisulares acompañadas de una reacción inflamatoria de la piel o mucosa afectada.
En la invasión de tejidos más profundos del huésped, el microorganismo se ha de adaptar continuamente a nuevos mecanismos de defensa del organismo. Las células inmunitarias, como los macrófagos y los neutrófilos, son capaces de fagocitar las células de Candida y transportarlas a determinados compartimentos celulares, los fagolisosomas. A estos fagolisosomas van a parar gran cantidad de especies de oxígeno reactivas y proteasas para favorecer la destrucción de los microorganismos. Sin embargo, las células de C. albicans incluidas en los macrófagos son capaces de impedir su destrucción mediante la formación de hifas. Los filamentos formados crecen atravesando la pared de las células fagocíticas y acaban provocando su destrucción. Todavía no se conocen bien los mecanismos en los que se basa este proceso. Se supone que C. albicans cuenta con un amplio espectro de enzimas para hacer frente a las especies de oxígeno reactivas.
Además, Candida tiene la capacidad del «mimetismo molecular», por lo que es capaz de zafarse de la respuesta inmunitaria del huésped. Esto permite que las moléculas de superficie queden ocultas a los mecanismos de defensa del huésped y los microorganismos no sean detectados como «extraños».
Otros factores de virulencia se basan en las interacciones especiales con el sistema del complemento y en la producción de toxinas que favorecen la progresión de la infección.
Factores del huésped
Además de los factores de virulencia, los factores locales y sistémicos del huésped también desempeñan un papel importante. Estos factores son más relevantes para la patogénesis que los factores de virulencia. Esto se refleja en la observación clínica según la cual el perfil del paciente con Candida es el de una persona «muy vieja, muy joven o muy enferma» y la candidiasis es «la enfermedad de los enfermos».
Factores locales del huésped
De estos forman parte numerosos factores predisponentes, como:
Alteraciones del epitelio que favorecen la adhesión de la Candida (epitelio delgado, úlceras formadas debajo de prótesis, radioterapia oncológica [lesiones del epitelio])
Tabaquismo (relación clara sobre todo en la forma crónica hiperplásica)
Lesiones leucoplásicas
Xerostomía; la disminución de la cantidad de saliva se asocia a un menor efecto antifúngico de la saliva, desviación del pH (tratamiento con antidepresivos y neurolépticos)
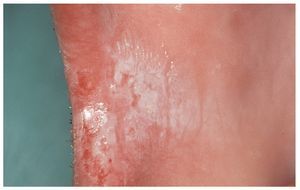
Aplicación de corticosteroides tópicos que provoca una inmunosupresión local y favorece la infección por Candida (fig. 9)
Figura 9. Lesión candidiásica en un paciente asmático que utiliza regularmente corticosteroides inhalados.
Recubrimiento con una prótesis; los pacientes edéntulos portadores de una prótesis tienen un mayor grado de contaminación por gérmenes patógenos (fig. 10)
Figura 10. El recubrimiento con una prótesis es un factor predisponente para la colonización palatina por Candida, en este caso, en combinación con una forma pseudomembranosa (Colección Dr. Ludwig, Ulm).
Factores sistémicos del huésped
De estos forman parte, entre otros, los factores siguientes:
Inmunodeficiencias (adquiridas, como el VIH) y la inmunosupresión iatrogénica después del trasplante de órganos o de médula ósea. La infección orofaríngea por Candida puede ser un signo de una infección por el VIH o de otra enfermedad de base grave (fig. 11)
Figura 11. Las candidiasis pueden ser un signo de una enfermedad de base (Colección Dr. Ludwig, Ulm).
Inmunodeficiencias fisiológicas (lactantes, ancianos, embarazo)
Inmunosupresión en enfermedades oncológicas (linfomas, leucemias, carcinomas)
Tratamientos crónicos con antibióticos de amplio espectro (creación de nichos ecológicos para los hongos a través de la disminución de la flora bacteriana)
Administración de corticosteroides como cortisona (especialmente en inhalación), anticonceptivos con dosis altas de estrógenos y algunos antihistamínicos que favorecen la aparición de una candidiasis
Malnutrición, déficit de hierro, ácido fólico y vitaminas (B12) y déficit de cinc, que provocan una alteración del epitelio, favoreciendo de este modo la aparición de una candidiasis
Enfermedades endocrinas como la diabetes mellitus
Hemopatías
Las candidiasis postrasplante de órganos son especialmente graves. Los receptores afectados reciben tratamiento inmunodepresor de por vida con objeto de evitar el rechazo del órgano trasplantado. Sin embargo, este tratamiento merma al mismo tiempo la competencia del organismo para defenderse de gérmenes patógenos. En la cavidad oral se puede establecer una flora microbiana compuesta de gérmenes patógenos capaz de provocar complicaciones graves después de su diseminación por todo el organismo6. Después de trasplantes de médula ósea, un porcentaje elevado de receptores desarrolla candidiasis a pesar de la administración de tratamientos antimicóticos profilácticos tópicos y sistémicos4. La prevención antimicótica (antimicóticos, clorhexidina) es especialmente importante en este grupo de pacientes3.
La radioterapia también se asocia a un aumento de las candidiasis. Los estudios clínicos muestran que hasta una tercera parte de los pacientes desarrolla una candidiasis durante o después de la radioterapia1. Se considera que el principal factor predisponente de la colonización por C. albicans es la hiposalivación secundaria a la radioterapia.
Las infecciones por especies de Candida son las micosis más frecuentes en pacientes con infección por el VIH. En el curso evolutivo de su enfermedad, más del 90% de los pacientes con infección por el VIH desarrolla una candidiasis de mucosas (fig. 12). Ahora como antes, se considera que la candidiasis oral es un marcador del SIDA12. El muguet y la candidiasis vulvovaginal crónica también pueden aparecer en pacientes con un recuento de linfocitos cooperadores de > 200 células/ml y marcan el paso al estadio de infección por el VIH sintomática (estadio B de la clasificación del CDC). Las candidiasis sistémicas y las esofagitis candidiásicas suelen aparecer normalmente sólo en fases avanzadas de inmunodeficiencia (CD4 < 100 células/ml) y cumplen los criterios de enfermedades definitorias de SIDA (estadio C de la clasificación del CDC).
Figura 12. Lesión candidiásica en un paciente con infección por el VIH (Colección Prof. Frenkel).
La candidiasis oral en los pacientes con infección por el VIH ha experimentado un cambio decisivo en los últimos años. Su evolución parece ser menos grave, lo que se puede deber al desplazamiento de la forma pseudomembranosa, más frecuente hasta ahora, por la forma eritematosa. Además, su incidencia también ha disminuido. Estos cambios son especialmente llamativos desde la introducción de los inhibidores de la proteinasa del VIH. Inicialmente se estableció una relación causal con la mejoría de la situación inmunitaria del huésped, aunque hoy día se cree que el cambio se debe a un efecto directo de los medicamentos. Los inhibidores de la proteinasa, indinavir y saquinavir, inhiben in vitro la aspartato proteinasa de C. albicans a concentraciones como las que se consiguen habitualmente con el tratamiento9.
Todavía no se conoce bien la relación existente entre C. albicans y la periodontitis. El hecho de encontrar Candida en las películas biológicas subgingivales no significa que este hongo tenga un papel activo en la patogénesis. Como en el caso de la invasión epitelial por Candida, también se identifican hifas de Candida en el tejido conjuntivo periodontal7. Se supone que Candida sólo desempeña un papel secundario, si es que desempeña alguno, como factor etiológico de la periodontitis en el paciente VIH positivo5. Un aspecto realmente importante en el tratamiento periodontal de los pacientes con infección por el VIH es la colaboración entre el odontólogo y el médico generalista, que permitirá tratar al paciente con una combinación de medidas locales y sistémicas en caso de que presente infecciones oportunistas16.
Correspondencia:
Wolfgang Bengel. Röhrenbach 1, 88633 Heiligenberg, Alemania.
Correo electrónico: wbengel@gmx.de