Introducción
La detección de una alteración en la mucosa oral debe poner en marcha un proceso diagnóstico que suele pasar por las mismas etapas. Al final de este proceso se obtiene una hipótesis diagnóstica que, a menudo, constituye la base para iniciar el tratamiento. Diagnosticar significa identificar y comparar con otros cuadros clínicos, y descartar aquellas alteraciones que no encajan con la sintomatología del paciente.
Una vez detectada la alteración, en el siguiente paso se obtiene la anamnesis del paciente. En casos sencillos, el interrogatorio se limitará a la sintomatología actual. Sin embargo, la anamnesis normal incluye preguntas relativas a aspectos médicos generales clave.
A continuación se procede a la exploración física del paciente, que consta de la inspección y, si procede, de la palpación de la lesión. Estos procedimientos no se limitan a las zonas señaladas por el paciente, sino que abarcan toda la cavidad oral, la región perioral y, si procede, otras regiones corporales que puedan proporcionar información importante. En algunos casos hará falta completar la exploración física con un examen radiológico.
Los datos obtenidos permitirán encuadrar las lesiones en alguno de los grupos principales de alteraciones de la mucosa que se caracterizan por un síntoma guía común. A partir de aquí se puede elaborar una lista de todos los procesos patológicos que pueden dar lugar a un cuadro clínico igual o parecido. Para el diagnóstico diferencial se deben tener en cuenta factores generales como la edad y el sexo del paciente, la incidencia de la enfermedad sospechada, la localización de la lesión y otros. En la mayoría de los casos, estas etapas de trabajo culminarán en una hipótesis diagnóstica que servirá de base para instaurar el tratamiento después de revisar nuevamente los pasos dados. Si se plantean dudas, una situación muy frecuente en las patologías de la mucosa oral, hará falta llevar a cabo pruebas complementarias (pruebas de laboratorio, biopsia por escisión).
En sentido estricto, el diagnóstico definitivo puede establecerse en realidad sólo a partir de exámenes histopatológicos. Sin embargo, no se puede considerar una actitud razonable solicitar sistemáticamente un examen histológico antes de tomar cualquier medida terapéutica. Además, en la práctica diaria no es excepcional establecer el diagnóstico definitivo después de un ensayo terapéutico inicial. Es obvio que esto debe no sólo ser la excepción, sino también limitarse a enfermedades cuyo tratamiento no exija una intervención mayor. En el caso de la biopsia por escisión, en la que se extirpa toda la lesión y se somete posteriormente a un examen histopatológico, el diagnóstico definitivo también se establece una vez concluido el tratamiento.
Anamnesis
La extensión de la anamnesis depende del tipo de alteración. En general, la anamnesis se inicia preguntando al paciente por los síntomas principales que le han llevado a la consulta del médico. Los síntomas cardinales son:
Dolor: presente habitualmente en procesos inflamatorios, y con menor frecuencia en tumores, procesos de retención, estadio precoz del herpes zóster.
Glosodinia y sensación de quemazón en mucosas: alteraciones erosivas, neurosis, lengua geográfica, anemia, dimensión vertical incorrecta en portadores de prótesis, diabetes.
Hemorragia: enfermedades periodontales, traumatismos, hiperplasia papilar, tumores vascularizados, coagulopatía.
Movilidad dentaria: enfermedades periodontales, procesos radiculares inflamatorios, traumatismos, reabsorción radicular, tumores cancerosos, procesos osteolíticos.
Tumefacción: inflamación, quistes, procesos de retención, tumores, hiperplasia inflamatoria.
Xerostomía: causas psicológicas, inflamación de las glándulas salivales, síndrome de Sjögren, fármacos (antidepresivos, atropina), deshidratación.
Mal sabor de boca: enfermedades periodontales, mala higiene bucodental o de la prótesis, enfermedades periodontales necrosantes, tumores cancerosos.
Conocer los datos relativos al inicio de la alteración y a la velocidad de progresión proporciona información importante sobre el tipo de enfermedad. Los tumores con un crecimiento rápido casi siempre son malignos. Los abscesos (dolorosos) o los quistes infectados (dolorosos) son patologías que se acompañan de un aumento de volumen muy rápido (en cuestión de horas). Las tumefacciones que aumentan durante las comidas sugieren la existencia de un proceso de retención en las glándulas salivales.
Asimismo, la anamnesis de los hábitos personales del paciente puede aportar información muy útil: en este apartado se pregunta acerca de los hábitos tóxicos del paciente, como fumar y beber alcohol, el consumo de estimulantes, estados de estrés y el seguimiento de dietas especiales. En relación con la anamnesis del hábito tabáquico, se ha de conocer el concepto 'paquetes-año', que permite estimar la cantidad de cigarrillos fumados. Este dato aproximado sirve a su vez para evaluar el riesgo. Una persona que fuma dos cajetillas de tabaco durante 3 años tiene un consumo de 6 (2 × 3) paquetes-año. La presencia de enfermedades de transmisión sexual requiere profundizar en la anamnesis de las prácticas sexuales del paciente. En este caso es importante que el odontólogo explique al paciente el motivo por el que necesita obtener esta información.
El apartado correspondiente a los antecedentes patológicos incluye enfermedades generales importantes que afectan a los sistemas y aparatos siguientes: sistema cardiovascular, aparato respiratorio, aparato circulatorio, enfermedades endocrinas (como diabetes), hígado, enfermedades gastrointestinales (enfermedad de Crohn), enfermedades dermatológicas, alergias y otras. En este contexto también es importante obtener información sobre los tratamientos pasados y actuales.
Los antecedentes familiares aportan datos importantes sobre posibles enfermedades mucosas hereditarias (genodermatosis). Las enfermedades profesionales (como el ribete saturnino) se pueden identificar más fácilmente si se pregunta al paciente acerca de sus actividades laborales pasadas y actuales.
Se pueden diferenciar también las lesiones crónicas recidivantes de las lesiones mucosas que aparecen en episodios aislados. La pregunta relativa a otras localizaciones de la alteración a menudo es útil para hacer el diagnóstico diferencial con lesiones parecidas.
Exploración física
La inspección y la palpación son las maniobras más útiles de la exploración física en el ámbito de la odontología.
Inspección
La inspección, tanto a simple vista como con ayuda de lentes de aumento (estomatoscopia), sigue siendo el método de exploración física por excelencia. Por cuestiones metodológicas y ergonómicas es útil acostumbrarse a una determinada secuencia de exploración y aplicarla consecuentemente en todas las exploraciones odontológicas. Esta rutina ahorra tiempo y agudiza la percepción. Sólo es capaz de detectar alteraciones mínimas de la mucosa la persona que conoce el aspecto normal de la mucosa. Y sólo la persona que conoce la multitud de variantes anatómicas normales existentes en la cavidad oral es capaz de distinguirlas de las alteraciones patológicas.
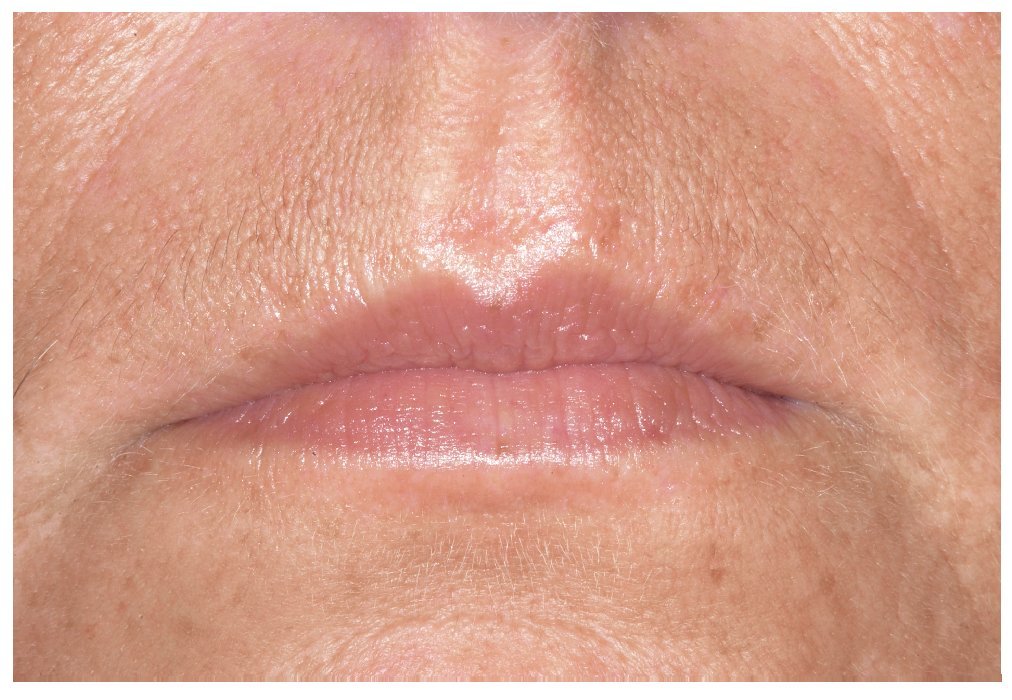
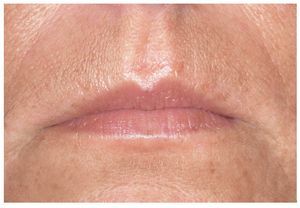
Por principio, la inspección debe realizarse de fuera hacia dentro. Se inicia la exploración con la inspección de la cara y de la región perioral (fig. 1). A continuación, se inspeccionan los labios y la zona del margen labial con la boca cerrada y la boca abierta para detectar posibles alteraciones del color y de la superficie (fig. 2).
Figura 1. La exploración clínica se inicia con la inspección de la cara.
Figura 2. Antes de realizar la inspección intraoral se examina la piel de la región perioral y de los labios.
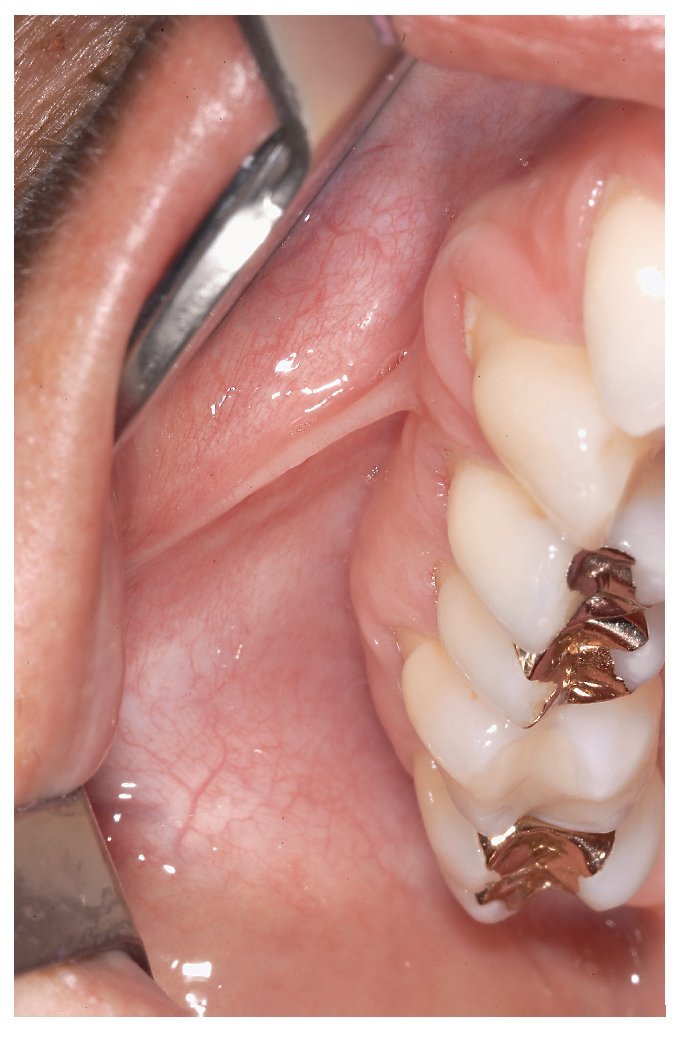
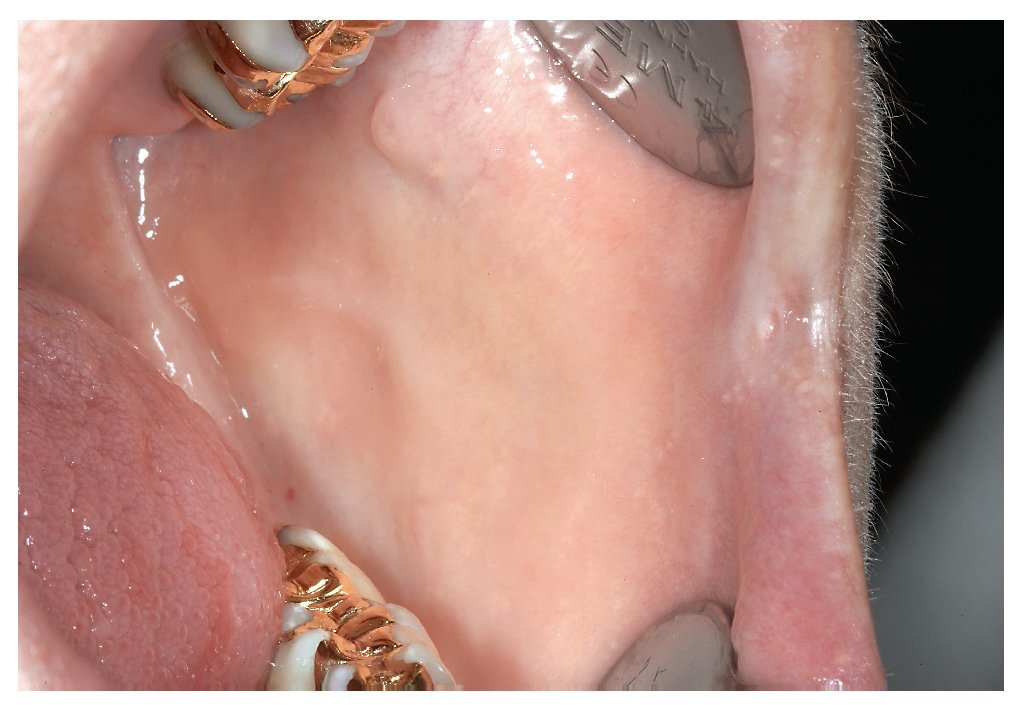
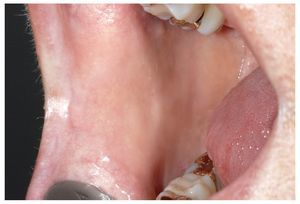
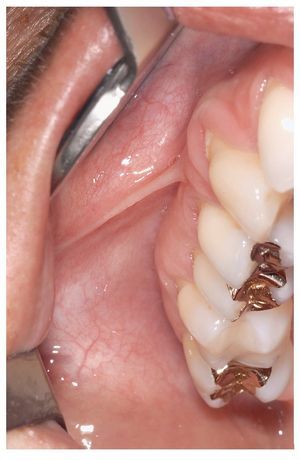
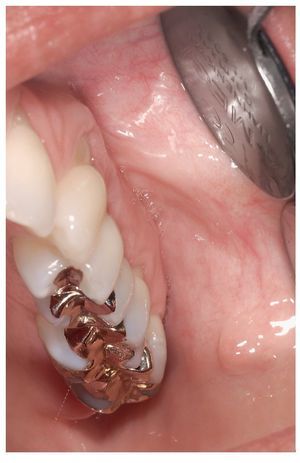
Para la inspección intraoral propiamente dicha hacen falta dos espejos bucales. Se ha demostrado la eficacia del procedimiento siguiente: en primer lugar se explora la mucosa yugal del lado derecho y a continuación el borde del vestíbulo y la mucosa alveolar vestibular del maxilar, empezando por la región del 18. A continuación, se procede con la inspección de la mucosa yugal del lado izquierdo, empezando por la comisura labial hasta las amígdalas (figs. 3 a 6). La exploración sigue con la inspección del borde del vestíbulo inferior hasta la zona del tercer molar inferior derecho y de la mucosa yugal del lado derecho.
Figura 3. Se utilizan dos espejos bucales para la inspección de la mucosa yugal.
Figura 4. Exploración del borde del vestíbulo en el maxilar derecho.
Figura 5. Exploración del borde del vestíbulo en el maxilar izquierdo.
Figura 6. Aspecto de la mucosa yugal en el lado izquierdo.
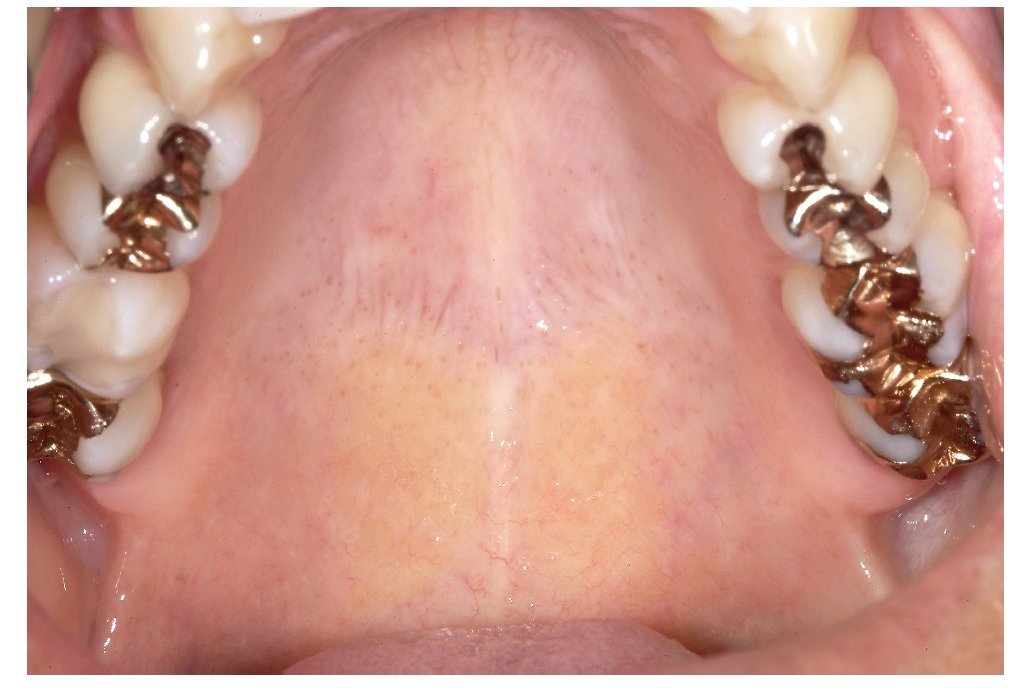
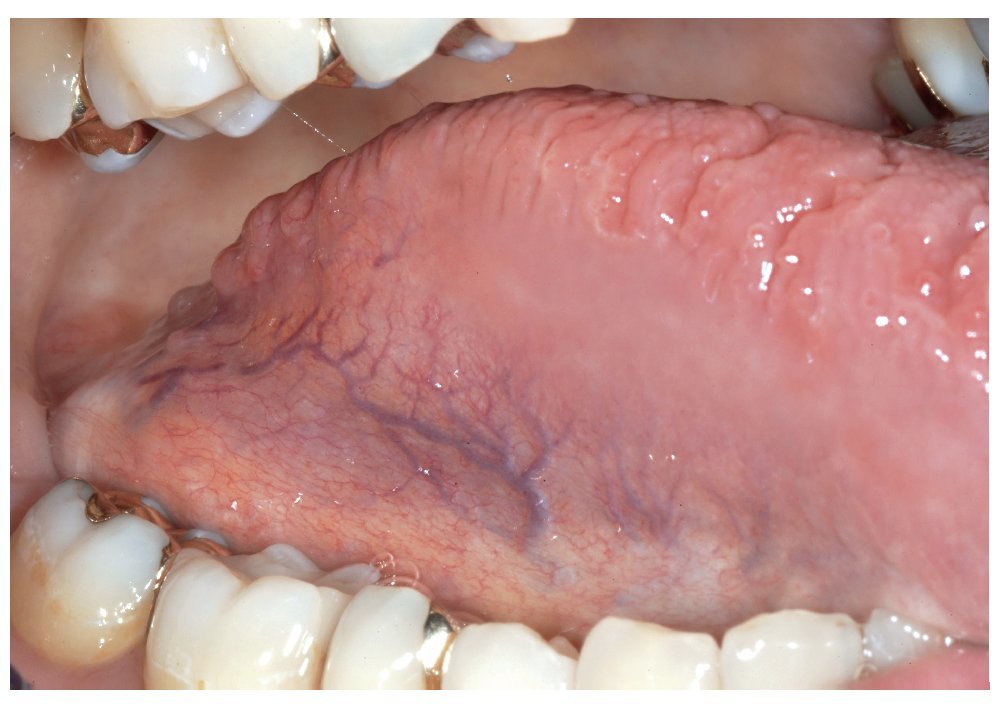
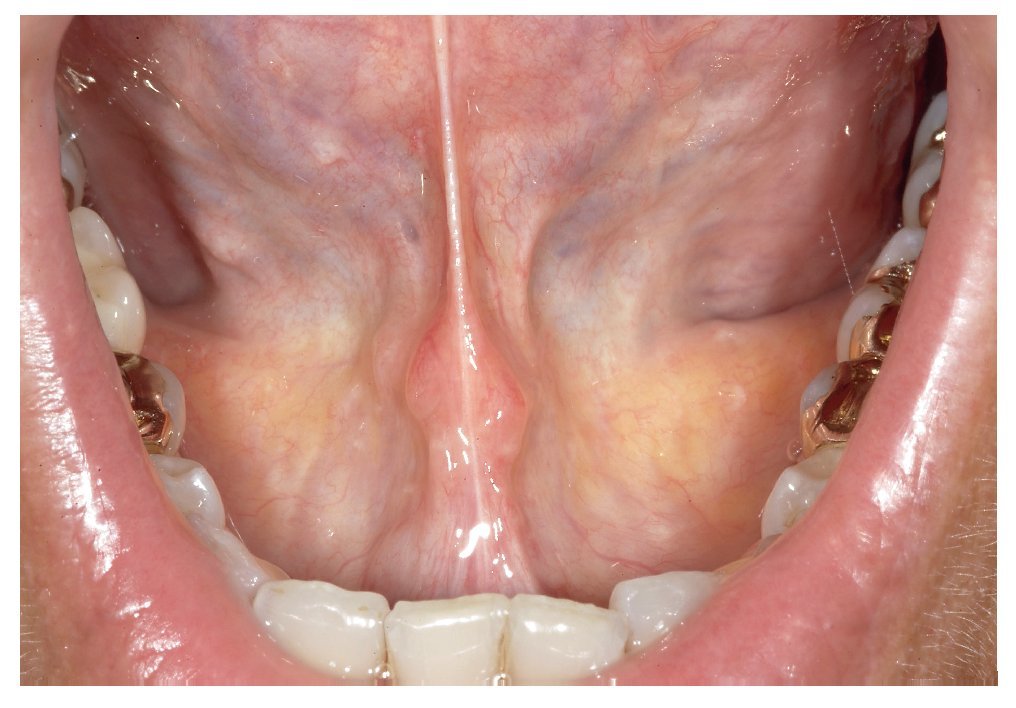
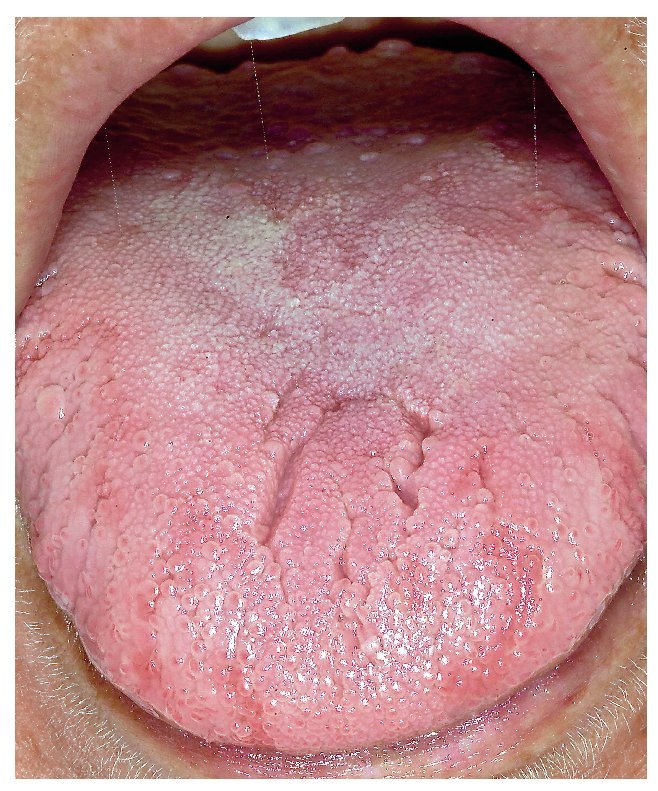
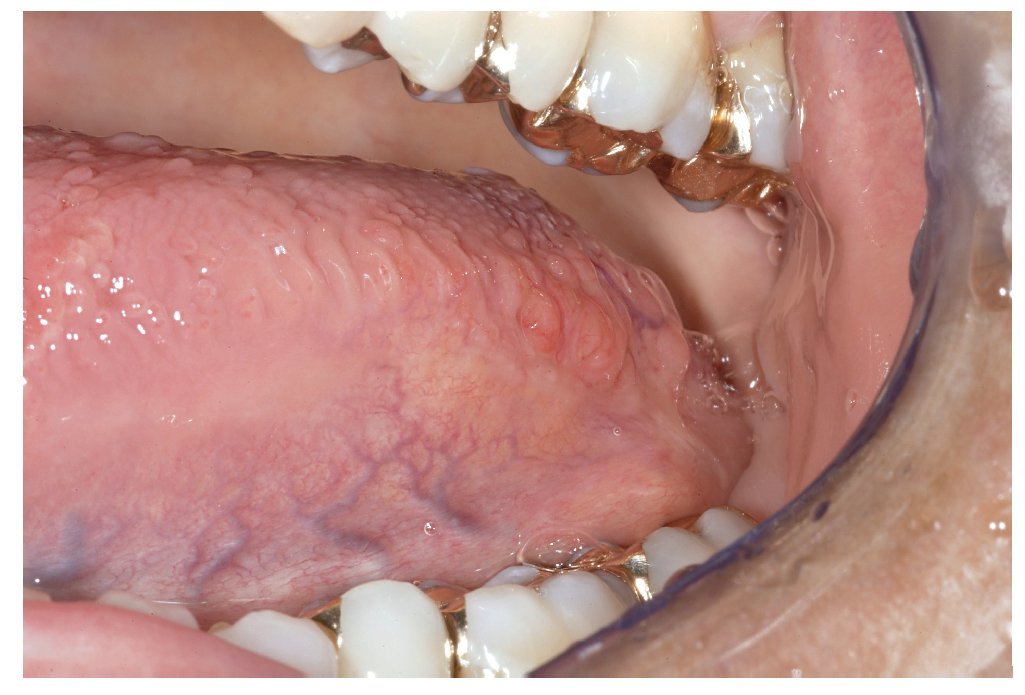
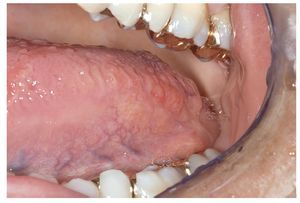
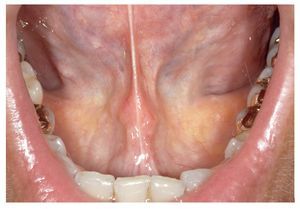
La mucosa del paladar blando y del paladar duro se inspecciona mediante visión directa con la cabeza del paciente inclinada hacia atrás (fig. 7). A continuación, se inspecciona el dorso de la lengua (fig. 8). Se puede sujetar y fijar la lengua con una gasa. Se exploran los bordes y la base de la lengua después de pedir al paciente que toque con la punta de la lengua el canino superior izquierdo o derecho (figs. 9 y 10). Esta maniobra permite explorar simultáneamente el suelo de la boca (fig. 11). La fijación de la lengua con una gasa facilita la inspección.
Figura 7. Después de explorar el borde del vestíbulo en la mandíbula se inspecciona el paladar del paciente.
Figura 8. Aspecto del dorso de la lengua.
Figura 9. Los bordes laterales de la lengua se examinan con la lengua sacada y sujetándola con una gasa.
Figura 10. Exploración del borde izquierdo de la lengua.
Figura 11. Por último, se inspecciona el suelo de la boca.
La inspección de una alteración patológica proporciona sobre todo información relativa a la localización, la forma, el color, el estado de la superficie y la disposición de la lesión. Todos estos datos contribuyen al diagnóstico del tipo de alteración.
Localización
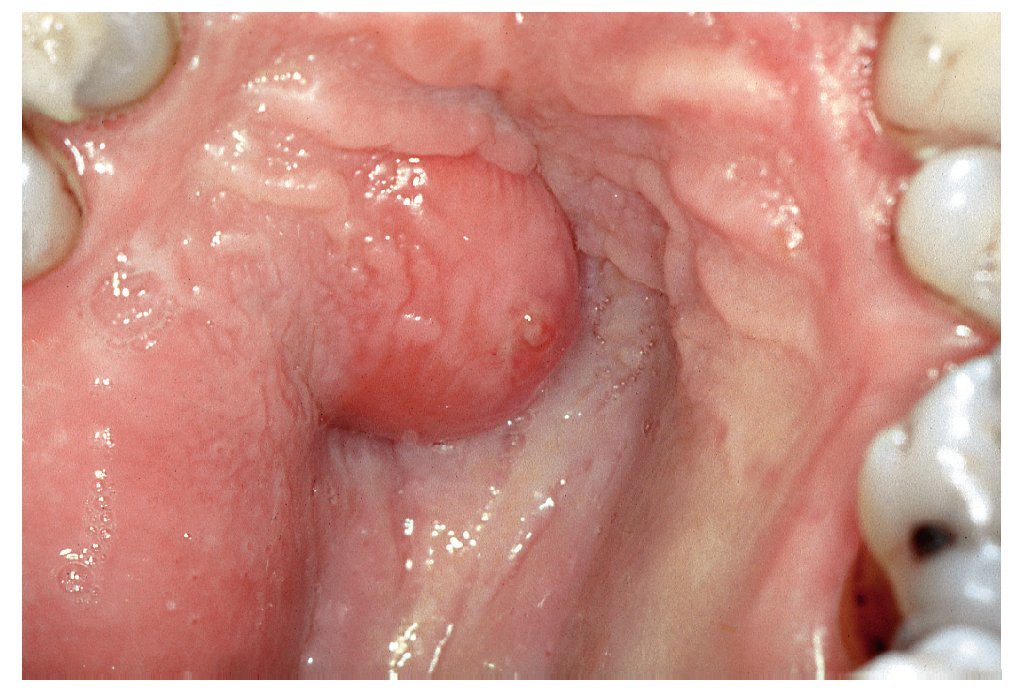
Determinar la localización de la alteración es útil desde el punto de vista diagnóstico, ya que algunas patologías de la mucosa se localizan preferentemente en determinadas áreas. Por ejemplo, los mucoceles son más frecuentes en el labio inferior que en el paladar. Y al contrario, el paladar es una localización más habitual de tumores de glándulas salivales que el labio inferior.
Una erupción vesicular en la parte posterior de la cavidad oral puede sugerir un cuadro de herpangina, mientras que una erupción vesicular en regiones anteriores de la cavidad oral plantea un diagnóstico de sospecha de una (gingivo)estomatitis herpética. Las erosiones en la mucosa queratinizada suelen ser de origen herpético, mientras que las que se producen en la mucosa de revestimiento son más propias de las aftas.
FormaConocer la morfología normal de las estructuras periorales e intraorales es una condición indispensable para poder evaluar la forma de las alteraciones patológicas. Con una cierta experiencia clínica es posible hacer el diagnóstico diferencial entre las variantes anatómicas normales y las alteraciones patológicas.
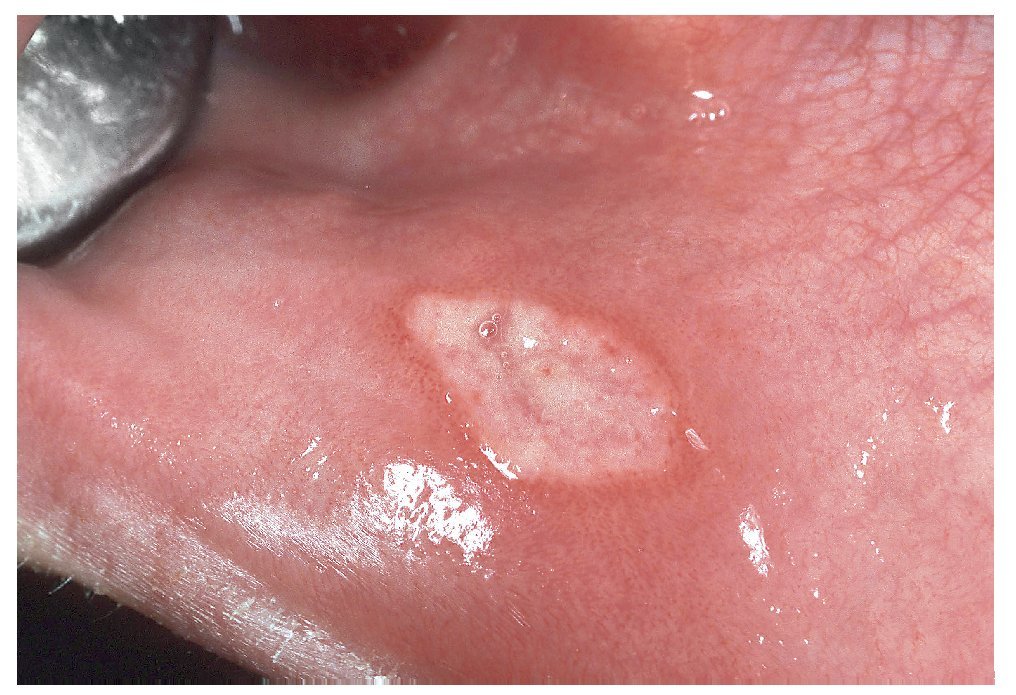
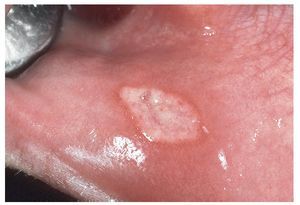
Las erosiones redondeadas suelen tener una etiología endógena (como las aftas) (fig. 12), las lesiones dentelladas son frecuentemente de origen exógeno (como traumatismos), mientras que las formas policíclicas apuntan más bien a una etiología vírica. En general, los tumores pediculados son benignos, mientras que un tumor sésil de base amplia suele ser maligno.
Figura 12. Las erosiones con una forma redondeada sugieren una causa endógena como en el caso de esta afta.
Color
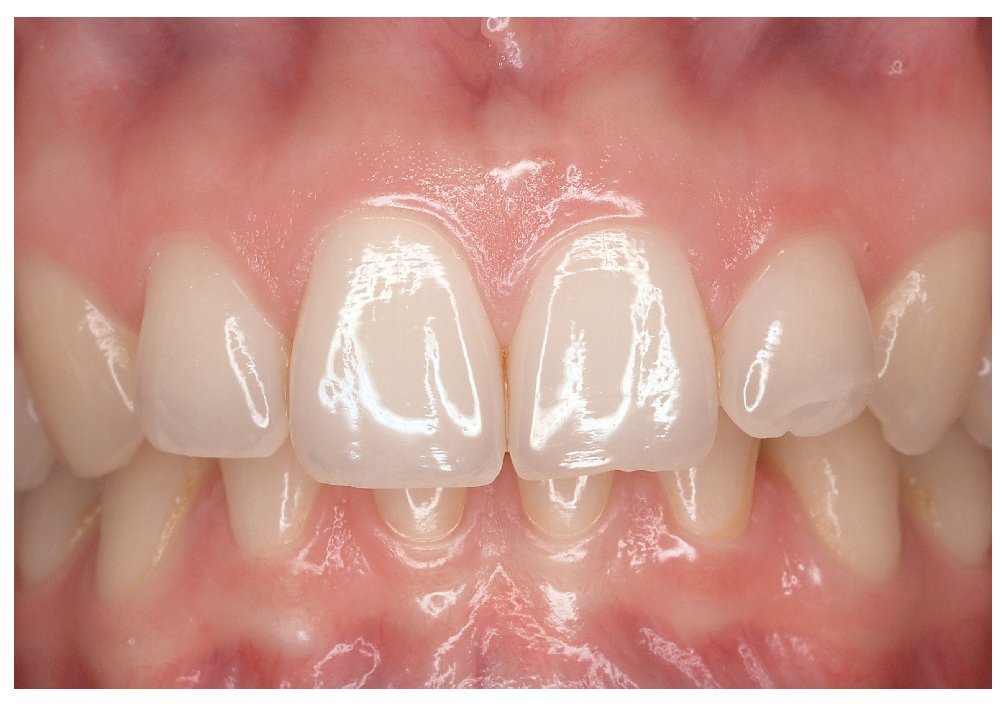
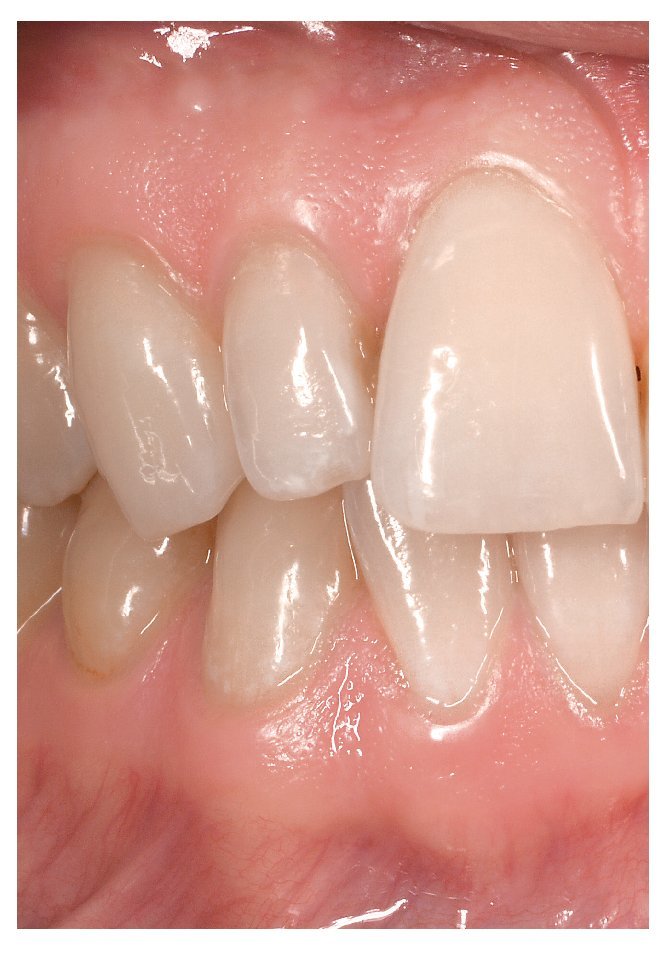
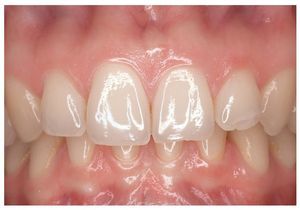
El tono rosado de la mucosa normal se debe a que el epitelio deja traslucir el tejido muy vascularizado subyacente. En general, se acepta que cuanto más grueso es el epitelio y menor es la perfusión subepitelial más pálida es la mucosa. Incluso la mucosa normal muestra tonalidades diversas. La encía insertada es más clara que la encía libre (fig. 13) y el paladar duro más queratinizado también es de un color más claro que el paladar blando.
Figura 13. La encía insertada, más queratinizada, es de una tonalidad más clara que la encía libre.
Las alteraciones blanquecinas se deben, por un lado, a un epitelio engrosado y, por otro lado, a una mayor entrada de agua en las células epiteliales con la modificación consiguiente del comportamiento refractivo de la luz. La mucosa normal muestra un tono amarillento en zonas ricas en tejido adiposo subepitelial (como en el paladar blando o el suelo de la boca), pero también en caso de una acumulación de pus. Las glándulas sebáceas ectópicas también confieren un aspecto amarillento, lo mismo que diversas acumulaciones patológicas que provocan una coloración amarillenta de las estructuras en las que se encuentran (como la ictericia o enfermedades de depósito). La presencia de sangre, melanina, metales o pigmentos exógenos provoca tinciones parduscas, azules o negras. Sin embargo, las tinciones se pueden deber también a determinados medicamentos.
La profundidad del depósito también es un dato importante. La melanina localizada en la superficie adquiere una tonalidad negro-pardusca, mientras que en planos más profundos ofrece un aspecto azulado.
Superficie
La mucosa oral normal es lisa, desplazable y muestra un reflejo especular si está bien hidratada, salvo en la encía insertada (punteado gingival) y en el paladar duro, sobre todo en la parte anterior (fig. 14).
Figura 14. La mucosa oral, normalmente lisa, puede mostrar una superficie granulada (punteado) en la zona de la encía insertada.
Determinados procesos patológicos pueden estar recubiertos de una mucosa lisa de aspecto normal. Sin embargo, la superficie también puede presentar un aspecto hiperqueratinizado, papilomatoso, necrótico o erosivoulceroso.
Los tejidos o las alteraciones patológicas de origen subepitelial, es decir, los que proceden del mesénquima, suelen tener una superficie lisa (tumores, quistes de retención, etc.). Los tumores cancerosos en estadio precoz también presentan una superficie lisa antes de experimentar cambios como consecuencia de traumatismos o necrosis centrales. Por el contrario, las alteraciones localizadas en el epitelio dan lugar a una superficie rugosa o papilomatosa (como en el caso de la verruga vulgar). Los procesos patológicos derivados de una alteración mínima de la perfusión o de una hiperpigmentación suelen ser planos (como el lentigo). Sin embargo, el aumento del número de células (hiperplasia) o el aumento de tamaño de las mismas (hipertrofia) dan lugar a un proceso patológico sobreelevado (como el nevo nevocítico).
Disposición
Durante la inspección también hay que evaluar si la lesión es aislada, unilateral, bilateral o múltiple. Las alteraciones simétricas son benignas en la mayoría de los casos o son estructuras anatómicas normales. Las lesiones aisladas pueden ser benignas o representar el estadio precoz de un proceso canceroso.
En caso de lesiones múltiples hay que hacer el diagnóstico diferencial entre enfermedades sistémicas y metástasis, y cuadros clínicos y enfermedades que se caracterizan por tener una localización múltiple (como el síndrome de Peutz-Jeghers-Klostermann).
Halitosis
La halitosis puede ser un síntoma importante de etiología muy diversa. En la tabla 1 se indican algunas causas de halitosis.
Palpación
La palpación proporciona datos sobre la temperatura de la superficie, la desplazabilidad, la extensión, el tamaño y la forma de las alteraciones subepiteliales, así como sobre la consistencia, la fluctuación, la posibilidad de vaciado y el dolor a la palpación de las alteraciones patológicas. En la exploración del suelo de la boca y de la parte posterior de las mejillas se debe utilizar la palpación bimanual. Los ganglios submandibulares y los ganglios cervicales deben explorarse también mediante la palpación.
Temperatura de la superficie
La determinación de la temperatura de la mucosa por medio de la palpación tiene un valor clínico relativo. Las inflamaciones de la mucosa o de las estructuras que cubre provocan un aumento de la temperatura.
Desplazabilidad
La posibilidad de desplazar una masa palpable proporciona información diagnóstica importante. Se comprueba mediante la palpación bimanual si puede desplazarse libremente con una mano la piel o la mucosa situada encima de una masa que se sujeta con la otra mano y si la masa está adherida o no a los planos profundos. La movilidad completa en todas las direcciones se puede interpretar, en general, como un signo de benignidad. La adherencia a un tejido más profundo indica que el tejido palpado tiene su origen en esta estructura o que lo ha infiltrado.
Extensión
Es posible que ciertas alteraciones superficiales representen sólo 'la punta del iceberg' de un proceso situado a mayor profundidad. La verdadera extensión debe determinarse mediante la palpación. La buena delimitación de los tumores o de otros procesos patológicos mediante la palpación depende sobre todo de la consistencia de los bordes. Otros factores importantes son la consistencia relativa del tejido circundante, el grosor y la consistencia del tejido que recubre la alteración y la dureza de la estructura subyacente.
Normalmente, los procesos malignos son difíciles de delimitar. Esto se debe a su crecimiento infiltrante y a una reacción inflamatoria y fibrosa inducida por el tumor. Los tumores de bajo grado de malignidad y los tumores malignos de crecimiento lento que desplazan las estructuras adyacentes constituyen una excepción, ya que se pueden delimitar con bastante precisión mediante la palpación. Las inflamaciones del tejido blando también son difíciles de delimitar, a menos que se desarrollen en un tejido encapsulado (como un ganglio linfático).
Consistencia
La consistencia de una masa palpable es otro dato útil para el proceso diagnóstico. La consistencia puede ser blanda, gomosa, tenso-elástica, dura u ósea. La identificación depende, también en este caso, del conocimiento de la consistencia de los tejidos normales.
Fluctuación
Se debe examinar la fluctuación de todas las alteraciones patológicas de consistencia blanda con un diámetro superior a 1 cm. Esta exploración se efectúa mediante una palpación bimanual durante la que se intenta desplazar el contenido de un lado a otro.
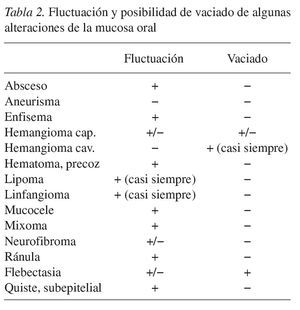
Sólo es posible determinar la fluctuación en caso de existir un material líquido o gaseoso en el interior de una cavidad relativamente hermética y que dicha cavidad se encuentre en un plano superficial (fig. 15). Algunas alteraciones muestran una fluctuación variable. Esto depende de la estructura histológica y de la posibilidad de evacuar el líquido o el gas acumulado.
Figura 15. Los abscesos suelen mostrar fluctuación.
La posibilidad de vaciar o exprimir el contenido debe comprobarse también en todos los tumores blandos, gomosos y tenso-elásticos (vitropresión). Algunos procesos muestran únicamente fluctuación, otros presentan fluctuación o se pueden vaciar, mientras que otros sólo se pueden vaciar pero no muestran fluctuación (tabla 2). La posibilidad de vaciar una cavidad y la facilidad con la que se consigue el vaciado dependen de la trayectoria, del número y del diámetro de los vasos o conductos de salida.
Dolor
El dolor a la palpación puede tener varias causas. Las inflamaciones provocan un aumento de presión en los tejidos. La palpación puede aumentar esta presión por encima del umbral de dolor. Los tumores rara vez son dolorosos (excepto, por ejemplo, el neuroma de amputación). Ahora bien, con cierta frecuencia, los pacientes con procesos malignos pueden referir dolor transitorio leve ya en el estadio precoz. El crecimiento invasivo de tumores sólidos que afecta a las estructuras de nervios sensitivos puede desencadenar un dolor transitorio intenso. Los fenómenos de retención (como la obstrucción de los conductos excretores de las glándulas salivales) son capaces de provocar dolores de intensidad variable que aumentan con la palpación.
Prueba de la jeringa de aire
La jeringa de aire es un instrumento que se utiliza sobre todo en el diagnóstico de enfermedades ampollosas. Se puede demostrar la disminución patológica de la adhesividad entre las distintas capas epiteliales mediante un chorro de aire aplicado oblicuamente sobre los límites laterales de una ampolla con el techo levantado. En determinadas enfermedades ampollosas, el chorro de aire despega el epitelio y da lugar a una ampolla llena de aire (fig. 16).
Figura 16. La prueba de la jeringa de aire se puede utilizar con las debidas precauciones en las enfermedades ampollosas.
Además, la jeringa de aire también es útil para secar ligeramente el epitelio húmedo y para mejorar la detección de detalles.
Prueba de vitropresión
La espátula de vidrio es una herramienta diagnóstica importante en la consulta del dermatólogo. Con este instrumento se puede hacer el diagnóstico diferencial entre una colección de sangre intravascular y sangre extravasada en un tejido. El color rojizo de un eritema desaparece a la vitropresión, al contrario de lo que ocurre con la sangre extravasada en un tejido en enfermedades como la púrpura o un hematoma.
Como alternativa a la espátula de vidrio se puede utilizar el mango de un separador de mejillas para fotos.
Agrupamiento por síntomas guía
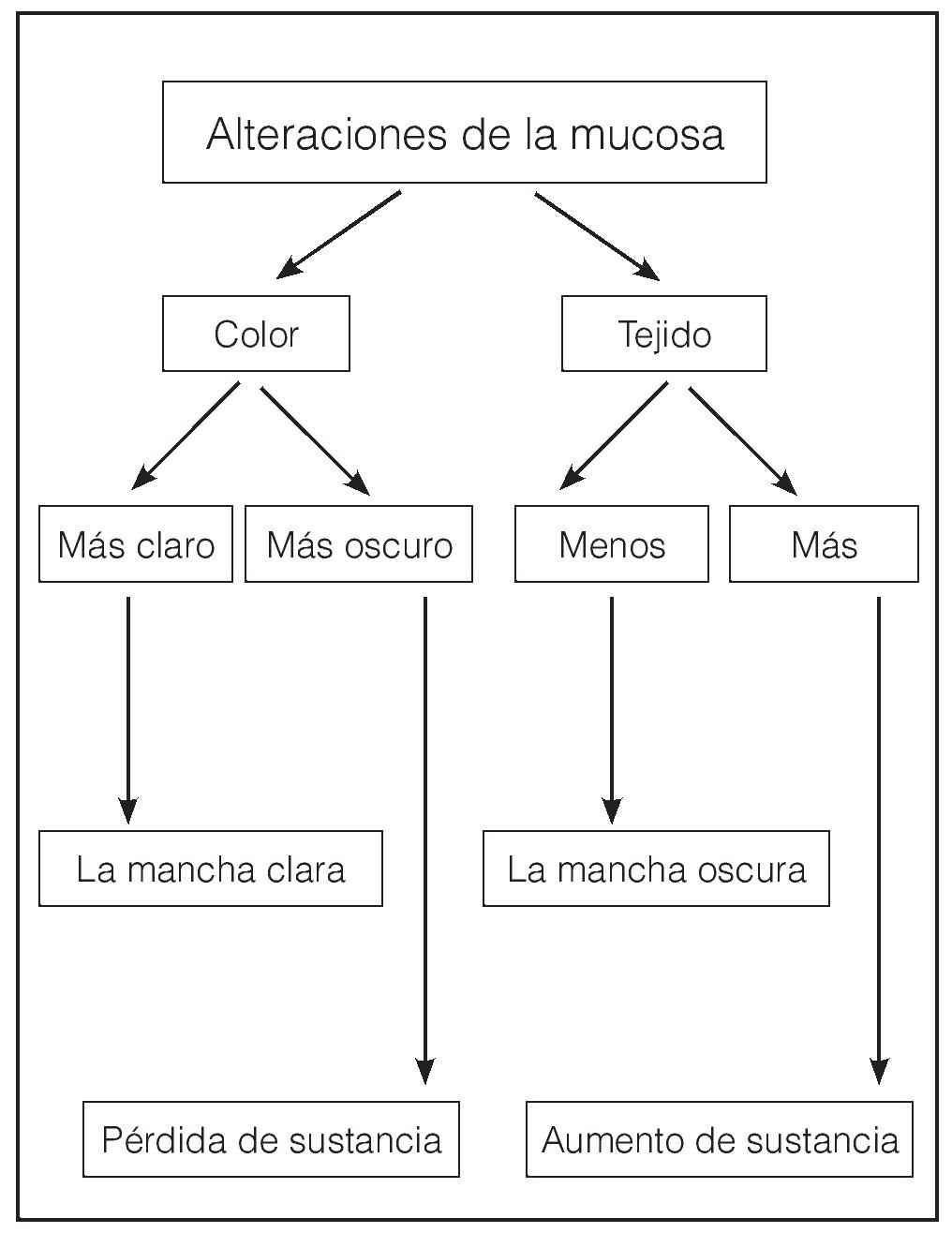
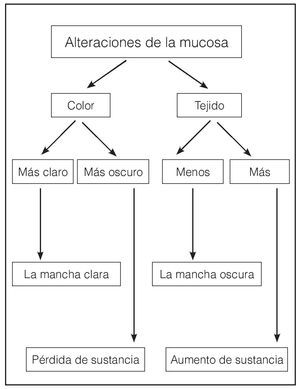
Los resultados obtenidos con las exploraciones expuestas deberían permitir una primera asignación de la patología estudiada a algunos de los grupos principales de enfermedades de la mucosa. En estos grupos se engloban enfermedades que poseen una sintomatología clínica parecida. La mucosa oral puede reaccionar con un cambio de color y/o volumen a la exposición a diversos agentes nocivos. El cambio de volumen se puede expresar por una pérdida de sustancia o un aumento de sustancia (fig. 17).
Figura 17. Alteraciones de la mucosa oral: agrupamiento por síntomas guía.
Las enfermedades que se caracterizan por erosiones o úlceras se incluyen dentro de las patologías con pérdida de sustancia. De este grupo forman parte también las enfermedades caracterizadas por la formación de ampollas o vesículas en la fase inicial que evolucionan rápidamente a una erosión, dado que la erosión es el síntoma predominante del cuadro clínico. Por el contrario, el aumento de sustancia es el síntoma principal en procesos tumorales e hiperplásicos.
En resumen, se pueden definir cuatro grupos principales con síntomas guía distintos. Sin duda, no se pueden evitar los solapamientos entre los grupos. En estos casos hay que guiarse por el síntoma más sobresaliente.
Diagnóstico diferencial
La asignación a alguno de los grupos principales caracterizados por un síntoma guía no es excesivamente complicada, pero decidir a qué enfermedad de este grupo corresponde la alteración hallada puede resultar difícil. Subdividir los grupos principales en subgrupos que se diferencien por criterios clínicos fácilmente identificables es una opción para facilitar la decisión diagnóstica. En el caso de alteraciones de la mucosa blanquecinas, por ejemplo, se comprueba si el epitelio está afectado o está intacto y si el color se debe a un depósito subepitelial o a un recubrimiento del epitelio.
Otros aspectos que tener en cuenta para el diagnóstico diferencial son: la incidencia general, la edad y el sexo del paciente, la localización de la alteración, etc. Estas consideraciones permitirán llegar, en el caso ideal, a una hipótesis diagnóstica. Sin embargo, muchas veces hay que recurrir a exploraciones complementarias (como la biopsia [con cepillo]).
Correspondencia:
Wolfgang Bengel. Röhrenbach 1, 88633 Heiligenberg, Alemania.
Correo electrónico: wbengel@gmx.de