En las últimas décadas del siglo xx se produjo un importante aumento de la prevalencia de personas de edad avanzada en la población, así como de la esperanza de vida, tal y como lo describía la Organización Mundial de la Salud en su Informe Anual 2004. La condición de edentulismo ejerce un impacto negativo sobre la calidad de vida en relación a la salud oral. Este informe detallaba también que los pacientes que demandaban tratamiento con implantes pero recibían prótesis convencionales no se encontraban satisfechos con ellas, mostrando solo una mejora marginal en su calidad de vida1. Los pacientes que llevan muchos años usando prótesis completas, sobretodo en la mandíbula, suelen mostrar a menudo insatisfacción debido a la inestabilidad de las prótesis durante el habla y la ingesta. Muchos pacientes registran dolor durante la masticación, sobretodo los que presentan una atrofia extrema de la mandíbula posterior con el nervio alveolar localizado justo por debajo de la cresta residual. La colocación de implantes como soporte de las prótesis representa una opción válida. Sin embargo, el tratamiento con implantes en estos pacientes, se ve complicado por la proximidad a la superficie del nervio alveolar. De hecho, aunque se recurra a colocar implantes cortos, el riesgo de penetración en el conducto dentario, es muy elevado. Para aumentar el hueso disponible y facilitar la inserción de fijaciones en las regiones atróficas, se puede recurrir a los injertos óseos, pero es muy frecuente que los pacientes muestren su rechazo a someterse a este tipo de procedimientos.
Para solventar estas limitaciones, se han propuesto distintas alternativas terapeúticas, como los implantes intraforaminales (puente de Toronto) con cantilever distal largo2,3, los implantes cortos4-6, o los implantes colocados en áreas anatómicas específicas como el maxilar, la región pterigoidea, la tuberosidad o el cigoma7-15. Cualquiera de estos procedimientos requiere un nivel de experiencia quirúrgica considerable y presenta sus propias ventajas, limites, riesgos quirúrgicos y complicaciones que implican costes biológicos y económicos.
En los últimos años, algunos autores han reseñado resultados excelentes empleando fijaciones tanto anguladas como rectas con procedimientos de carga inmediata en la rehabilitación de maxilares edéntulos14,16-24. El clínico puede elegir la inclinación de las fijaciones aprovechando el hueso disponible pero evitando el daño de las estructuras neurovasculares. Si se determina bien la longitud y el eje de inserción adecuados de las fijaciones, se puede conseguir una buena estabilidad primaria, y se puede colocar la prótesis con el protocolo de carga inmediata.
Los pacientes aceptan con mayor facilidad este tipo de tratamientos que los que implican carga diferida, ya que les permiten ahorrarse meses de edentulismo parcial o completo.
El presente estudio clínico se planteó para evaluar una técnica de tratamiento para mandíbulas edéntulas extremadamente atróficas basada en la rehabilitación con prótesis completa fija de carga inmediata soportada por cuatro implantes colocados en la región intraforaminal.
Método y materiales
Los criterios de inclusión en el estudio fueron: pacientes de cualquier raza y sexo de al menos 18 años de edad en buenas condiciones de salud que no presentaran contraindicaciones para los procedimientos quirúrgicos y restauradores (ASA-1/ASA-2); mandíbula completamente edéntula o dientes con compromiso periodontal con mal pronóstico a largo plazo; altura y anchura ósea suficientes en la zona intraforaminal para la inserción de implantes de al menos 10 mm de largo y 4 mm de ancho; presencia de una mandíbula posterior extremadamente atrófica (clase D-E de acuerdo con Lekholm y Zarb25, determinada en una tomografía computarizada previa [TAC]) que exigiera aumento de hueso antes de la colocación de los implantes; y pacientes que hubieran rechazado cualquier tipo de injerto óseo.
Los criterios de exclusión fueron infección aguda en la zona escogida para el implante, enfermedades de la sangre, problemas de coagulación, presencia de enfermedades autoinmunes, diabetes mal controlada, enfermedades óseas metabólicas, embarazo o lactancia, bruxismo o rechinamiento, radioterapia de cabeza y cuello o quimioterapia en los últimos 12 meses; mala higiene oral; y escasa motivación para acudir a las visitas de control.
Cuando dos o más implantes no podían colocarse con un torque de inserción de al menos 30 Ncm, no se llevaba a cabo la carga inmediata y los implantes se dejaban en curación durante 2 meses o más antes de comenzar la fase protésica.
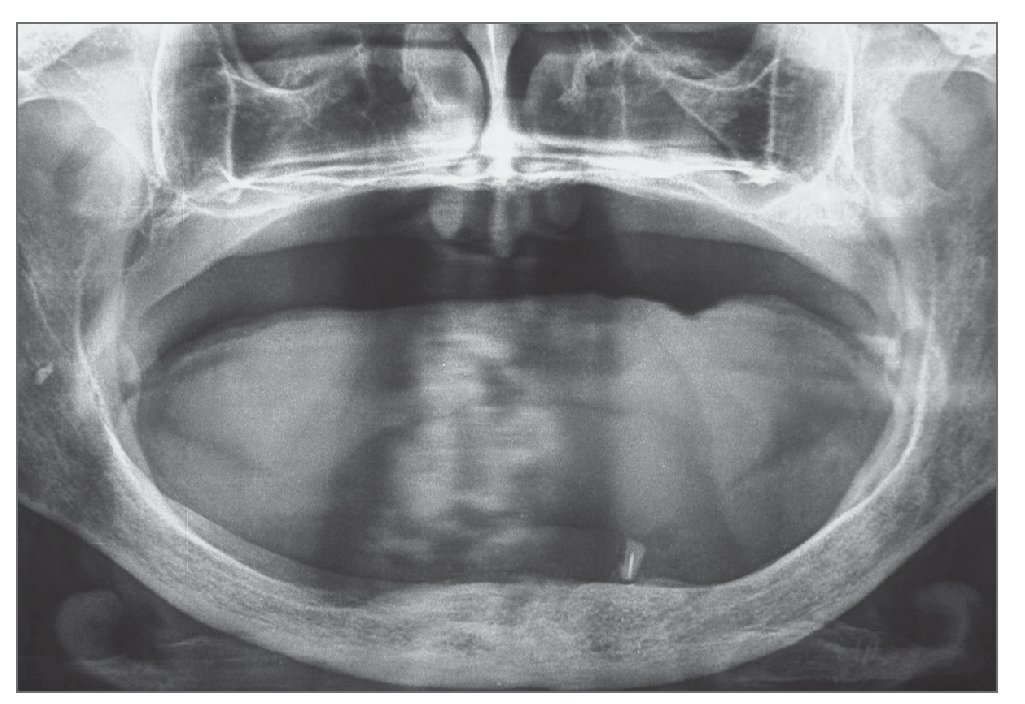
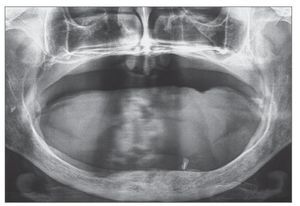
Todos los pacientes fueron informados del propósito del estudio, así como de los posibles tratamientos alternativos, y dieron su consentimiento informado. Fueron tratados en una clínica dental por un cirujano con considerable experiencia clínica y con el procedimiento de carga inmediata. Los procedimientos de diagnóstico preliminares consistieron en radiografías panorámicas, TAC, y un cuidadoso examen clínico del paciente (fig. 1).
Figura 1. Radiografía panorámica preoperatoria de un paciente con atrofia alveolar posterior extrema.
Se cumplieron las normas generales, revisadas en 2000, de la Declaración de Helsinki de 1975 para investigación biomédica con sujetos humanos.
Dos días antes de la cirugía los pacientes iniciaron enjuages con un colutorio de digluconato de clorhexidina al 0,2% (Curasept, Curaden Healthcare) dos veces al día, que mantuvieron durante toda la semana posterior.
La cirugía se llevó a cabo bajo anestesia local con clorhidrato de articaina 1:100.000 (Alfacaina N, Weimer Pharma) y sedación intravenosa con diacepam (Valium 5 mg, Roche). Los pacientes fueron medicados con 2 g de amoxicilina y acido clavulánico (Augmentine, Roche) una hora antes de la cirugía y continuaron con 1 g dos veces al día durante una semana después de la intervención. Durante la cirugía se les administró cortisona (Soldesam 4 mm), antinflamatorios (Lixidol 30 mg), y medicación antiácida (Zantac 50 mg). En caso de dolor se les prescribió un analgésico (Naproxeno sódico [Synflex Forte], Recordati).
Para evitar dañar el nervio dentario inferior la incisión se inició en el lado lingual de la cresta; se practicó del tamaño más pequeño posible para no comprometer la vascularización y reducir las molestias al paciente. Después de levantar un colgajo y detectar el agujero mentoniano, se valoraron la longitud del asa del nervio mentoniano y la forma del hueso, empleando una sonda atraumática de cabeza roma, introduciéndola cuidadosamente entre el hueso cortical y el cuerpo del nervio.
Cuando quedaban dientes en mal estado se procedía a su extracción y se legraban cuidadosamente los alveolos. Cuando era necesario se regularizaba la cresta alveolar edéntula.
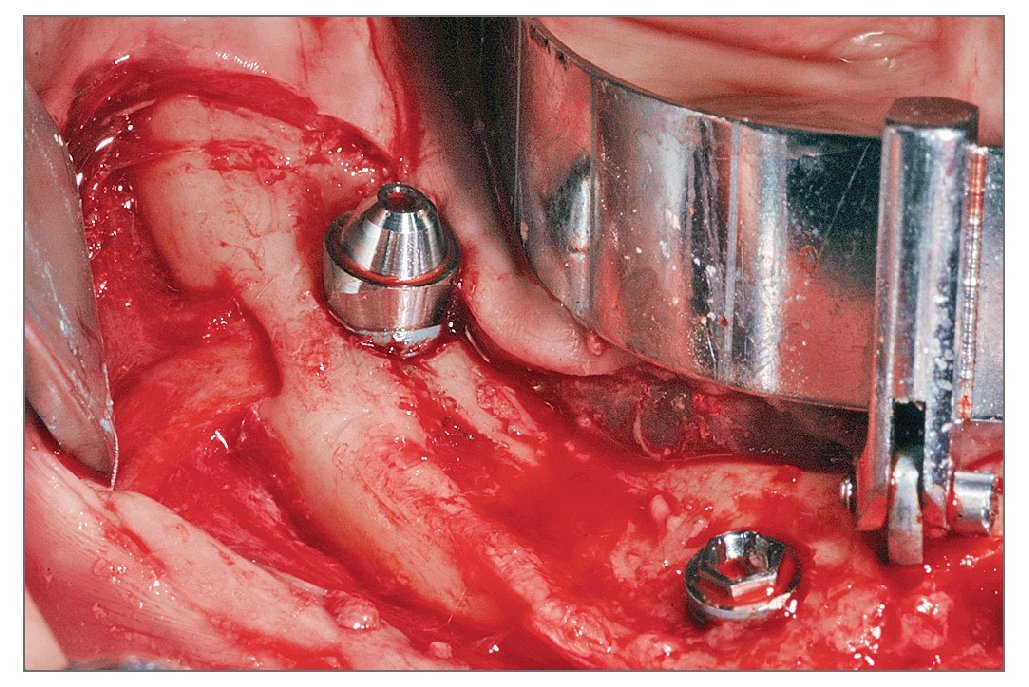
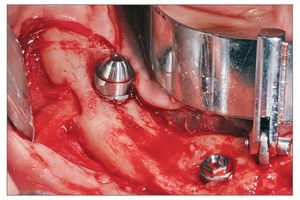
Todos los pacientes recibieron cuatro implantes intraforaminales (Branemark System MK IV o NobelSpeedy Groovy, Nobel Biocare). En primer lugar se colocaban los dos implantes angulados distales cerca de la salida del nervio. A continuación se preparaban las dos zonas mesiales a nivel de los incisivos laterales. Para abarcar la máxima cantidad de hueso posible y minimizar la longitud del cantiléver, durante la preparación de la zona de los implantes, el taladro se insertó crestalmente a nivel del nervio alveolar y después se inclinó aproximadamente 30 grados en relación al plano oclusal. El eje de colocación del implante se escogió cuidadosamente para evitar el daño del canal mandibular empleando una Guía Branemark System All-on-Four (fig. 2). Con esta angulación, incluso cuando se colocan implantes intraforaminales, los pilares distales pueden emerger en la zona del segundo premolar/primer molar lo que permite una gran reducción del cantiléver distal.
Figura 2. Imagen intraoperatoria de un implante angulado distal. Guía All-on-Four del sistema Branemark empleada para asegurar la correcta colocación de los pilares a 30 grados.
Al iniciar la perforación, con un taladro de 2,0 mm, el cirujano valoraba la densidad ósea y realizaba una evaluación subjetiva de la zona. La zona del implante por lo general se dejaba infrapreparada para evitar encastrar el implante y maximizar así su estabilidad.
Durante la colocación del implante se empleaba un controlador del torque (Osseocare, Nobel Biocare) con un límite de torque de 50 Ncm, y en caso de asentamiento incompleto del implante, una llave manual.
Se conectaron pilares multiunidades (MUA, Nobel Biocare) a los implantes. En los implantes distales, los pilares se colocaban con una angulación de 17 o 30 grados en relación al eje del implante para permitir un acceso óptimo a la rosca de prótesis, y en los implantes mesiales se colocaban pilares rectos. Después de posicionar la cofia, los tejidos blandos se suturaban con sutura reabsorbible de 5-0 (Monocryl o Vicryl, Johnson & Johnson) y se tomaba una impresión con silicona pesada (Elite Implant Impression Material, Zhermack, Badia Polesine) directamente sobre la cofia. A continuación se posicionaban las cabezas de cicatrización sobre los pilares multiunidades.
Aproximadamente una hora después de la cirugía, se registraba la oclusión y la dimensión vertical óptima empleando cera dental.
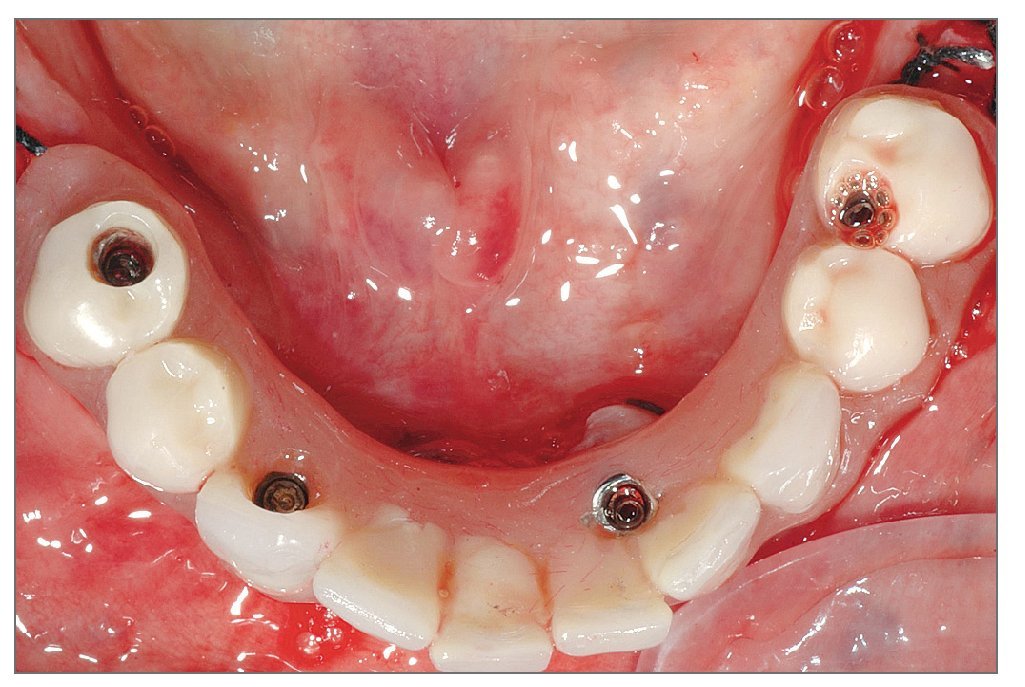
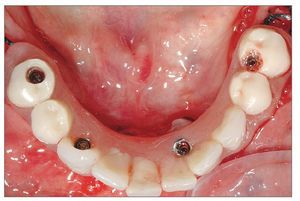
En el plazo de 48 h después de la cirugía, se colocaba una prótesis provisional de resina acrílica con 10 dientes (fig. 3). Los contactos en céntrica y laterales se limitaban a la zona intercanina. Se tomaba una radiografía panorámica para comprobar la posición de los implantes y su acoplamiento con los componentes de la prótesis.
Figura 3. Prótesis provisional colocada a las 3 h de la cirugía.
Después de la cirugía, se instruyó a los pacientes para evitar el cepillado y los traumatismos sobre la zona quirúrgica. Se aconsejó la toma de alimentos fríos durante el primer día y dieta blanda durante la primera semana.
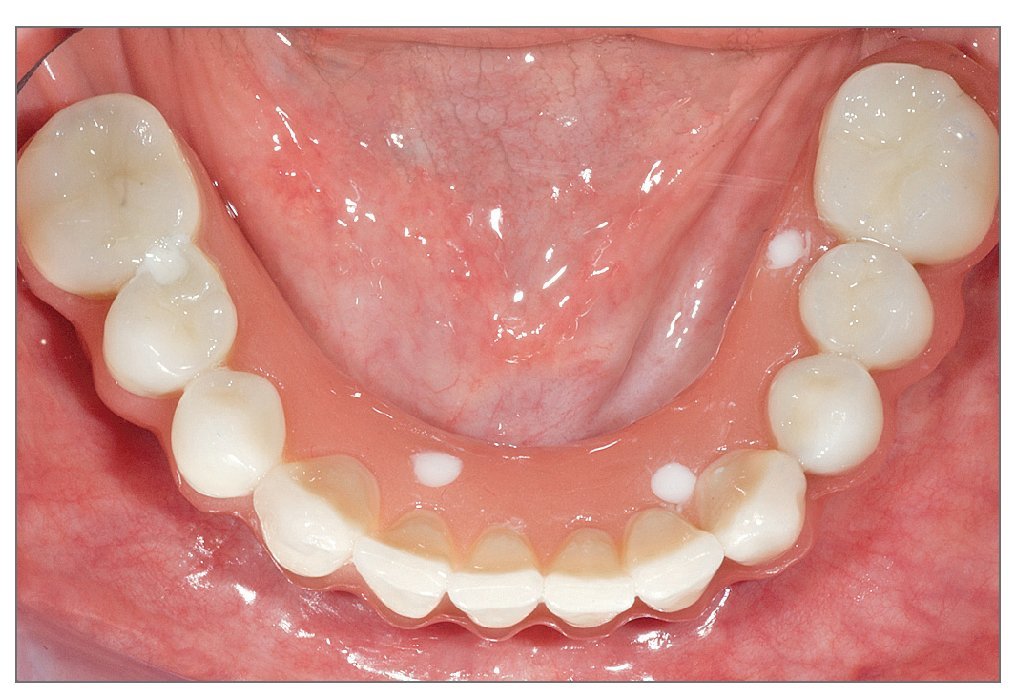
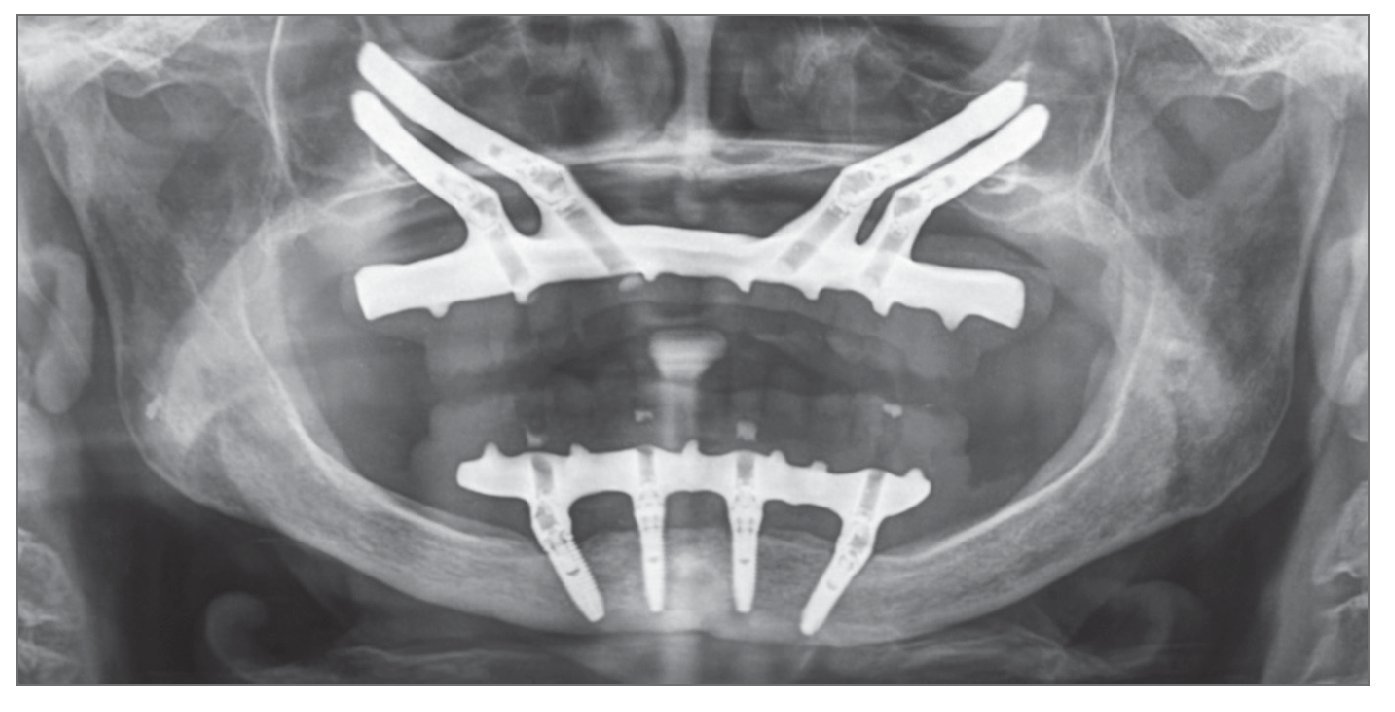
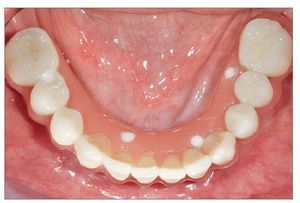
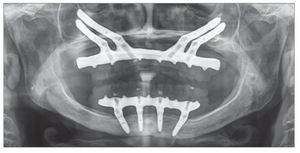
Después de 4 a 6 meses de funcionamiento, los pacientes fueron sometidos a la fase de rehabilitación protésica. La prótesis final se fabricó empleando el sistema Procera CAD_CAM (figs 4 y 5).
Figura 4. Prótesis final fabricada empleando el sistema CAD/CAM de Procera.
Figura 5. Radiografía panorámica de la prótesis final.
Procedimientos de seguimiento
Durante el primer mes, los pacientes fueron visitados una vez a la semana para visitas de control, en las que se evaluaba la curación de los tejidos y la función de la prótesis. Durante el primer año, se valoraron también cada tres meses el Indice de Placa y el Indice de Sangrado a nivel del implante. Cada implante se examinaba en las cuatro caras (mesial, distal, vestibular y lingual) con un total de 16 puntos por paciente. Cualquier punto en el que a simple vista o mediante una sonda pudiera detectarse placa, independientemente de la cantidad, se valoraba con un 6,25% (1/16) del total de la puntuación23 (100%). Con el Índice de Sangrado se aplicó la misma norma, considerando cualquier punto que mostrara sangrado positivo al sondaje.
A los 6 y 12 meses, y después una vez al año hasta los 5 años, se tomaron radiografías panorámicas y cuando era posible radiografías periapicales empleando la técnica de proyección paralela. La perdida de hueso marginal y el nivel óseo global a lo largo del estudio se valoraron empleando estas radiografías. Se comprobaron también la estabilidad de la prótesis y la oclusión adecuada. En la visita de control del año se comprobó manualmente la estabilidad de los implantes individuales, desenroscando la prótesis y empleando los mangos metálicos de dos instrumentos contrarios.
Finalmente, se valoró mediante un cuestionario la satisfacción del paciente tras un año de función.
Medida de los resultados
Éxito de la prótesis. Prótesis en funcionamiento, sin movilidad ni dolor. Cualquier prótesis que se hubiera tenido que retirar, independientemente del motivo, se consideró fracasada.
Supervivencia del implante. Ausencia de: imágenes radiolúcidas periimplantarias en las radiografías, de supuración y dolor en la zona del implante, de signos de periimplantitis, y de neuropatías o parestesias persistentes.
Pérdida de hueso marginal. Todas las radiografías se escanearon a 600 dpi mediante un escáner (Epson Perfection Pro, Epson). En ellas se valoró el nivel de hueso marginal mediante un software de análisis de imágenes (UTHSCSA Image Tool 3.00 para Windows University of Texas Health Science Center). Como referencia para cada medición se tomó el cuello del implante. Se compararon los valores mesiales y distales empleando la prueba t de Student, y en caso de ausencia de diferencias significativas, los valores se promediaron para obtener un valor único para cada implante. Se comparó también la perdida ósea alrededor de los implantes angulados y axiales mediante la prueba t de Student. El nivel de significación se estableció a p = 0,05.
Resultados
Veinticuatro pacientes (13 varones y 11 mujeres, con una edad media en el momento de la cirugía de 59,83 ± 9,7 años, rango de edad de 40 a 73 años) fueron tratados con esta técnica modificada de junio de 2005 a noviembre de 2007. Entre los pacientes había cuatro fumadores con un consumo medio diario de 13,5 cigarrillos. Doce pacientes habían llevado previamente prótesis convencionales en la mandíbula. En la evaluación preliminar con TAC, la altura de hueso disponible en la región posterior (distancia media de la cresta al conducto mandibular en la región premolar y molar) no excedía nunca los 8 mm. Todos los pacientes fueron rehabilitados mediante prótesis completas fijas de carga inmediata soportadas por cuatro implantes intraforaminales. Las prótesis provisionales se colocaron siempre los dos primeros días tras la inserción de los implantes. No se produjeron complicaciones durante los procedimientos quirúrgicos y protéticos.
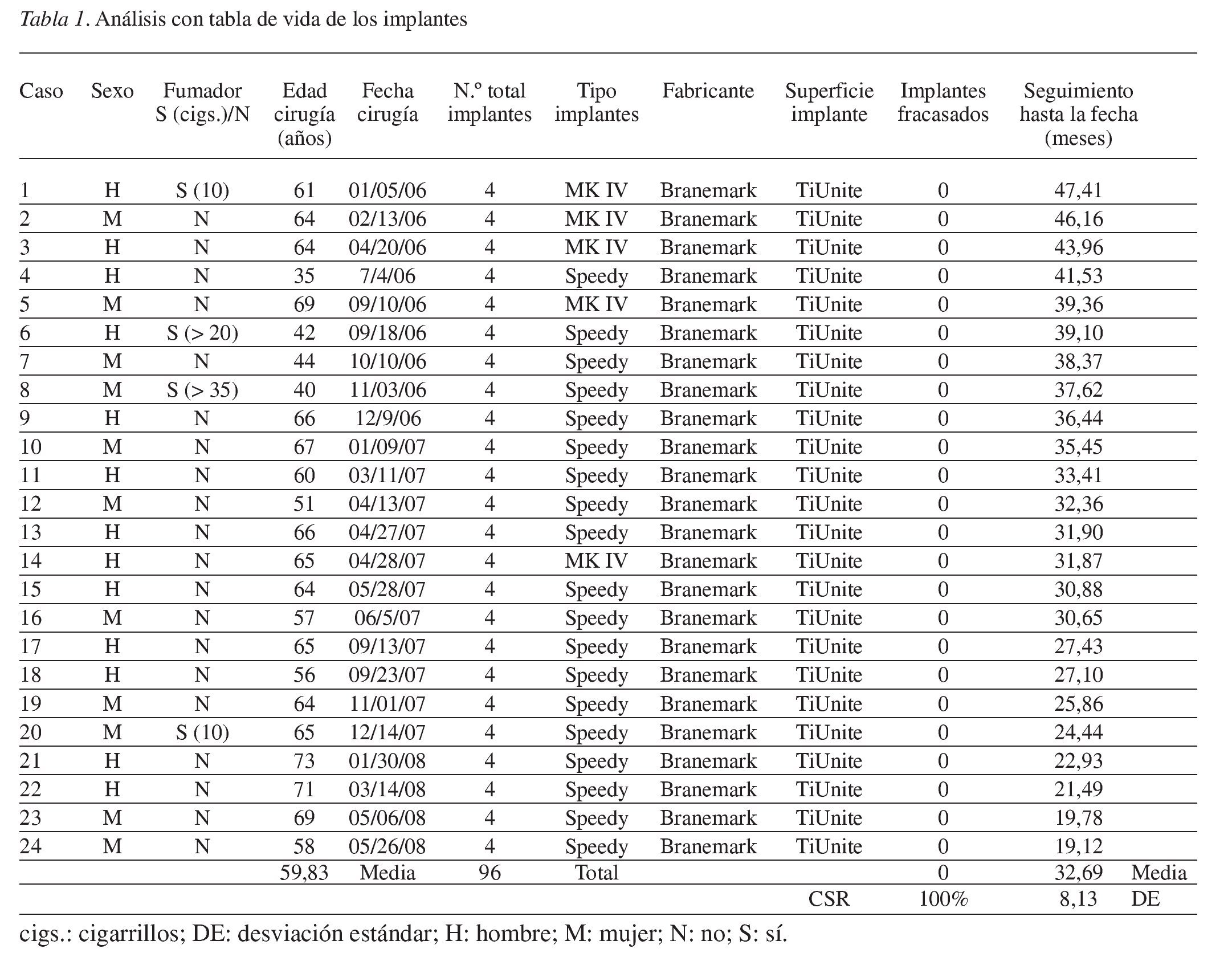
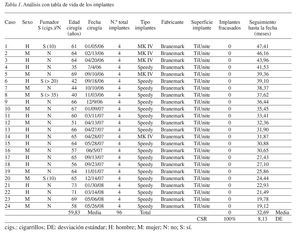
El rango de seguimiento fue de 19 a 47 meses (media 32,69 meses) con 17 pacientes seguidos durante al menos 24 meses de función (tabla 1). Todos los pacientes volvieron a las visitas de control citadas.
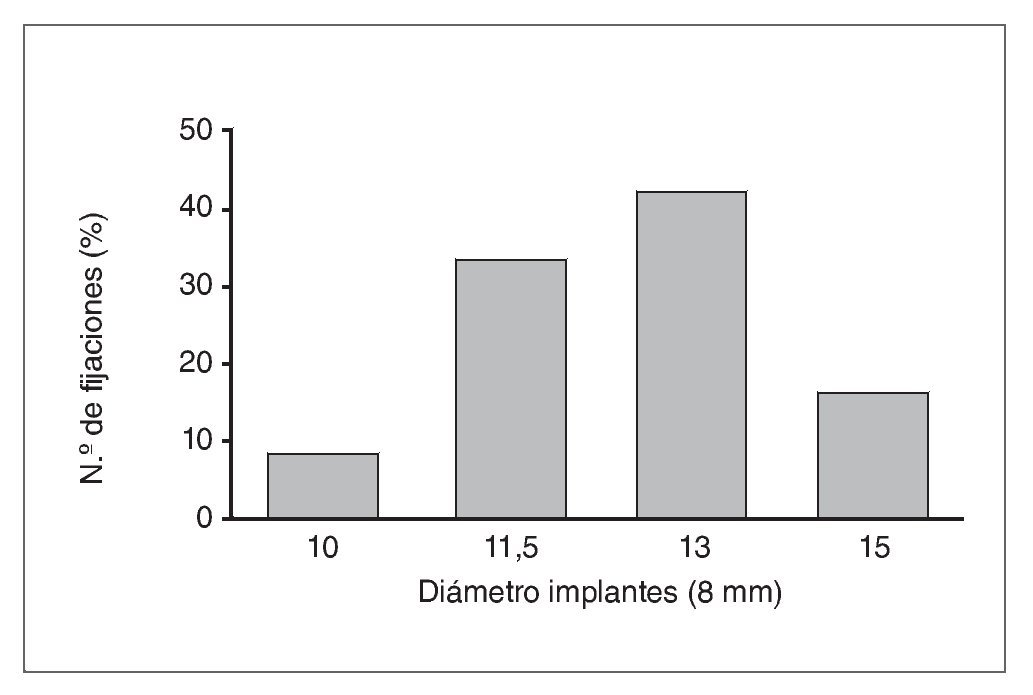
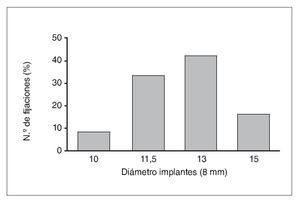
Se colocaron un total de 96 implantes: 80 NobelS-peedy Groovy y 16 Branemark System MK IV. En todos los casos, el diámetro de los implantes fue de 4 mm, mientras que la longitud varió de 10 a 15 mm (fig. 6). El torque de inserción fue superior a 50 Ncm en todos los casos, por lo que todos los implantes consiguieron estabilidad primaria.
Figura 6. Distribución de los implantes de acuerdo con su diámetro.
La tasa de supervivencia acumulada de los implantes fue del 100% ya que en el momento de este escrito no se había producido ningún fracaso. El éxito de los implantes también fue del 100% ya que todas las prótesis eran estables y funcionales. No se reseñaron efectos adversos.
Después de 12 meses de carga funcional, la perdida ósea alrededor de los implantes axiales y angulados promedió 0,9 ± 0,4 y 0,8 ± 0,5 mm en los implantes axiales (n = 42) y angulados (n = 42), respectivamente. Esta diferencia no fue estadísticamente significativa (p < 0,05). La diferencia entre los cambios en el nivel de hueso mesiales y distales tampoco fue estadísticamente significativa. En tres pacientes no fue posible valorar la perdida ósea marginal después de 1 año, por no disponer de radiografías.
El Indice de Placa y el Indice de Sangrado, medidos en los 24 pacientes, mostraron mejoría durante el primer año. De hecho, demostraron una disminución progresiva importante. Los valores registrados a los 6 y 12 meses promediaron 15,3% ± 6,8% y 6,1 ± 3,2% en el Índice de Placa y 5,0% ± 3,2% y 1,3% ± 1,9% en el Indice de Sangrado, respectivamente.
Después de un año de funcionamiento, los pacientes devolvieron un total de veintiún cuestionarios de la evaluación de satisfacción. La estética, fonética, y masticación se consideraron excelentes o muy buenas en un 83%, 73%, y 91% de los pacientes, respectivamente.
Discusión
La cada vez mayor popularidad de los tratamientos con implantes puede atribuirse a sus resultados predecibles a largo plazo y a las múltiples ventajas que ofrecen las prótesis implantosoportadas, tanto para clínicos como para pacientes, documentadas por un considerable cuerpo de evidencia. El procedimiento de carga inmediata mejora todavía más la aceptación de los tratamientos con implantes, ya que reduce significativamente el tiempo total de tratamiento y el costo global. Muchos estudios han reseñado unos resultados clínicos excelentes en la rehabilitación mandibular y maxilar mediante prótesis implanto-soportada de carga inmediata, junto con una completa satisfacción de los pacientes respecto a la estética, fonética, y función, lo que conduce a un elevado nivel de aceptación26-33.
En los protocolos de rehabilitación fija con carga inmediata se ha implicado mucho a la mandíbula edéntula, debido a que por lo general suele presentar una buena calidad y cantidad de hueso a nivel intraforaminal, incluso en casos de atrofia severa del proceso alveolar posterior.
En el protocolo original de Schnitman, desarrollado en los años 90, se emplearon implantes sumergidos y también implantes de carga inmediata23,34. Los primeros se dejaban sin carga hasta el momento de colocar la prótesis final, mientras que los últimos se cargaban desde el primer momento, dando soporte a la prótesis fija provisional. Sin embargo, el buen nivel de osteointegración conseguido por los implantes de carga inmediata, sugirió que estos se podían incluir también en la rehabilitación final y alentó la realización de un mayor número de estudios sobre el concepto de carga inmediata.
Con el tiempo, se ha producido una tendencia a la reducción progresiva del número de implantes intraforaminales para soporte de rehabilitaciones de arcada completa con carga inmediata. El número mínimo fue el que propuso el concepto de Branemark Novum, que solo empleaba tres implantes. Sin embargo, este protocolo solo iba dirigido a una población muy restringida de pacientes con unos requisitos morfológicos y anatómicos muy selectivos35.
Varios autores han investigado la posición e inclinación óptimas de los implantes. Se han identificado algunas de las ventajas biomecánicas del empleo de implantes angulados: permiten obtener una mayor extensión anteroposterior, evitan cantilevers más largos, y mejoran la distribución de la carga oclusal2. Las pruebas sobre modelos36 y el análisis mediante el elemento finito37 llevado a cabo sobre implantes unitarios angulados mostró que los implantes angulados aumentaban la tensión en el hueso adyacente. Por otro lado los implantes angulados, probablemente terminan doblándose lo que aumenta la tensión en el hueso marginal38. Sin embargo, cuando el implante pertenece a una prótesis múltiple implantosoportada, se dobla menos debido a la extensión de los implantes y a la rigidez de la estructura de la prótesis39.
Las mediciones de la tensión realizadas por Krekmanov mostraron que entre los implantes angulados y los no angulados, no había diferencias en las fuerzas y momentos de doblado2. De hecho, los modelos teóricos muestran que debido a la inclinación de los implantes, una base de prótesis mayor reduce la fuerza que actúa sobre ellos16. Por lo tanto, desde un punto de vista biológico, puede resultar más importante la posición del cuello del implante que la propia inclinación del mismo. Una ventaja de este diseño para la prótesis es la mayor distancia que se da entre los implantes, lo que crea una distribución más regular y una extensión A-P mayor, en comparación con las rehabilitaciones de tipo Toronto/Branemark, sobre todo en los cuerpos mandibulares de forma rectangular.
Este estudio clínico se diseñó para evaluar el resultado de una técnica en la que se optaba por implantes angulados para la rehabilitación de pacientes con mandíbulas posteriores severamente atróficas. Los resultados preliminares del presente estudio prospectivo son muy positivos y coinciden con informes previos de autores que adoptaron una técnica muy similar19,23. Los valores de perdida de hueso periimplantaria registrados después de un año concuerdan bien con los valores convencionales y con los resultados de estudios previos similares, lo que refleja la buena distribución de las fueras de carga conseguidas con esta configuración de los implantes incluso en casos clínicos de atrofia extrema19,23. La principal diferencia entre la técnica All-on-Four original y la presente técnica es que todos los pacientes tratados en este estudio presentaban una mandíbula posterior muy atrófica debido a un edentulismo muy prolongado. Esto requirió un especial cuidado en la fase de planificación del tratamiento y en la elección del eje de inserción de los implantes angulados. Es importante identificar y aislar bien el trayecto del nervio alveolar inferior, y el del foramen mentoniano, y realizar una evaluación clínica y radiográfica del asa anterior de este último. Esta asa representa el límite posterior de la rehabilitación intraforaminal con implantes.
Por otra parte, en los pacientes que presentan atrofia del hueso alveolar en la zona retroforaminal, a menudo se observa que el nervio alveolar presenta una localización muy superficial, lo que aumenta el riesgo de daño del canal mandibular. En estos casos, el procedimiento quirúrgico para la colocación de los implantes debe tener en consideración la condición anatómica del reborde alveolar posterior del paciente. La realización de una incisión mediocrestal convencional podría dañar el nervio, aumentando el riesgo de neuropatía, parestesia o anestesia del labio inferior y del mentón. Por ello, para evitar el daño del nervio, en las proximidades de la salida del mismo, la hoja del bisturí debe dirigirse por el lado lingual de la cresta.
El presente protocolo, permite obtener un nivel de satisfacción del paciente muy bueno, reduce las molestias postquirúrgicas, y asegura una recuperación inmediata de la función masticatoria y estética. Esta técnica puede resultar especialmente valiosa para aquellos pacientes que han usado prótesis durante un tiempo prolongado y que manifiestan un claro malestar en la masticación y el habla por la inestabilidad de la misma. Es frecuente también que estos pacientes sufran dolor durante la masticación debido a la superficialización del nervio mandibular y a la compresión sobre los tejidos blandos causada por la prótesis removible, y por ello buscan una rehabilitación fija. En los pacientes incluidos en este estudio, todos estos problemas desaparecieron después del tratamiento con rehabilitación implanto-soportada.
Es de estacar además la disminución progresiva observada de los índices de placa y sangrado. Creemos que la contribución de los higienistas dentales fue importante no solo para la limpieza profesional sino también por su papel activo en la educación y motivación de los pacientes para mantener unos niveles óptimos de higiene oral.
Conclusión
La mínima incidencia de complicaciones quirúrgicas, excelente éxito de los implantes y prótesis, elevado nivel de satisfacción de los pacientes, y mejora de los niveles de higiene oral observados a lo largo del estudio confirman la fiabilidad y aceptación de la presente técnica para la rehabilitación de mandíbulas edéntulas atróficas.
Correspondencia: E. Agliardi.
Via Roma 15. Bollate (MI) 20021. Italia.
Correo electrónico: e.agliardi@studioagliadi.it