En la práctica diaria, el odontólogo se enfrenta muy a menudo al dilema de decidir hasta dónde puede llegar la odontología conservadora y a partir de qué momento tiene que optar por la colocación de un implante. Esta problemática surge sobre todo en dientes que han sufrido una gran pérdida de estructura dentaria y cuya conservación requiere medidas de gran alcance como un tratamiento endodóntico, la reconstrucción con perno, el recubrimiento con corona y/o una intervención quirúrgica preprotésica o tratamientos ortodóncicos previos. Las estadísticas de éxito por sí solas no son suficientes para decantar la decisión a favor del tratamiento conservador o, al contrario, a favor del implante. Las condiciones generales del tratamiento y los aspectos endodónticos, periodontales y protésicos del diente correspondiente son los factores determinantes en el proceso de toma de decisiones y deben evaluarse de forma crítica en interés del bienestar del paciente a largo plazo.
(Quintessenz. 2010;61(8):929-34)
IntroducciónLa introducción de la implantología en la odontología supuso la posibilidad de rehabilitar arcadas dentarias con prótesis fijas o parcialmente removibles sin necesidad de incluir los dientes naturales. Los primeros sistemas utilizados a gran escala se integraban en el hueso alveolar adyacente mediante un encapsulamiento de tejido conectivo. Hoy en día los implantes roscados cilíndricos de titanio que se unen al hueso por osteointegración son considerados el tratamiento de referencia. Albrektsson et al.2 describieron la osteointegración como la aposición directa de hueso vital en la superficie del implante. La indicación principal de los implantes dentales había sido la rehabilitación de maxilares totalmente edéntulos, a la que le siguió la rehabilitación de maxilares parcialmente edéntulos.
Perspectivas a largo plazo y criterios de éxito de los implantes dentalesEn un estudio retrospectivo de 8.139 implantes, Albrektsson et al. comunicaron tasas de éxito del 99,1% para 334 implantes mandibulares y del 84,9% para 106 implantes maxilares, presentes en la revisión al cabo de 5 a 8 años. Se examinaron principalmente los criterios de éxito referidos a implantes descritos por Albrektsson et al.4 en otro documento, es decir, la ausencia de movilidad y de imágenes radiolúcidas y una mínima reabsorción ósea vertical. Los fabricantes cifran la tasa de éxito de los implantes dentales en un 95%, si bien no entran en consideraciones sobre distintas situaciones terapéuticas o las circunstancias de los pacientes. Los metaanálisis llevados a cabo mostraron tasas de éxito del 92,5-93,6% para prótesis implantosoportadas de varios elementos y del 96,7-97,5% para implantes unitarios durante un período de 6-7 años1,18. Sin embargo, en implantología dental no se utiliza una definición clara de «éxito». Se ha propuesto una multitud de criterios de éxito para los implantes4, pero según Lindh et al.18 sólo unos pocos estudios aplican consecuentemente una serie de criterios uniformes. En lugar de ello, la mayoría de los estudios sobre implantes a largo plazo recurren a las tasas de supervivencia, las cuales no se deberían confundir con tasas de éxito estrictamente definidas.
La heterogeneidad de los criterios de inclusión y exclusión de los participantes de los estudios es tal que en muchas ocasiones no se tienen en cuenta factores clínicamente relevantes que lastran el éxito de los implantes como el tabaquismo y el consumo abusivo de alcohol, la mala higiene bucal o parafunciones y bruxismo. En muchos estudios quedaron excluidos de la participación los pacientes con una densidad ósea reducida (como en situaciones tipo IV) en el maxilar posterior, lo que impidió poner de manifiesto las desventajas de los implantes con superficies mecanizadas y pulidas en estas situaciones. Esta problemática no desapareció hasta la introducción de implantes más modernos con superficie rugosa. Además, se propuso que en las estadísticas de éxito sólo se tuvieran en cuenta los implantes osteointegrados y sometidos a carga funcional26. Asimismo no se debían considerar como fracasos los implantes que no se pudieran someter a carga con una prótesis que acarreasen la lesión de estructuras anatómicas adyacentes26. Si se incluyen en las estadísticas los fracasos que se producen antes de la osteointegración o de la fase de carga se obtienen tasas de supervivencia claramente diferentes (del 5,8% en implantes unitarios en la mandíbula posterior y del 10,3% en los maxilares edéntulos o parcialmente edéntulos)19.
Perspectivas a largo plazo y criterios de éxito en la endodonciaEn la endodoncia el éxito se mide en base a los criterios de Strindberg28. En este caso, el éxito se define clínicamente por la ausencia de síntomas y radiológicamente por la curación del ligamento periodontal y la presencia de una lámina dura intacta (a excepción de un espacio periodontal ligeramente ensanchado junto al material de obturación endodóntico)28. Un metaanálisis de las tasas de éxito de tratamientos endodónticos primarios, que incluyó 63 estudios de los años 1922 a 200221, proporcionó tasas del 68-85% para las décadas entre 1950 y 2000. Llamó la atención las diferencias en función de los terapeutas, registrándose tasas de éxito del 64,4% si el tratamiento corría a cargo de odontólogos generalistas, del 68,4% si se trataba de estudiantes, del 82,9% en el caso de estudiantes de postgrado en endodoncia y del 87,6% si se trataba de endodoncistas21. En numerosos estudios se incluían casos tratados por estudiantes o se utilizaban técnicas actualmente obsoletas que contemplaban el uso de instrumentos no estandarizados. No se han tenido en cuenta estudios a largo plazo en los que se utilizaron métodos endodónticos y medios auxiliares modernos (como el microscopio dental, la conductometría eléctrica, la instrumentación ultrasónica, instrumentos rotatorios de níquel-titanio) o técnicas de obturación adhesivas. Para dientes sin radiolucidez periapical se describieron tasas de éxito del 82,1-90,1%, pero para dientes con radiolucidez periapical estos valores disminuyeron hasta el 69,6-81,4%21. Los períodos de seguimiento dispares, que en algunos estudios se iniciaron ya a partir de los 6 meses, pueden ser responsables en parte de esta diferencia21. Tampoco es excepcional que tengan que transcurrir períodos de hasta 4 años hasta la osteointegración completa22.
En vista de las estadísticas de supervivencia empleadas en la implantología, en la endodoncia también se llevaron a cabo estudios en los que se evaluó la capacidad funcional del diente y no sólo la mera curación periapical. Se pudo seguir la evolución de dientes sometidos a tratamiento endodóntico en base a una casuística amplia compuesta por datos de pacientes facilitados por grandes aseguradoras. Salehrabi y Rotstein25 documentaron 1.462.936 tratamientos durante un período de 8 años con una tasa de supervivencia del 97,0% y Chen et al. hicieron lo propio con 1.557.547 tratamientos endodónticos durante un período de 5 años con una tasa de supervivencia del 92,9%. Iqbal y Kim14 mostraron en un metaanálisis con un período de control de 6 años resultados similares para las tasas de supervivencia de implantes (95%) y de dientes endodonciados (94%) provistos en ambos casos de una prótesis definitiva. En base a esta evidencia queda claro que no se pueden utilizar únicamente tasas de éxito o de supervivencia para inclinarse por la conservación del diente natural o por un tratamiento con implantes.
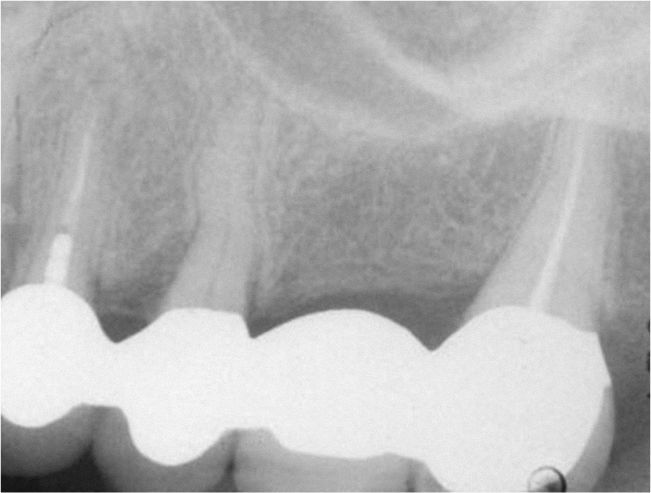
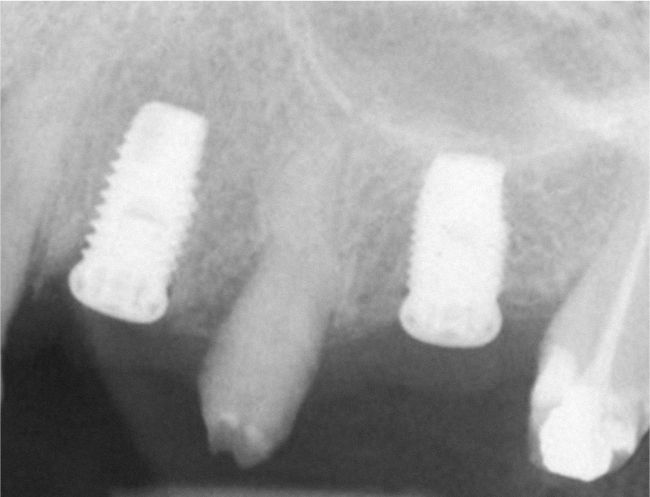
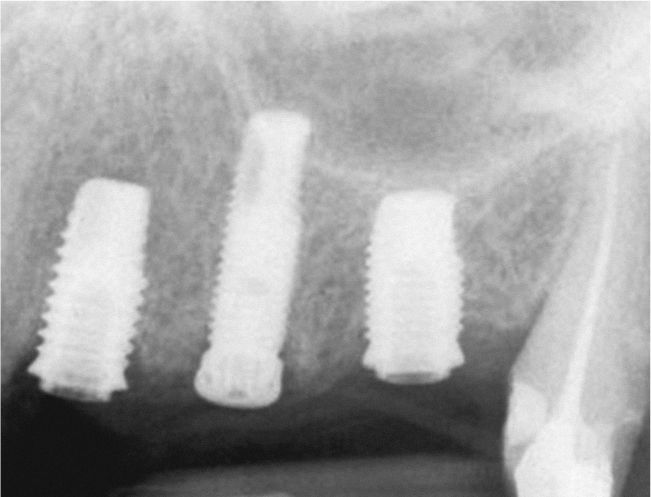
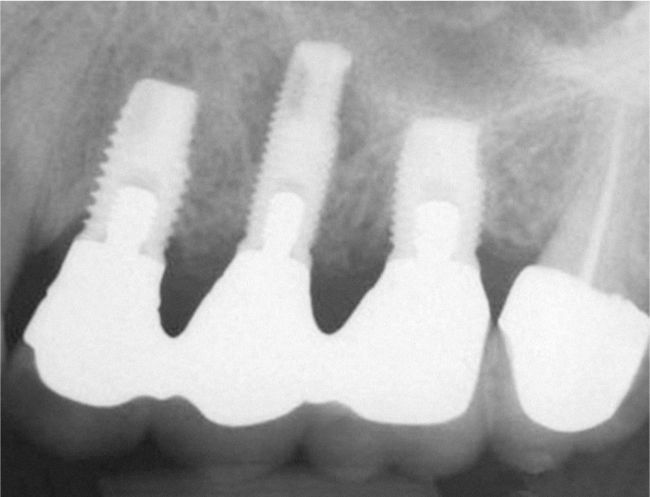
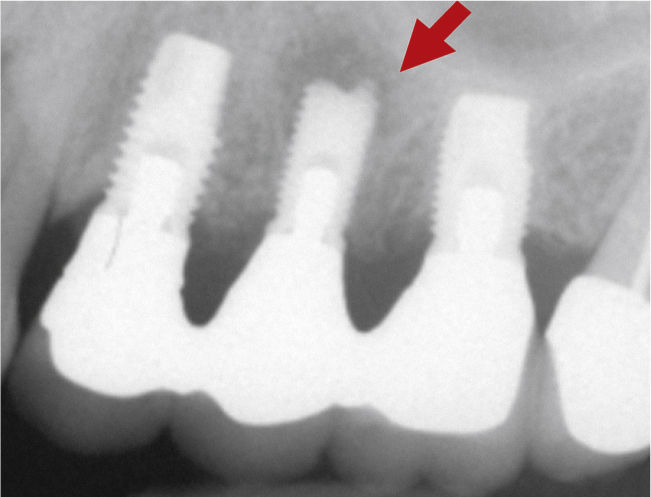
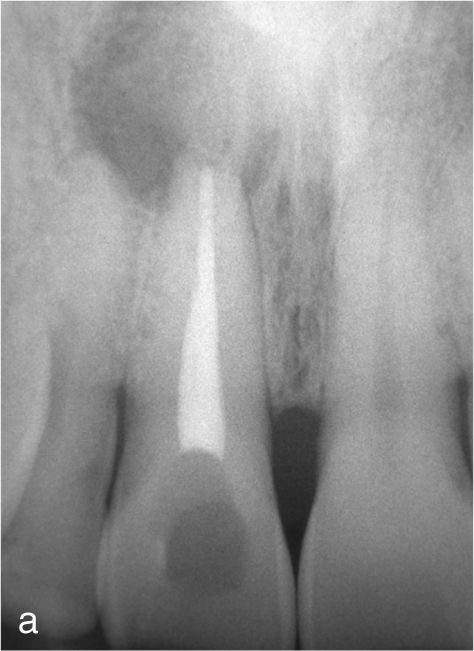
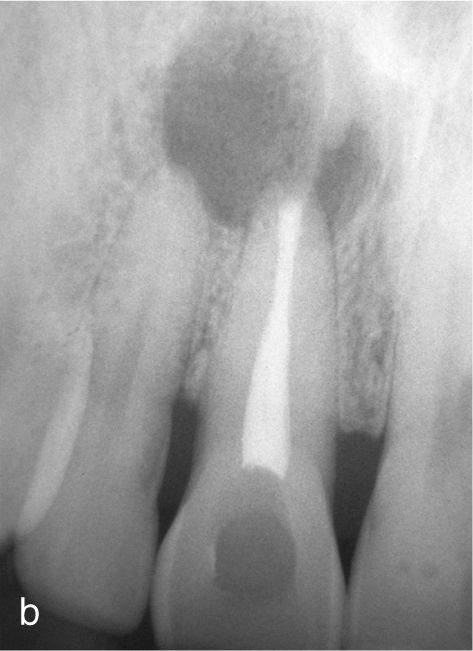
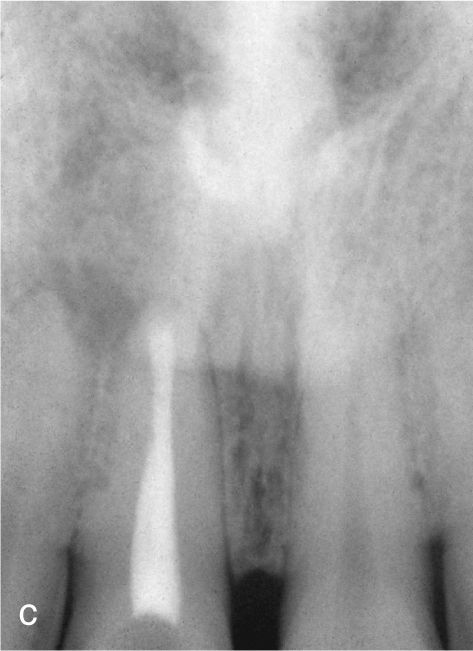
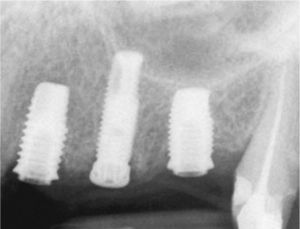
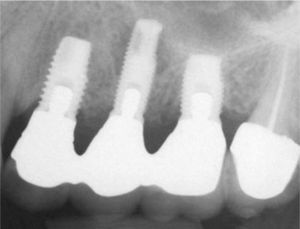
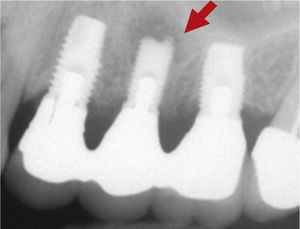
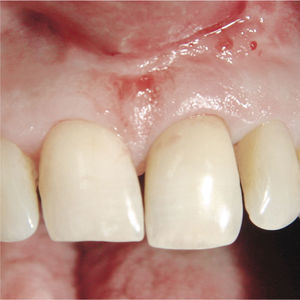
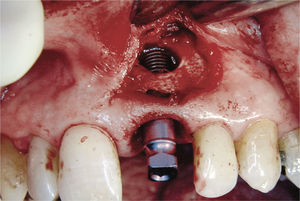
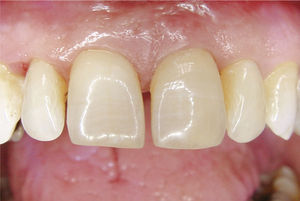
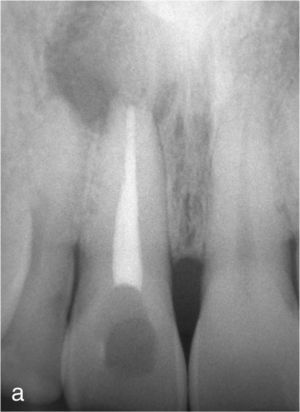
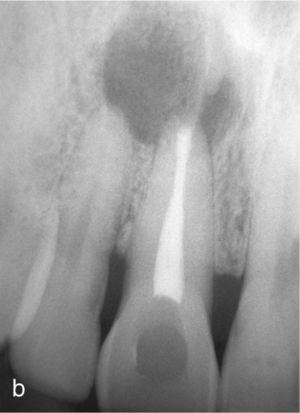
Planificación del tratamiento en función del terapeutaDiversos documentos de consenso abogan a favor de la exodoncia de piezas dentarias que muestran una alteración patológica apical o que necesitan un retratamiento5,13. Como consecuencia de la especialización de los odontólogos se produce un aislamiento de diversas especialidades y la preferencia por un enfoque terapéutico conocido. Las figuras 1a a 1e ilustran un plan de tratamiento basado exclusivamente en implantes. Una paciente de 37 años, sin antecedentes médicos de interés, acudió a la consulta por molestias leves recidivantes en mesial del primer premolar superior izquierdo. En la exploración periodontal se constató la presencia de una bolsa de 5mm de profundidad en mesial (fig. 1a). La ubicación de la alteración y la circunstancia de que el diente en cuestión estuviera restaurado con un perno llevó a establecer un diagnóstico de sospecha de perforación por el perno. Después de la retirada del puente y de la extracción del primer premolar se colocaron sendos implantes en la región del primer premolar y del primer molar (fig. 1b). La anatomía radicular del segundo premolar hacía que su pronóstico protésico no fuera en absoluto prometedor, por lo que dicho diente también se sustituyó por un implante (fig. 1c). En este último implante se desarrolló una periimplantitis apical (fig. 1d) tratada sin éxito mediante una resección del extremo apical del implante (fig. 1e). Una evaluación crítica del caso reveló después de la extracción del primer molar que no había existido una perforación provocada por el perno. En ningún momento se había llevado a cabo una valoración alternativa de la patología desde una perspectiva endodóntica. Probablemente con un tratamiento periodontal del diente se habrían logrado los resultados deseados10.
Las prótesis sobre implantes dentales muestran una mayor tendencia a dar complicaciones en comparación con las restauraciones convencionales12 y la supervivencia prevista en un período de 5 a 10 años es inferior respecto a la del implante24. La fase de adaptación del paciente es más larga que en las prótesis dentosoportadas9. Además, la pérdida de uno o varios implantes como parte de restauraciones complejas puede dar lugar a secuelas importantes, algunas veces incluso irreparables, para un tratamiento con prótesis posterior. Con frecuencia, los problemas que aparecen en relación con prótesis dentosoportadas son más fáciles de corregir.
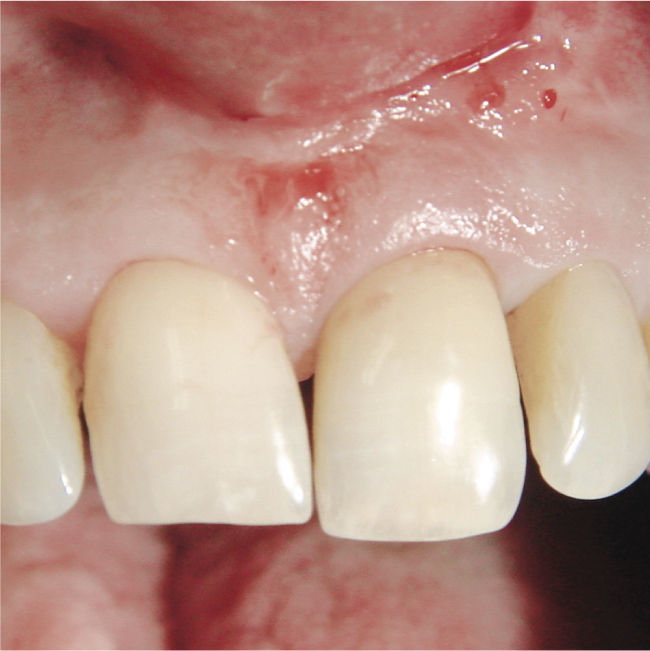
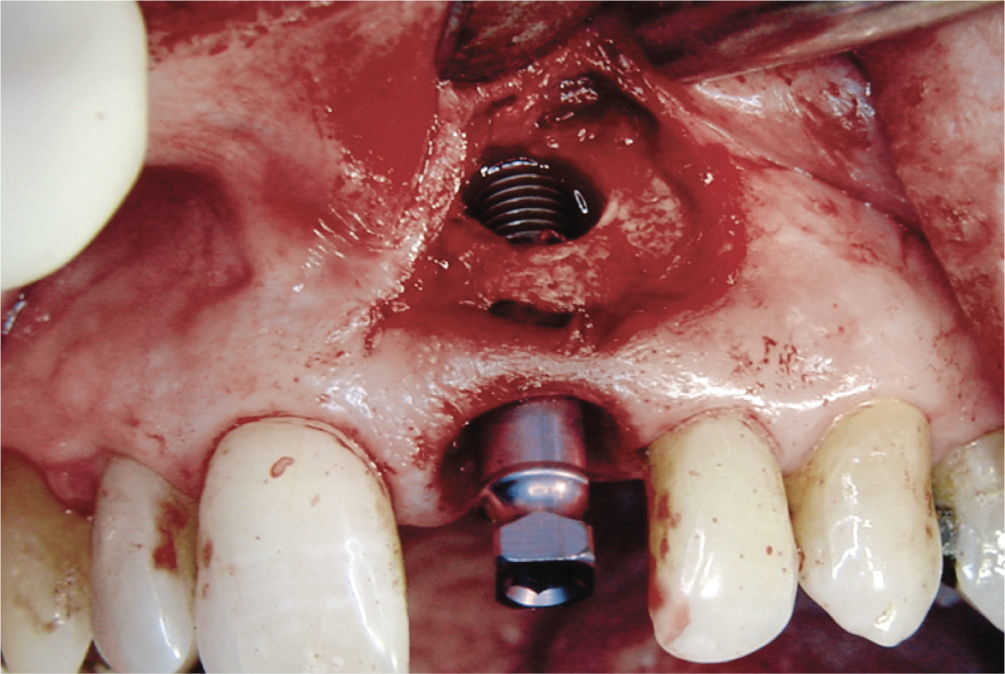
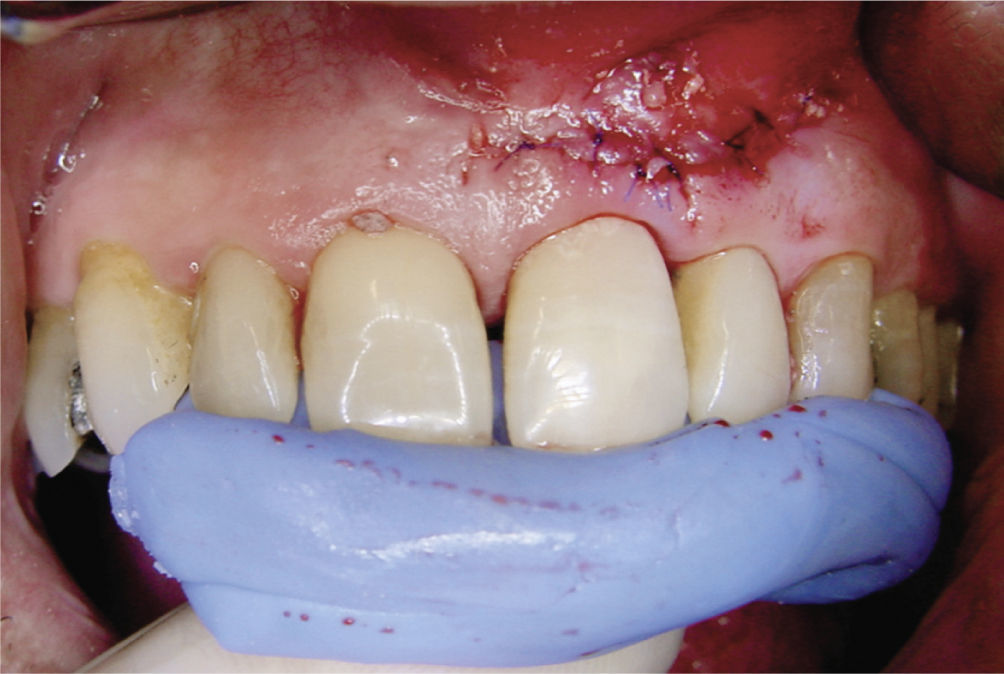
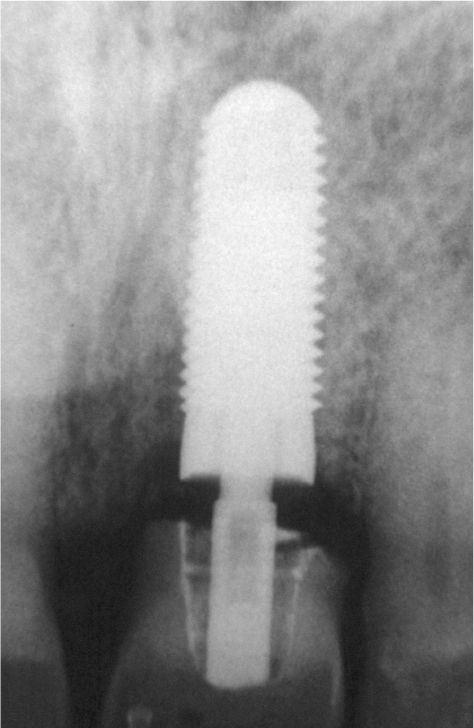
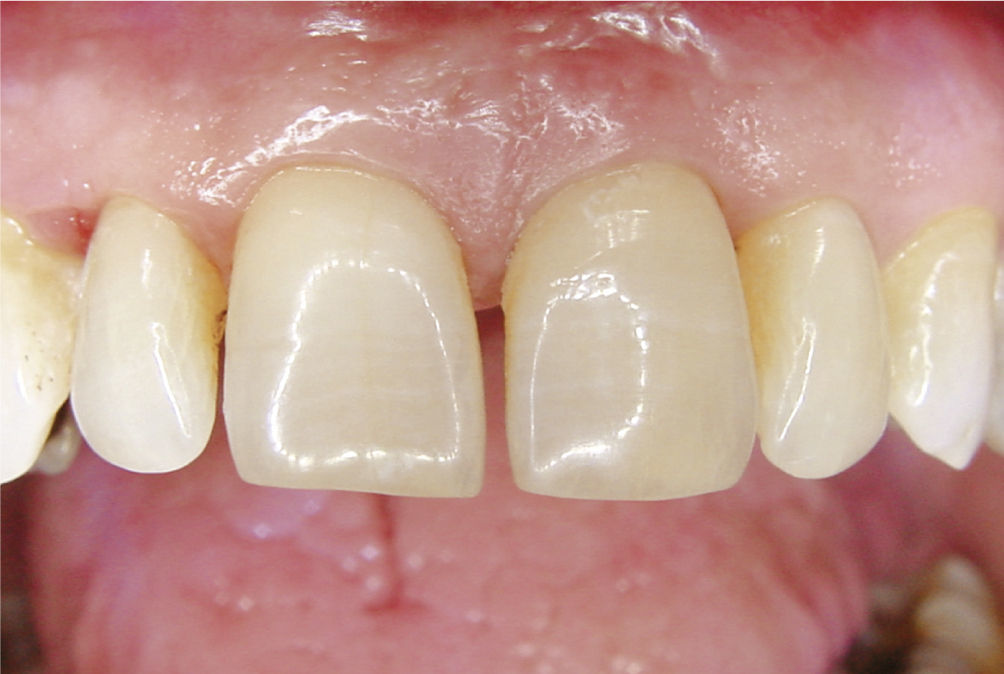
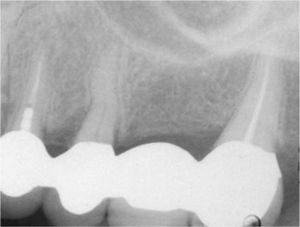
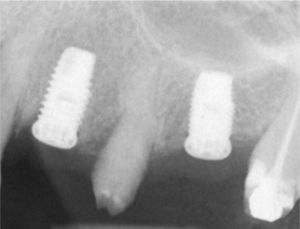
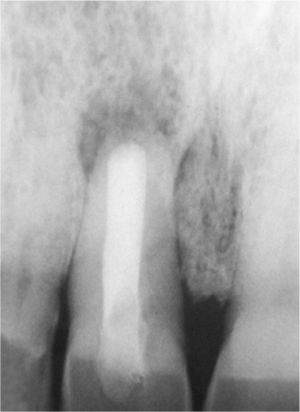
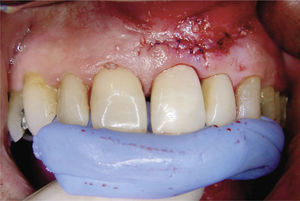
Desde el punto de vista estético la rehabilitación protésica del sector anterosuperior se considera complicada. En caso de utilizarse implantes es más difícil conseguir una estética roja satisfactoria con una buena arquitectura gingival en pacientes que presentan una línea de sonrisa alta23, un biotipo periodontal fino festoneado31 y una gran distancia entre el punto de contacto interproximal y el hueso alveolar29. Para conservar la papila entre el diente y el implante, esta distancia no debería ser superior a 4mm en presencia de un biotipo periodontal fino festoneado15. Las figuras 2a a 2f muestran un tratamiento con resultados satisfactorios de un implante en el sector anterior en presencia de una situación anatómica compleja. Se debe sopesar cuidadosamente la conveniencia de extraer un diente en el sector anterosuperior para evitar posibles problemas estéticos. Incluso en pacientes con crecimiento esquelético finalizado se puede producir una sobreerupción de los dientes adyacentes y dar lugar a resaltes incisales, dado que un implante osteointegrado no puede adaptarse a estas alteraciones en la región alveolar6.
En definitiva, la conservación del diente depende de diversos factores del paciente. En este aspecto resultan decisivos no sólo el estado periodontal y endodóntico, sino sobre todo aspectos relativos a la prótesis como la relación entre raíz y corona, la presencia de fracturas radiculares o coronarias y la estructura dentaria remanente. Debe disponerse de aproximadamente 4 a 5mm de tejido duro supraóseo: 3mm para la anchura biológica11 y 1-2mm para un efecto ferrule suficiente27. Si se pueden crear estas condiciones (si fuera necesario por medio de un tratamiento periodontal, un alargamiento coronario quirúrgico o una extrusión ortodóncica) se recomienda dar preferencia a esta opción siempre que se considere razonable conservar el diente natural en ese paciente en el marco del plan de tratamiento general.
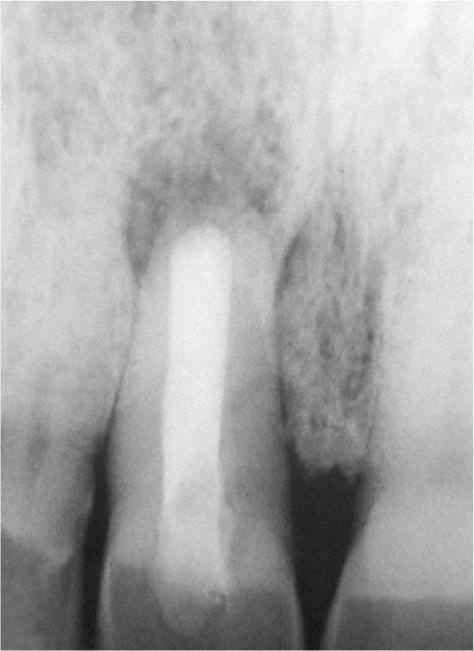
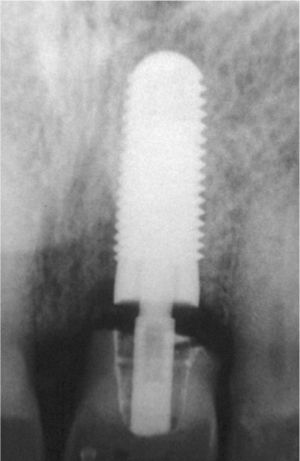
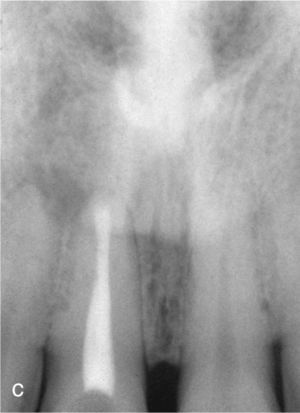
Plan de tratamiento endodónticoUna situación endodóntica compleja exige una planificación adecuada y la ejecución correcta del retratamiento ortógrado o quirúrgico16. Las figuras 3a a 3c muestran un ejemplo de la planificación del tratamiento endodóntico y del proceso de toma de decisiones. El paciente de 35 años de edad acudió a la consulta del endodoncista para solicitar una segunda opinión. En otro centro se le había recomendado la extracción y la posterior colocación de un implante en sustitución del diente 11 debido al tamaño de la lesión apical que presentaba. En lugar de ello se llevó a cabo un retratamiento quirúrgico con enucleación de la lesión periapical y obturación radicular retrógrada bajo el microscopio quirúrgico. En este caso se desestimó un retratamiento ortógrado, dado que la obturación radicular original mostraba una longitud y un sellado suficientes, evidenciándose además la existencia de un proceso de reabsorción apical16. Los posibles problemas estéticos que pueden surgir como resultado de un tratamiento con implante quedaron prácticamente descartados en este caso. Uno de los factores que inclinó la balanza a favor del tratamiento quirúrgico fue que la probabilidad de curación después del retratamiento ortógrado es menor en lesiones con un diámetro superior a 5mm en comparación con alteraciones patológicas de menor tamaño20, o el proceso de curación es bastante más largo7. En un metaanálisis se cifraron en un 91,6% las perspectivas de éxito de las apicectomías con aplicación de métodos modernos30. El uso de ópticas de aumento y de sistemas de visualización, la instrumentación ultrasónica retrógrada y el material de obturación biocompatible contribuyen de forma decisiva a estas tasas de éxito17.
No hay duda de que el fin último de todos los tratamientos es velar por el bienestar a largo plazo del paciente, y esto se consigue también planificando una intervención lo más incruenta posible. La función, la comodidad y la estética son los puntos esenciales de la planificación del tratamiento. La predisposición a considerar las diferentes opciones terapéuticas disponibles también desempeña un papel importante. Téngase en cuenta que un diente exodonciado es un diente irremediablemente perdido. A pesar de que los implantes tienen buenas perspectivas de éxito, no se puede partir de la base de que la restauración protésica, sea del tipo que sea, vaya a durar toda la vida. No hay que pensar en los implantes como una solución de reemplazo general de los dientes, sino sólo como un sustituto de dientes ausentes o definitivamente irrecuperables.
Referencias no citadas