Sirviéndonos de la descripción de un caso exponemos los procedimientos realizados para una rehabilitación estética compleja en el sector anterior. Después de un tratamiento endodóntico y de la pérdida de un diente endodonciado al cabo de 1 año se llevaron a cabo tratamientos sucesivos que incluyeron la colocación de un implante una rehabilitación estética. Los factores clave en este tratamiento no fueron sólo de tipo médico general, como es la tendencia normal del hueso y del tejido blando a la reabsorción; también hubo que tener en cuenta factores específicos de la paciente como la línea de sonrisa, el biotipo gingival en la zona del implante, la distancia entre coronas, la cantidad de hueso disponible y posibles procesos inflamatorios del tejido duro y del tejido blando. Además de lo anterior, también se tuvo en cuenta el deseo de la paciente de que el resultado final fuera lo más natural posible.
El éxito de los tratamientos endodónticos no ha hecho más que aumentar en los últimos años. Es posible conseguir resultados terapéuticos estables a largo plazo incluso en dientes con una configuración anatómica complicada de los conductos, o en retratamientos endodónticos. La conductometría electrónica exacta de los conductos, el uso de microscopios quirúrgicos, la instrumentación con limas de níquel-titanio más sofisticadas y, también de gran importancia, el conocimiento más profundo de la anatomía de los conductos y de los procesos biológicos que tienen lugar en éstos y en el tejido periapical han incrementado notablemente las tasas de éxito de los tratamientos endodónticos. Según estudios recientes4, esta tasa puede ser de hasta un 93,4% en dientes no endodonciados previamente. Esta evidencia llevará a incluir a la larga a dientes endodonciados en reconstrucciones protésicas complejas o en rehabilitaciones estéticas en el sector anterior.
En las consultas dentales se ha producido un gran auge de la demanda de rehabilitaciones estéticas. El deseo de lucir una dentadura perfecta forma parte del estilo de vida actual y supone en ocasiones un verdadero reto para el profesional. Los parámetros estéticos han dejado de ser patrimonio exclusivo del odontólogo13, también el paciente ha aprendido a expresar de forma clara y precisa cuáles son sus deseos.
A continuación se describe el caso de una rehabilitación estética compleja en el sector anterior. Después de un tratamiento endodóntico y de la pérdida de un diente endodonciado al cabo de 1 año se llevó a cabo el tratamiento con un implante seguido de una rehabilitación estética.
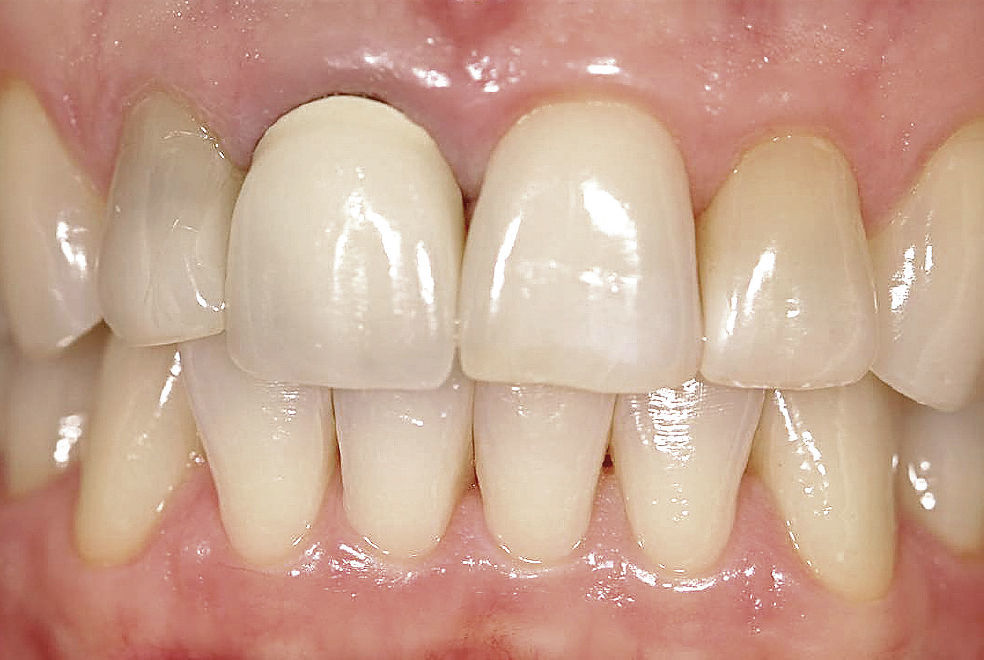
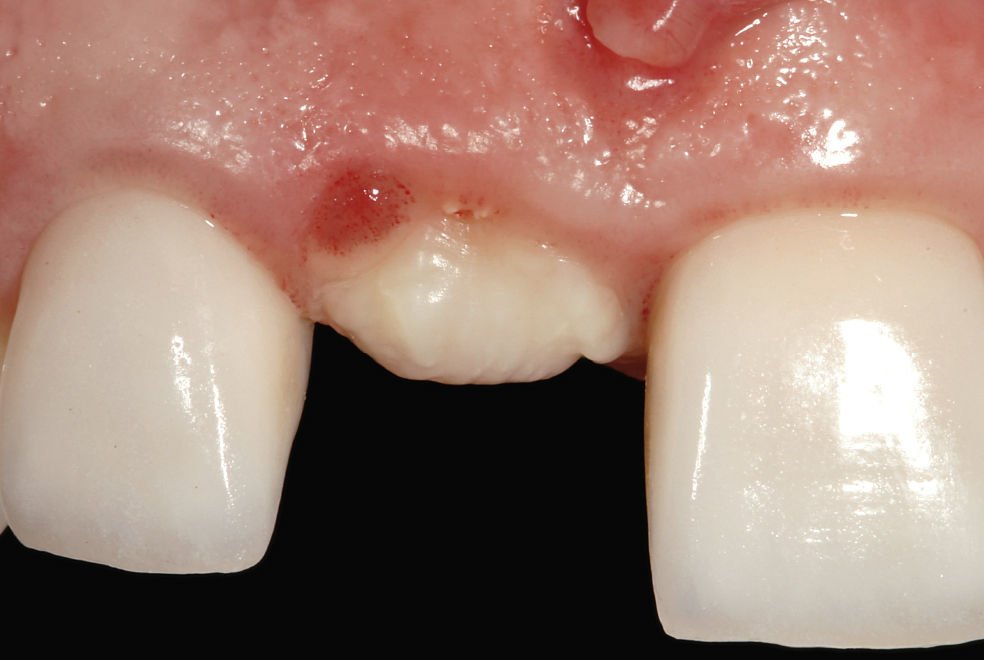
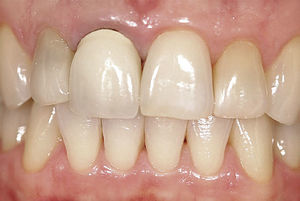
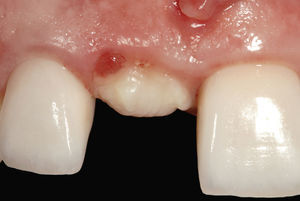
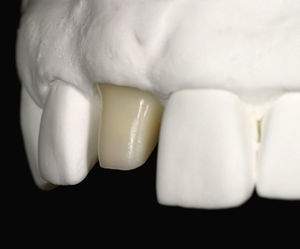
Situación inicialLa situación inicial de esta paciente de 38 años de edad incluía una restauración con corona del diente 11 cuyo margen coronario se encontraba expuesto, tenía un color demasiado claro y opaco y su forma era incongruente con el diente adyacente. Se apreciaba también la pérdida incipiente de la papila interproximal (Fig. 1). El diente 12 mostraba una discoloración evidente.
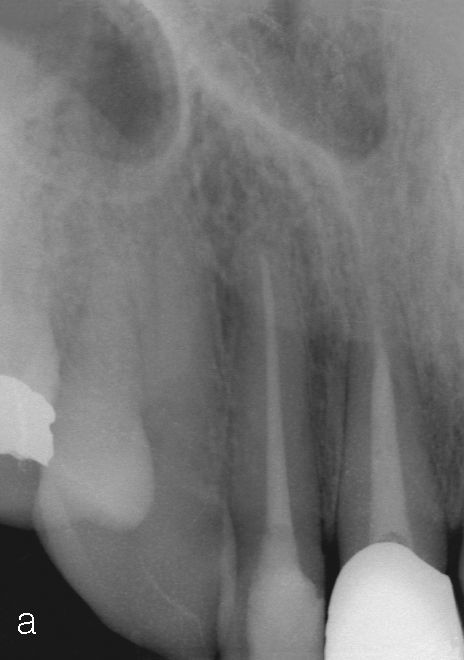
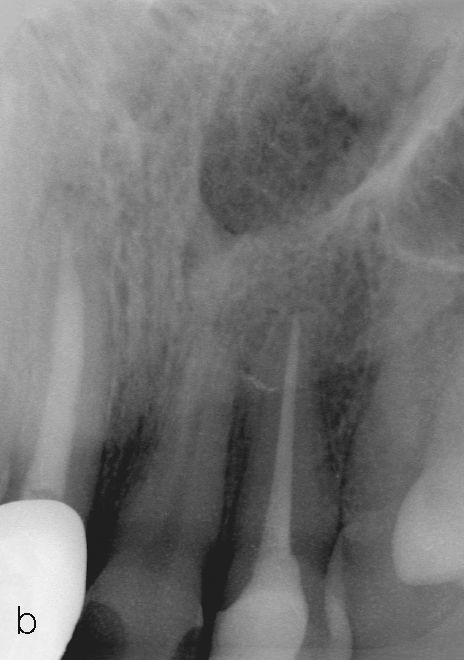
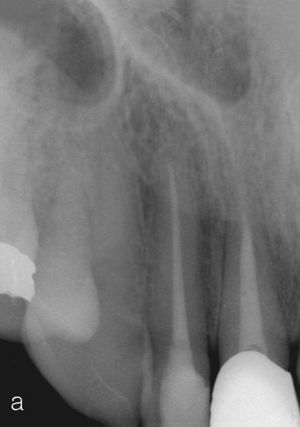
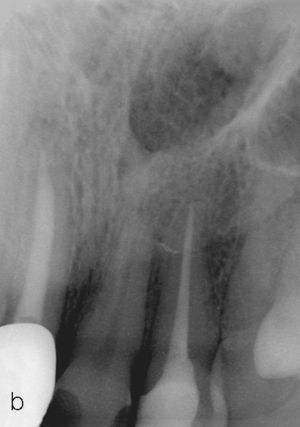
Después de retirar las antiguas obturaciones de composite se endodonciaron los dientes 12 y 21. El diente 11 había sido sometido tiempo atrás a un tratamiento endodóntico en otro centro (Figs. 2a y 2b). La paciente rechazó la propuesta de reendodonciar este diente.
Principios técnicos del tratamiento endodónticoEn el marco del tratamiento endodóntico23 es importante eliminar minuciosamente todas las lesiones de caries bajo aislamiento con dique de goma con el fin de disminuir el grado de contaminación bacteriana y posibilitar una obturación y reconstrucción a prueba de bacterias. La apertura cameral bajo el microscopio quirúrgico se efectúa de modo que permita crear un acceso vertical al tercio medio del conducto radicular. Bajo irrigación continua alternada con hipoclorito sódico al 2% y EDTA al 17% se lleva a cabo la instrumentación del conducto hasta el ápice (constricción apical), localizado por medios electrónicos (en este caso la conductometría radiográfica sólo sirve para visualizar el trayecto del conducto). Si la instrumentación rebasa la constricción apical se pueden producir molestias postoperatorias por una posible lesión del tejido periapical. Para la instrumentación del tercio apical se utilizan instrumentos con una conicidad máxima del 2% (Taper.02) para lograr una limpieza lo más completa posible de las paredes del conducto. El tamaño de instrumentación definitivo se determina mediante calibración apical y suele ser de al menos ISO 40.
Se lleva a cabo una obturación termoplástica del conducto. En casos con una pérdida importante de estructura dentaria y tallado posterior para una corona de recubrimiento total se coloca un perno de fibra de vidrio con el fin de mejorar la estabilidad. La reconstrucción del muñón se lleva a cabo con material de polimerización dual o, si procede, con composite en el sector anterior en el caso de restauraciones de cerámica sin metal.
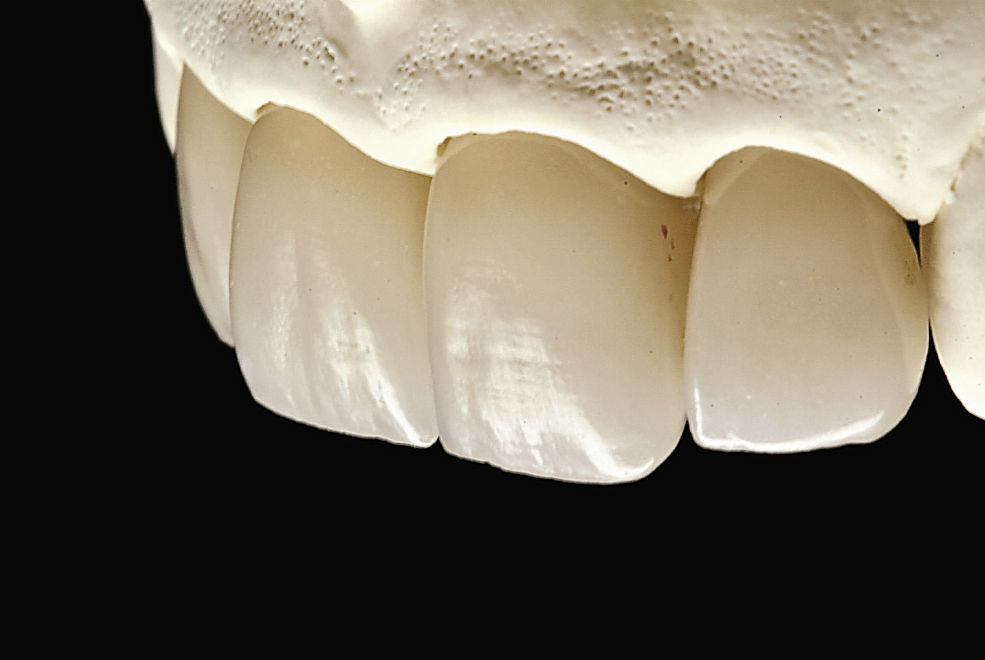
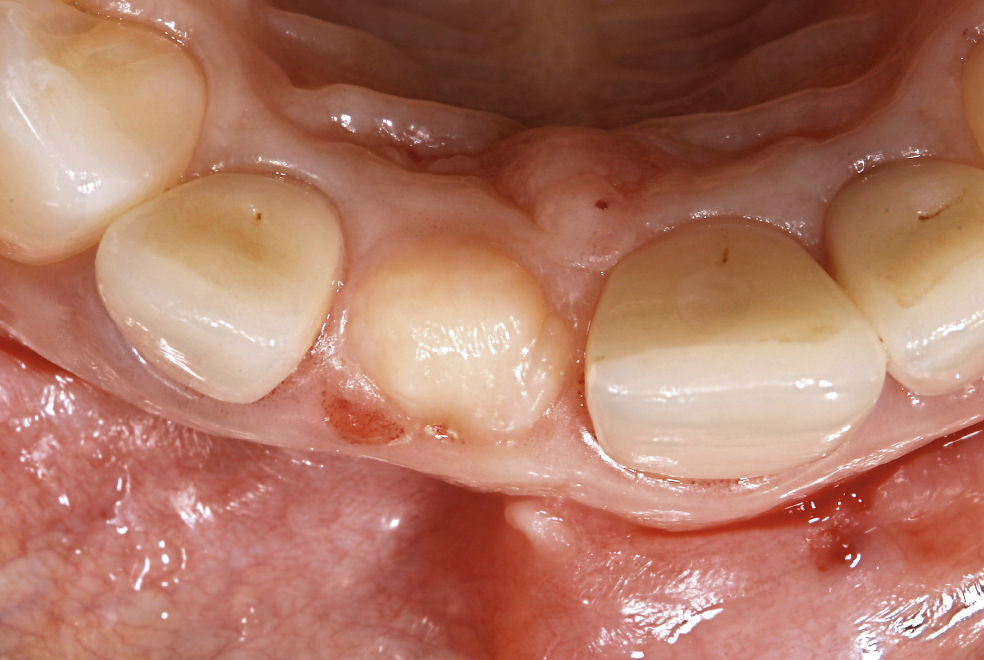
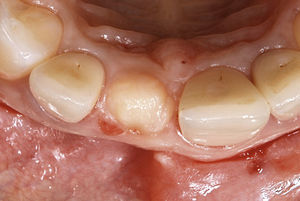
Preparación y toma de impresionesSacrificar la menor cantidad posible de tejido respetando rigurosamente la anchura biológica y ubicar el margen de la preparación a nivel yuxtagingival son dos principios que garantizan el éxito estético a largo plazo y reducen al mínimo el riesgo de recesión de los tejidos blandos (Fig. 3). Para la preparación es indispensable el uso de sistemas ópticos. Se introduce un hilo de retracción de calibre 00 sin vasoconstrictor y se retira inmediatamente después de finalizar el procedimiento de preparación. Antes de la toma de impresiones se vuelve a utilizar hilo del mismo calibre en todos los dientes preparados. La cuestión de si es suficiente un «hilo Prepack» o hace falta colocar un segundo hilo que se retirará inmediatamente antes de la toma de impresiones depende del grosor del tejido blando pericoronal y de la profundidad de las bolsas periodontales. Las impresiones se toman con cubetas tipo Rim-Lock individualizadas; se recomienda realizar impresiones de doble mezcla en dos fases con siliconas de adición, hidrocoloides o poliéteres.
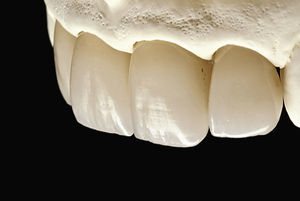
Colocación de las reconstrucciones definitivasDespués de la prueba de bizcocho obligatoria se llevó a cabo el cementado de las reconstrucciones cerámicas en la boca de la paciente presentada bajo aislamiento con dique de goma. Antes del cementado eliminamos siempre los restos de cemento provisional con piedra pómez y gel de clorhexidina o un aparato de chorreado intraoral y realizamos el acondicionamiento mecánico de las superficies (microrretenciones). Las zonas de esmalte son acondicionadas químicamente con ácido fosfórico al 40% durante 15 s. Acto seguido se aplica durante 30 s un primer que deja una capa lisa brillante sobre la dentina después del soplado con chorro de aire durante unos 10 s. El agente adhesivo se aplica durante otros 30 s, transcurridos los cuales se lleva acabo el soplado minucioso de los restos de adhesivo. A continuación se limpia la superficie con tiras absorbentes Sugi (Kettenbach, Eschenburg). El adhesivo se polimeriza posteriormente con una lámpara de luz ultravioleta para evitar problemas de hipersensibilidad postoperatoria14.
Antes del cementado definitivo las reconstrucciones de cerámica sin metal fueron asimismo acondicionadas químicamente con ácido fluorhídrico durante 60 s. Esta maniobra genera un patrón microrretentivo en la superficie de la cerámica. Para eliminar los posibles precipitados del grabado ácido que se manifiestan en forma de manchas blancas en la superficie de la cerámica, se puede realizar un lavado-grabado con ácido fosfórico. Las reconstrucciones cerámicas se limpiaron durante 60 s bajo un chorro de vapor y posteriormente se introdujeron en un baño de ultrasonidos lleno de alcohol durante 60 s. Posteriormente se silanizó la superficie cerámica y se secó con un secador de aire caliente durante 180 s (Fig. 4). Acto seguido se cementaron las coronas con composite caliente y luz ultravioleta (Fig. 5).
La paciente insistió en su deseo expreso de no modificar la longitud de los incisivos centrales respecto a las dimensiones iniciales a pesar de proporcionarle toda la información posible y de debatir largamente la cuestión.
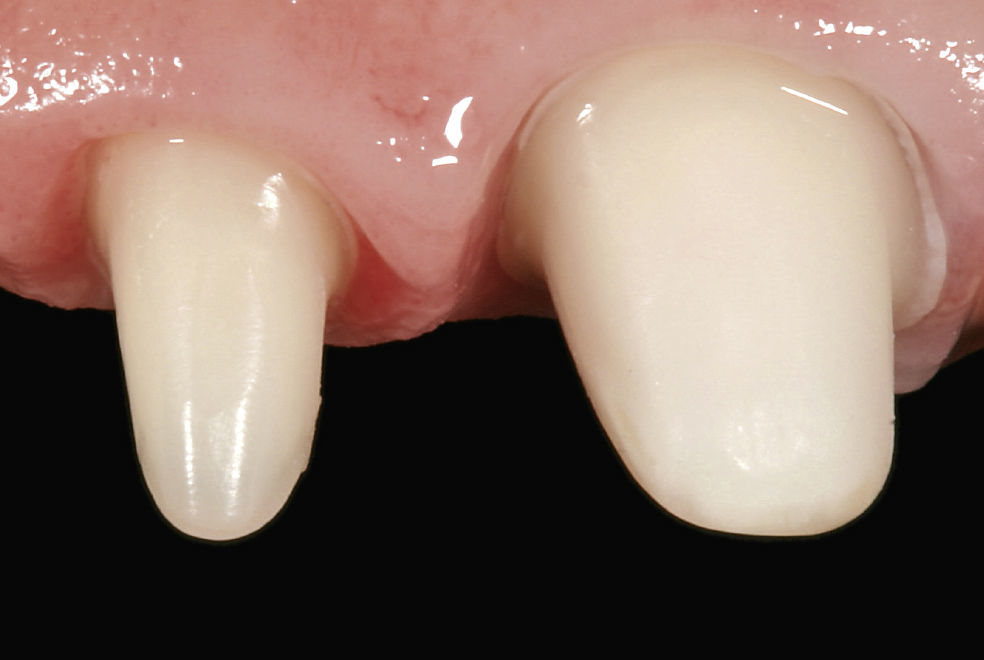
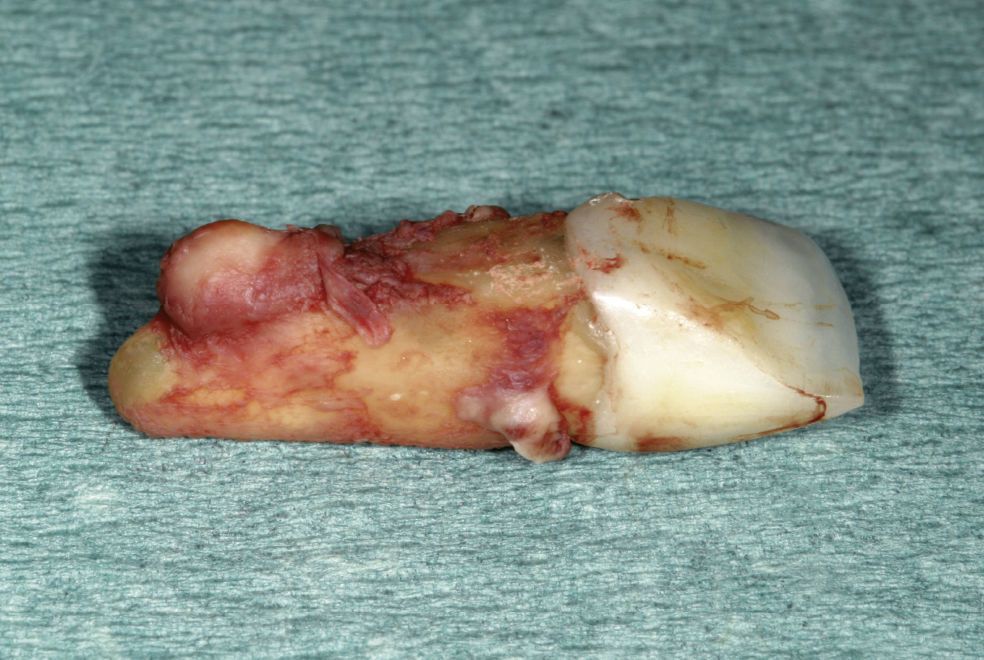
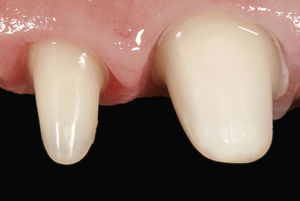
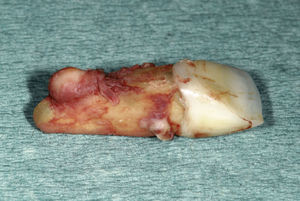
Fractura radicular y extracción dentariaEn un control rutinario al cabo de 12 meses la paciente refirió dolor moderado a la masticación en el diente 11. El examen con una sonda periodontal arrojó una profundidad de sondaje palatina de 10 mm y la radiografía practicada seguidamente mostró una lesión periapical. En una conversación exhaustiva con la paciente en la que se le expusieron todas las opciones terapéuticas disponibles, la paciente insistió en querer conservar las coronas de cerámica adyacentes y se decidió por un tratamiento con un implante para rehabilitar el espacio edéntulo. Se procedió a la extracción atraumática del diente 11 con periostótomos como medida previa a la colocación de un provisional removible. El examen del diente exodonciado reveló la existencia de una fractura longitudinal a lo largo del eje dentario (fig. 6).
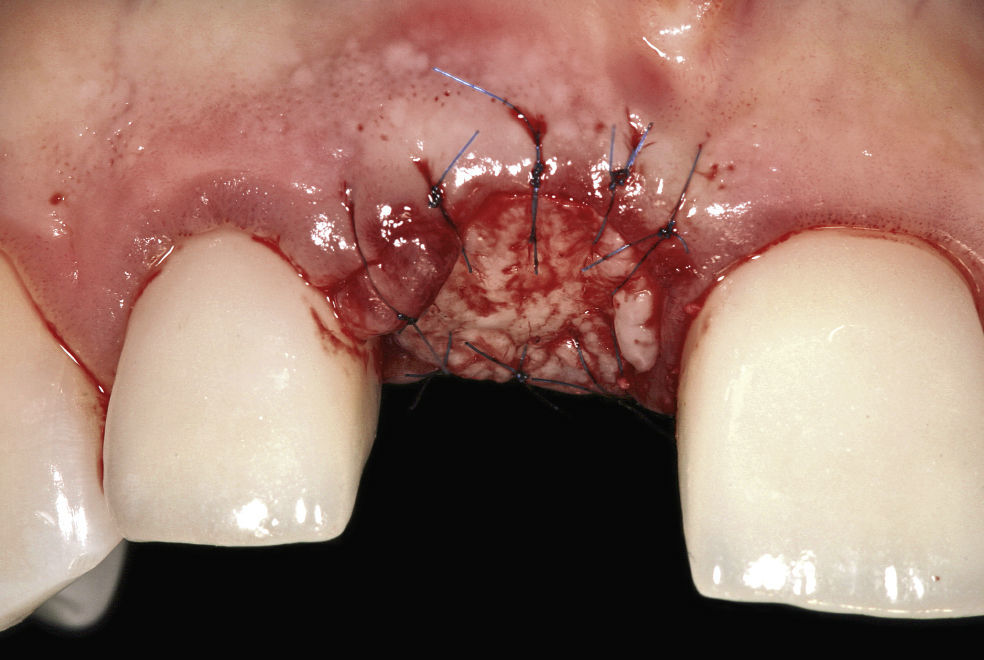
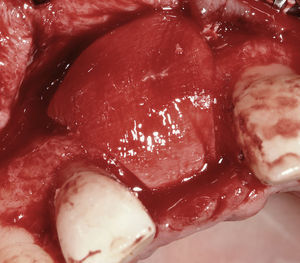
Técnica del injerto en sacabocadosDespués de la exodoncia se llevó a cabo el curetaje del alvéolo. A continuación se desepitelizó el surco por encima del borde alveolar utilizando una fresa de diamante para preparaciones de grano grueso. Se midió el diámetro máximo en sentido vestibulopalatino con un pie de rey para determinar el tamaño del injerto, que fue obtenido del paladar por medio de un sacabocados gingival. Es importante controlar que el espesor del injerto obtenido no sea inferior a 2 mm para evitar la necrosis del tejido extraído.
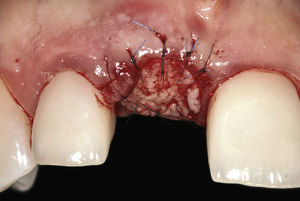
En el siguiente paso se rellenó el alvéolo con material de sustitución ósea xenogénico (Bio-Oss Collagen, Geistlich, Wolhusen, Suiza) hasta rebasar ligeramente el reborde alveolar y se suturó el injerto con hilo monofilamento de calibre 7-0. Para asegurar una vascularización adecuada es imprescindible adaptar adecuadamente el injerto. Con ocho suturas suele ser suficiente (Fig. 7).
Posteriormente se dotó a la paciente de una prótesis parcial removible. Para optimizar la apariencia estética se utilizaron ataches de bola palatinos en lugar de los ganchos habituales (Fig. 8). La distancia entre la zona intervenida y el diente artificial debe ser de al menos 2 mm durante las primeras dos semanas para respetar la tumefacción postoperatoria normal. La cicatrización evolucionó sin contratiempos y al cabo de dos semanas se retiraron las suturas.
En este caso se utilizó la técnica de injerto en sacabocados11 porque ofrecía mejores condiciones para conservar la estructura de los tejidos vestibulares y la anchura de la cresta ósea. Además, para la técnica de implantación inmediata diferida el proceso de cicatrización primario finaliza después de aproximadamente 8 semanas en caso de una nueva intervención quirúrgica, lo que convierte un caso complicado de tratar en uno más sencillo (Fig. 9). No obstante, esta técnica no puede impedir que el hueso pierda altura por un proceso de reabsorción. Y tampoco permite detener la pérdida de volumen óseo vestibular1,2,17,25 (Fig. 10). Numerosos estudios muestran que en las fases posteriores a una extracción dentaria se produce una disminución del contorno óseo del orden del 30-60% después de 2 a 3 años y una reducción vertical media de la cresta alveolar de 2,2 mm.
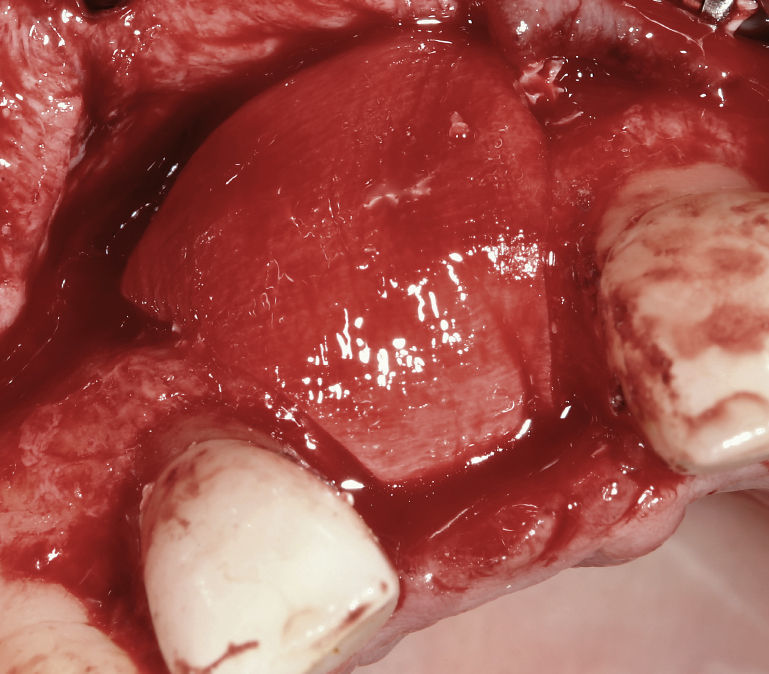
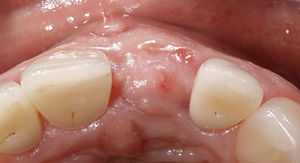
Implante inmediato diferido a las 8 semanasLa intervención para la colocación del implante se inicia practicando una incisión en el surco gingival de los dientes adyacentes y una incisión de descarga vertical fuera de la ventana estética en la zona de los caninos (Fig. 11). Este diseño de colgajo extendido permite una adaptación totalmente libre de tensiones incluso después de un aumento voluminoso. También permite evitar la exposición del implante y del tejido aumentado y la aparición de recesiones en los dientes adyacentes.
En el momento de la colocación del implante se retiró el material de sustitución ósea xenogénico, que únicamente había ejercido la función de mantenedor de espacio. Después de confeccionar un encerado se procedió a la colocación del implante utilizando una férula quirúrgica. Para compensar el volumen óseo vestibular perdido se practicó un aumento con material de sustitución ósea xenogénico (Bio-Oss, Geistlich) y una membrana de colágeno reabsorbible25 (Bio-Guide, Geistlich). Se procedió al reposicionamiento del colgajo mucoperióstico sin tensiones y se suturó con material de sutura monofilamento microquirúrgico de calibre 6-0.
La posición del implante es la clave para obtener un resultado estético satisfactorio a largo plazo8. La distancia entre el implante y el diente adyacente debe ser de al menos 1,5 mm para sortear los problemas asociados a la reabsorción en copa esperada19. Esto significa también que el hueso vestibular debe tener un grosor mínimo de 2 mm. Además, es importante tener presente que el protésico dental ha de disponer de un espacio mínimo de 1,5 mm para el perfil de emergencia vestibular de la futura corona. La colocación del implante excesivamente hacia vestibular entraña el riesgo de aparición de una recesión posterior en la zona del implante3,5,18,22. Asimismo, conviene evitar diámetros de implante demasiado grandes.
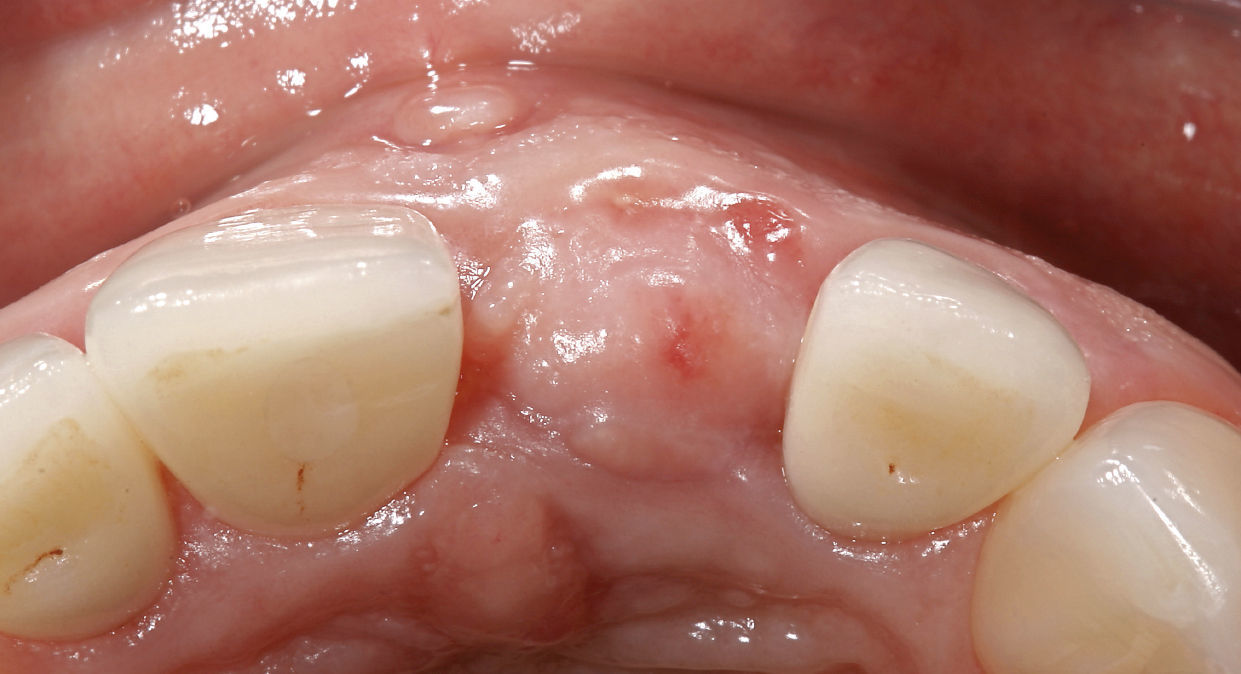
Injerto de tejido conjuntivo durante la fase de osteointegraciónDurante la fase de osteointegración, cuatro meses después de la colocación del implante, se efectuó un aumento de tejido blando vestibular con un injerto de tejido conjuntivo libre para obtener una cantidad suficiente de encía insertada y prevenir posibles recesiones tisulares (Fig. 12). El injerto se obtuvo de la zona del paladar comprendida entre las regiones de los dientes 14 a 16 y se colocó utilizando la técnica de colgajo de espesor parcial.
Exposición del implante y fase protésicaLa exposición del implante se llevó a cabo seis meses después de su colocación utilizando la técnica de colgajo enrollado modificada de Abrams. Se elimina el epitelio sobre el implante con una fresa de diamante en forma de pelota de rugby. Con una incisión semilunar suficientemente extendida hacia palatino se crea un colgajo pediculado en vestibular. Después de movilizar el colgajo se prepara una bolsa de tamaño adecuado creada a espesor parcial con el bisturí en la encía vestibular y se satura en su interior el colgajo enrollado sobre sí mismo. Los puntos de sutura con los que se fija el colgajo se pueden retirar al cabo de una semana.
Para moldear el futuro perfil de emergencia se utilizó en esta paciente un moldeador gingival confeccionado a medida. Dos semanas más tarde se realizó la toma de impresiones con una cubeta abierta confeccionada en el laboratorio. Durante el procedimiento se copió la forma del moldeador gingival con Pattern Resin (GC Germany, Bad Homburg) en el pilar de impresión.
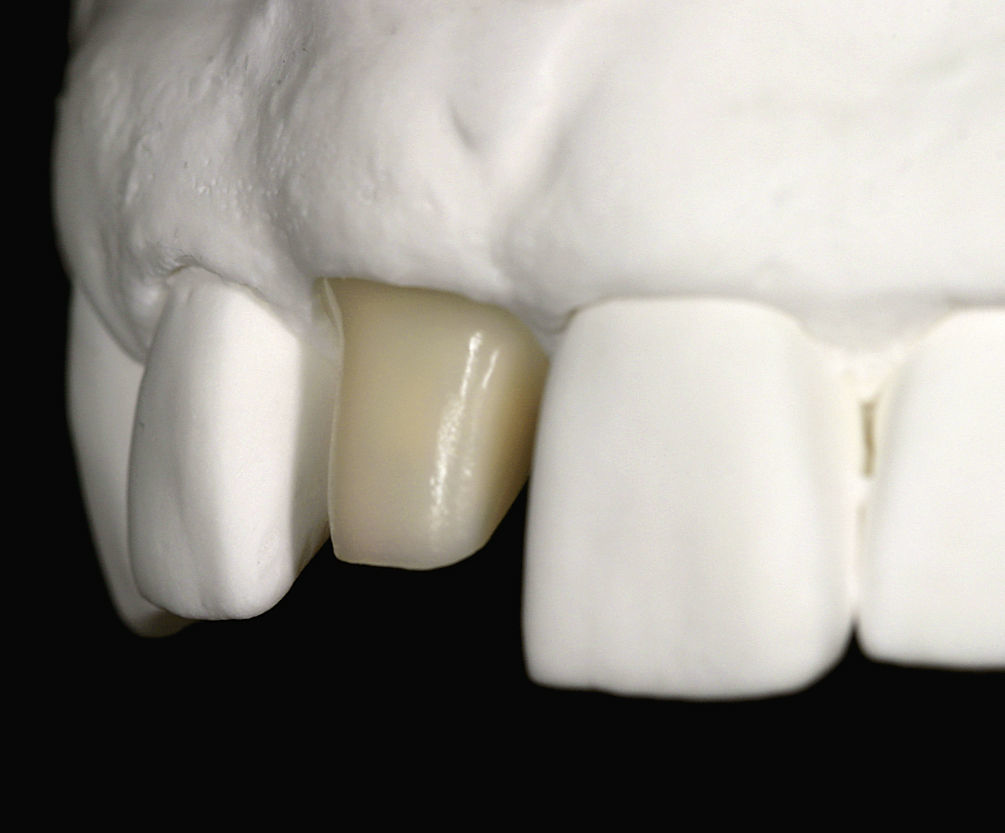
El laboratorio fabricó un pilar de óxido de zirconio individual y una corona de cerámica sin metal (Figs. 13 and 14). Lamentablemente no fue posible convencer a la paciente de que llevara durante los primeros 6 meses una corona provisional de larga duración. Sin duda habría sido una solución favorable, dado que la recesión media de los tejidos blandos después de la exposición del implante varía entre 1 y 1,2 mm3,5,7,9,12,15,24. Para prevenir una posible recesión el perfil de la corona se situó algo más hacia subgingival. Durante el cementado posterior es imprescindible eliminar minuciosamente cualquier resto de cemento (riesgo de periimplantitis) y hay que utilizar obligatoriamente hilo de retracción.
Para obtener una papila lo más natural posible entre el diente y la corona implantosoportada son esenciales tanto la forma de la corona como la configuración del espacio interproximal. Es posible lograr una papila estable a largo plazo si la distancia del hueso al punto de contacto coronario entre el implante y el diente adyacente no supera los 3,5-4 mm6,10,16. Por lo tanto, la posición de partida es mucho menos favorable que en el caso de dientes naturales19–21.
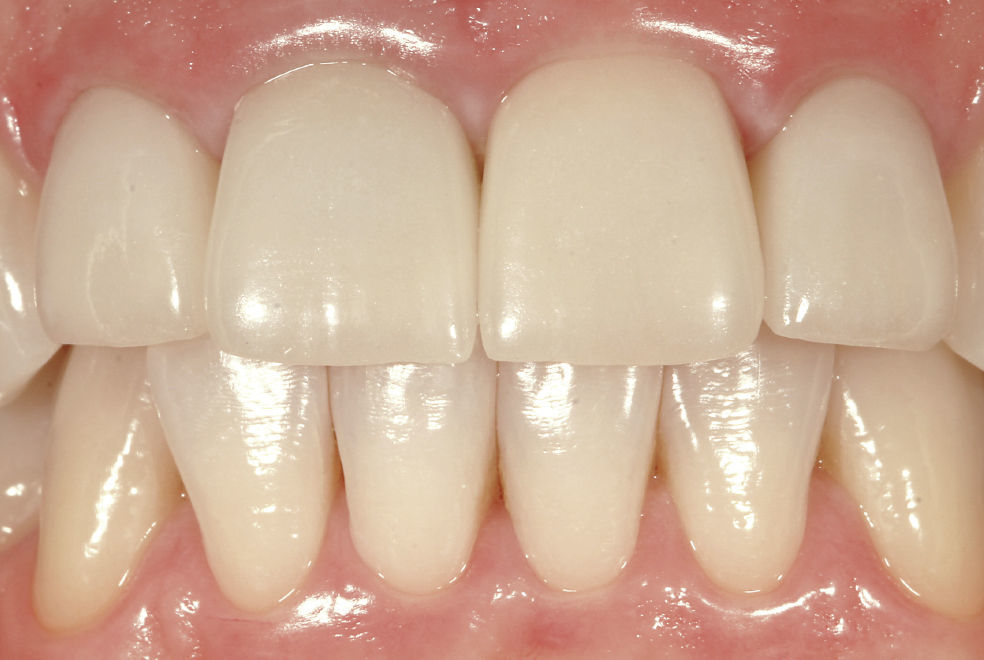
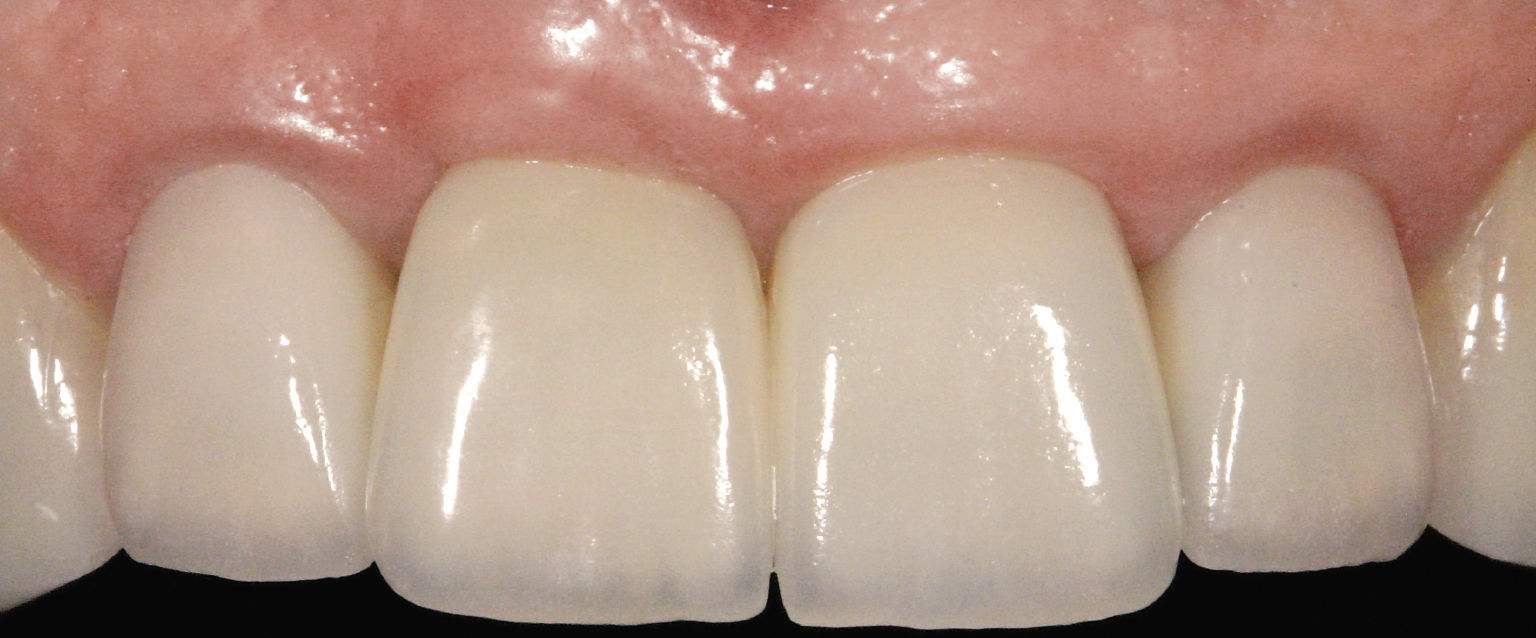
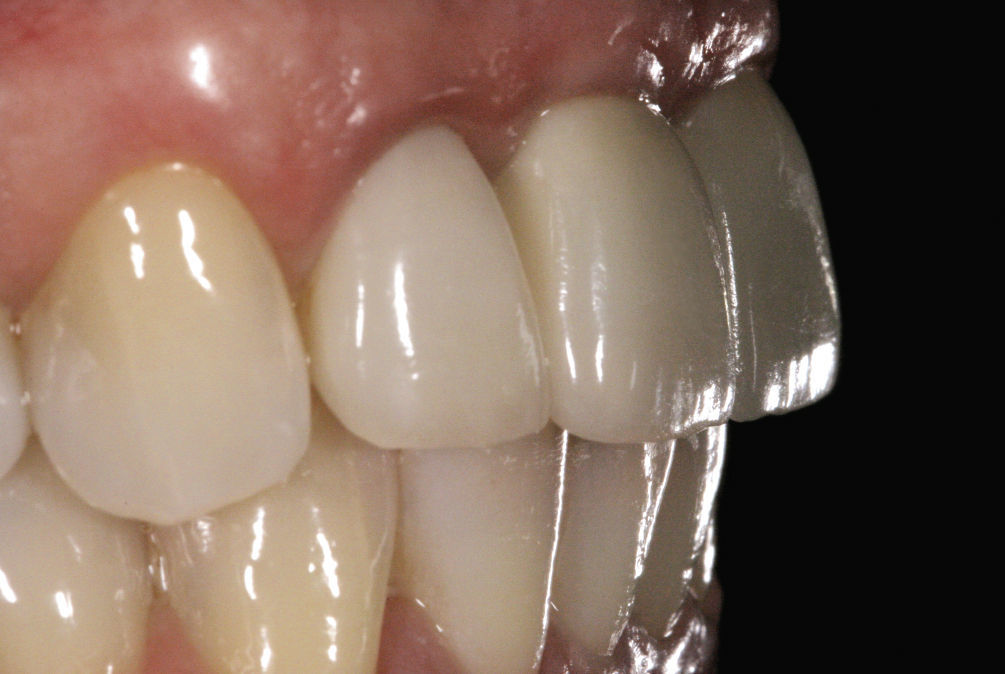
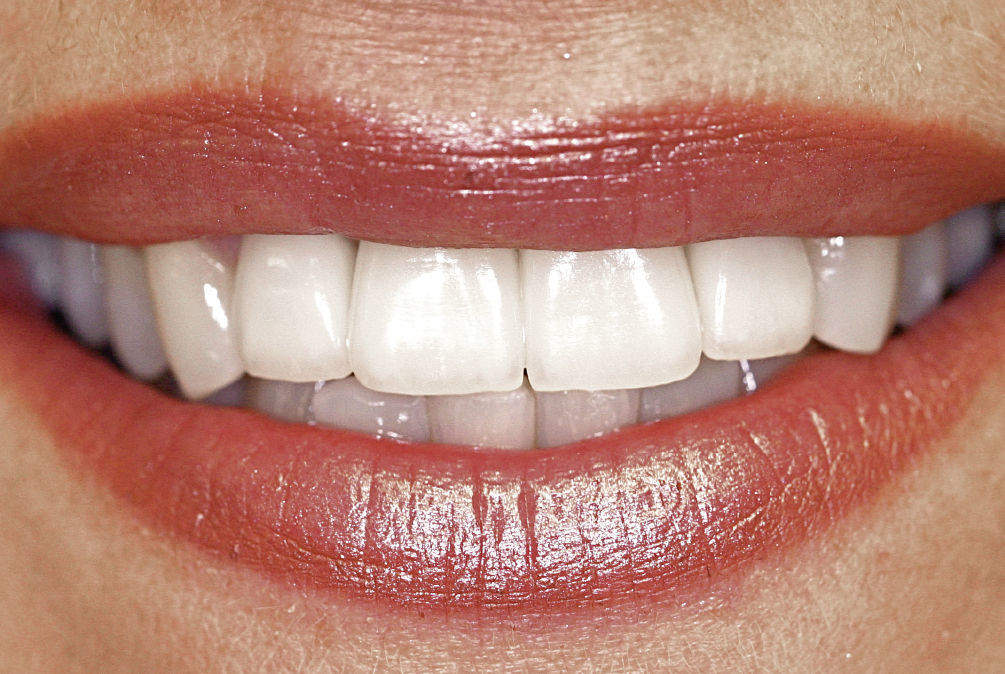
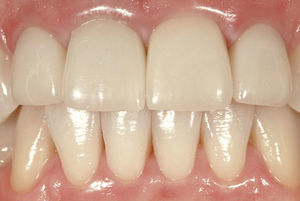
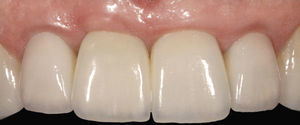
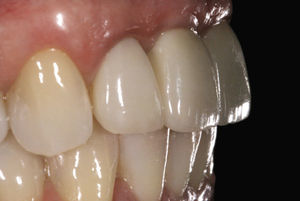
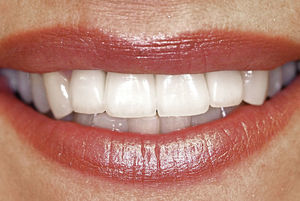
Después de la prueba de bizcocho se cementó la corona por medios adhesivos (Figs. 15 a 17). El tratamiento tuvo una duración total de diez meses. De haberse conectado al implante una corona provisional de larga duración, el tratamiento se habría prolongado otros seis meses.
Los factores clave en el caso presentado no sólo eran de naturaleza médica general, como la reabsorción conocida del hueso y del tejido blando, sino que hubo que considerar también factores específicos de la paciente como la línea de sonrisa, el biotipo gingival en la zona del implante, las distancias entre coronas, la cantidad de hueso disponible y posibles procesos inflamatorios de los tejidos duro y blando. Más allá de lo anterior también se tuvo en cuenta el deseo de la paciente de que el resultado final fuera lo más natural posible.