Pronóstico de la enfermedad periodontal
La valoración del éxito de un tratamiento periodontal se debe realizar a dos niveles: el resultado obtenido inmediatamente después de la fase de tratamiento se debe evaluar a corto plazo y no se puede extrapolar automáticamente a un éxito a largo plazo, que sólo es posible confirmar después de muchos años o incluso décadas. Por otro lado, la conservación de los dientes a largo plazo y la evaluación de su pronóstico se rigen por los denominados parámetros subrogados, dado que el punto final absoluto de la «esperanza de vida» dental culmina con la pérdida del diente. Por esa razón, la profundidad de sondaje, el nivel de inserción clínica y el sangrado al sondaje se obtienen y se analizan a largo plazo como parámetros de evolución. Los estudios retrospectivos y prospectivos que contribuyen a la valoración pronóstica de los dientes con lesión periodontal registran los criterios de un tratamiento con buenos resultados, seleccionan los factores predictivos en función de su valor predictivo y comprueban la importancia a largo plazo de los factores de riesgo en relación con la conservación de los dientes.
Los factores relacionados con el paciente se deben valorar independientemente de las variables dentarias. Los factores de riesgo relacionados con el paciente son:
Tabaquismo
Cumplimiento en relación con la higiene oral y con la asistencia regular a las sesiones de tratamiento periodontal de apoyo (TPA)
Polimorfismo de la IL-1 β
Enfermedades sistémicas, como diabetes mellitus y VIH29
Una medición prospectiva de dichos parámetros en 100 pacientes durante los 10 años siguientes al tratamiento de la periodontitis mostró que la falta de cooperación del paciente (cumplimiento) ocupaba el primer puesto en la lista de riesgos de pérdida dentaria en el futuro9. En el estudio se estableció una razón de odds (OR) de 4,7 (p = 0,002; EE [error estándar]: 0,46) relativa a la asistencia irregular al tratamiento periodontal de apoyo, un valor muy elevado si se compara con el 0,4 (p = 0,65; EE: 1,81) de la asistencia regular. En cambio, el tabaquismo, con una OR de 1,4 (p = 0,58; EE: 0,59), aunque de escasa relevancia clínica, suponía un riesgo reducido de pérdida dentaria9. La razón de odds define la relevancia clínica de un factor de riesgo. Si dicha razón relativa a un parámetro se encuentra por debajo de 0,5, se considera un factor de protección; si la razón es mayor que 2, entonces el parámetro en cuestión se debe considerar un factor de riesgo clínicamente relevante.
El criterio más fiable para la estabilidad a largo plazo de las estructuras periodontales es la reducción terapéutica de las profundidades de sondaje a valores preferentemente inferiores a los 4 mm26. El hecho de que el diente sea unirradicular o multirradicular puede ser importante en relación con este criterio. Con frecuencia los dientes multirradiculares presentan afectación de furca. Esta particularidad morfológica dificulta notablemente la reducción eficaz de las profundidades de sondaje y el control de la placa6. Un estudio arrojó una tasa de pérdida de dientes con afectación de furca del 15% en ausencia de TPA y del 5% con TPA durante un período de casi 7 años. Estos resultados subrayan de nuevo la gran importancia del cumplimiento en la conservación de dientes a largo plazo después del tratamiento6.
En función de la pérdida de inserción de un diente, su pronóstico será:
Favorable: pérdida de inserción de hasta el 25%
Incierto: pérdida de inserción de entre el 25% y el 75%
Muy desfavorable: pérdida de inserción superior al 75%
La incidencia de la pérdida de dientes en el estudio mencionado fue efectivamente proporcional a la pérdida de inserción inicial, registrando la tasa más elevada en la última categoría6. La tasa de pérdida anual global, no obstante, se situó sólo en 0,07 dientes a lo largo de los 6,7 años posteriores al tratamiento6. El análisis detallado de los parámetros dentarios medidos prospectivamente en los 100 pacientes del estudio citado anteriormente9 puso una vez más de manifiesto la relación existente entre la asistencia con regularidad a las sesiones del TPA y la pérdida de dientes32. Tras analizar los datos se constató que, de los 2.301 dientes conservados después del tratamiento, se perdieron 155 piezas a lo largo de un período de 10 años, lo que representa una tasa de pérdida media del 7%. La pérdida dentaria fue del 2% (n = 29 de N = 1.245) dentro del grupo de pacientes que asistió con regularidad a las sesiones del TPA y del 12% (n = 126 de N = 1.056) dentro del grupo con asistencia irregular al TPA. El análisis arrojó además los siguientes factores de riesgo adicionales de pérdida dentaria por orden de importancia (ponderación):
Pérdida inicial de inserción y de hueso
Afectación de furca
La condición de diente pilar protésico antes del inicio del tratamiento periodontal32
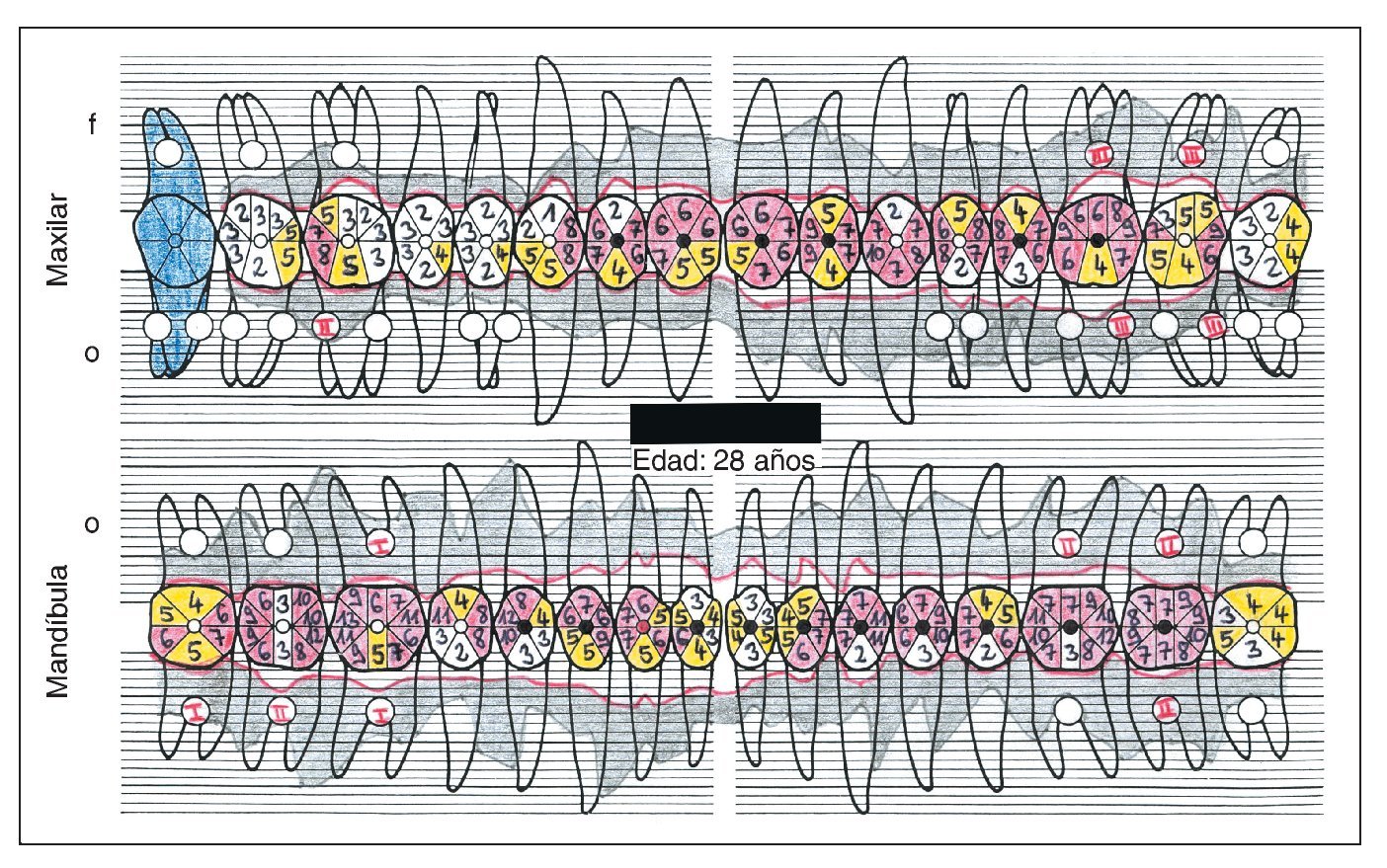
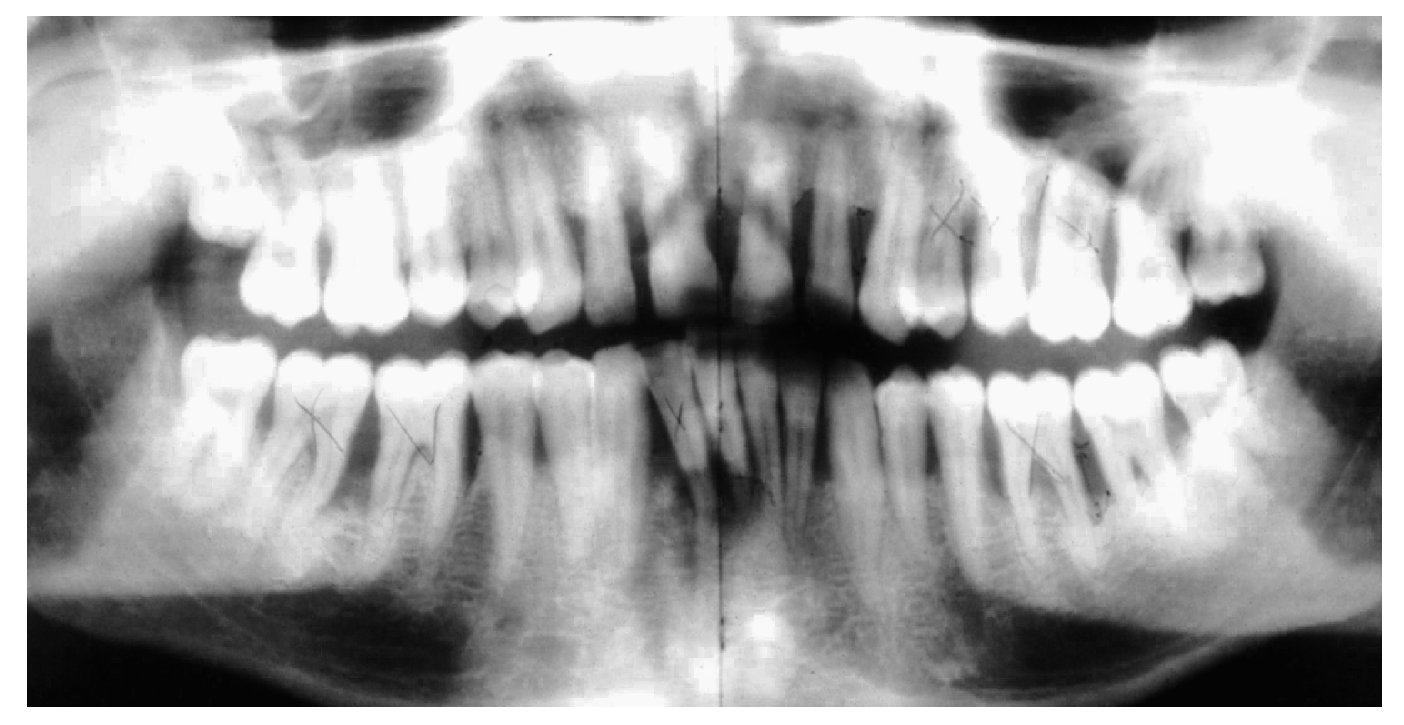
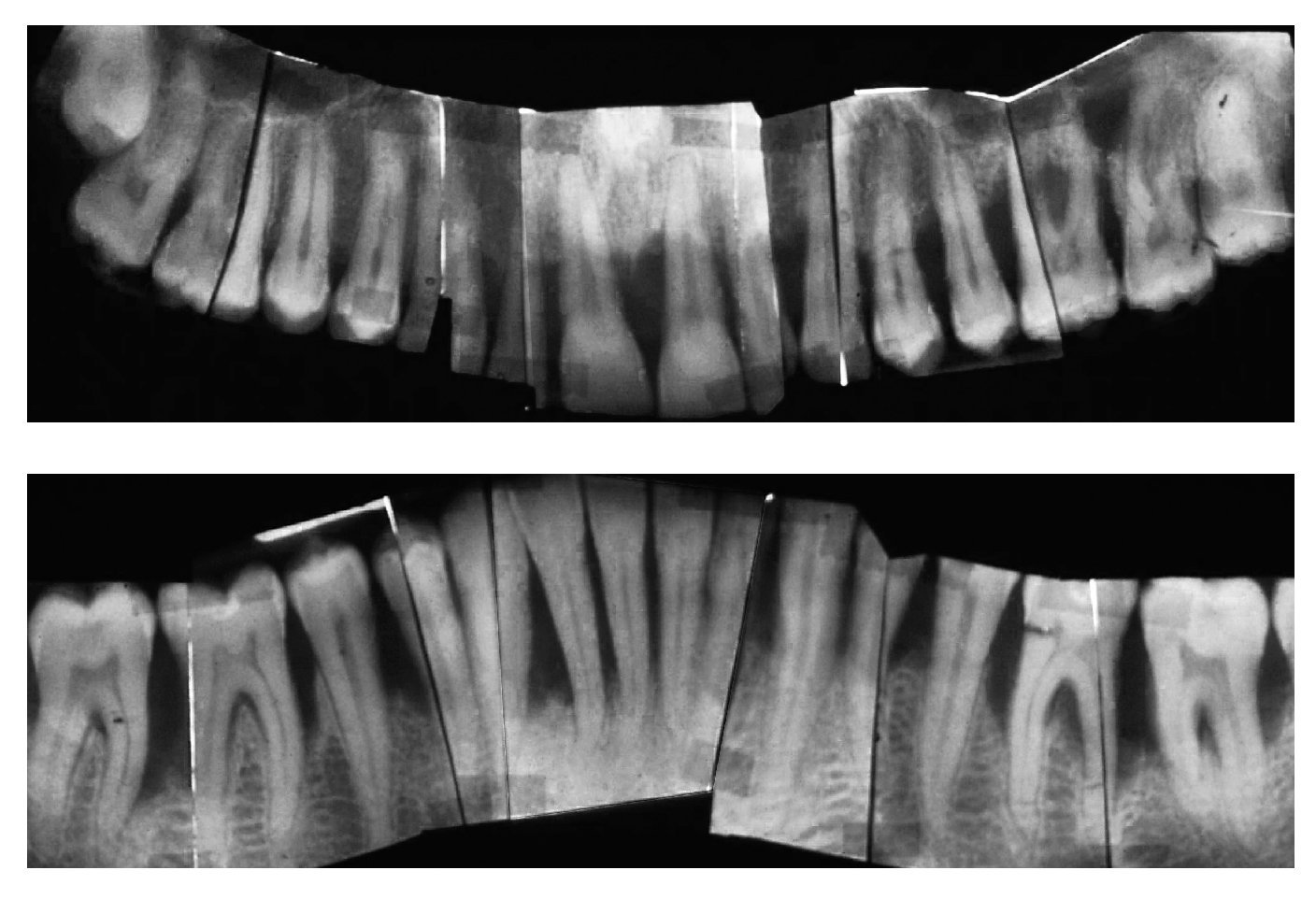
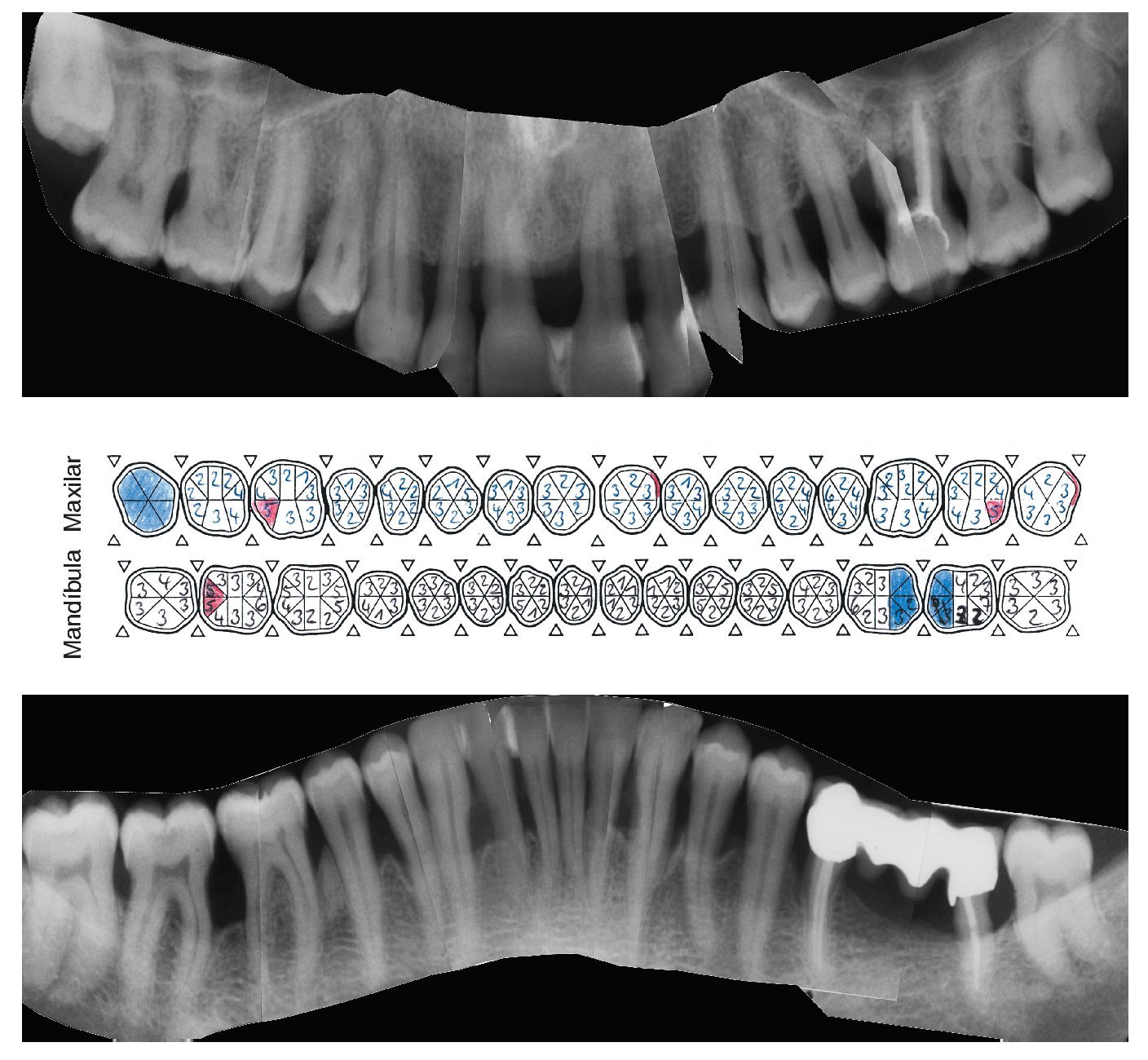
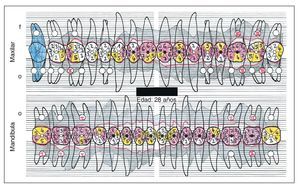
La bibliografía ofrece evidencias de un pronóstico en general muy favorable de los dientes tratados de lesión periodontal. Los datos de una gran cantidad de estudios insisten con vehemencia en la importancia del TPA para la conservación a largo plazo de las estructuras periodontales anteriormente dañadas. El tipo inicial de periodontitis que dio lugar al cuadro clínico no parece desempeñar un papel preponderante en el establecimiento del pronóstico (figs. 1a a 1e).
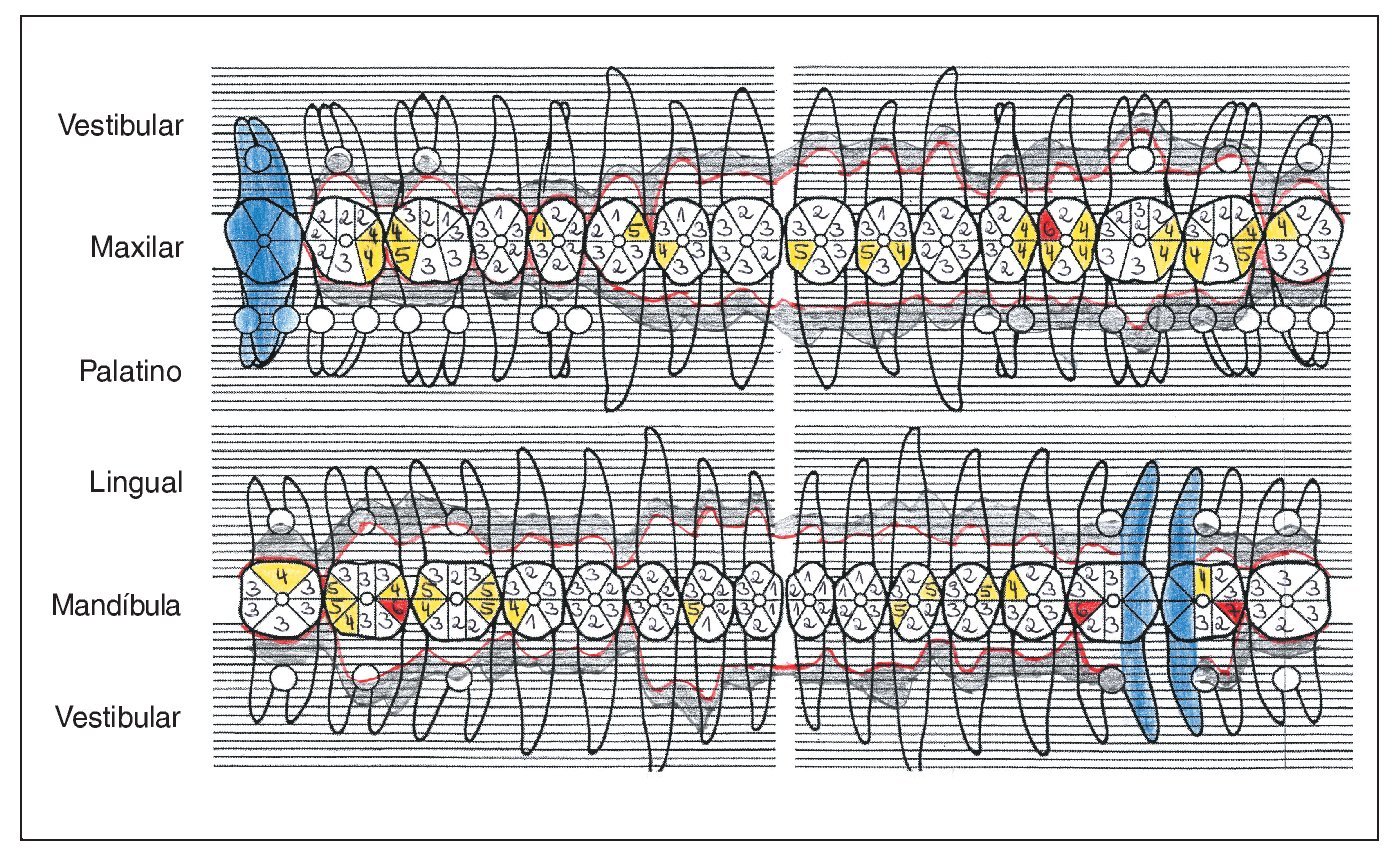
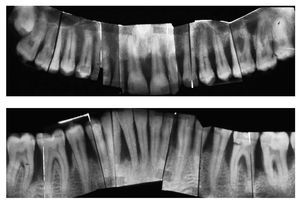
Figura 1a. Situación periodontal de un paciente de 28 años de edad no fumador en el año 1995.
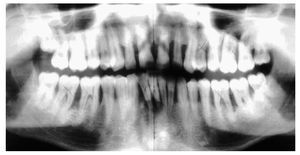
Figura 1b. Radiografía panorámica en la que el periodoncista ha marcado las piezas dentales con un pronóstico muy desfavorable: 24, 26, 36, 41, 42, 46 y 47.
Figura 1c. Serie de radiografías periapicales tomadas en 1996.
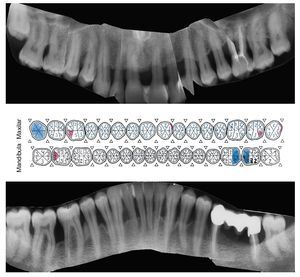
Figura 1d. Situación periodontal del paciente no fumador a los 38 años de edad (año 2005). Reevaluación de las profundidades de sondaje y de la tendencia al sangrado, al principio 3 veces al mes y más tarde de 3 a 4 veces al año, en presencia de una higiene oral excelente.
Figura 1e. La situación periodontal registrada en el año 2006 muestra las profundidades de sondaje residuales y los dientes ausentes, además de la pérdida de inserción y las recesiones aparecidas.
Tratamiento de la periodontitis
La estrategia terapéutica contra la periodontitis tiene los siguientes objetivos:
1. Controlar la infección
2. Reparar o regenerar los tejidos periodontales que se han perdido debido a una periodontitis agresiva o crónica
3. Corregir las condiciones que favorecen la formación de la película biológica y obstaculizan la limpieza dental
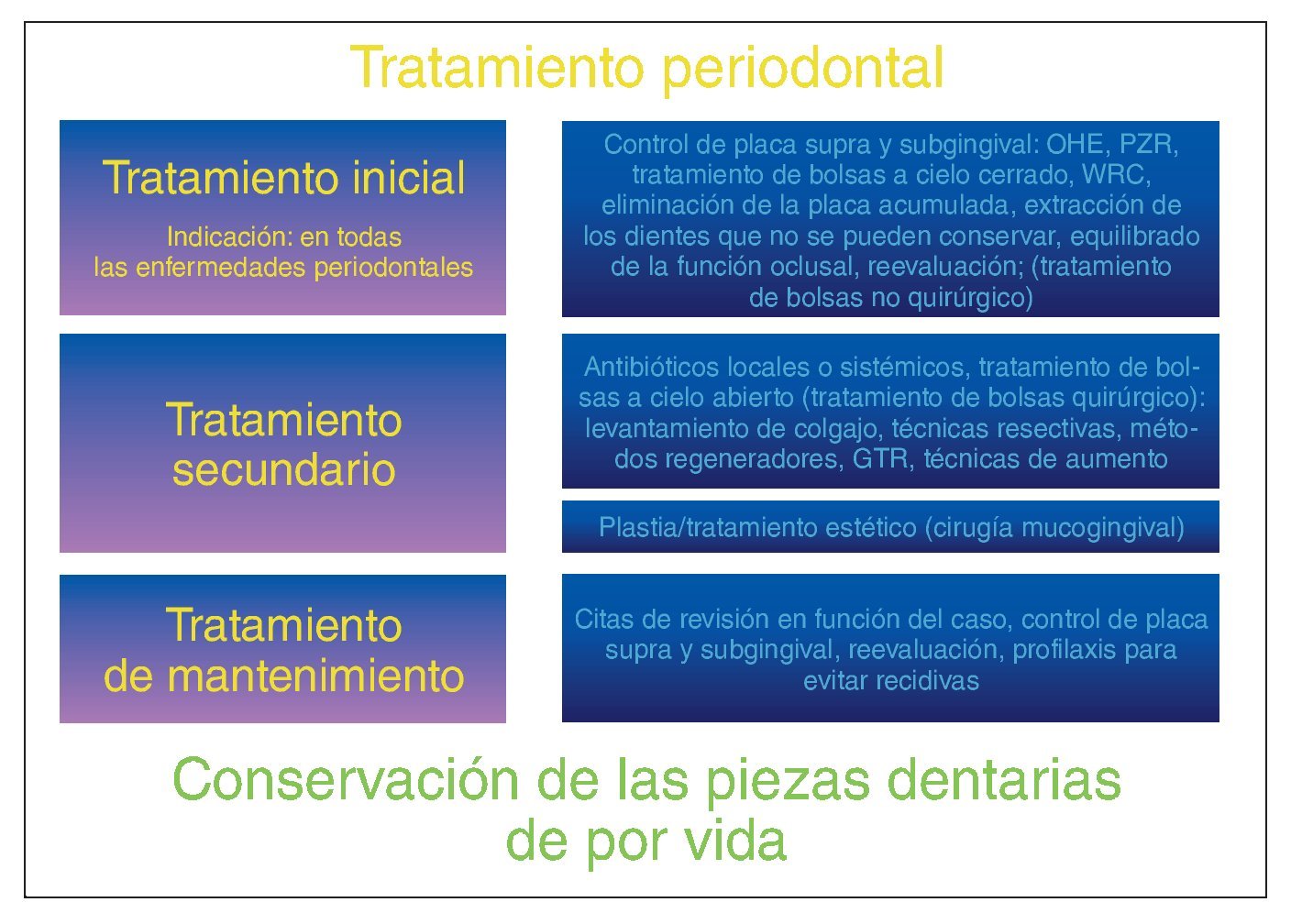
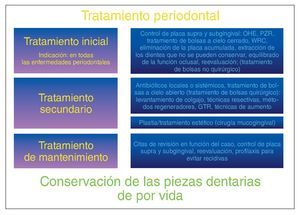
El tratamiento periodontal consta de varias fases (fig. 2). La selección de los distintos métodos terapéuticos se realizará en primer término en función del diagnóstico y de los resultados a largo plazo que pueden garantizar los tratamientos barajados; así mismo, dependerá también de la capacidad del odontólogo y de las circunstancias particulares del propio paciente.
Figura 2. El tratamiento periodontal se divide en varias fases sucesivas. La indicación del tratamiento secundario se establecerá sólo después de la reevaluación tras finalizar el procedimiento «a cielo cerrado» (SRP) y después de constatar el fracaso de éste. El tratamiento de mantenimiento es absolutamente necesario en todos los casos; su frecuencia e intensidad se definirán en función de cada paciente. GTR: Guided Tissue Regeneration (regeneración tisular guiada); OHE: Oral Health Education (educación para la salud bucodental); PZR: limpieza dental profesional; WRC: limpieza y alisado radicular.
Tratamiento a cielo cerrado de la periodontitis crónica
El tratamiento periodontal a cielo cerrado abarca el desbridamiento supra y subgingival con diversos instrumentos; el tratamiento de referencia, no obstante, es la instrumentación con curetas. El desbridamiento es el tratamiento inicial que se instaura siempre antes de adoptar medidas quirúrgicas. La eficacia del tratamiento a cielo cerrado se ha investigado en una gran cantidad de estudios. Una revisión de la bibliografía publicada en el año 200243 con motivo del Quinto Workshop sobre Periodoncia de la Academia Europea de Periodoncia (EAP), celebrado en la localidad suiza de Ittingen, seleccionó 26 estudios de entre 702 para una evaluación más exhaustiva. Dado que, en un paciente, las bolsas periodontales de las distintas superficies dentarias (localizaciones) no reaccionan de forma aislada, sólo se tuvieron en cuenta los estudios con resultados obtenidos a nivel de paciente, es decir, que no contenían análisis específicos de las zonas dentarias o de los cuadrantes. Por esa razón, no se incluyeron en la revisión algunos estudios clásicos. Dado que por razones éticas los pacientes no pueden permanecer sin tratamiento durante mucho tiempo, sólo hubo tres estudios en los que se comparó el desbridamiento subgingival con zonas dentarias o pacientes no tratados. Los autores concluyeron que, en pacientes con periodontitis crónica, el desbridamiento subgingival en combinación con el control de la placa supragingival constituye un método de tratamiento eficaz para reducir las profundidades de bolsa una media aproximada de 1,2 mm. Van der Weijden y Timmerman43 reclaman que las publicaciones se elaboren conforme al «CONSORT Statement» (Consolidated Standard of Reporting Trials) de 2001, puesto que con frecuencia se echa de menos información importante relativa a la calidad del estudio o a los detalles del tratamiento. En ausencia de un control de la placa supragingival la mejoría se reduce a la mitad. La ganancia de inserción en bolsas periodontales con profundidades de sondaje ≥ 5 mm fue de poco más de 0,6 mm. El análisis de los autores arrojó una ganancia mayor en las bolsas inicialmente más profundas que en las menos pronunciadas.
En el año 2008 se celebró el Sexto Workshop sobre Periodoncia de la EAP. El debate científico sobre el tema del tratamiento a cielo cerrado giró en torno a los últimos avances en relación con las curetas mecánicas, la aplicación de láser al tratamiento no quirúrgico y la denominada desinfección bucal completa (Full Mouth Disinfection, FMD), entre otros. Se realizó una revisión sistemática de la bibliografía24 sobre FMD utilizando clorhexidina y sobre el raspaje y alisado radicular completo (Full Mouth Scaling and Root Planing, FMSRP, sin clorhexidina) que incluyó 12 artículos sobre estudios clínicos. El debate finalizó con el siguiente consenso científico: a pesar de que existen pequeñas diferencias estadísticamente significativas a favor del FMSRP, no se han constatado ventajas clínicamente relevantes respecto al procedimiento por cuadrantes convencional. Esto también es válido para la aplicación intensiva de clorhexidina como antiséptico (FMD). Por consiguiente, se pueden aplicar con buenos resultados los tres procedimientos dentro del tratamiento no quirúrgico.
Una revisión sistemática de la bibliografía sobre los sistemas más novedosos para el curetaje mecánico se basó en un total de 41 artículos sobre estudios44. De éstos, se seleccionaron 14 publicaciones sobre estudios in vitro e in vivo. Ninguno de los trabajos analizados mostró diferencias entre sendos desbridamientos con instrumentación manual, sónica o ultrasónica.
Gracias a los nuevos métodos de análisis se puede entender mejor cuáles son las diferencias existentes entre los diseños de las distintas puntas de las curetas y cuáles las diferencias entre las propiedades de los diferentes generadores de ultrasonidos. Dichas diferencias no fueron tomadas en consideración en los estudios clínicos aleatorizados existentes. Los nuevos equipos, que difieren de los anteriores en el tipo de vibración o en el sistema de control, no han mostrado ventajas clínicamente significativas en los estudios existentes. Esto también es válido para el uso de antisépticos como medio de irrigación o de refrigeración. No se ha obtenido un efecto clínicamente significativo en forma de reducción de las profundidades de sondaje. La escasa comparabilidad de los resultados de los distintos estudios a causa de las diferencias existentes en su diseño hace que la extracción de conclusiones se vea muy limitada.
En una revisión sistemática de la bibliografía sobre el uso de láser en el tratamiento a cielo cerrado de la periodontitis marginal crónica39 fueron tan sólo 12 artículos los que cumplieron los criterios de inclusión de un total de 1.248 publicaciones. El análisis de los estudios con un período de observación de hasta 24 meses arrojó que sólo el láser Er:YAG puede ser utilizado como alternativa a las técnicas de instrumentación convencionales. No obstante, los resultados de los estudios existentes no arrojan un grado de evidencia suficiente en relación con una mayor eficacia clínica del tratamiento con el láser Er:YAG. La falta de información relativa a la seguridad del uso de láser en el tratamiento periodontal es común a todos los equipos de láser. En el caso de otros sistemas de láser dental, como el láser de CO2, de Nd:YAG, de Nd:YAP o diversos láseres de diodos, no se ha demostrado suficientemente la eficacia clínica en el tratamiento de la periodontitis crónica. El acervo de estudios existente no es suficiente para respaldar el uso clínico de estos sistemas de láser en el tratamiento periodontal a cielo cerrado.
Procedimiento a cielo cerrado frente al procedimiento a cielo abierto en el tratamiento secundario de la periodontitis
Las intervenciones a cielo abierto (con levantamiento de colgajo) se realizan cuando no se ha logrado ningún éxito clínico con el raspaje y alisado radicular (Scaling/ Root Planing, SRP) independientemente de las profundidades de sondaje iniciales. Con el procedimiento a cielo abierto, por el que se levanta un colgajo mucoperióstico para facilitar el acceso a las superficies radiculares patológicas y lograr así un control más eficaz de la infección, se puede confiar en principio en el éxito del tratamiento, siempre que se domine esta técnica compleja. Por otro lado, este método ofrece la posibilidad de modelar el hueso alveolar patológico mediante osteoplastia y/o de rellenar los posibles defectos óseos con hueso autólogo o con material de sustitución ósea con el fin de mejorar la estabilidad y la morfología del defecto y estimular de ese modo la reparación del periodonto. La aplicación de proteínas de la matriz del esmalte ha demostrado ser una opción muy prometedora en la regeneración periodontal.
El control de la placa supragingival constituye un requisito esencial para el éxito a largo plazo del tratamiento periodontal. Esto también es válido para el tratamiento de mantenimiento personalizado diseñado en función de las circunstancias subjetivas y objetivas en cada caso. Se debe citar al paciente al menos cada tres meses19,22, si bien estas prestaciones no están cubiertas por el seguro obligatorio de enfermedad en Alemania.
Ramfjord et al34 presentaron una comparación de distintos métodos de tratamiento de la periodontitis marginal (eliminación de bolsas y cirugía ósea, curetaje subgingival, raspaje, alisado radicular) que comprendía un período de observación de 5 años. Con una periodicidad trimestral de las citas de revisión apenas se observaron diferencias entre los métodos aplicados en relación con la sintomatología clínica. Antczak-Bouckoms et al3 realizaron otra comparación entre las técnicas a cielo abierto y a cielo cerrado en un estudio de seis años de duración. La evaluación de los parámetros clínicos arrojó resultados algo mejores con el método a cielo cerrado en comparación con la técnica a cielo abierto en profundidades de sondaje iniciales inferiores a los 6 mm. Otros autores obtuvieron resultados similares20,25.
Recientemente Heitz-Mayfield et al15 realizaron una revisión sistemática de trabajos en los que se compara el SRP con la instrumentación de las superficies radiculares a cielo abierto (Open Flap Debridement, OFD) y con al menos 12 meses de observación. Fueron evaluadas 589 publicaciones, pero sólo se utilizaron 9 por razones metodológicas. Los resultados obtenidos en cuanto a las profundidades de sondaje y la pérdida de inserción clínica fueron claramente mejores con el raspaje y alisado radicular en bolsas con una profundidad inicial de entre 1 y 6 mm. Sólo en las bolsas con una profundidad inicial ≥ 7 mm el método a cielo abierto arrojó resultados más satisfactorios en relación con las profundidades de sondaje y la pérdida de inserción clínica. No obstante, a la hora de elegir el tratamiento conviene tener en cuenta además otros parámetros clínicos, como la forma de la raíz, el grosor de la encía, la morfología radicular, la afectación de furca y la posición dentaria.
Uso de antibióticos como complemento al tratamiento periodontal
La eliminación de la película biológica y del cálculo mediante la mejora de la higiene oral, el SRP y el TPA constituye para la mayoría de los pacientes con periodontitis un tratamiento eficaz a largo plazo. No obstante, en algunos casos la instrumentación subgingival ve limitada su eficacia: las bacterias refugiadas en determinados resquicios anatómicos, como túbulos dentinarios, reabsorciones o furcaciones, o que invaden el tejido blando, pueden escapar a la instrumentación1,10,38. Además, la mayor predisposición de algunos pacientes a padecer la enfermedad (casos de periodontitis generalizada o de periodontitis agresiva localizada) puede limitar la eficacia del tratamiento con instrumentos37. De ahí que se utilicen como medicación complementaria numerosos fármacos antibacterianos, entre los que se cuentan antibióticos y antisépticos, dirigidos a mejorar la eficacia de la remoción mecánica de la película biológica.
Principios activos para tratamiento tópico
Los colutorios y geles antibacterianos se pueden aplicar subgingivalmente durante el SRP o el TPA. No obstante, la renovación constante del fluido crevicular (el volumen de una «bolsa» se renueva unas 40 veces por minuto) provoca la eliminación de estas sustancias a los pocos minutos28. En consecuencia, no se ha podido demostrar una eficacia clínicamente relevante de la irrigación subgingival46. Esto ha llevado al desarrollo de fármacos con una farmacocinética especial que tardan más tiempo en ser absorbidos y cuyo principio activo se libera de un reservorio. La eficacia depende también en este caso del tiempo de permanencia del principio activo en el surco subgingival. El gel de metronidazol se elimina a las 24 h, de modo que ni siquiera la aplicación reiterada como complemento del SRP aporta una mejora significativa del resultado terapéutico35. La clorhexidina presentada en una matriz de gelatina y las microesferas de minociclina, en cambio, proporcionan una concentración constante del principio activo durante varios días con un efecto antibacteriano eficaz y logran efectivamente una disminución algo mayor de las profundidades de sondaje que con el SRP solo17,47. Queda por determinar la relevancia clínica a largo plazo de este efecto complementario11. Por el momento la indicación de estos medicamentos se limita al tratamiento de algunas bolsas más profundas dentro del TPA.
Antibióticos sistémicos
El principio activo de los antibióticos sistémicos llega al lugar donde debe actuar a través del fluido crevicular y de la saliva, elimina las bacterias remanentes tras el SRP y proporciona mejores resultados en la disminución de la profundidad de sondaje, la ganancia de inserción y la reducción del sangrado al sondaje. La mayor parte de los pacientes pueden recibir el tratamiento convencional con buenos resultados. Dado que son los pacientes con periodontitis agresiva (AP) los que se pueden beneficiar de la utilización complementaria de antibióticos sistémicos16, la administración de antibióticos debería limitarse estrictamente a esta indicación (AP). Lógicamente los antibióticos no pueden compensar ni una higiene oral deficiente23 ni un tratamiento mal practicado. Es más, en todos los estudios que arrojaron los mejores resultados clínicos se había realizado un SRP intensivo (de aproximadamente 1 h por cuadrante) a los pacientes con periodontitis agresiva y una muy buena higiene oral. El SRP concluyó en el plazo de unos días y la antibioticoterapia se inició después de finalizar el tratamiento con instrumentos14,21.
¿Diagnóstico microbiológico?
A menudo es necesario determinar la composición de la flora periodontopatógena para establecer la indicación de la antibioticoterapia adecuadamente. Cabe decir que la antibioticoterapia «dirigida» es un concepto derivado de estudios in vitro que por ahora no ha encontrado apoyo en la literatura científica. Con la aplicación de pruebas comerciales para la identificación de las bacterias causales, como A. actinomycetemcomitans, no se puede distinguir realmente entre la periodontitis crónica y la periodontitis agresiva27. Tampoco se puede recurrir a la identificación de los microorganismos periodontopatógenos para el control y la planificación del tratamiento, puesto que los resultados de las pruebas no permiten realizar un pronóstico en relación con la eficacia clínica del tratamiento5. Por lo demás, no se han hallado estudios comparativos entre una elección empírica de los antibióticos y una prescripción emanada de los análisis microbiológicos. Según un excelente estudio prospectivo de doble ciego controlado con un placebo, la combinación de amoxicilina y metronidazol ofrece un resultado clínico notablemente mejor que la amoxicilina (y placebo) o el metronidazol (y placebo) por separado, y esto independientemente del resultado inicial del análisis microbiológico36.
Relación entre la periodontitis y las enfermedades generales
La periodontitis no sólo provoca la destrucción de tejido a escala local, sino que también puede contribuir a la aparición y progresión de enfermedades crónicas4,7,31. Parece que el aumento local y sistémico de mediadores proinflamatorios desempeña un importante papel en la aparición de enfermedades crónicas4,31. Además de los factores inmunitarios se baraja también un efecto lesivo directo de bacterias periodontopatógenas. Diversos estudios in vitro han demostrado que los microorganismos periodontopatógenos son capaces de penetrar en las células epiteliales y endoteliales, multiplicarse en su interior y posiblemente obtener de este modo una vía de acceso directa al flujo sanguíneo8,45. En el suero sanguíneo se detectó la presencia de ADN y de anticuerpos específicos contra periodontopatógenos que constituyen un factor de riesgo en la aparición de enfermedades cardiovasculares33. El infarto de miocardio y el accidente cerebrovascular son dos de las principales causas de muerte en los países desarrollados. El hecho de que las infecciones y los procesos inflamatorios desempeñan una función destacada en la patogenia de la aterosclerosis es bien conocido42. La periodontitis provoca un fuerte incremento del número de citocinas inflamatorias y de quimiocinas, de proteínas de la fase aguda, de factores procoagulantes, de moléculas de adherencia celular, de triglicéridos y del colesterol18. Los estudios demuestran así mismo que el tratamiento periodontal, a pesar de que a corto plazo aumenta el número de marcadores séricos de inflamación, a largo plazo proporciona una mejora de la función endotelial30,41. La diabetes de tipo 2 constituye un factor de riesgo importante en las enfermedades cardiovasculares; diversos estudios clínicos evidencian además una clara relación con la periodontitis7. La diabetes está relacionada con la fabricación de productos de la glucación avanzada (AGE), que desencadenan la expresión de citocinas proinflamatorias favoreciendo las enfermedades inflamatorias, como la periodontitis12. Otros estudios demuestran que el tratamiento periodontal mejora el control glucémico en pacientes con diabetes de tipo 213. La intolerancia a la glucosa y la diabetes tipo 2 se asocian a menudo a afecciones como obesidad, hipertensión arterial y dislipidemia, entidades que se suelen englobar bajo el concepto de «síndrome metabólico»40. También se demostró que la periodontitis, al igual que la diabetes mellitus, está asociada al resto de los componentes del síndrome metabólico31. La actividad física regular y una alimentación sana reducen tanto el riesgo cardiovascular como la prevalencia de la periodontitis2.
En conjunto, es un hecho manifiesto que la mayor evidencia externa de una relación entre la periodontitis y las enfermedades generales exige una estrecha colaboración entre el odontólogo, el periodoncista, el higienista dental y el médico de cabecera. La colaboración inter-disciplinaria constituye un requisito indispensable para lograr una prevención, diagnóstico y tratamiento actualizados y de alto nivel científico de las enfermedades periodontales inflamatorias y de las patologías crónicas relacionadas con ellas.
Correspondencia:
Anton Friedmann.
Departamento de Periodoncia y de Odontología sinóptica (Director prov.: Prof. Dr. B.-M. Kleber). Centro Charité 3 de Odontología y Medicina oral y maxilofacial. Hospital Universitario Charité de Berlín. Augustenburger Platz 1, 13353 Berlín, Alemania.
Correo electrónico: anton.friedman n@charite.de