Definición: periodontitis
La periodontitis es una enfermedad inflamatoria del periodonto o del aparato periodontal. Entre la opinión pública se ha ido imponiendo el término «periodontosis» por influencia de la publicidad en los medios de comunicación. Sin embargo, el término médicamente correcto lleva el sufijo -itis, que significa inflamación. Por lo tanto, en adelante utilizaremos el término «periodontitis».
Posibles causas
La periodontitis del adulto es la enfermedad del aparato periodontal más extendida tanto en Europa como en otros países altamente industrializados. Parece ser que con la edad aumenta el número de superficies dentarias afectadas. Inicialmente, la enfermedad se ceba sobre todo en los molares superiores, más adelante también en los molares inferiores y los dientes anteriores.
Igual que la gingivitis, la periodontitis tiene su origen en la placa bacteriana, una película biológica con una gran capacidad adhesiva. En la gingivitis, y también en la periodontitis, la película biológica libera productos metabólicos y productos de degradación bacterianos que desencadenan reacciones defensivas en el organismo. El propio sistema inmunitario del paciente desempeña el papel principal en la destrucción tisular en su intento por eliminar las bacterias. Esta respuesta inmunitaria consiste en una secuencia compleja de acciones y reacciones en las que participan muchas células y sustancias inflamatorias. Se forman también enzimas, entre muchos otros productos, que teóricamente deben destruir las bacterias, pero que acaban destruyendo el propio tejido. Este proceso lleva finalmente a la pérdida de tejido conjuntivo y de hueso.
La enfermedad suele mostrar una evolución crónica y por brotes
En la mayoría de los casos se trata de un proceso crónico que evoluciona por brotes. Suele aparecer en la edad adulta, rara vez ocasiona dolor y provoca movilidad dentaria a largo plazo que puede pasar desapercibida a los afectados en las primeras fases. No es excepcional que la pérdida de inserción no se detecte hasta la cuarta o quinta décadas de la vida, dado que en las fases avanzadas puede llegar a cuestionar la conservación de las piezas dentarias. Esta situación afecta especialmente a los dientes multirradiculares en los que la inflamación se ha extendido a las furcaciones. La movilidad dentaria marcada y progresiva no se diagnostica hasta fases muy avanzadas de la enfermedad. Se observan además otros síntomas que incluyen la presencia de placa mineralizada y/o no mineralizada, sobre todo en el espacio interdental y en la zona radicular, sangrado al sondaje, bolsas «activas» con secreción de líquido tisular y supuración en la zona de las bolsas. Se pueden observar también cambios en la posición de los dientes debido al aumento de la movilidad así como cambios en el perfil y el color de la encía.
La batalla del organismo contra los gérmenes patógenos
El surco tisular plano en el margen gingival ofrece a las bacterias una protección relativa frente a la autolimpieza de la cavidad oral por acción de la lengua y de la saliva. En el sujeto sano, el epitelio de unión garantiza mediante su adherencia al esmalte una superficie estanca entre la encía y el diente. Si no se elimina cuidadosamente la placa de los nichos del margen gingival, los productos liberados por las bacterianas atacan el epitelio de unión. Algunas bacterias son capaces incluso de atravesar el epitelio. El organismo reacciona a este tipo de ataques con la migración de células de defensa desde la sangre. En esta situación, los granulocitos neutrófilos y los macrófagos forman una barrera protectora contra el avance de microorganismos extraños. En un proceso lento y progresivo, los invasores son destruidos y digeridos. Durante este proceso se liberan diferentes sustancias tóxicas. Para proteger al tejido circundante de estas noxas y para impedir el avance de la inflamación hacia tejidos más profundos, el organismo activa los osteoclastos, entre otras células. Los osteoclastos tienen una función específica que consiste en reabsorber y remodelar el tejido óseo.
Cuando fracasa el sistema defensivo
Un sistema inmunitario competente logra detener durante mucho tiempo el avance de los microorganismos hacia la profundidad de los tejidos. Sin embargo, la relación de fuerzas en esta batalla es muy frágil. Una alteración del sistema defensivo del organismo, una proliferación descontrolada de bacterias o un incremento de la agresividad de los microorganismos facilita la progresión del proceso inflamatorio hacia la profundidad del tejido. A medida que evoluciona la enfermedad, se produce una pérdida progresiva de hueso que sólo se puede detener mediante una erradicación completa de las noxas. En las imágenes radiográficas se pueden observar zonas borrosas en la zona interdental y opacidades leves de los tabiques así como ensanchamientos en forma de embudo del espacio periodontal. Más adelante aparece una pérdida ósea predominantemente horizontal, dado que en las fases de reposo de la inflamación los osteoclastos excavan el tejido óseo desestructurado adaptándolo así a la nueva situación.
Este tipo de proceso inflamatorio se denomina «periodontitis crónica» debido a su evolución lenta y prolongada.
De ésta se distingue la «periodontitis agresiva», que provoca con gran rapidez pérdidas óseas extensas y puede aparecer algunas veces ya durante la infancia, por lo que también recibe el nombre de «periodontitis juvenil». Este tipo de periodontitis se manifiesta en las imágenes radiográficas como un cráter vertical de bordes afilados a lo largo de la superficie radicular, dado que no se ha producido remodelación. El debate originado en torno a la etiología de esta forma más rara se centra en la infección por gérmenes especialmente agresivos y/o un sistema defensivo local antibacteriano ineficaz.
Gingivitis y periodontitis
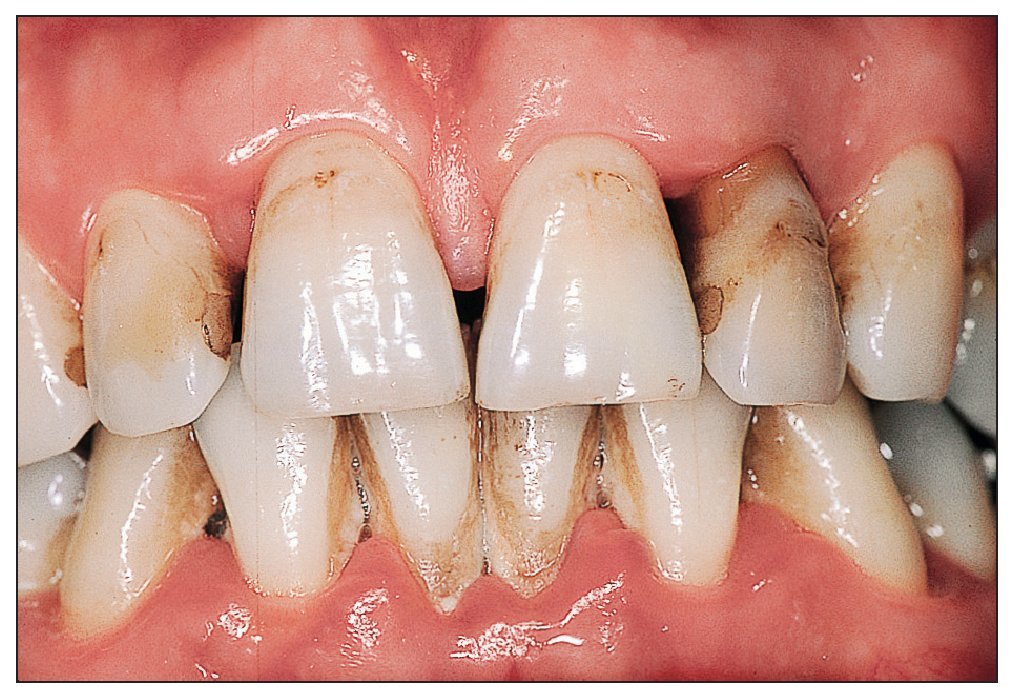
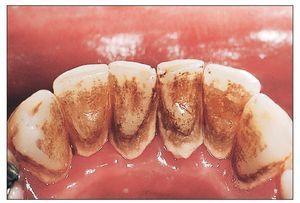
La periodontitis se suele desarrollar a partir de una inflamación crónica de la encía (= gingivitis) (fig. 1). La causa de la inflamación aguda y crónica de la encía, es decir, del tejido conectivo vascular extraalveolar, hay que buscarla en la acumulación de placa bacteriana en la superficie del cuello dentario. La sintomatología clínica varía en función de la gravedad y de la duración e incluye eritema, tumefacción, sangrado al tacto, ocasionalmente también sangrado espontáneo y derrame de líquido crevicular. La tumefacción inflamatoria de la encía da lugar a mayores profundidades de sondaje, con la formación consiguiente de «pseudobolsas». Sin embargo, en la gingivitis, este tipo de bolsas más profundas se forman exclusivamente a partir de la tumefacción gingival, no observándose una pérdida de estructuras del aparato periodontal. Ésta también es la característica diferencial más importante respecto a la periodontitis.
Figura 1. Gingivitis: los síntomas característicos incluyen el eritema y la tumefacción intensos de la encía, la pérdida del punteado gingival, el sangrado intenso al sondaje y la ulceración de la papila, que en este caso son claramente visibles entre los dientes 23 y 24.
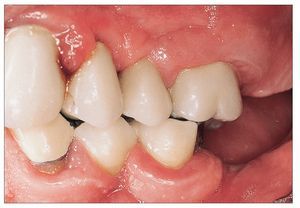
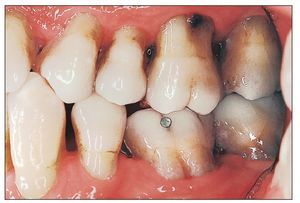
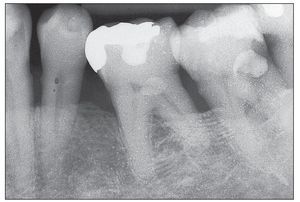
La gingivitis es reversible siempre que se trate adecuadamente, es decir, cura sin secuelas y sin pérdida de tejidos. Sin embargo, en caso de persistir durante un período de tiempo largo, lo que da lugar a un cuadro denominado «gingivitis crónica», la gingivitis se puede propagar al hueso del maxilar, al periodonto y al cemento. Existe la posibilidad de que una gingivitis crónica se transforme en una periodontitis con una pérdida irreversible de estructuras del aparato periodontal (figs. 2a, 2b y 3). La transición de una gingivitis a una periodontitis a menudo es fluida y es posible que pase desapercibida para el paciente durante muchos años. El cuadro no se acompaña de dolor hasta fases muy avanzadas de la periodontitis. Para los afectados es difícil diagnosticar una periodontitis sin intervención del odontólogo.
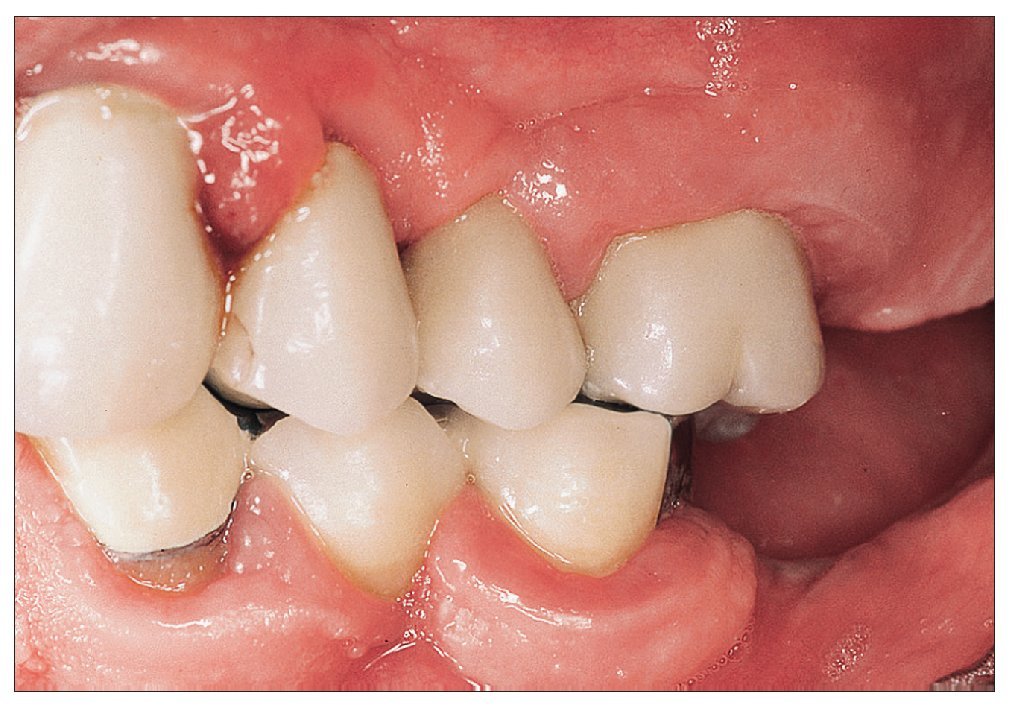
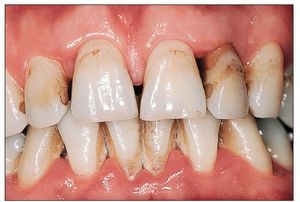
Figura 2a. Periodontitis crónica en la imagen clínica. Se observa claramente la pérdida de inserción secundaria a las recesiones.
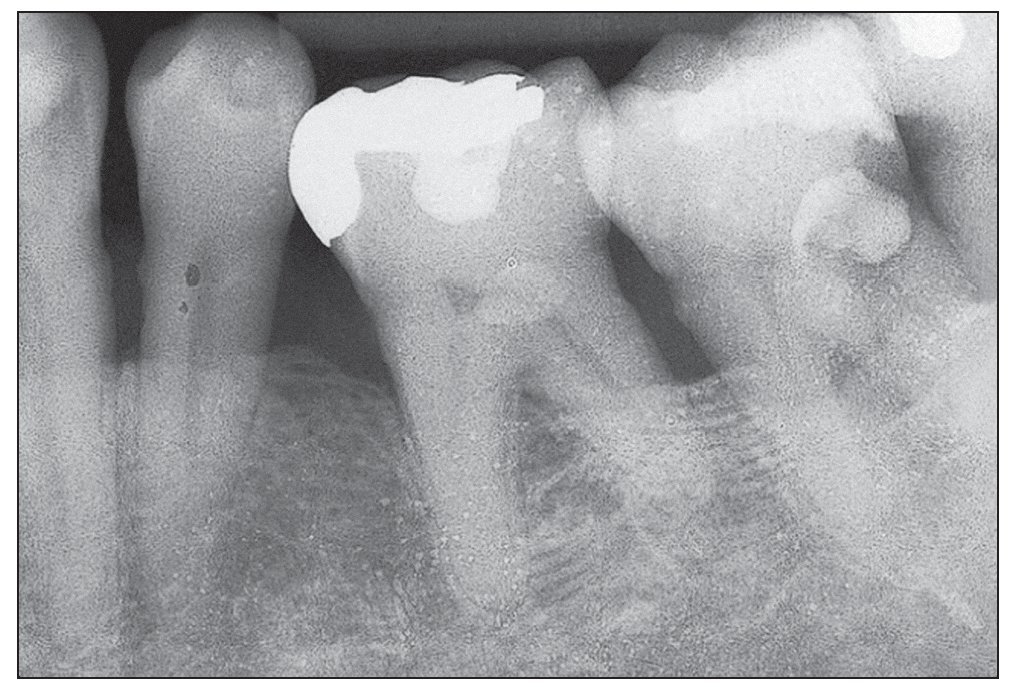
Figura 2b. Hallazgos radiográficos en el mismo paciente. La trayectoria horizontal de la línea ósea es un signo característico.
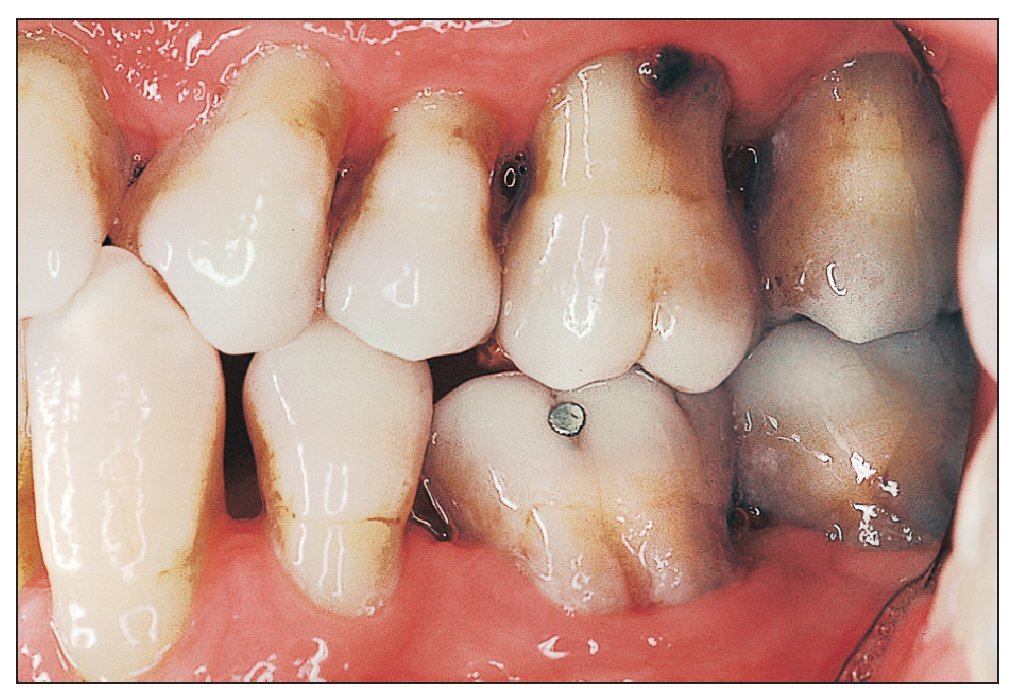
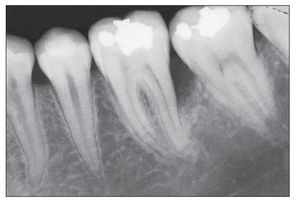
Figura 3. En este paciente ya se aprecia una lesión ósea crateriforme debido a una periodontitis agresiva.
Bacterias causales
En la cavidad oral existen alrededor de 500 especies distintas de bacterias, de las que sólo unas pocas son responsables de la aparición de la periodontitis. Se trata de los agentes etiológicos primarios que forman aglomeraciones, cuya disposición puede ser altamente específica. Algunas de estas bacterias anaerobias son Actinobacillus actinomycetemcomitans, Porphyromonas gingivalis, Petrovella intermedia y Bacteroides forsythus.
Estos gérmenes se pueden identificar también en casos de gingivitis, pero no intervienen en la aparición de la caries. Una serie de otros gérmenes son responsables de los procesos metabólicos bacterianos implicados en la aparición de la caries, de modo que un paciente puede tener una periodontitis importante pero estar libre de caries.
Factores de riesgo
El sistema inmunitario y la presencia de determinadas bacterias son los factores causales principales de la periodontitis, pero existen otros factores de riesgo que también influyen en la salud periodontal:
Higiene bucal insuficiente o incorrecta con aparición de placa y cálculo dental.
Respuesta inmunitaria inadecuada a la placa bacteriana de origen genético.
Tabaquismo: los fumadores tienen un riesgo cuatro a seis veces superior de desarrollar una periodontitis en comparación con los no fumadores. Se produce una obstrucción de los capilares por depósitos de nicotina, lo que dificulta la migración de las células de defensa endógenas hacia el área afectada por la inflamación, propiciando que la destrucción tisular se extienda sin interferencias.
Diabetes mellitus, sobre todo con glucemia mal controlada: la hipoinsulinemia, es decir, la presencia de glucemias altas puede favorecer la formación de depósitos en los vasos de pequeño calibre y afectar negativamente su función. La perfusión se resiente y acarrea una disminución importante de la oxigenación y del aporte de nutrientes a la encía. Los pacientes diabéticos mayores de 40 años constituyen una población de riesgo especial, ya que la gravedad de la periodontitis aumenta con la duración de la diabetes.
Parejas con periodontitis activa. Los gérmenes de la periodontitis se transmiten por vía bucal. El contagio también puede darse de madre a hijo.
Embarazo: los cambios hormonales favorecen la laxitud del tejido conjuntivo y la tumefacción de la encía facilitando la propagación de las bacterias hacia la profundidad de los tejidos.
Respiración bucal: con la desecación de la cavidad oral desaparece el efecto autolimpiante de la saliva. Se dan buenas condiciones para la colonización bacteriana.
El rechinamiento o bruxismo secundario a estados de estrés.
Estado general de inmunodepresión: como el que se produce después de tratamientos de quimioterapia, en receptores de trasplantes y en pacientes con infección por el VIH.
Alimentación desequilibrada, déficits vitamínicos.
Piercings en localizaciones desfavorables (labios, frenillo lingual, lengua).
Opciones de tratamiento
Zona supragingival
El tratamiento consiste en controlar el estado inflamatorio de la encía y del aparato periodontal y eliminar la placa, el cálculo dental y los factores proinflamatorios. El tratamiento se divide en varias fases con distintas medidas.
Diagnóstico
La primera fase comprende un estudio diagnóstico completo en el marco del que se determina el tipo, la gravedad y la evolución de la enfermedad. En la exploración clínica se recogen datos como el estado general de la dentición, la movilidad dentaria, la profundidad de las bolsas (profundidad al sondaje), la recesión gingival y la higiene bucal del paciente. Se realizan pruebas de imagen (radiografías) para determinar el estado óseo. En muchas ocasiones se practican pruebas microbiológicas complementarias para determinar el recuento de gérmenes. En determinados casos hará falta derivar al paciente al médico de medicina general para descartar posibles enfermedades sistémicas (diabetes, VIH, leucemia, etc.).
Fase de higiene
Durante la fase de higiene posterior se eliminan la placa y el cálculo supragingivales (localizados por encima del margen gingival). Para ello se procede a una limpieza dental profesional (LDP). Esta limpieza sirve también para enseñar al paciente todas las medidas necesarias para llevar a cabo una higiene bucal óptima en su domicilio. Este procedimiento se deberá repetir al menos una vez. Los seguros de enfermedad obligatorios exigen tres sesiones a intervalos de aproximadamente una semana. En esta fase se realizan o renuevan obturaciones o endodoncias en los pacientes que lo precisan y se extraen los dientes que no se pueden conservar. Estas medidas permiten eliminar otros focos de bacterias en la cavidad oral. Con el uso de distintos colutorios y medicamentos se podrá controlar y disminuir el crecimiento bacteriano. Con la sola implantación de estas medidas de higiene se puede conseguir una mejoría notable en muchos pacientes.
Zona subgingival
A la fase anterior sigue la fase de tratamiento a cielo cerrado cuando proceda, durante la que se eliminan la placa y el cálculo subgingivales (localizados debajo del margen gingival). Este procedimiento se denomina «raspaje a cielo cerrado». Para ello se dispone de instrumentos manuales con formas especiales, las curetas, de aparatos sónicos y ultrasónicos y/o la aplicación de diversos tipos de láser. Después de un período de curación de dos a tres semanas se controla el resultado del tratamiento con una nueva medición de las profundidades de sondaje. Si procede, se puede repetir el tratamiento en zonas con problemas residuales.
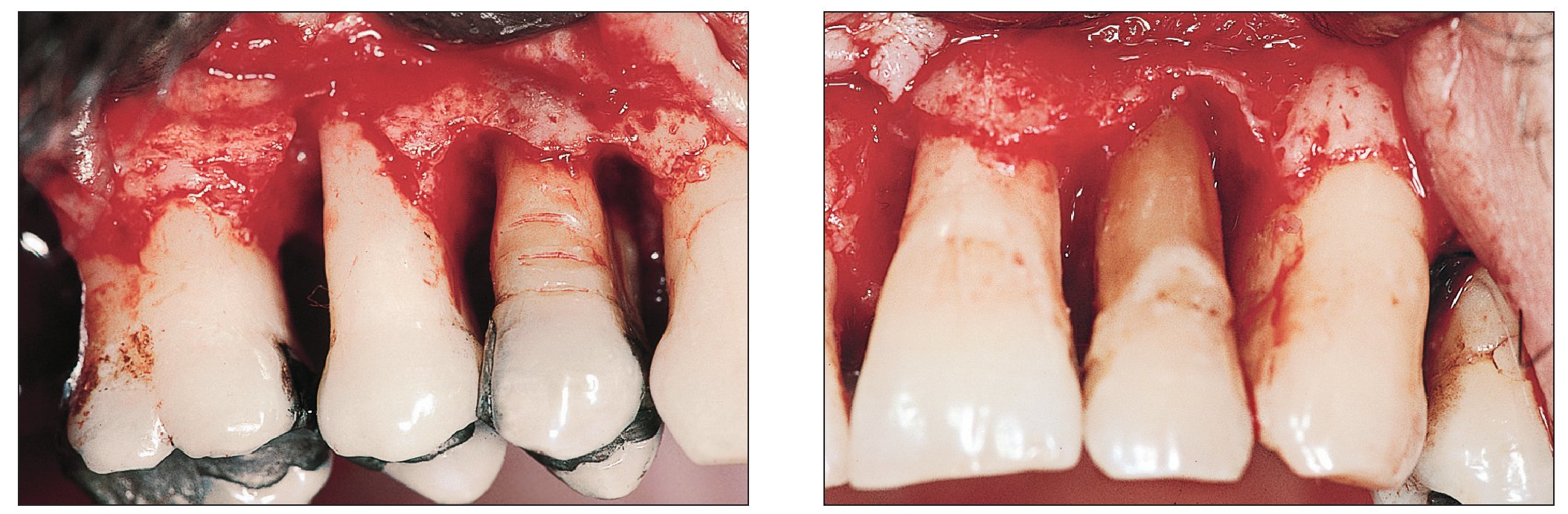
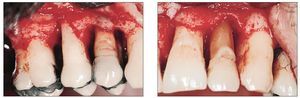
En bolsas gingivales muy profundas (> 5,5 mm) que no han experimentado la remisión esperada con las medidas de higiene adaptadas y el tratamiento a cielo cerrado puede hacer falta dar un paso más allá e iniciar la fase de tratamiento a cielo abierto. Este procedimiento consiste en acceder a las zonas afectadas mediante un abordaje quirúrgico y repetir las medidas del tratamiento a cielo cerrado con visión directa. Este tipo de intervención permite rellenar bolsas óseas expuestas y sometidas a una limpieza minuciosa con material de sustitución ósea o cubrirlas con una membrana (figs. 7a y 7b).
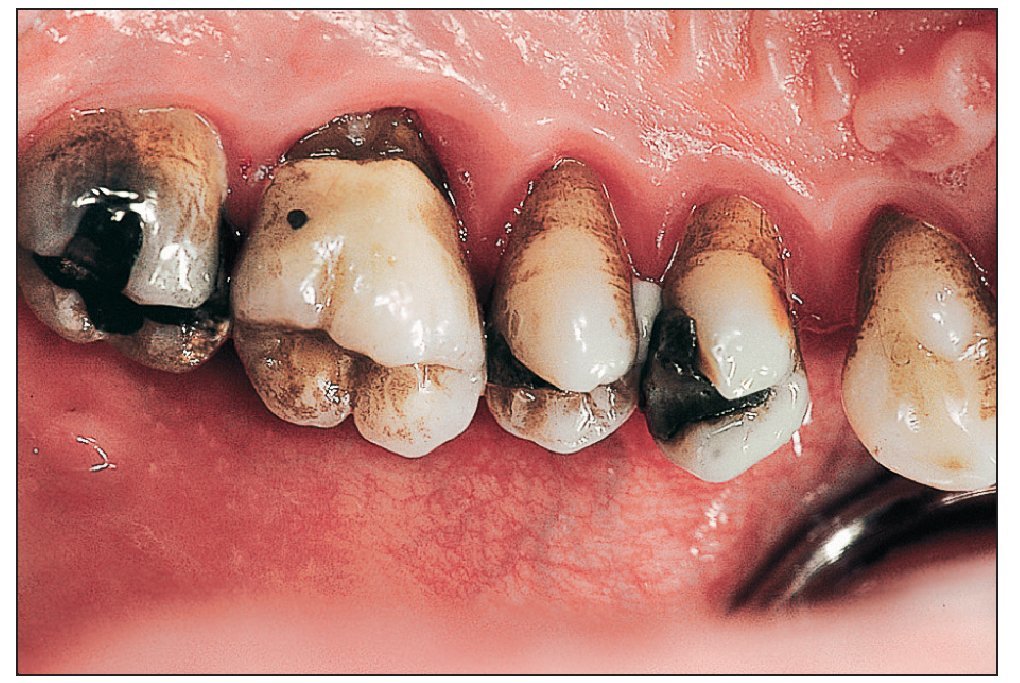
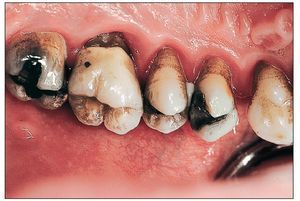
Figura 4. Las tinciones intensas forman parte de los factores de riesgo de desarrollo de una periodontitis.
Figura 5. El cálculo dental también favorece la aparición de la periodontitis.
Figura 6. La placa y el cálculo dental provocan una inflamación del tejido como se puede apreciar claramente en esta imagen.
Figuras 7a y 7b. Una vez concluida la fase de higiene se puede llevar a cabo la intervención quirúrgica. En esta imagen se observa un raspaje a cielo abierto. Se aprecian claramente los importantes defectos óseos.
Opciones terapéuticas complementarias
En las formas de periodontitis agresivas y de evolución rápida es útil complementar el tratamiento mediante la administración de antibióticos. Estos se pueden administrar en forma de comprimidos (vía sistémica) o se pueden introducir directamente en la bolsa gingival (tratamiento tópico). En ambos casos es útil realizar previamente un recuento de gérmenes para orientar bien el tratamiento. Sin embargo, no es razonable tratar la infección con antibióticos sin efectuar antes una limpieza profesional de los dientes. Las bacterias alojadas en la película biológica gozan de una protección prácticamente total frente a la acción de los antibióticos. Sólo la destrucción de la película biológica asegura el acceso de los antibióticos a las bacterias.
Pronóstico
El pronóstico es favorable si el paciente coopera
El tratamiento de la periodontitis realizado a tiempo y de forma correcta consigue detener casi siempre la enfermedad, aunque el procedimiento puede ser largo y depende en gran medida de la buena cooperación del paciente. La periodontitis es la manifestación de un ataque bacteriano contra la barrera diente-encía previamente intacta, por lo que el paciente ha de ser consciente que incluso después de erradicar con éxito la inflamación, persiste el riesgo de recidiva. Un paciente que padece periodontitis es un paciente que siempre padecerá periodontitis. Por ello es imprescindible que, una vez finalizado el tratamiento, el paciente acuda a citas de revisión periódicas (a intervalos de cuatro meses) para detectar lo antes posible una eventual reactivación de la inflamación y para tomar las medidas adecuadas.
Si no hay cooperación hay pérdida dentaria
La periodontitis no tratada lleva a la larga casi siempre a una pérdida dentaria. La pérdida de dientes no sólo tiene consecuencias estéticas sino que acarrea también graves problemas funcionales. Además, la periodontitis es un factor de riesgo para el desarrollo de enfermedades médicas generales. La relación existente entre las enfermedades periodontales y el aumento del riesgo de aparición de enfermedades cardiocirculatorias (infarto de miocardio), diabetes mellitus y enfermedades reumáticas está avalada científicamente. En investigaciones recientes se pudo demostrar además que la periodontitis no tratada aumenta hasta siete veces el riesgo de prematuridad y que puede existir una relación causal entre el peso bajo al nacer y la periodontitis.
Medidas preventivas
La medida más importante para prevenir la periodontitis y sus recidivas es el cumplimiento con una profilaxis antiperiodontitis acurada. Además del cepillado dental propiamente dicho con el cepillo dental (manual o, mejor, eléctrico), se debe prestar especial atención a una buena higiene del espacio interdental con seda o cepillos interdentales y también a la eliminación de la saburra lingual.
Las visitas de control periódicas a la consulta dental en combinación con la limpieza dental profesional cada 3-6 meses facilitan la eliminación de nichos de difícil acceso y permiten orientar y ayudar al paciente en aspectos relativos a la higiene bucal domiciliaria. En situaciones de riesgo como durante el embarazo o períodos de estrés intenso se puede aumentar la frecuencia de las visitas preventivas para reaccionar precozmente ante cualquier cambio del aparato periodontal. Además de los aspectos anteriores también es importante controlar los factores de riesgo: dejar de fumar o disminuir el consumo de tabaco y conseguir un control óptimo de la diabetes.
Un problema de salud pública peor que la caries
Las consecuencias de la pérdida dentaria, sobre todo el costoso tratamiento protésico que suele suceder al tratamiento periodontal, así como las evidencias recientes que relacionan la periodontitis con enfermedades médicas generales, han llevado a dar cada vez más importancia al diagnóstico, al tratamiento y sobre todo a la prevención de esta enfermedad. La periodontitis es un problema de salud pública, ya que casi todo el mundo la padece en mayor o menor grado en algún momento de la vida. Las personas mayores de 40 años pierden más dientes a consecuencia de la periodontitis que de la caries.
Procedencia de las imágenes
Fig. 1: Kandilakis M, Lang NP. Enfermedades gingivales inducidas por placa (gingivitis); fig. 2a, b: Burgemeister S, Schlagenhauf U. Periodontitis crónica; fig. 3: Brunner M, et al. Periodontitis agresiva; figs. 4-7a, b: Rutar A, Lang NP. Diagnóstico, tratamiento y cuidados de la periodontitis crónica - presentación de un caso clínico. Todas las imágenes se pueden encontrar en: Lang NP (editor). Periodontalerkrankungen - Klassifikation und Charakterisierung. Quintessenz, Berlín 2003.
Dentista residente en la clínica Czerny und Schäfe.
Miembro del Comité de Auditoría de la Asociación Dental del estado de Hesse y profesora en la ZMfund, formación continua para auxiliares de la LZKH.
Correspondencia
Kathrin Schäfer
Altenbaunaer Str. 119
34132 Kassel, Alemania
Correo electrónico: schaefer@czernyundschaefer.de
Correspondencia: K. Schäfer.
Altenbaunaer Str. 119, 34132 Kassel (Alemania).
Correo electrónico: schaefer@czernyundschaefer.de