Introducción
La hiperplasia gingival puede deberse a diversas causas. Además de la fibromatosis gingival hereditaria existe también la hiperplasia gingival medicamentosa. Entre las hiperplasias gingivales inducidas por placa se cuentan las formas exclusivamente inflamatorias y las formas provocadas por otros factores sistémicos o locales (respiración bucal, factores hormonales). Las hiperplasias gingivales no inducidas por placa en principio no responden a una causa bacteriana, aunque la obstaculización de la higiene oral por la presencia de pseudobolsas, por ejemplo, puede provocar la aparición de procesos inflamatorios. Es posible que la hiperplasia gingival idiopática se deba a causas genéticas, pero todavía se desconoce la etiología exacta. La hiperplasia gingival requiere en todas sus formas un diagnóstico y un plan de tratamiento exhaustivos. Dado que en ciertas ocasiones se produce una remisión completa después de instruir al paciente en técnicas de higiene oral, de realizar varias sesiones de limpieza dental profesional y de incrementar su motivación, el tratamiento de la hiperplasia gingival no debería incluir a priori la adopción de medidas quirúrgicas. El procedimiento no quirúrgico abarca una terapia antiinfecciosa con instrumentación subgingival como parte de una desinfección bucal completa14. De ese modo se elimina minuciosamente la placa bacteriana de las bolsas periodontales y el cálculo supra y subgingival de las superficies de la corona y la raíz dentarias.
Previa consulta con el odontólogo del paciente y con el internista, en presencia de una hiperplasia gingival medicamentosa puede ser razonable cambiar el fármaco que provoca la hiperplasia o al menos reducir su dosis. A los tres meses conviene reevaluar la situación clínica y, en caso necesario, practicar una cirugía periodontal en forma de gingivectomía a bisel externo o a bisel interno. La fase desinflamatoria previa constituye otro factor esencial para el éxito a largo plazo del tratamiento mediante cirugía periodontal, dado que una intervención quirúrgica en el tejido inflamado puede provocar un sangrado excesivo y molestias postoperatorias.
La gingivectomía es un procedimiento terapéutico que se engloba dentro de la cirugía periodontal. Se distingue entre dos variantes: gingivectomía a bisel externo y a bisel interno. En función de la gravedad de la hiperplasia gingival, la gingivectomía se puede llevar a cabo de forma localizada o generalizada.
Caso clínico 1: tratamiento de una hiperplasia gingival hereditaria
Anamnesis y entrevista médica
Anamnesis médica general
La historia familiar de la paciente arrojó una hiperplasia gingival hereditaria de origen materno. La paciente indicó que no padecía enfermedades generales ni tomaba medicación de forma habitual. Comentó que padecía alergia a la penicilina; cuando acudió al centro estaba tomando paracetamol y hacía una semana que tomaba clindamicina (Sobelin 300) para calmar el dolor que padecía en la región oral. No se hallaron indicios de enfermedades infecciosas.
Anamnesis odontológica específica y anamnesis complementaria de prevención
La paciente, de 43 años de edad, acudió a la Clínica de Odontología, Medicina Oral y Maxilofacial del Hospital Universitario de Heidelberg el 9 de diciembre de 2004 remitida por su odontólogo. Éste había estado tratando durante varias semanas a la paciente por hiperplasias gingivales persistentes maxilares y mandibulares y por dolor en toda la cavidad oral.
La paciente afirmó que no fumaba. Hasta ese momento no había recibido ningún tratamiento periodontal sistemático; por otro lado, cada año acudía al dentista para realizar una revisión. La paciente indicó que se cepillaba los dientes entre una y dos veces al día. Hasta entonces no había utilizado instrumentos de limpieza interdental. De vez en cuando utilizaba gel de fluoruro. La paciente mostraba un gran interés y una motivación alta.
Expectativas de la paciente y resultados de la entrevista médica
La paciente deseaba que el tratamiento hiciera desaparecer el dolor gingival y disminuyera la hiperplasia de la encía. También estaba interesada en que el resultado del tratamiento mejorara la estética.
Resultados de las exploraciones iniciales
Exploración extraoral
La exploración extraoral no arrojó particularidades reseñables, en concreto no se hallaron asimetrías, tumefacciones ni otros signos de inflamación. La piel y los ojos no mostraron signos de enfermedades generales ni indicios de procesos patológicos relevantes desde un punto de vista odontológico o de la medicina oral y maxilofacial ni actuales ni pasados. La palpación de las ATM no mostró signos de alteraciones patológicas, los puntos de salida de los nervios eran normales y no se palparon tumefacciones de los ganglios linfáticos.
Exploración intraoral
Los labios estaban bien vascularizados. La mucosa del anillo amigdalino, del suelo de la boca, de la lengua, del paladar blando y duro y de las superficies yugales no presentó signos patológicos. La paciente poseía un vestíbulo profundo y unos frenillos labial y lateral bien formados. El flujo salival no mostró datos destacables en cuanto a cantidad y consistencia. Se observó la ausencia de los dientes 18, 27, 38 y 36.
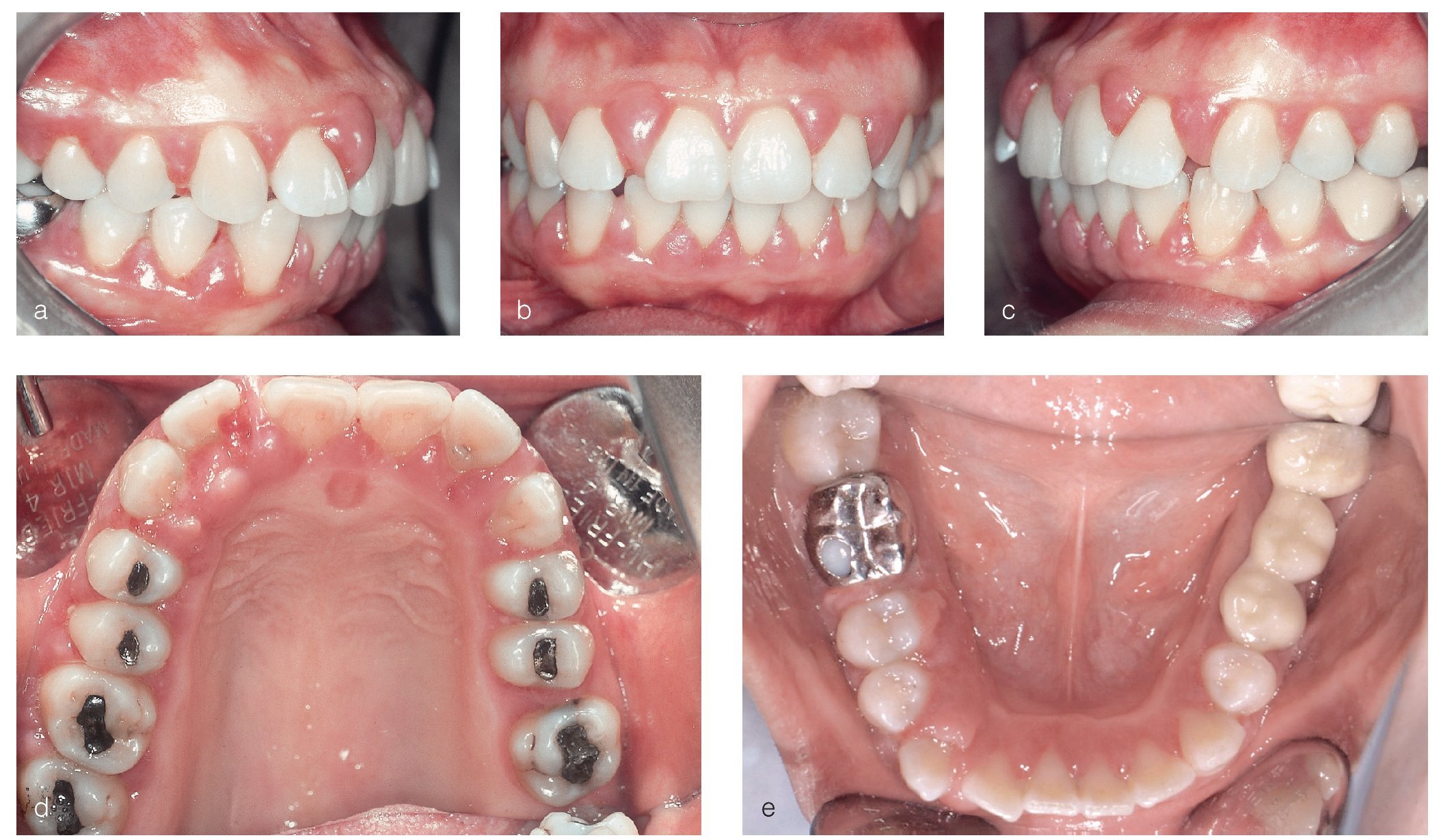
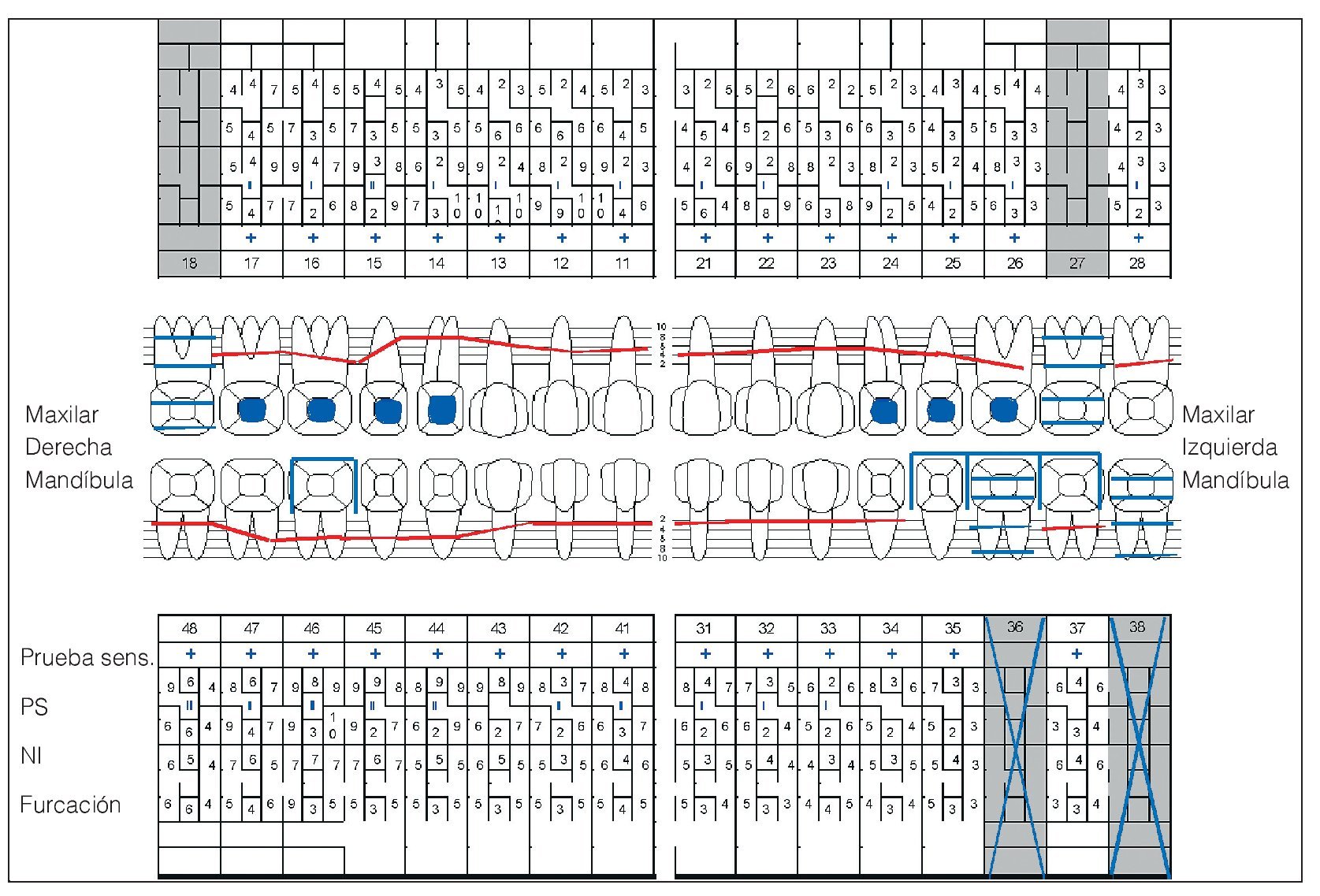
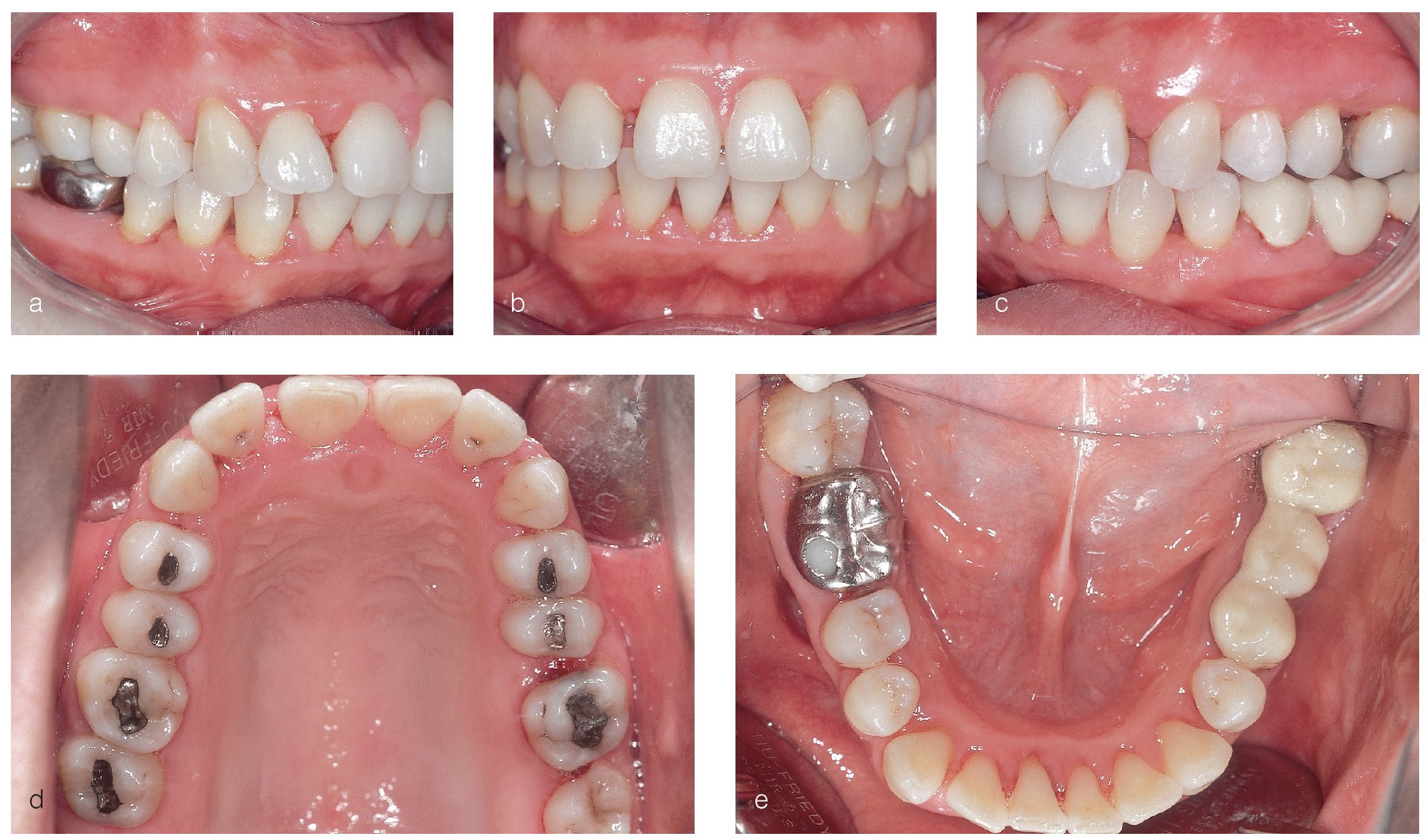
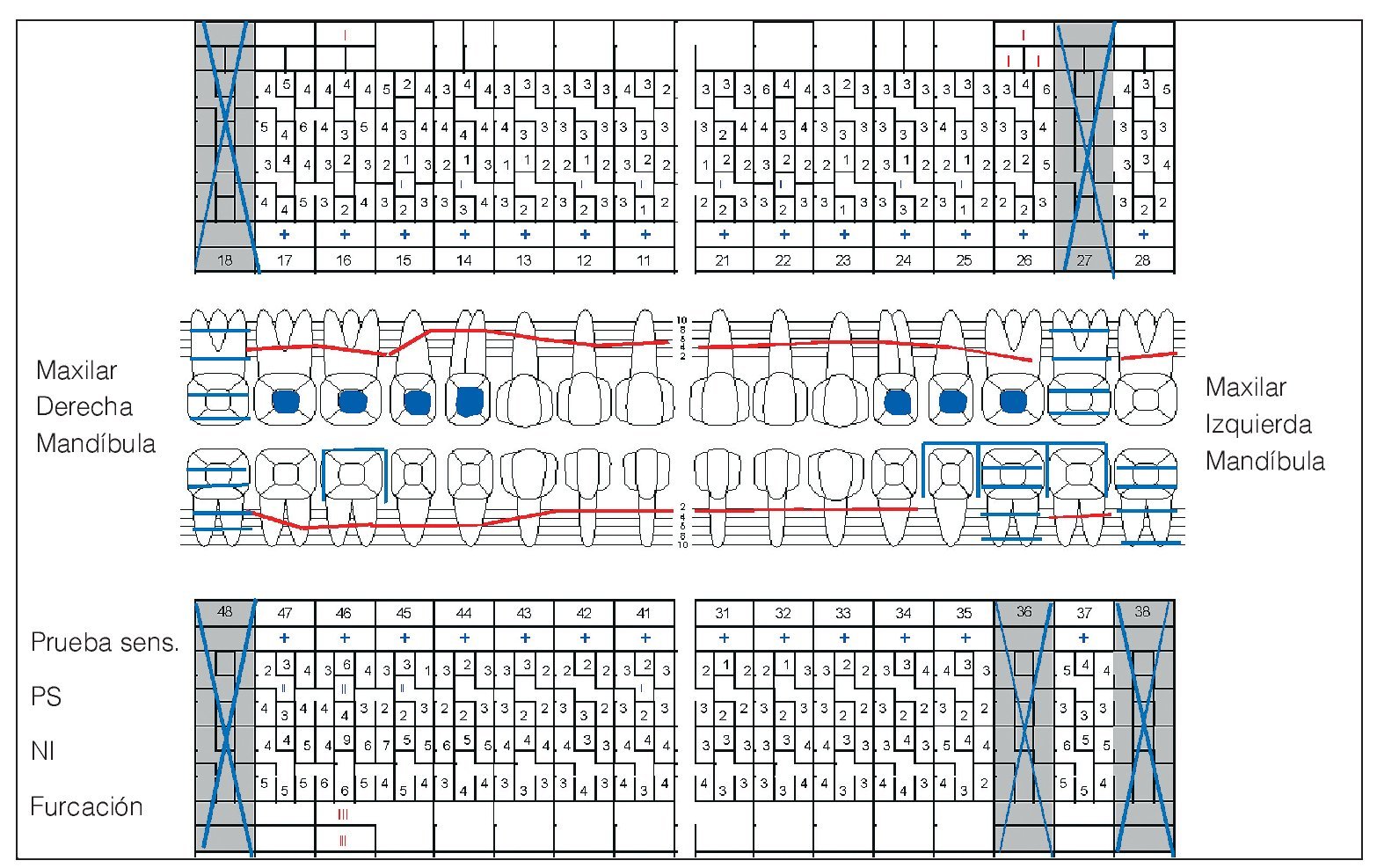
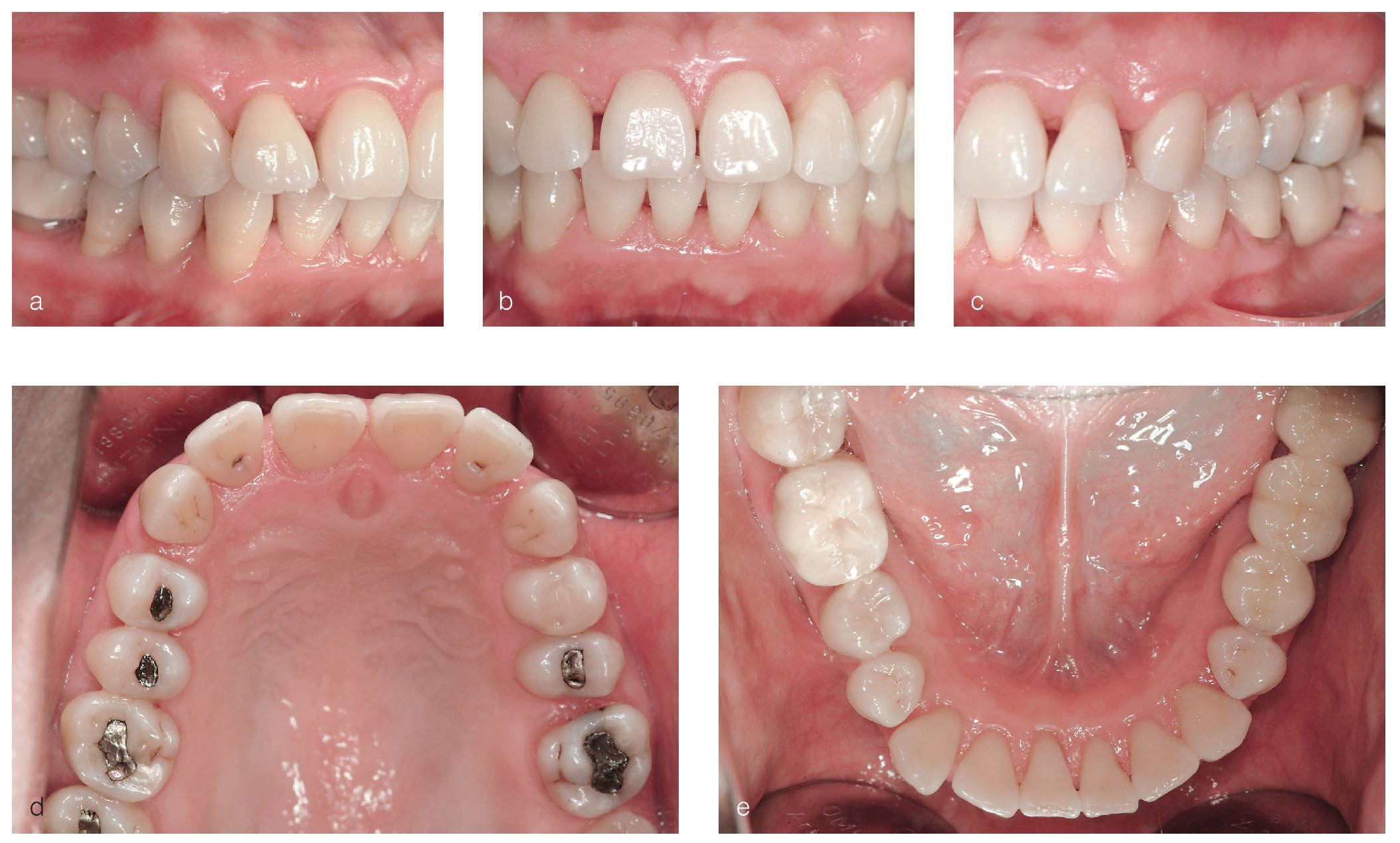
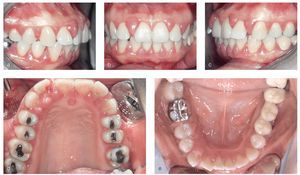
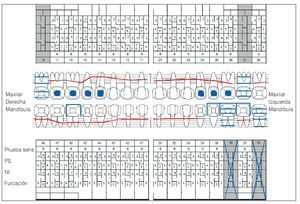
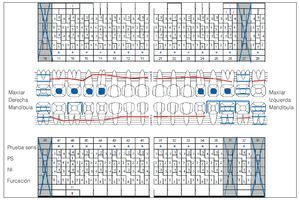
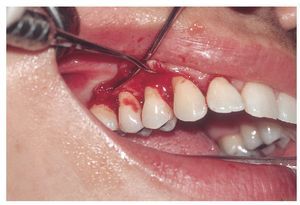
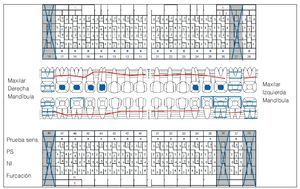
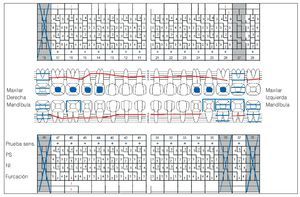
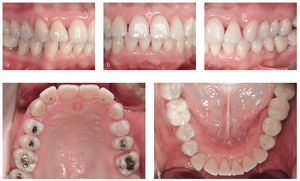
Se constató una presencia generalizada de depósitos duros y blandos de placa dental principalmente en las zonas interdentales y de cálculo en todo el sector anterior. La encía marginal mostraba una inflamación generalizada y se encontraba muy tumefacta (figs. 1a a 1e). Las profundidades de sondaje se encontraban principalmente entre los 5 mm y los 9 mm y, en puntos aislados, eran de 10 mm. El nivel de inserción oscilaba entre los 4 mm y los 6 mm; en algunos puntos, era de 7 mm (fig. 2). No se observaron afectaciones de furca9. La paciente presentaba halitosis.
Figuras 1a a 1e. Estado clínico el 9/12/2004.
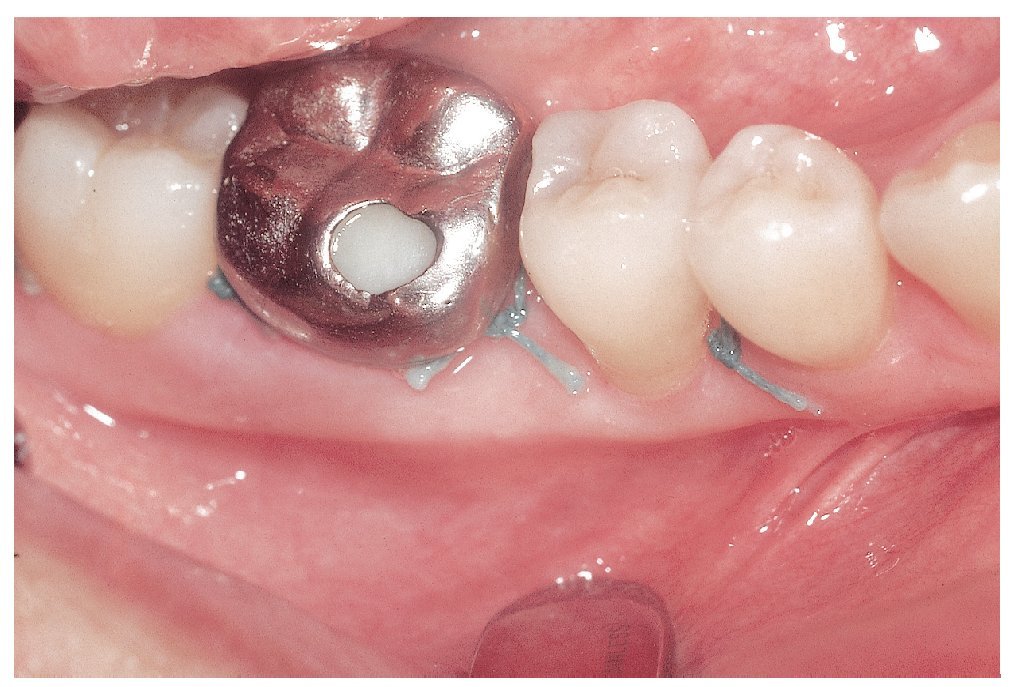
En los dientes 12 y 22 se observaron coloraciones parduzcas provocadas por lesiones de caries incipiente. El estado de los dientes se puede extraer de la figura 2. Los dientes 37 a 35 presentaban un puente de cerámica con estructura metálica y el diente 46 una corona de metal cerámica. Ambas restauraciones protésicas presentaban unos márgenes sobrecontorneados que incluso se podían detectar en el sondaje, por lo que fueron consideradas deficientes. Todos los dientes reaccionaron positivamente a la prueba de sensibilidad con CO2. El diente 37 mostró una leve sensibilidad a la percusión.
Figura 2. Odontograma del 9/12/2004 con las mediciones de las profundidades de bolsa del 7/2/2005. PS: profundidad de sondaje.
La paciente no estaba satisfecha con el aspecto que ofrecía su encía. Las restauraciones no le molestaban.
Exploración radiográfica
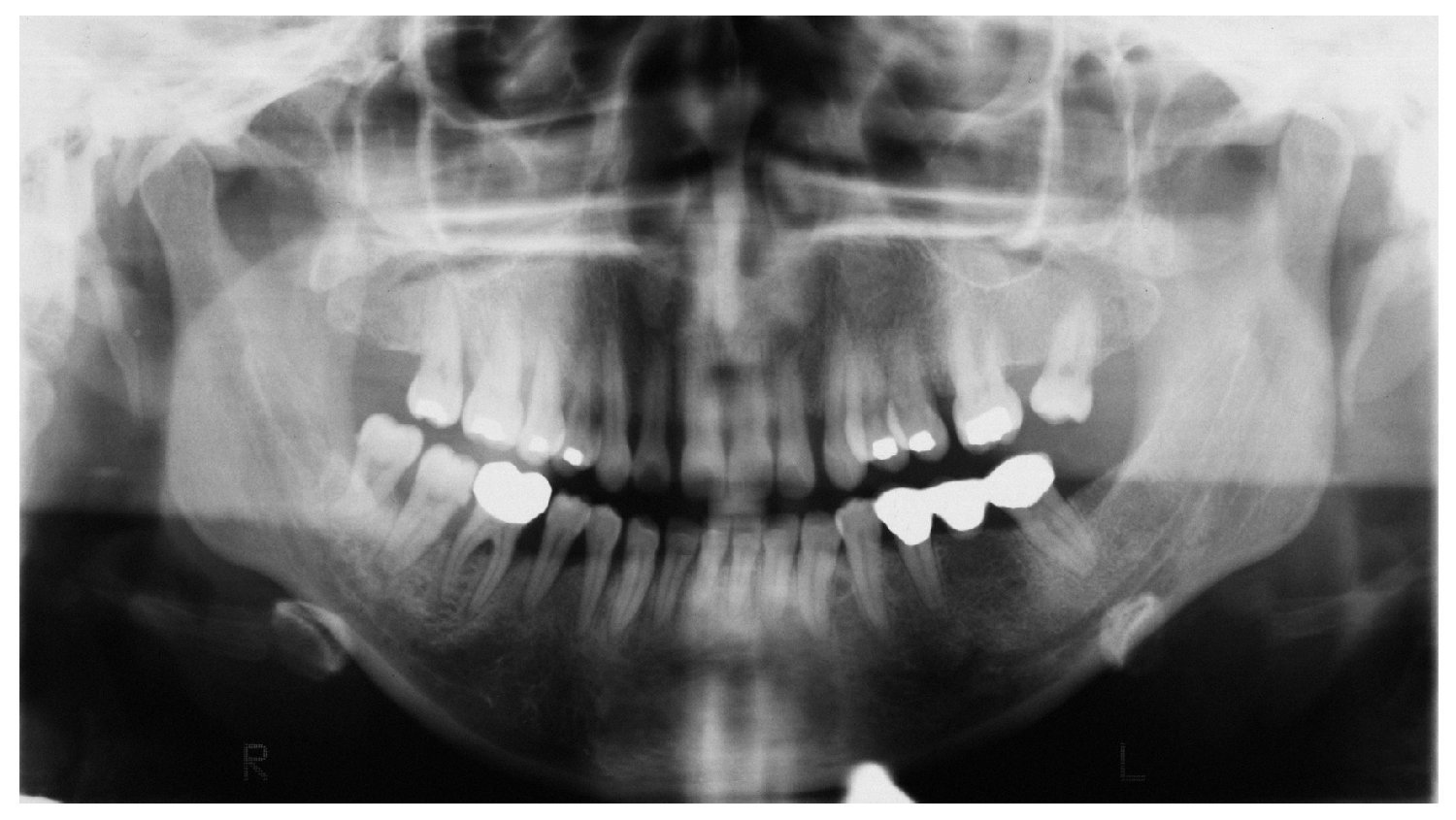
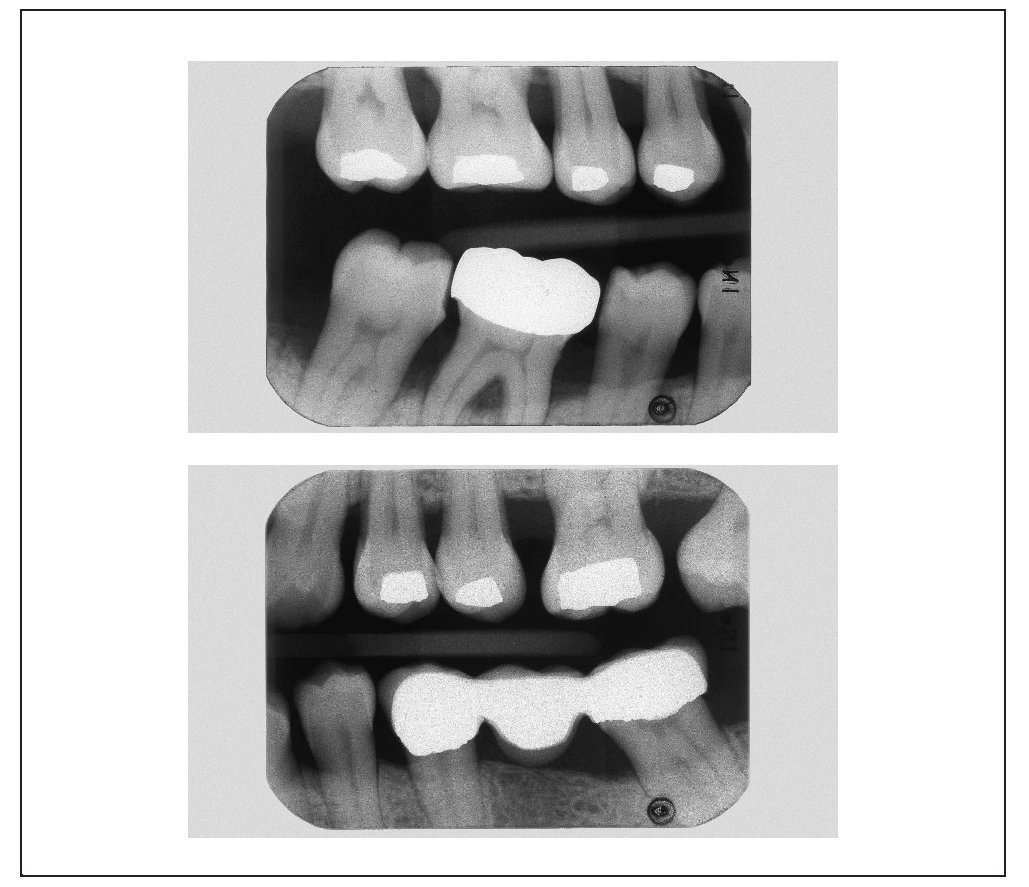
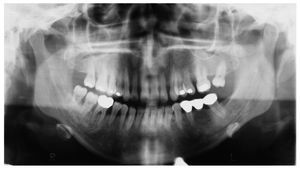
La radiografía panorámica del 21 de noviembre de 2004 aportada por la paciente (fig. 3) mostraba una pérdida ósea horizontal generalizada en el tercio coronario de la raíz (localizado hasta el tercio medio radicular). En los dientes 17, 16, 15, 47 y 48 se apreciaban áreas radioopacas debidas a la presencia de cálculo. En los dientes 37, 35, 44, 45, 46 y 47 se constató un ensanchamiento del espacio periodontal. Así mismo, se observó una imagen radiolúcida en la zona interradicular del diente 46 provocada por una osteólisis.
Figura 3. Radiografía panorámica aportada por la paciente del 21/11/2004.
Estudio microbiológico
En vista del resultado de la exploración clínica, el odontólogo de la paciente había realizado ya un frotis de la mucosa oral:
Material de estudio: frotis (sin datos)
Preparación: flora mixta
Cultivo aerobio: crecimiento de colonias aisladas de estreptococos b-hemolíticos del grupo G
Cultivo anaerobio: ausencia de crecimiento de bacterias anaerobias obligadas
Cultivo de levaduras: crecimiento aislado de Candida spp
Diagnósticos
Se establecieron los siguientes diagnósticos:
Hiperplasia gingival hereditaria
Periodontitis crónica grave generalizada4
Márgenes de restauración sobrecontorneados en los dientes 37 a 35 y 46
Sospecha de pulpitis irreversible en el diente 37
Pronóstico
Con un buen cumplimiento de la paciente, se lograría conservar a largo plazo todos los dientes.
Plan de tratamiento
Se planificaron las siguientes fases de tratamiento:
Terapia antiinfecciosa como parte de una desinfección bucal completa14
Reevaluación de la situación clínica y, en su caso, diagnóstico microbiológico
En caso necesario, medidas quirúrgicas periodontales complementarias
Realización de una nueva restauración protésica en la mandíbula
Tratamiento periodontal de apoyo (TPA)
Tratamiento
El 9 de diciembre de 2004 se realizó un raspaje subgingival en el diente 37 con instilación de clorhexidina en gel para calmar las fuertes molestias de la paciente. En la cita de revisión del 13 de diciembre de 2004 la paciente no presentaba dolor en el diente 37 y no mostró sensibilidad a la percusión.
Terapia antiinfecciosa
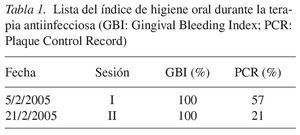
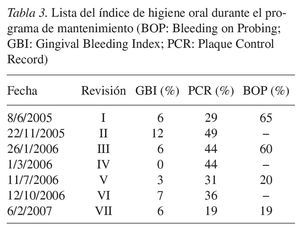
La terapia antiinfecciosa se aplicó entre el 5/2/2005 y el 15/3/2005. En primer lugar, se le explicó a la paciente la importancia que posee la placa bacteriana en la etiología y patogenia de la periodontitis. Para la limpieza dental aprendió la técnica de Bass modificada y para limpiar los espacios interdentales fue instruida en el uso de los cepillos interproximales (Curaprox, CPS 10, 12 y 14, Curaden, Kriens, Suiza). En la primera sesión se obtuvo el índice de higiene oral (Gingival Bleeding Index1 [GBI], Plaque Control Record [PCR]15) como factor de motivación y de control del éxito. Durante la limpieza dental profesional se retiraron los depósitos duros y blandos accesibles, tanto los supragingivales como los subgingivales. Acto seguido se llevó a cabo una fluoruración tópica (tabla 1).
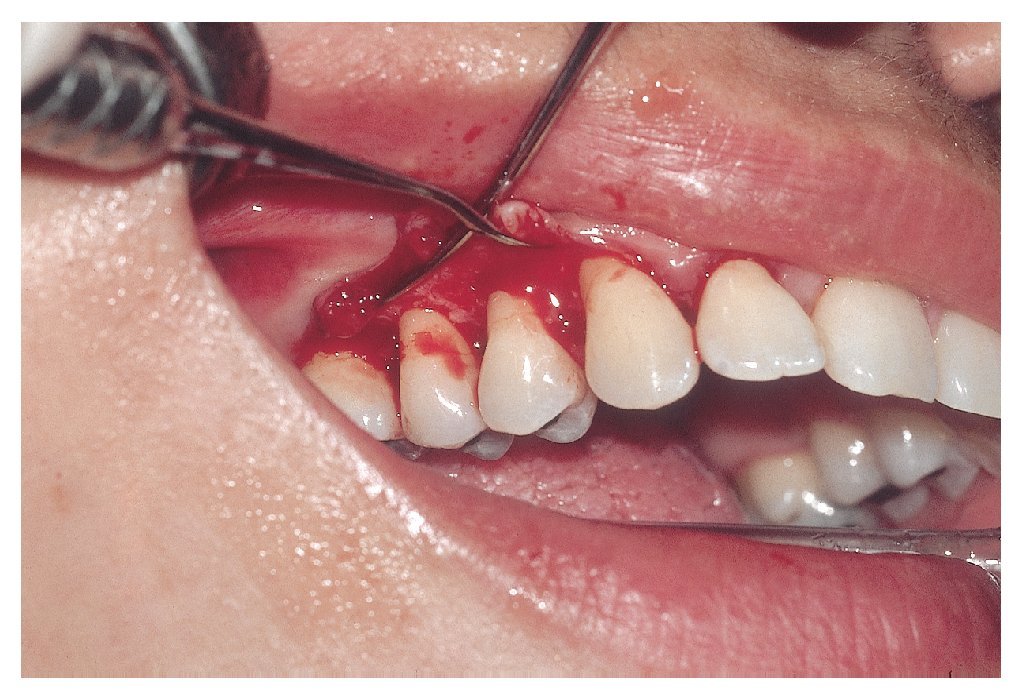
A continuación, se realizó un curetaje subgingival de todas las bolsas con profundidades patológicas utilizando anestesia local dentro de un lapso de 24 h (28/2/2005 y 1/3/2005), según el principio de la desinfección bucal completa14. Debido a la inflamación intensa de la encía decolorada, con el curetaje subgingival se produjo la apertura de varias papilas, de modo que para la adaptación de la encía fue necesario suturarlas.
Se proporcionaron instrucciones a la paciente para que durante las siguientes dos semanas realizara enjuagues y gárgaras durante unos dos minutos, mañana y tarde, con una solución de digluconato de clorhexidina al 0,12%. Adicionalmente, durante ese período, la paciente se limpiaba los dientes y la lengua con un gel de digluconato de clorhexidina al 1%. El 15 de marzo de 2005 se retiraron los restos de clorhexidina. Además, se comprobó la aptitud de los cepillos interproximales y se adaptaron nuevamente en caso necesario (Curaprox, CPS 14 y 18). Se recomendó además a la paciente que utilizara seda dental.
Reevaluación de la situación clínica después de la terapia antiinfecciosa
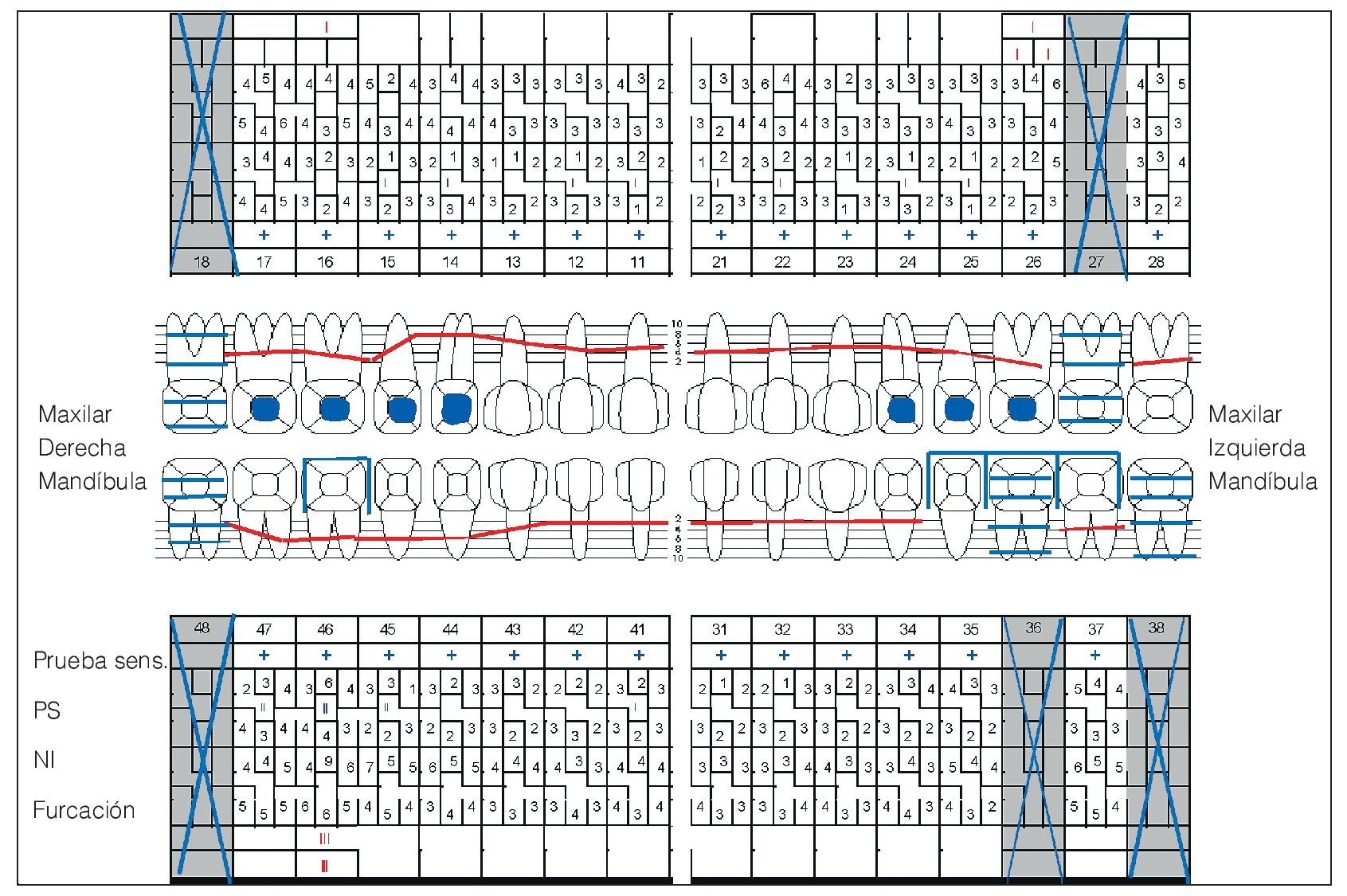
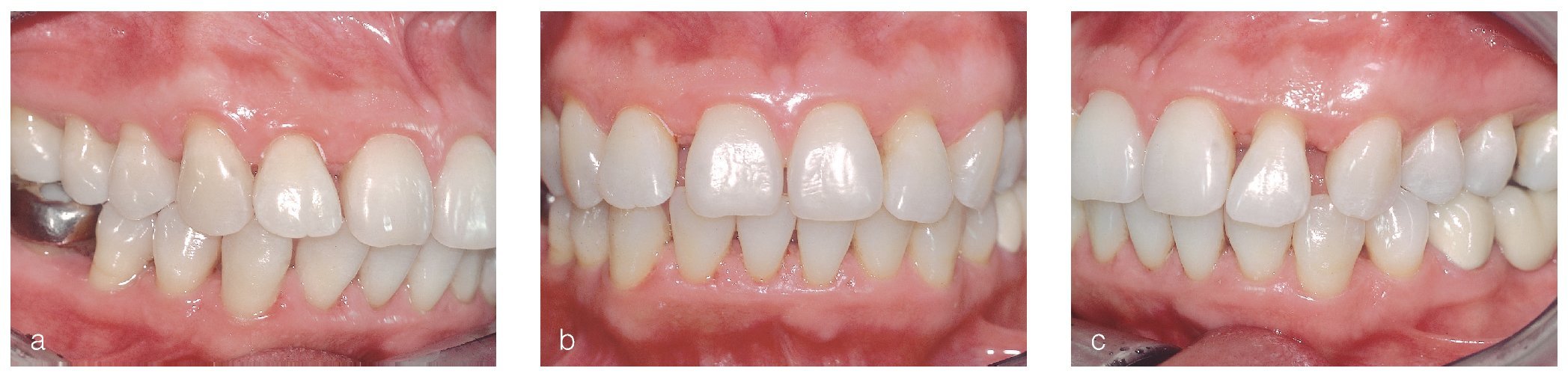
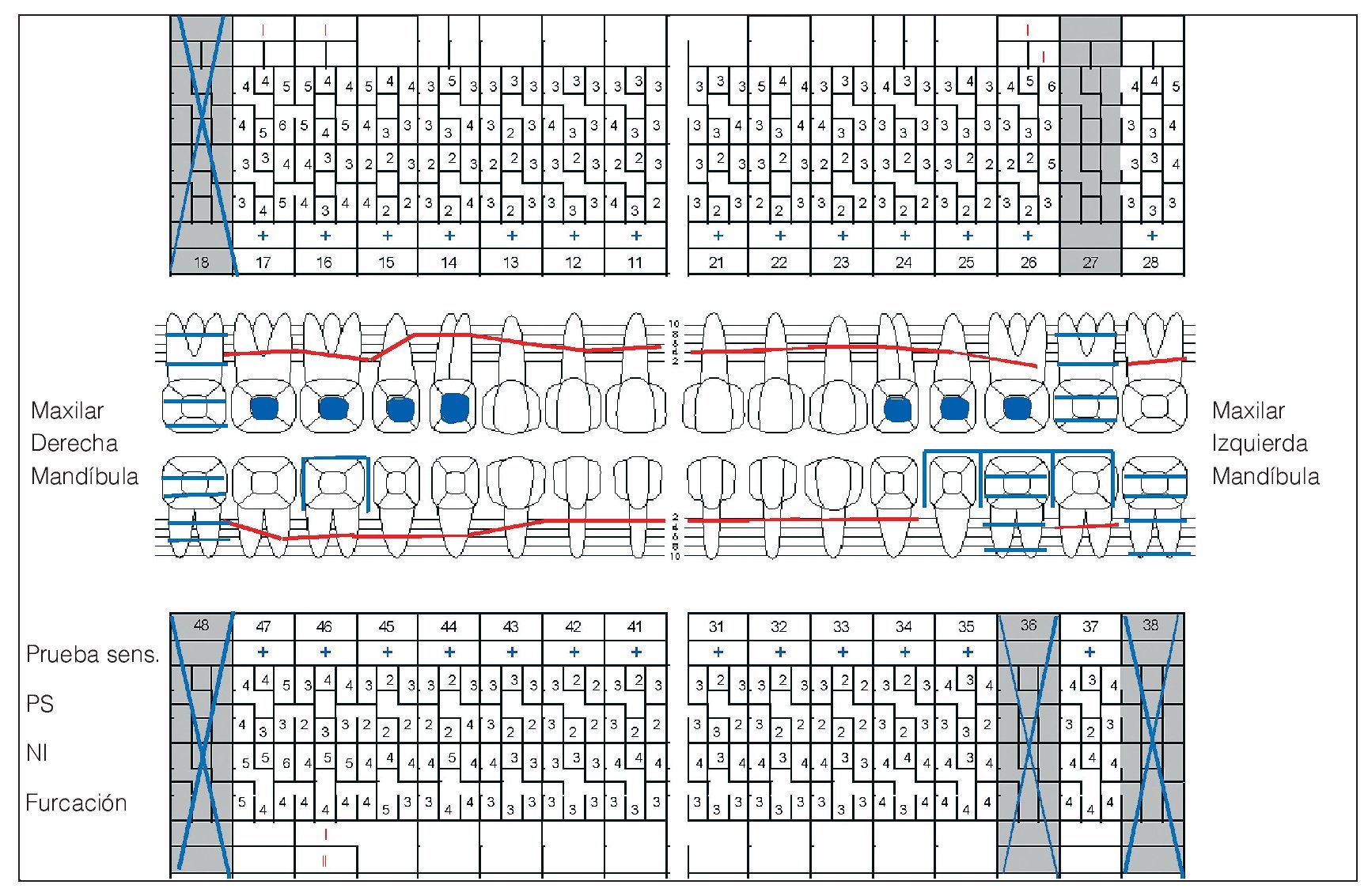
El 8 de junio de 2005 se volvió a evaluar la situación periodontal. Tras la terapia antiinfecciosa se evidenció una notable reducción de las profundidades de sondaje, de la movilidad dentaria patológica (fig. 4) y de la hiperplasia gingival (figs. 5a a 5e). No obstante, se había producido una furcación de grado III en el diente 46 (fig. 4) y la encía seguía presentando una inflamación generalizada (tabla 3). En los dientes 17, 11, 26, 45, 46, 47 y 48 (fig. 4) persistían profundidades de sondaje anómalas.
Figura 4. Odontograma del 8/6/2005. PS: profundidad de sondaje.
Figuras 5a a 5e. Estado clínico el 8/6/2005.
Se realizó un diagnóstico microbiológico3. Se tomaron muestras de placa subgingival con puntas de papel en los puntos con mayores profundidades de sondaje de cada cuadrante. El estudio microbiológico de la microflora subgingival se llevó a cabo por medio de una prueba de sonda de ARN (IAI PadoTest 4.5, Institut für Angewandte Immunologie, Zuchwil, Suiza) (tabla 2).
Medidas quirúrgicas periodontales complementarias
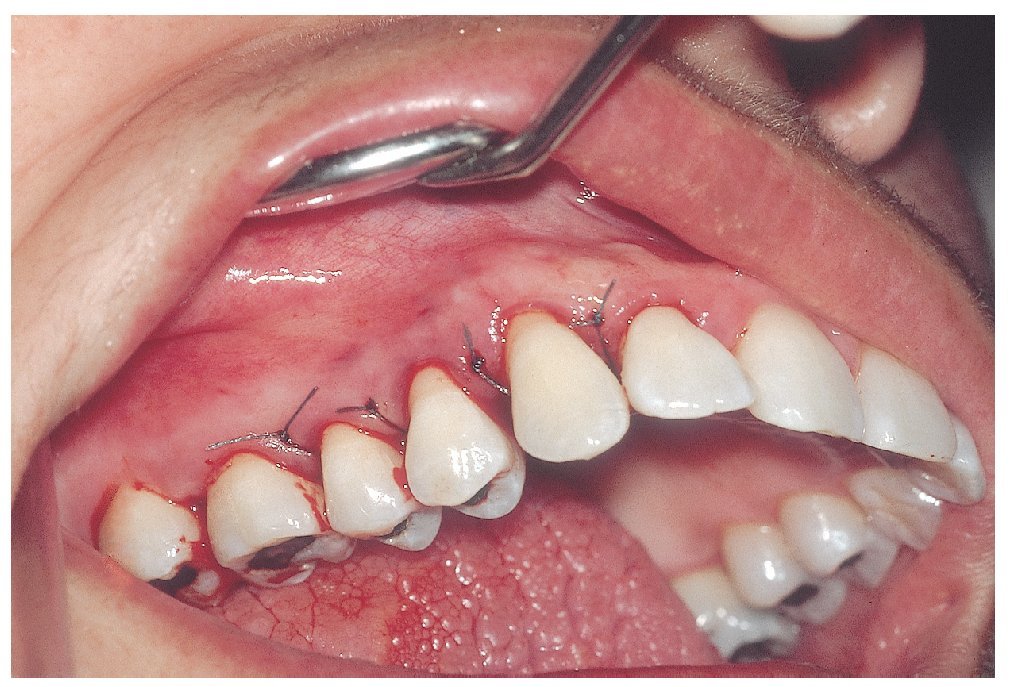
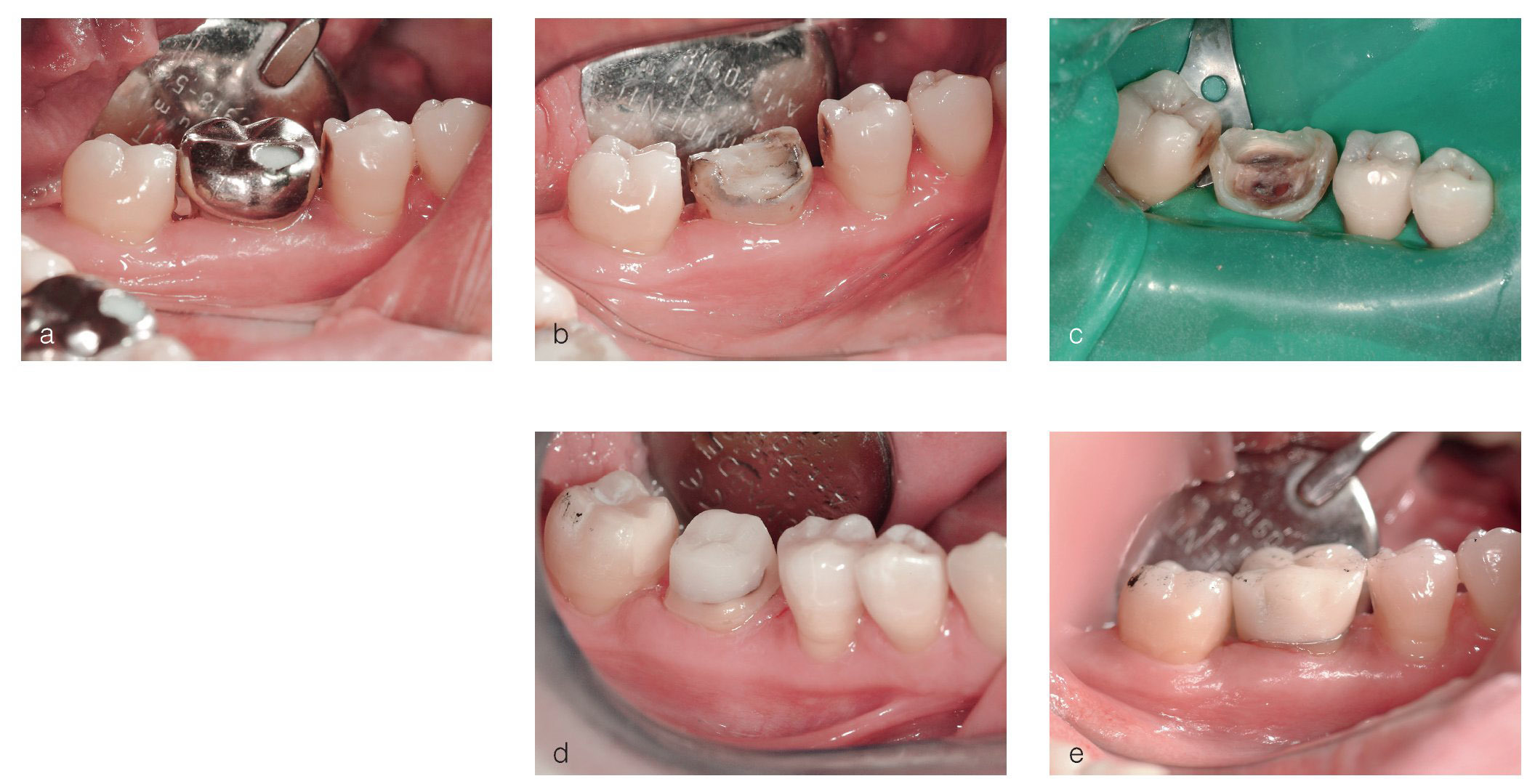
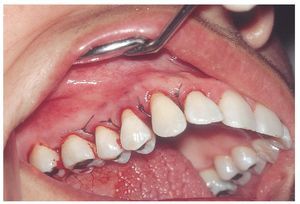
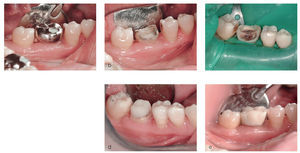
Después de motivar y de facilitar nuevas instrucciones a la paciente, y de realizar una limpieza dental profesional, se practicaron las siguientes intervenciones quirúrgicas periodontales y se programaron las correspondientes citas de revisión (figs. 6a a 6d):
Figura 6a. Preparación de un colgajo modificado con preservación de papilas.
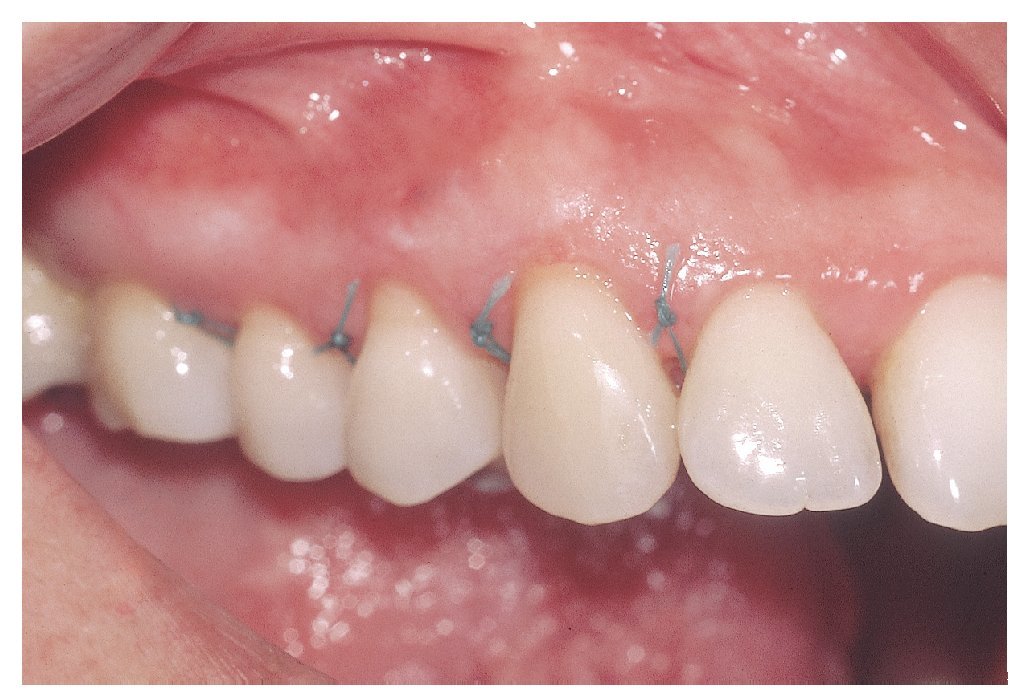
Figura 6b. Situación postoperatoria el 31/8/2005.
Figura 6c. Situación postoperatoria el 8/9/2005.
Figura 6d. Situación postoperatoria el 8/9/2005.
30/8/2005: Cirugía a colgajo en los dientes 44 a 47, gingivectomía a bisel interno, extracción del diente 48, procedimiento de cuña distal
31/8/2005: Cirugía a colgajo en los dientes 12 a 16, gingivectomía a bisel interno
1/9/2005: Curetaje subgingival en los dientes 21 a 28, cirugía a colgajo en los dientes 37 a 34, gingivectomía a bisel interno
8/9/2005: Control postoperatorio y retirada de la sutura
22/11/2005: Limpieza dental profesional, control de la limpieza de los espacios interdentales
Tratamiento periodontal de apoyo
Una vez concluido el tratamiento periodontal activo, se integró a la paciente en un programa de mantenimiento periodontal. En dicha fase de mantenimiento se midió regularmente el índice de higiene oral en las citas de revisión, y de nuevo se motivó a la paciente y se le facilitaron instrucciones para mantener una higiene oral personal eficiente. También se realizó la limpieza de todas las superficies dentales con instrumentos manuales y sónicos, seguida de un pulido. Se llevaron a cabo exámenes periódicos de la situación dental y periodontal, y se realizaron pruebas de vitalidad. Se comprobó la adaptación de los cepillos interproximales en cada espacio interdental y se ajustaron en caso necesario. Cada sesión de TPA concluía con una fluoración tópica y la instilación de digluconato de clorhexidina en gel en las bolsas que requerían reinstrumentación subgingival.
En la primera cita de revisión del 26 de enero de 2006, el GBI era del 6%, el PCR15 del 44% y el sangrado al sondaje8 (BOP) era del 60% (tabla 3). La figura 7 muestra la situación clínica, la figura 8 la situación periodontal y la figura 9 la reabsorción de hueso en el sector posterior en ese momento.
Figuras 7a a 7c. Estado clínico el 26/1/2006.
Figura 8. Odontograma del 26/1/2006. PS: profundidad de sondaje.
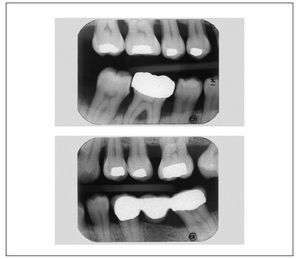
Figura 9. Radiografías de aleta de mordida derecha e izquierda del 26/1/2006.
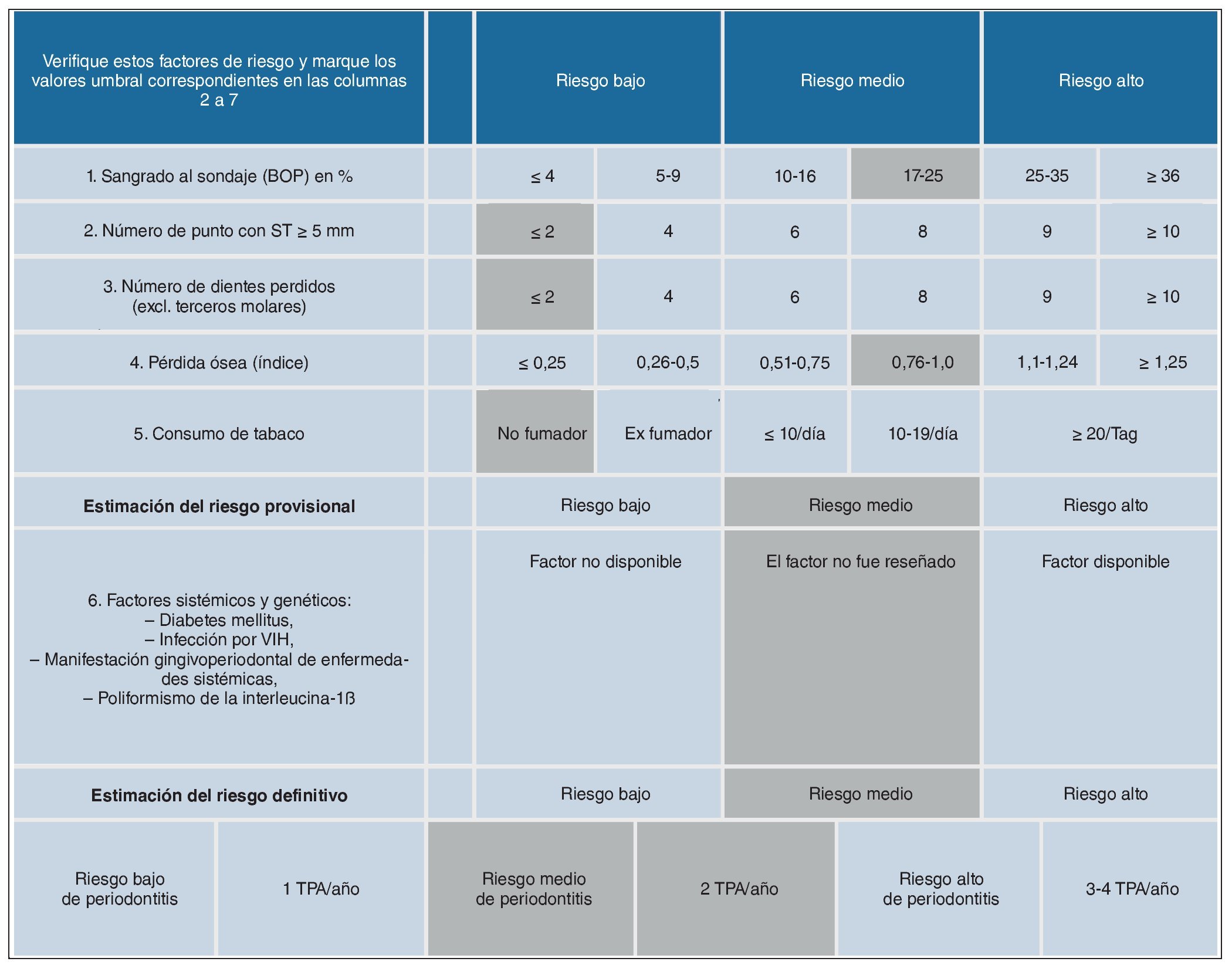
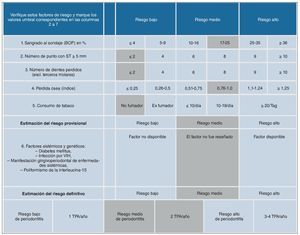
Estimación del riesgo de periodontitis provisional del 26 de enero de 2006
La estimación del riesgo de periodontitis provisional (fig. 10) fue realizada según el esquema propuesto por Lang y Tonetti12. Del riesgo de periodontitis estimado de forma personalizada se obtuvo el intervalo de las sesiones de TPA de la paciente. Un índice BOP del 60%8 indicaba un riesgo elevado de periodontitis. Por su parte, un índice de reabsorción ósea de 1,0 apuntaba hacia un riesgo de periodontitis medio. Por último, indicaban un riesgo de periodontitis bajo los hechos de que las profundidades de sondaje ≥ 5 mm se detectaran únicamente en cuatro puntos, de que la paciente había perdido sólo dos dientes aparte de los terceros molares y de que era no fumadora.
Figura 10. Determinación del riesgo de periodontitis del 26/1/2006. En los campos en gris se indican los valores de la paciente. PS: profundidad de sondaje; TPA: tratamiento periodontal de apoyo; VIH: virus de la inmunodeficiencia humana.
En conjunto, se estimó provisionalmente un riesgo de periodontitis medio. De acuerdo con la anamnesis general, no concurrían factores sistémicos. Dado que el índice BOP se pudo reducir notablemente gracias a la mejora de la higiene oral en el hogar y la paciente pasaba a presentar definitivamente un riesgo de periodontitis medio, se prescindió en principio de la prueba del polimorfismo de la interleucina 1 b11,13.
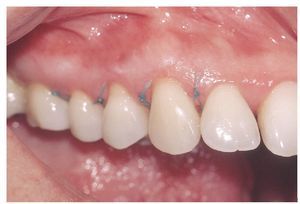
Los valores de GBI, PCR y BOP registrados durante las sesiones periódicas del tratamiento periodontal de apoyo se incluyen en la tabla 3. Las figuras 11 (situación periodontal) y 12 (imágenes clínicas) muestran el resultado provisional del tratamiento del 6 de febrero de 2007.
Figura 11. Odontograma del 6/2/2007.
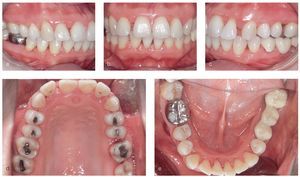
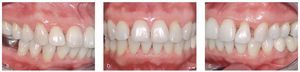
Figuras 12a a 12e. Estado clínico el 6/2/2007.
Medidas restauradoras y protésicas complementarias
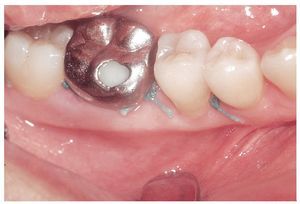
La paciente recibió un tratamiento protésico restaurador entre el 4 de mayo de 2006 y el 14 de noviembre de 2006 (figs. 13a a 13e).
Figuras 13a a 13e. Tratamientos restauradores de los dientes 45, 46 y 47 realizados entre el 4/5/2006 y el 16/5/2006.
Conclusiones y pronóstico
La hiperplasia gingival hereditaria que presentaba la paciente en combinación con una periodontitis crónica grave generalizada fue tratada con una terapia antiinfecciosa seguida de un tratamiento quirúrgico, con lo que se logró estabilizar la situación y controlar la inflamación. El tratamiento protésico restaurador mejoró la estética y facilitó la realización de la limpieza oral en el hogar.
El diagnóstico de «periodontitis crónica grave generalizada»2,4 se estableció conforme a que la paciente gozaba de una buena salud general y a que se había constatado una gran cantidad de cálculo y placa supra y subgingival, que se correspondía con el grado de destrucción periodontal existente. No se pudo constatar una progresión rápida de la periodontitis, dado que no se disponía de radiografías ni del resultado de exploraciones periodontales anteriores (nivel de inserción). No se conocían antecedentes familiares de enfermedades periodontales. Se trataba de una forma generalizada y grave de periodontitis crónica, puesto que afectaba a más del 30% de las superficies dentarias y existía una pérdida de inserción superior a los 5 mm2,4.
En vista del diagnóstico clínico, después del tratamiento de la hiperplasia gingival se realizó un diagnóstico microbiológico complementario de acuerdo con las recomendaciones de las Sociedades alemanas de Odontología y de Periodoncia6,18 (DGZMK y DCP). El estudio microbiológico de la flora de la placa subgingival mostró, en general, un número reducido de gérmenes periodontopatógenos. El agente predominante fue Tannerella forsythia; por otro lado, no se detectó la presencia de Aggregatibacter actinomycetemcomitans. En vista del resultado arrojado por el estudio microbiológico, se prescindió del tratamiento complementario con antibióticos sistémicos5,6,19.
La terapia antiinfecciosa permitió reducir notablemente las profundidades de sondaje. No obstante, en los cuatro cuadrantes persistían bolsas periodontales residuales17. Por medio de las intervenciones quirúrgicas periodontales posteriores se pudo reducir la profundidad de las bolsas a valores comprendidos entre los 3 mm y los 5 mm. Gracias a la intensa y consecuente labor de motivación e instrucción de la paciente, en combinación con la limpieza dental profesional, fue posible disminuir las profundidades de sondaje de 5 mm a un máximo de 4 mm y lograr una higiene oral en el hogar eficaz. Considerando la estimación definitiva del riesgo, se propuso un intervalo de seis meses entre las sesiones del TPA.
El diagnóstico actual de la paciente (exploración del 6/2/2007) es el siguiente: situación una vez finalizado el tratamiento quirúrgico periodontal del cuadro de periodontitis crónica grave generalizada en combinación con una hiperplasia gingival hereditaria con recidiva localizada. La paciente se mostró muy satisfecha con los resultados obtenidos. La estabilidad de la situación periodontal dependerá en gran medida, por un lado, de la higiene oral individual de la paciente y, por el otro, de si acude a las sesiones de TPA con la frecuencia propuesta según el riesgo periodontal estimado. La progresión de la periodontitis, es decir, la pérdida progresiva de inserción, se da en casos muy aislados cuando los pacientes acuden a las sesiones del TPA7,10. A pesar de haber recibido un tratamiento sistemático de la periodontitis, los pacientes que no acuden con regularidad a las citas del programa de mantenimiento pierden más dientes que los que sí asisten12,16.
(Continuará)
Correspondencia: Jörg K. Krieger.
Clínica de Odontología, Medicina Oral y Maxilofacial del Hospital Universitario de Heidelberg.
Im Neuenheimer Feld 400, 69120 Heidelberg, Alemania.
Correo electrónico: diana_krigar@med.uni-heidelberg.de
Peter Eickholz.
Centro de Odontología y Medicina Oral y Maxilofacial (Carolinum) del Hospital Clínico de la Universidad Johann Wolfgang Goethe de Fráncfort. Theodor-Stern-Kai 7, 60596 Fráncfort del Meno, Alemania.