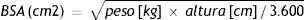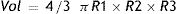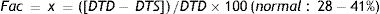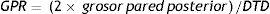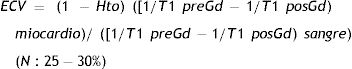Congreso Nacional SERAM Málaga 2022: Informe radiológico: ¿qué y cómo?
Más datosEl informe radiológico es la tarjeta de presentación del radiólogo en cuanto que categoriza la calidad y el buen quehacer de la profesión y es el inicio en tanto se llegue al diagnóstico y al desenlace con la solución de la enfermedad. Es necesario un buen informe en la RM cardíaca para buscar un lenguaje común y entendible con el médico que sugiere la prueba. También para que se unifique la forma de informar disponiendo de un formato con estructura homogénea y similar. Es importante no realizar únicamente un informe descriptivo, donde sólo se reflejen medidas, sino que debe tener una opinión. Por tanto, no es sólo lo que veo o mido, sino también que significa y que causa tiene.
The radiology report is the radiologist's calling card in the sense that it represents the quality and best practice of the profession; moreover, it represents the beginning of the resolution of the patient's problem in the sense that it points to the diagnosis. A good report of a cardiac MRI study must be written in terms that are helpful for the physician who requested the test. A structured report following a standard pattern is useful. It is important to go beyond a merely descriptive report that only states measurements—radiologists also need to interpret the findings and state their opinions. In other words, they need to write about not only what they see or measure, but also what these findings mean and what is causing them.
Realizar un informe radiológico no es una tarea fácil y se le presta poca importancia, incluso en la formación radiológica. A pesar de ello, representa la tarjeta de presentación del radiólogo en cuanto que categoriza la calidad y el buen quehacer de la profesión. Tardáguila et al. expresaban la utilidad del radiólogo para con los especialistas médicos en tanto lo sea el informe radiológico y la calidad está representada en función de la utilidad que tenga para resolver los problemas de los pacientes.
¿Por qué es necesario un informe radiológico en las diferentes especialidades? Hay varios motivos, la primera es por la propia especialización que busca un lenguaje común y entendible con el médico que indica la prueba. También para que no existan diferencias entre los radiólogos. Además, es importante que se disponga de un formato y de una estructura homogénea que conllevarán un mayor consenso.
En nuestro caso, el informe radiológico de la resonancia magnética (RM) cardíaca implica no caer únicamente en un informe descriptivo, algo que cada vez es más habitual, donde solo se reflejan números o medidas, sino que debe incluir también una opinión. Describir solo lo que se ve pero no interpretar lo que significa es como plasmar los resultados de un programa estadístico, pero sin saber muy bien qué test tengo que emplear o qué significan todos los números que salen del programa. Por tanto, no es solo lo que veo o mido, sino también qué significa y qué causa tiene1,2.
El informe radiológico ha pasado por sus épocas de modernización. Del informe estándar que lleva un texto libre a un modelo de informe predefinido donde diferentes modelos se adaptan a diferentes enfermedades, entidades o hallazgos más frecuentes y, finalmente, a un informe estructurado basado en opciones de selección (check list)3. Este último tiene ventajas, como una mejora en la decisión clínica, una mayor claridad en el informe, siendo más fácil de leer y comprender, una mejora en la comunicación y el lenguaje común con el resto de los clínicos, una mayor calidad de información que facilita la explotación de los datos, y una mejor expresión diagnóstica basada en un lenguaje con menores expresiones redundantes, ambigüedades («coletillas»), omisiones o errores de transcripción, aprendizaje más fácil por parte del residente y mejor eficiencia. También deben expresarse algunos inconvenientes u obstáculos para su implantación, como la pérdida de autonomía por parte del radiólogo, la resistencia al cambio o expresar peor cuando los casos son más complejos4–6.
En este artículo damos importancia al informe estructurado, con el fin de ordenar, describir y comentar los hallazgos morfológicos y funcionales. Debe incluir la sospecha clínica que permita adaptar mejor un protocolo, lo que lleva implícito que la petición radiológica debe estar, siempre, acompañada de una información clínica suficiente y relevante. El informe de la RM cardíaca lo basaremos en las guías de la Sociedad de Resonancia Magnética Cardiovascular (SCMR), así como en la experiencia y las reflexiones personales, con el fin de obtener un informe más conciso, preciso, estructurado, jerarquizado y con conocimiento7–9. Para ello se propone un tipo de informe estructurado que se adjunta en este artículo (anexo 1).
Interpretación del informe estructurado en RM cardíacaApartado de identificación y datos epidemiológicosNormalmente deben estar representados o redirigidos desde el propio PACS/RIS. Es importante introducir el peso y la talla para calcular body surface area (BSA) y así los valores indexados o normalizado. El BSA puede calcularse con la fórmula de Mosteller (más sencilla):
Apartado técnicoSe debe expresar la unidad de RM que se ha utilizado en el estudio y la potencia de campo (1,5 o 3 T). También el tipo de secuencias adquiridas y si al paciente se le ha administrado algún fármaco y su dosis, como ocurre en los estudios de perfusión con vasodilatador. Por último, también debe expresarse el uso de contraste.
Estructura y funciónSe obtienen mediante el análisis o el cálculo de diferentes programas cardíacos. Normalmente, se aportan desde la empresa a la que se ha adquirido la máquina de RM, siendo más o menos complejos. Existen programas independientes de mayor facilidad incluso con sistemas de inteligencia artificial que mejoran problemas de delineación de los contornos endocárdicos y epicárdicos. El mayor problema es su alto coste. Si no se dispusiera de estos programas, es posible obtener los resultados de una manera sencilla en el fichero Excel del anexo 210.
Análisis del ventrículo izquierdo (VI)El movimiento cardíaco es muy eficiente, ya que un acortamiento de las fibras miocárdicas de tan solo el 15% puede contribuir a expulsar el 75% del volumen ventricular.
Volumen del VIEl análisis del volumen deriva del cálculo de los diámetros ventriculares, asumiendo que la cavidad ventricular tiene una forma elíptica:
donde «R» es el radio en la elipse.
Para cuantificar los volúmenes ventriculares, se emplea generalmente el método Simpson. Para ello, se usan secuencias cine balanced steady-state free precession (precesión libre en estado estacionario), porque consiguen un alto contraste entre la cavidad ventricular y la pared del miocardio, permitiendo definir los bordes endo y epicárdicos. Deben delinearse en telediástole. Una cuestión habitual es determinar cuál es el plano basal óptimo. Por regla general, si la cavidad ventricular está rodeada por miocardio en más del 75% de su perímetro, este plano debe incluirse en el análisis. El método Simpson implica delinear con exactitud los contornos endocárdicos y epicárdicos, y si no se dispone de un programa eficiente puede llevar tiempo. Actualmente, existen programas que dibujan los contornos cardíacos, basados en inteligencia artificial mediante deep learning. En los pacientes con una morfología ventricular normal, el cálculo puede hacerse con métodos más sencillos a través de un único plano (monoplano), biplano, etc.
Movimiento ventricularLa primera valoración debe ser siempre visual y, aunque subjetiva, es posible valorar la fracción de eyección (FE) de forma bastante exacta. La contracción global es la capacidad del ventrículo para funcionar como una bomba. Sin embargo, la segmentaria implica la forma de contraerse cada segmento miocárdico. Si existen alteraciones deben anotarse en el informe categorizándose como normal, hipocinético, acinético o discinético (incluso también si fuera hipercinético). La localización segmentaria debe seguir el modelo de 17 segmentos de la Asociación Americana de Cardiología (AHA). Es importante describir otras alteraciones de la contracción, como puede ser la existencia de aneurisma o seudoaneurisma ventriculares o disincronías. Las alteraciones de la contracción ventricular tienen su representación en el cálculo de la FE. La FE es una forma de medida de la disminución del volumen del VI; así una FE del 50% significaría que el ventrículo al contraerse reduce su volumen a la mitad respecto al momento del llenado máximo. Básicamente una FE normal es mayor del 50%; ligeramente reducida: 50-45%; moderadamente reducida: 45-35%, y gravemente reducida si es menor del 35%. El cálculo de la FE está limitado por la poscarga y precarga. Existen otros métodos menos dependientes y sencillos de calcular como «fracción de acortamiento» (Fac):
10donde DTD y DTS son el diámetro ventricular en la telediástole y telesístole, respectivamente.
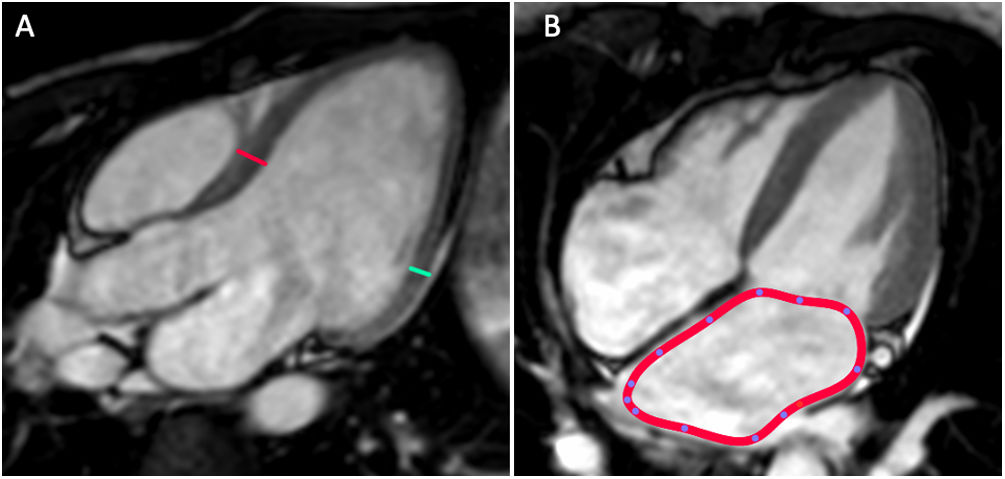
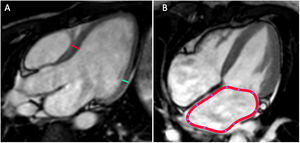
Grosor y masa ventricularLas medidas básicas que deben incluirse en el informe radiológico son el grosor del septo interventricular y el de la pared posterior (fig. 1a). Es útil realizarlo en un plano 3 cámaras y siempre en la telediástole. Su valor no debe sobrepasar los 11 mm. La masa miocárdica se obtiene usando el método Simpson, que calcula el volumen de la pared a partir de las imágenes en eje corto y se multiplica por 1,05 g/cc, que es el valor de la densidad del miocardio. Hay otros métodos, como el de la Asociación Americana de Ecocardiografía (ASE). que suelen sobrestimar la masa miocárdica. Un parámetro que se emplea poco y es útil es el grosor parietal relativo (GPR), que se calcula:
A) Medidas para el análisis de grosor miocárdico y masa cardíaca. El plano 3 cámaras es idóneo para hacer el cálculo del grosor del septo interventricular (línea roja) y de la pared posterior del VI (línea verde). B) La medición de las aurículas debe hacerse en el plano 4 cámaras y calcularse el área (línea roja).
Así podemos determinar el tipo de hipertrofia ventricular (concéntrica, excéntrica, etc.). Su valor normal es <0,45.
Otras alteraciones morfológicasEs necesario valorar y describir la existencia de criptas miocárdicas, divertículos, formación de aneurismas ventriculares, hipertrabeculación o no compactación, presencia de trombos intracavitarios o presencia de masas intramurales.
Tracto de salida del VILa presencia de obstrucción del tracto de salida es el marcador de la miocardiopatía hipertrófica obstructiva. Debe medirse la velocidad de flujo y el cálculo de gradiente (4V2) y buscar la asociación con un movimiento sistólico anterior de la válvula mitral.
Perfusión miocárdicaSe realiza mediante secuencias de perfusión tras la administración de contraste. Debe realizarse de forma basal y tras la administración de vasodilatador (p. ej., adenosina o regadenosón). Se aprecia mediante zonas de defecto de perfusión que deben diferenciarse de los artefactos denominados en anillo o dark-rim, provocados por un artefacto de Gibbs.
Realce tardíoValora el miocardio viable tras un infarto de miocardio teniendo en cuenta la transmuralidad. Las captaciones denominadas «no isquémicas» se deben a una captación que no es característicamente subendocárdica.
Estas secuencias tienen también utilidad para valorar trombos intracavitarios e incluso captaciones fuera del VI como pericárdicas, del ventrículo derecho (VD) (miocardiopatía arritmogénica), fibrosis endomiocárdica, etc.
Análisis del VDSimilar al VI, debe constatarse si hay alteraciones de la movilidad, alteraciones de la función (FE), signos de dilatación, hipertrofia, infiltración grasa y criterios de miocardiopatía arritmogénica. Deben indicarse las alteraciones de movimiento del septo interventricular (morfología en «D») o si existe movimiento paradójico del septo y su interpretación (bloqueo de rama, marcapasos, etc.).
Análisis de las aurículasDebe valorarse en sístole ventricular y dibujar su contorno en el plano 4 cámaras. Mejor que el diámetro, debe cuantificarse el área de ambas aurículas (fig. 1b). Debe entenderse la alta asociación de la dilatación auricular con la fibrilación auricular y la enfermedad tromboembólica, y la importancia para buscar un trombo localizado en la orejuela auricular. La causa más frecuente de dilatación auricular es la enfermedad valvular, pero existen otras causas, como la propia fibrilación auricular, la miocardiopatía restrictiva, etc. Una dilatación mayor de 6 cm se denomina dilatación aneurismática.
Raíz aórticaLas medidas básicas son: el anillo valvular de morfología ovoidea, por lo que es interesante dar 2 medidas del mismo plano, la región sinotubular, la región sinusal, el diámetro máximo de la aorta ascendente y descendente, y del arco aórtico si está incluido en el estudio. Si existe dilatación, hay que valorar alteración valvular aórtica, hipertensión arterial, enfermedades de la pared como degeneración de la media (Marfan o Ehlers Danlos) o vasculitis (Takayasu, arteritis de células gigantes, sífilis o enfermedad IgG4). En caso de coartación aórtica, deben medirse los flujos aórticos y valvulares si se asocia válvula bicúspide, así como la presencia de colaterales.
PericardioSu grosor debe ser menor de 3 mm. La presencia de líquido debe calcularse de una forma aproximada en los recesos pericárdicos: leve, <5 mm; moderada, 5-14 mm, y grave,> 25 mm. Hay que tener en cuenta que un derrame pericárdico importante que se ha formado lentamente puede condicionar menos alteraciones fisiológicas que un derrame de menor cuantía, pero formado rápidamente.
La calcificación pericárdica puede pasar desapercibida en la RM o no ser tan evidente como en la radiografía de tórax y la tomografía computarizada. Su presencia obliga a valorar criterios de constricción como la dilatación de la vena cava inferior y la vena cava superior; coupling del septo ventricular, alteraciones morfológicas de la aurícula derecha y el VD (morfología tuneliforme), y alteraciones diastólicas restrictivas, valorando flujos en las válvulas aurículo-ventriculares y venas pulmonares11.
En casos de sospecha de pericarditis aguda, es muy útil emplear secuencias con contraste para demostrar su captación (pericarditis).
Hallazgos extracardíacosHay que referir la existencia de lesiones mediastínicas, pulmonares, pleurales, abdominales altas, vertebrales, etc., así como recomendar exploraciones dirigidas a estos hallazgos. Es importante avisar al médico solicitante de la prueba cuando este hallazgo implique un riesgo alto para el paciente, ya que tiene consideraciones médico-legales.
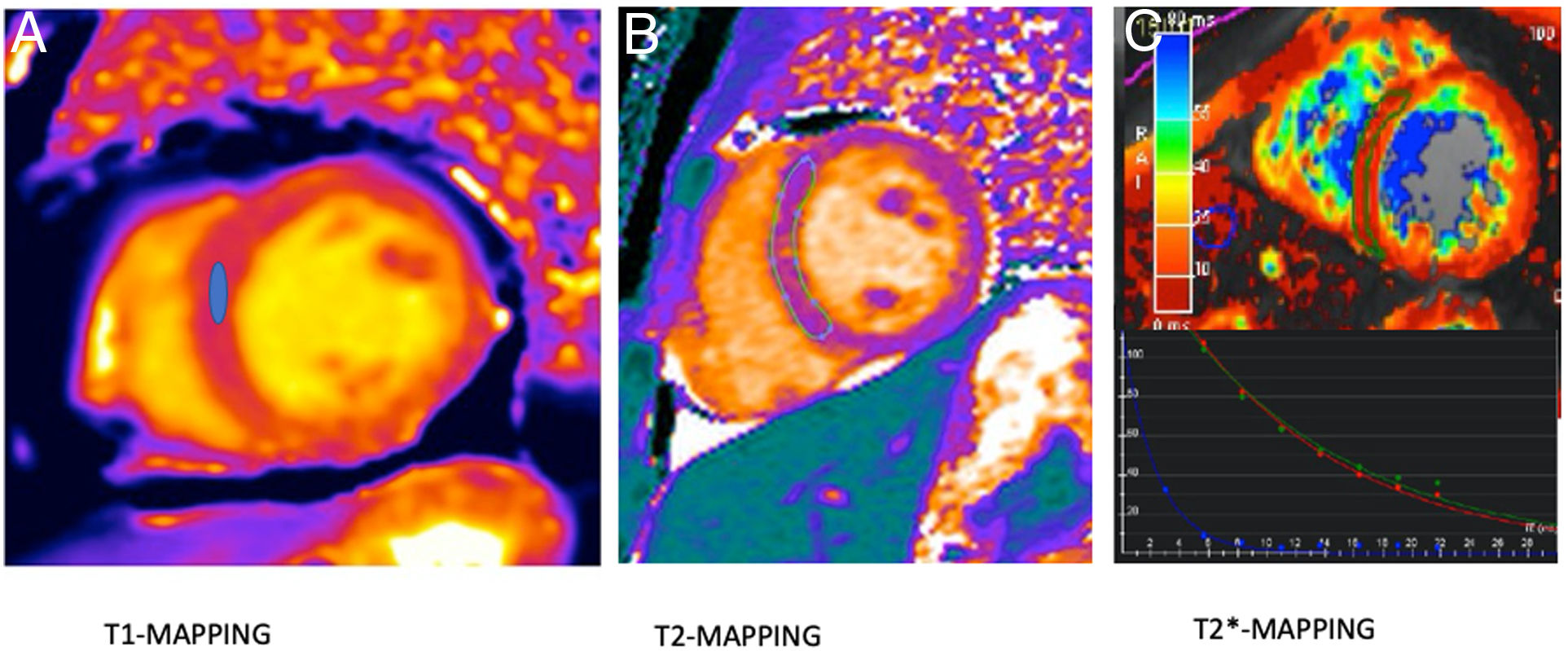
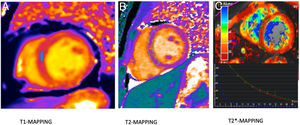
Caracterización tisular: edema miocárdico, inflamación y fibrosisLas secuencias denominadas mapping, que obtienen mapas paramétricos generados con secuencias que obtienen imágenes en el mismo plano y localización (p. ej., eje corto), pero adquiridas con diferentes parámetros (p. ej., distintos tiempos de eco, tiempos de inversión), de tal forma que la señal obtenida se ajusta a un modelo de los parámetros de relajación. Pero una parte importante de estas secuencias y la posterior construcción de los modelos paramétricos es que deben ser secuencias rápidas y poder realizarse en una apnea. Los mapas paramétricos permiten valorar de forma cuantitativa las características de los tejidos, a diferencia de la valoración cualitativa, como ocurre con las secuencias de doble y triple inversión, para descubrir el edema y la inflamación o las secuencias de realce tardío para valorar fibrosis focal. Así y basados en los tiempos T1 (T1-mapping), es posible cuantificar el contenido de fibrosis difusa miocárdica. La presencia de edema o inflamación miocárdica puede valorarse con los mapas T2, mientras que los mapas T2 eco de gradiente o T2*, por las características de la susceptibilidad magnética, pueden medir la sobrecarga de hierro en el miocardio (fig. 2).
Mapas paramétricos. A) T1-mapping (native) realizado con secuencia Molli. Medición con ROI en el septo interventricular con un valor de 950 ms (normal). B) T2-mapping. Estudio para valoración de miocarditis (edema e inflamación ventricular). Se realiza medida con una ROI amplia que abarque el septo e incluso son necesarias varias ROI en los diferentes segmentos ventriculares. El resultado fue de 40 ms (normal). C) T2*-mapping para valoración de sobrecarga férrica en paciente con talasemia. El valor de la ROI en el septo fue de 8 ms (sobrecarga férrica). En el recuadro de abajo se muestran las curvas con la caída de señal en los diferentes tiempos de eco.
El T1-mapping sin contraste se denomina T1-native y muestra un valor del tiempo T1 indicativo, básicamente, de la fibrosis miocárdica. Sus valores se calculan mediante una región de interés (ROI), principalmente en el septo interventricular y en el eje corto, mientras que el cálculo de T2 miocárdico suele realizarse con una ROI amplia del tejido miocárdico global que esté incluido, tanto el endocardio como el epicardio (fig. 3).
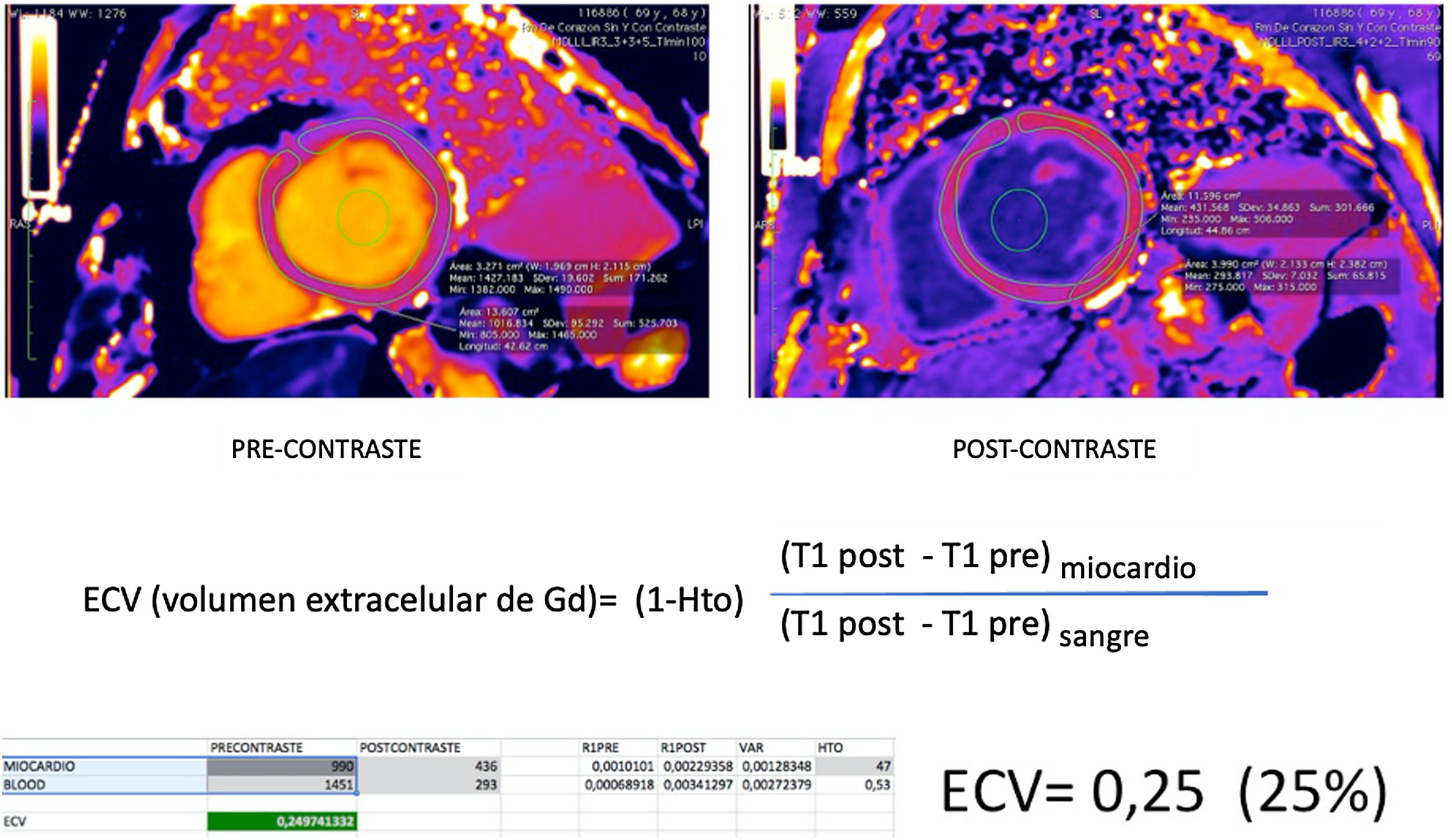
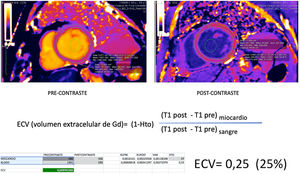
Valoración del volumen extracelular miocárdico (VEC). A) Se muestra plano en eje corto con secuencia T1-mapping sin contraste IV (también llamada “native”) B) En el mismo plano se adquiere secuencia T1-mapping tras la administración de contraste. El cálculo del VEC se obtiene con un ratio entre los valores T1 del miocardio pre y postcontraste con los valores T1 de la sangre en la luz intraventricular. Debe introducirse el valor del hematocrito del paciente para realizas el cálculo según la fórmula de la figura. Este valor representa el espacio extracelular del miocardio que no debe exceder un 25%.
De forma general, se pueden obtener los siguientes valores:
- –
Sin evidencia de fibrosis ni inflamación: normal T1-native y T2-mapping.
- –
Fibrosis miocárdica sin inflamación: elevado T1-native y normal T2-mapping.
- –
Fibrosis miocárdica e inflamación: elevado T1-native y T2-mapping.
- –
Inflamación cardíaca activa o necrosis miocárdica: valores muy elevados de T1-native y valores elevados T2-mapping.
- –
Depósito de hierro, acúmulo de grasa (o Fabry): valores reducidos de T1-native y T2-mapping.
- –
Fracción de volumen extracelular del miocardio: es la valoración cuantitativa del espacio intersticial y se realiza mediante secuencias T1-native y T1-mapping poscontraste. La matriz extracelular cardíaca cumple funciones de gran relevancia, como las conexiones intercelulares, los mecanismos de regulación o almacenamiento de factores de crecimiento. Un incremento de la cantidad de colágeno condicionará un mayor contenido del espacio extracelular (fibrosis) provocando además una alteración de estos mecanismos (fig. 3).
Mientras que las secuencias de realce tardío valoran únicamente la fibrosis focal o cicatricial, el valor T1-mapping (native) cuantifica la fibrosis intersticial o difusa, ya que el aumento de este espacio extracelular conlleva un alargamiento del T1 del miocardio sin que necesariamente este tipo de fibrosis capte en las secuencias de realce tardío. Si analizamos de forma conjunta las secuencias paramétricas T1 antes y después del contraste, y comparamos el tiempo T1 en el miocardio y en la cavidad ventricular (blood pool), podemos calcular cuantitativamente la proporción del volumen del espacio extracelular o fracción del volumen extracelular (ECV) mediante la siguiente fórmula:
donde Gd es gadolinio y Hto el hematocrito del paciente, ya que representaría el volumen plasmático, es decir, el volumen de sangre menos la parte celular o de glóbulos rojos.
Consideraciones inherentes a la técnicaSituaciones especiales que no hayan podido hacer o terminar la exploración o simplemente limitarla, como ocurre en pacientes con claustrofobia, imposibilidad para mantener la apnea, para poder realizar estudios con contraste o que no pueda administrarse vasodilatador, deben expresarse en el informe radiológico.
ConclusiónEl informe estructurado para los estudios de RM cardíaca mejora la comunicación entre el radiólogo y los diferentes clínicos. A pesar de los valores cuantitativos que se expresan en el informe, estos deben ser fácilmente entendidos y sobre todo explicados. La conclusión del informe debe reflejar la explicación de los valores y llegar a un diagnóstico o diagnósticos diferenciales que permiten un tratamiento adecuado.
Autoría- 1.
Responsable de la integridad del estudio: GCFP.
- 2.
Concepción del estudio GCFP, FCP y MVC.
- 3.
Diseño del estudio: GCFP, FCP y MVC.
- 4.
Obtención de los datos: FCP y MVC.
- 5.
Análisis e interpretación de los datos: GCFP y MVC.
- 6.
Tratamiento estadístico: GCFP, FCP y MVC.
- 7.
Búsqueda bibliográfica: GCFP, FCP y MVC.
- 8.
Redacción del trabajo: GCFP, FCP y MVC.
- 9.
Revisión crítica del manuscrito con aportaciones intelectualmente relevantes: GCFP, FCP y MVC.
- 10.
Aprobación de la versión final: GCFP, FCP y MVC.
Los autores no declaran ningún conflicto de interés.