A mediados de diciembre de 2019 se describió en China una enfermedad infecciosa causada por un nuevo tipo de coronavirus que provocaba infección respiratoria aguda y pronto se extendió por el país y por el resto del mundo. A pesar de que la radiografía de tórax es la prueba de elección inicial ante infecciones respiratorias bajas con o sin disnea, hay pocos artículos que describan los hallazgos radiológicos del niño con COVID-19.
ObjetivoDescribir las características clínicas, analíticas y los hallazgos en la radiografía de tórax de la población pediátrica atendida con clínica de infección respiratoria en nuestro hospital durante el mes de marzo. Analizar la frecuencia de COVID-19 frente a otras infecciones respiratorias y sus manifestaciones radiológicas.
Material y métodosEstudio observacional transversal desde el 1 de marzo al 31 de marzo del 2020 de todos los niños con clínica de infección respiratoria (fiebre, rinorrea, tos y/o disnea) que han precisado radiografía de tórax en nuestro hospital.
Resultados231 niños precisaron radiografía de tórax por clínica de infección respiratoria, 90 (38,9%) niñas y 141 (61%) niños; rango de edad 1 mes-16 años, con una mediana de 4 años. La mayoría de los niños presentaron síntomas leves (88,4%). Un 29,9% de los niños presentaba ambiente epidémico familiar positivo con clínica respiratoria similar a la que presentaba el paciente. Se realizó test PCR SARS-CoV-2 a 47 de los niños que acudieron a la urgencia (20,3%), que fue positivo en 3 (6,3% de los testados). Se realizaron determinaciones microbiológicas al 36,8% (85/231), demostraron otros agentes infecciosos diferentes al SARS-CoV-2 en el 35,3% de los pacientes (30/85). Únicamente uno de los pacientes PCR positivo para SARS-CoV-2 presentó infección de orina por Escherichia coli y hemocultivo positivo para Streptococcus viridans. El 73,2% de los pacientes presentó algún tipo de alteración en la radiografía de tórax. Los engrosamientos peribronquiales fueron el hallazgo más común en el 57%. El 38,5% presentó consolidación parenquimatosa, que en un 29,2% fue bilateral y en un 3,3% asoció derrame pleural. Se demostró aumento de la trama intersticial en el 7,3%. El 7,3% se manifestó con opacidades en vidrio deslustrado.
ConclusiónDurante el mes de marzo coexistieron infecciones respiratorias sintomáticas COVID-19 y no COVID-19. El patrón radiológico de las infecciones respiratorias, incluida la COVID-19, no es específico y la radiografía en ningún caso fue suficiente para establecer el diagnóstico. Los niños con clínica respiratoria compatible con COVID-19, con o sin PCR confirmatoria, presentaron síntomas leves y en su mayoría no requirieron ingreso ni ventilación invasiva. En un entorno de transmisión comunitaria, la ausencia de antecedente epidemiológico conocido no debería ser una contraindicación para realizar estudio de PCR para SARS-CoV-2.
An infectious disease caused by a new type of coronavirus that can manifest as an acute respiratory infection was discovered in China in mid-December 2019 and soon spread throughout the country and to the rest of the world. Although chest X-rays are the initial imaging technique of choice for low respiratory infections with or without dyspnea, few articles have reported the radiologic findings in children with COVID-19.
ObjectiveTo describe the clinical, laboratory, and chest X-ray findings in pediatric patients with signs and symptoms of respiratory infection attended at our hospital in March 2020. To analyze the frequency of COVID-19 compared to other respiratory infections, and to describe the radiologic manifestations of COVID-19 in pediatric patients.
Material and methodsThis cross-sectional observational study included all children with clinical manifestations of respiratory infection (fever, rhinorrhea, cough, and/or dyspnea) that required chest X-rays in our hospital between March 1 and March 31.
ResultsA total of 231 pediatric patients (90 (39%) girls and 141 (61%) boys; mean age, 4 y, range 1 month – 16 years) underwent chest X-rays for suspected respiratory infections. Most (88.4%) had mild symptoms; 29.9% had a family member positive for COVID-19 with symptoms similar to those of the patient. Nasal and/or throat swabs were analyzed for SARS-CoV-2 with PCR in the 47 (20.3%) children who presented at the emergency department; 3 (6.3%) of these were positive. Microbiological analyses were done in 85 (36.8%) of all patients, finding infections due to pathogens other than SARS-CoV-2 in 30 (35.3%). One of the patients with a PCR positive for SARS-CoV-2 had urine infection due to E. coli and blood culture positive for S. viridans. Abnormalities were observed on X-rays in 73.2% of the patients. Peribronchial thickening was the most common abnormal finding, observed in 57% of patients. Parenchymal consolidations were observed in 38.5%, being bilateral in 29.2% and associated with pleural effusion in 3.3%. The interstitial lines were thickened in 7.3%, and 7.3% had ground-glass opacities.
ConclusionDuring March 2020, COVID-19 and other symptomatic respiratory infections were observed. The radiologic pattern of these infections is nonspecific, and chest X-rays alone are insufficient for the diagnosis. Children with clinical manifestations compatible with COVID-19 (with or without PCR confirmation of infection by SARS-CoV-2) had mild symptoms and most did not require admission or invasive mechanical ventilation. In a context of community transmission, the absence of a known epidemiological antecedent should not be a contraindication for PCR to detect SARS-CoV-2.
A mediados de diciembre de 2019 se describió en China una enfermedad infecciosa causada por un nuevo tipo de coronavirus que provocaba infección respiratoria aguda y que pronto se extendió por el país y por el resto del mundo.
A comienzos de marzo de 2020 se registraban 87 831 casos de COVID-19 en todo el mundo1. El 3 de marzo España presentaba el primer fallecido por coronavirus con 165 casos confirmados de infección. Se adoptaron medidas de control y prevención, dadas las características de la pandemia, y el 14 de marzo se proclamó el estado de alarma y comenzó el confinamiento, cuando se registraban ya 6391 casos confirmados y 195 fallecidos en todo el país2. En la Comunidad de Madrid, el 9 de marzo se declaraba zona de transmisión comunitaria y el 16 de marzo de 2020, de los 4695 casos confirmados en la provincia, 41 fueron niños menores de 18 años (0,8%)3. Según informes epidemiológicos, los niños representan menos del 2% de los casos globales de COVID-194,5. En España, la Red Nacional de Vigilancia Epidemiológica, a fecha 1 de abril de 2020, contaba con 313 niños menores de 14 años de los 52 129 casos confirmados, lo que representaba un 0,6%, de los cuales se hospitalizaron 87, cuatro de ellos en la UCI. Hasta esa fecha solo se había registrado una defunción en un menor de 2 años6. Aunque en estos meses se han publicado progresivamente más artículos sobre esta nueva enfermedad en la edad pediátrica, hasta la fecha son escasos los trabajos que recogen las manifestaciones radiológicas en este grupo de edad.
El objetivo de este trabajo es describir los hallazgos en la radiografía de tórax de la población pediátrica con clínica de infección respiratoria atendida en nuestro hospital en el mes de marzo, mes de gran incidencia de COVID-19 en España y Madrid, cuando el virus había estado circulando libremente los meses previos sin medidas de confinamiento.
Material y métodosSe realizó un estudio observacional retrospectivo transversal de todos los niños que acudieron a la urgencia de nuestro hospital (hospital materno-infantil de nivel IIIC, con atención a más de 50 000 urgencias pediátricas al año) con infección respiratoria de vías altas o bajas que precisaron radiografía de tórax durante el mes de marzo de 2020. El estudio fue avalado por el comité de ética hospitalario.
Criterios de inclusión: todos aquellos niños de 0 a 16 años a quienes se les realizó radiografía de tórax por presentar síntoma de infección respiratoria con al menos uno de estos síntomas: fiebre, rinorrea, tos o dificultad respiratoria.
Criterios de exclusión: aquellos a quienes no se les realizó radiografía o que tenían otro tipo de indicación clínica diferente a la infección respiratoria.
Se recogieron datos demográficos (edad y sexo), si existía comorbilidad preexistente (cardiopatía, patología respiratoria, antecedentes de neoplasia, inmunosupresión, etc.), historia de ambiente epidemiológico (contacto con familiares o personas con infección respiratoria, sospechosas de COVID con o sin determinaciones de reacción en cadena de polimerasa (PCR) SARS-CoV-2 confirmatoria), hallazgos analíticos y radiológicos. Se registró si precisaron ingreso, durante cuántos días y si fueron necesarios los cuidados intensivos.
Los hallazgos en la radiografía de tórax fueron evaluados por 6 radiólogos pediátricos con entre 6 y 30 años de experiencia.
Análisis estadístico: los parámetros descriptivos fueron expresados en porcentajes, medias y desviaciones estándar. Se comprobó la distribución normal de los datos con el test de Kolmogorov-Smirnov. Los parámetros cuantitativos fueron expresados en medianas e índices intercuartílicos. Todos los análisis fueron realizados con el programa R versión 3.6.17.
ResultadosDurante el mes de marzo, un total de 231 pacientes pediátricos atendidos en nuestro hospital requirieron radiografía de tórax al presentar clínica de infección respiratoria (con al menos uno de estos 4 síntomas: fiebre, tos, dificultad respiratoria y/o rinorrea).
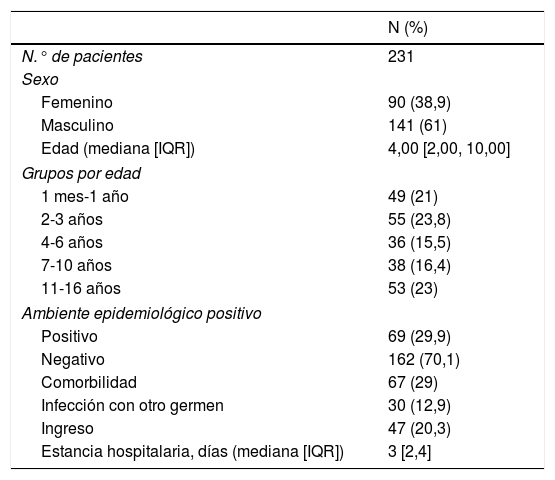
De los 231 pacientes, 90 (39%) fueron niñas y 141 (61%) niños. La edad estaba comprendida entre 1 mes de vida y 16 años, con una mediana de 4 años. Un 29,9% de los niños (69/231) contaba con historia de ambiente epidemiológico familiar positivo.
El 71,4% de los niños no presentaban ningún antecedente de interés. El 28,5% (66/231) presentaba comorbilidades, 31 con patología respiratoria crónica (eventos relacionados con hiperreactividad bronquial como son bronquiolitis, broncoespasmo y asma), 4 con cardiopatía, 3 con antecedentes oncológicos y 2 con inmunodepresión (tabla 1).
Resumen de las características de los pacientes
| N (%) | |
|---|---|
| N.° de pacientes | 231 |
| Sexo | |
| Femenino | 90 (38,9) |
| Masculino | 141 (61) |
| Edad (mediana [IQR]) | 4,00 [2,00, 10,00] |
| Grupos por edad | |
| 1 mes-1 año | 49 (21) |
| 2-3 años | 55 (23,8) |
| 4-6 años | 36 (15,5) |
| 7-10 años | 38 (16,4) |
| 11-16 años | 53 (23) |
| Ambiente epidemiológico positivo | |
| Positivo | 69 (29,9) |
| Negativo | 162 (70,1) |
| Comorbilidad | 67 (29) |
| Infección con otro germen | 30 (12,9) |
| Ingreso | 47 (20,3) |
| Estancia hospitalaria, días (mediana [IQR]) | 3 [2,4] |
Los síntomas más frecuentes por los que acudieron a la urgencia fueron fiebre, tos y rinorrea. Otros síntomas como diarrea, dolor abdominal, cefalea, vómitos, mialgias y exantema fueron menos frecuentes. La asociación de tres o más síntomas fue la más prevalente entre los pacientes de nuestro estudio, siendo la combinación de tos, fiebre y rinorrea la más frecuente. Se realizó analítica a 65/231 (28,1%). Los hallazgos clínico-analíticos se muestran en la tabla 2.
Resumen de la clínica y analítica
| N (%) | |
|---|---|
| 1 síntoma | 22 (9,5) |
| 2 síntomas | 71 (30,7) |
| 3 síntomas | 82 (35,4) |
| 4 síntomas | 56 (24,2) |
| Tipo de síntoma | |
| Fiebre | 206 (89) |
| Tos | 186 (80,5) |
| Rinorrea | 103 (44,6) |
| Disnea | 45 (19,5) |
| Odinofagia | 30 (13) |
| Dolor abdominal | 15 (6,5) |
| Cefalea | 12 (5) |
| Diarrea | 11 (4,7) |
| Vómitos | 7 (3) |
| Exantema | 6 (2,6) |
| Mialgias | 6 (2,6) |
| Dolor torácico | 5 (2,5) |
| Broncoespasmo | 2 (0,8) |
| Analítica | |
| N.° de pacientes con analítica n (%) | 65 (28,3) |
| PCR mg/dL (mediana [IQR]) | 2,79 [0,8, 6,16] |
| PCT ng/dL (mediana [IQR]) | 0,28 [0,08, 1,52] |
| ALT IU/L (mediana [IQR]) | 16 [11,9, 21] |
| CK-MB IU/L (mediana [IQR]) | 75 [57,5, 105] |
| Leucocitos×1000/μL (mediana [IQR]) | 10,05 [7,32, 14,97] |
| Linfocitos% (mediana [IQR]) | 25,5 [16,3, 39,7] |
| Linfocitos×1000/μL (mediana [IQR]) | 2,35 [1,7, 4,38] |
ALT: alanina aminotransferasa; CK-MB: creatina quinasa-MB; PCR: proteína C reactiva; PCT: procalcitonina.
El 65,3% de los pacientes presentaron una auscultación pulmonar normal; la auscultación fue asimétrica en el 22,5%, la mayoría con leves crepitantes. Solo se registró hipoxemia en el 11,6% de los niños.
El 20,3% (47/231) de los pacientes requirió ingreso, con una estancia media hospitalaria de 3,9 días [desviación estándar (DE) 3,1], rango 1-16 días. Tres pacientes requirieron ingreso en UCI, uno de ellos por COVID-19. Ninguno precisó ventilación mecánica invasiva.
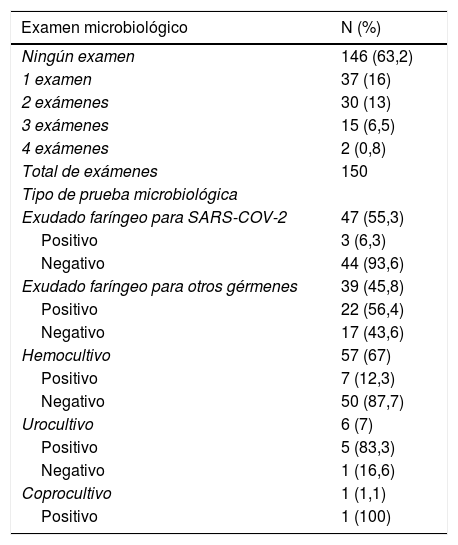
Se realizaron diferentes estudios microbiológicos según la clínica y gravedad de los pacientes, demostrándose agente etiológico infeccioso en 33 pacientes (tabla 3).
Estudio microbiológico
| Examen microbiológico | N (%) |
|---|---|
| Ningún examen | 146 (63,2) |
| 1 examen | 37 (16) |
| 2 exámenes | 30 (13) |
| 3 exámenes | 15 (6,5) |
| 4 exámenes | 2 (0,8) |
| Total de exámenes | 150 |
| Tipo de prueba microbiológica | |
| Exudado faríngeo para SARS-COV-2 | 47 (55,3) |
| Positivo | 3 (6,3) |
| Negativo | 44 (93,6) |
| Exudado faríngeo para otros gérmenes | 39 (45,8) |
| Positivo | 22 (56,4) |
| Negativo | 17 (43,6) |
| Hemocultivo | 57 (67) |
| Positivo | 7 (12,3) |
| Negativo | 50 (87,7) |
| Urocultivo | 6 (7) |
| Positivo | 5 (83,3) |
| Negativo | 1 (16,6) |
| Coprocultivo | 1 (1,1) |
| Positivo | 1 (100) |
| Germen aislado | N |
|---|---|
| Influenza A | 4 |
| Rinovirus | 4 |
| Mycoplasma pneumoniae | 3 |
| SARS-COV-2 | 3 |
| VRS | 2 |
| Virus de la influenza B | 2 |
| Escherichia coli | 2 |
| Virus de la influenza A +parainfluenza | 1 |
| Virus de la influenza B+rinovirus | 1 |
| Rinovirus+adenovirus | 1 |
| Adenovirus | 1 |
| Metapneumovirus humano | 1 |
| Acinetobacter baumanni | 1 |
| CMV | 1 |
| EBV | 1 |
| Enterobacter cloacae | 1 |
| Neisseria | 1 |
| Streptococcus viridans | 1 |
| S. viridans+E. coli | 1 |
| Clostridium difficile | 1 |
| Total | 33 |
CMV: citomegalovirus; EBV: virus Epstein-Barr; VRS: virus respiratorio sincitial.
Al 36,8% (85/231) de los pacientes se les realizó algún tipo de determinación microbiológica: exudado faríngeo para SARS-CoV-2 en el 55,3% (47/85) o para otros gérmenes en el 45,8% (39/85), hemocultivo y/o determinación plasmática en el 67% (57/85), urocultivo en el 7% (6/85) y coprocultivo en el 1,1% (1/85). Lo más habitual fue la realización de una única prueba en 37/85 (16%).
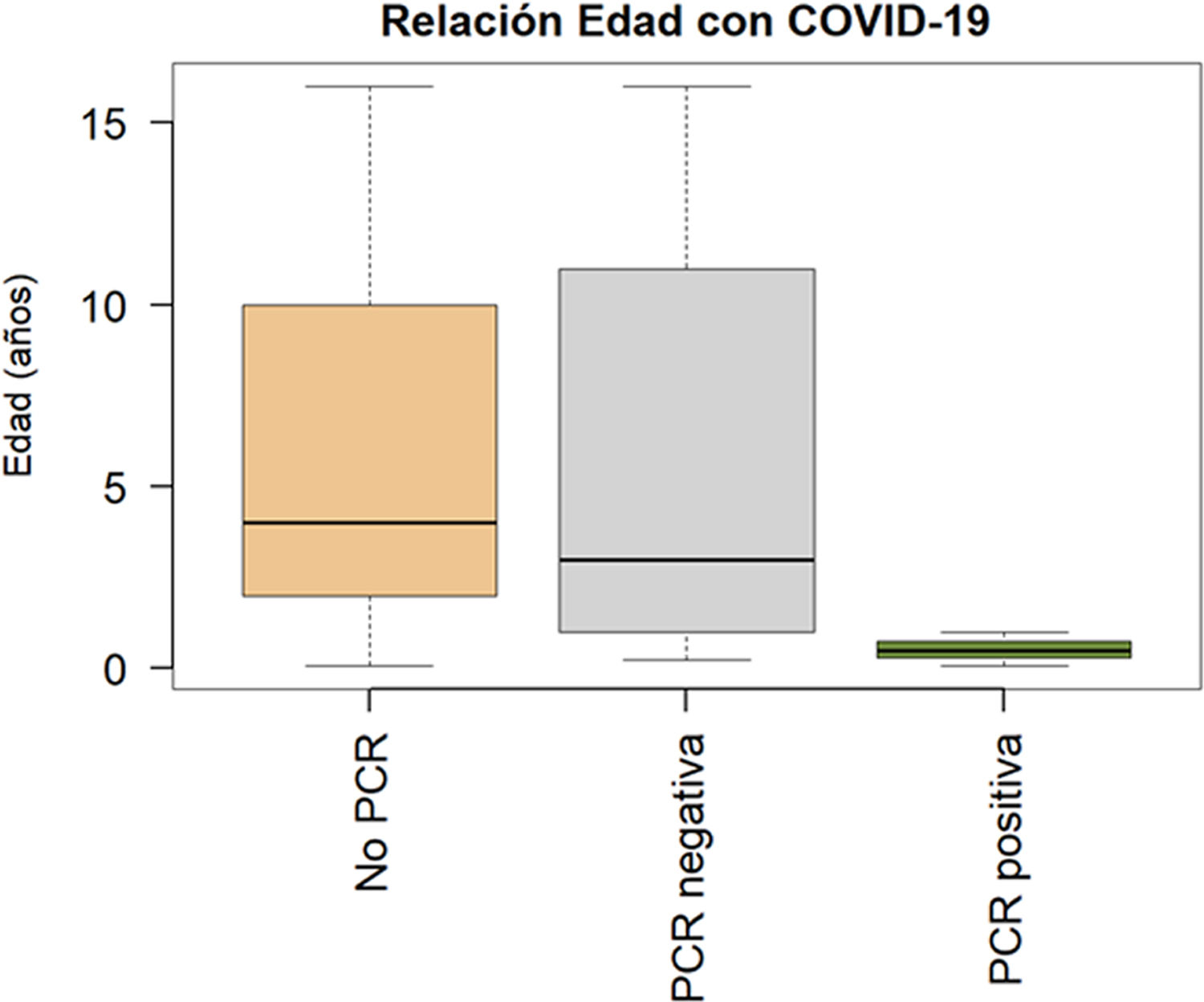
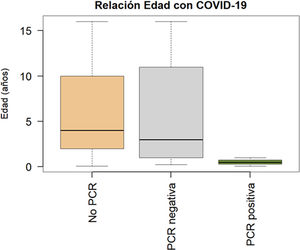
Según el protocolo clínico de nuestro hospital, en aquel momento se realizaron determinaciones de PCR SARS-CoV-2 en aquellos niños con infección respiratoria grave que fuesen a requerir ingreso o a niños con patologías previas/comorbilidades. La PCR SARS-CoV-2 se realizó a 47 (20,3%) niños y fue positiva en 3 (6,3% de los testados). Los 3 pacientes COVID-19 positivos carecían de antecedentes de interés. La relación edad-sospecha clínica de infección COVID-19 se resume en la figura 1.
Rangos de edad por grupos según sospecha de COVID-19. Pacientes a los que no se les realizó PCR (n=187); media de edad, 6 años; mediana, 4; rango, 1 mes-16 años. Aquellos con PCR SARS-CoV-2 negativa (n=41); media de edad, 6 años; mediana, 3; rango, 3 meses-16 años. Aquellos con PCR SARS-CoV-2 positiva (n=3); media de edad, 0,52 años (6 meses); mediana, 0,5 años; rango, 1 mes-1 año.
En el 27,2% (12/44) de los pacientes con PCR negativa para SARS-CoV-2 se demostró otro tipo de agente infeccioso.
El análisis de exudado rinofaríngeo para otros gérmenes se realizó en 39 pacientes (16,8%), de los cuales el 56,4% (22/39) fue positivo. Uno de los pacientes PCR positivo para SARS-CoV-2 presentó aislamiento de E. coli en orina y hemocultivo positivo para S. viridans.
Se demostró aislamiento microbiológico múltiple en 4 pacientes, la mayoría por virus respiratorios como influenza A, influenza B, parainfluenza, rinovirus y adenovirus.
Las indicaciones clínicas para la realización de las radiografías fueron la sospecha de infección de vía aérea baja o sospecha de complicaciones.
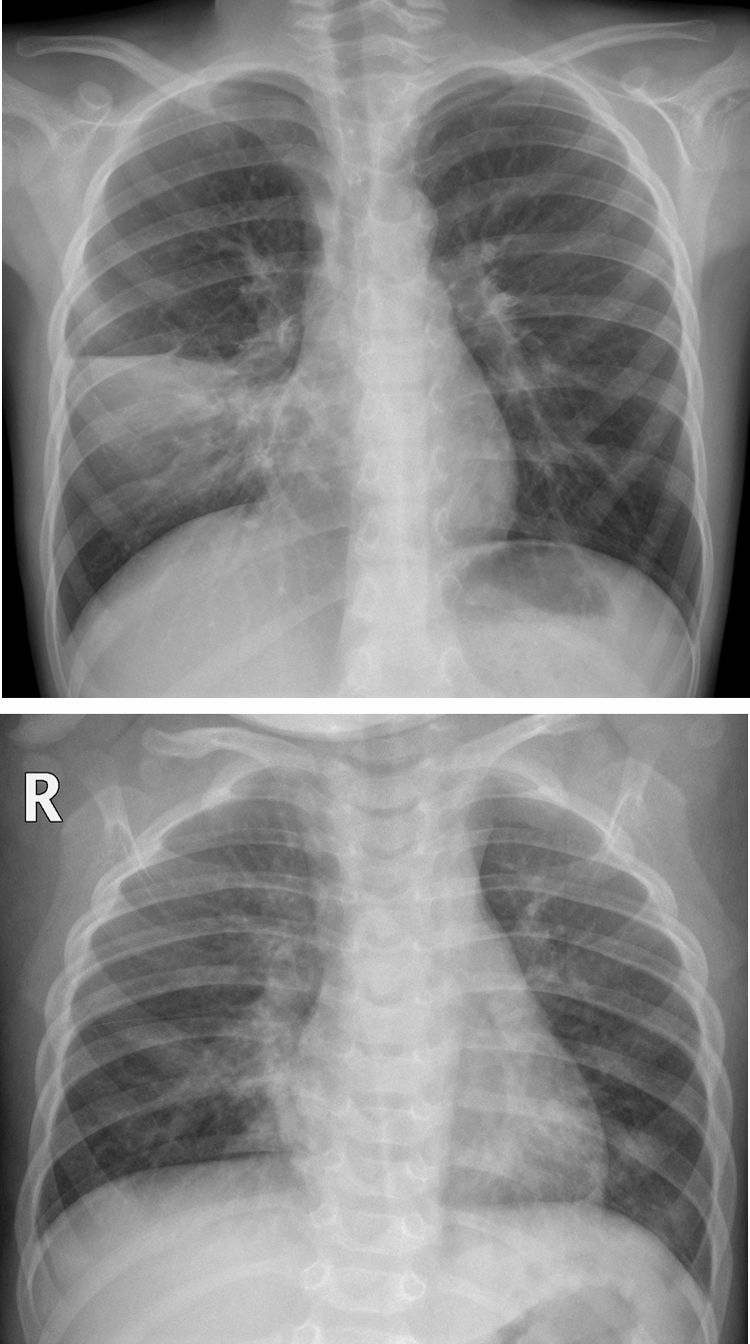
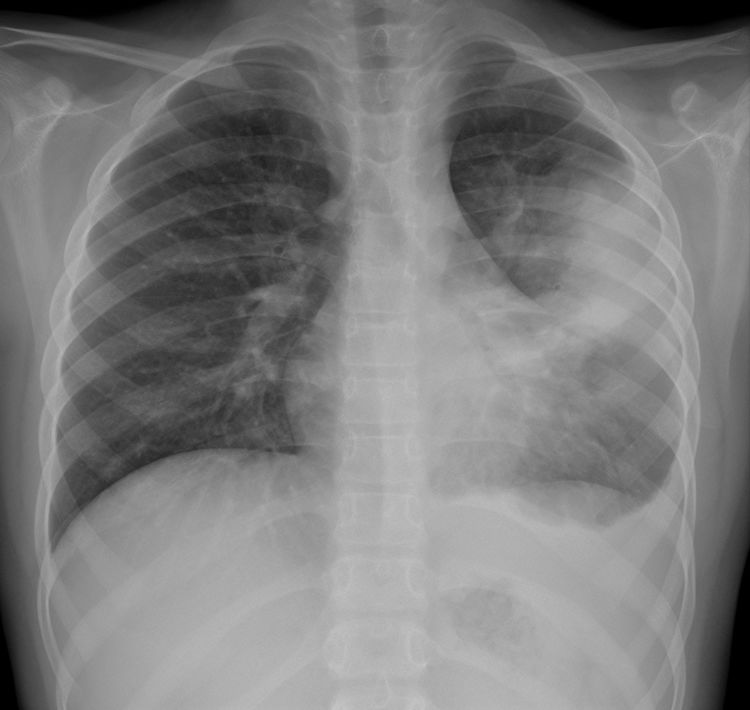
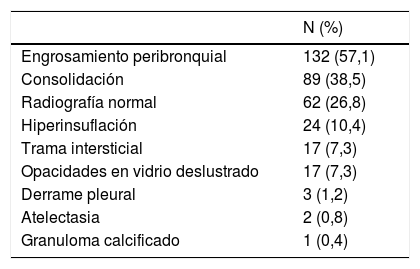
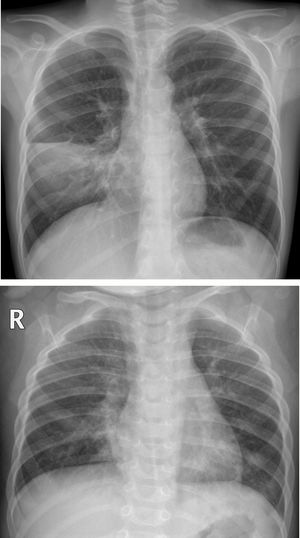
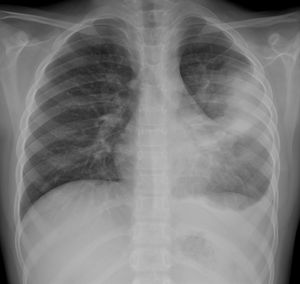
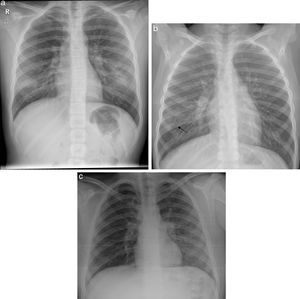
En nuestro estudio observacional, los hallazgos radiológicos al ingreso en la urgencia están resumidos en la tabla 4. El 73,2% (169/231) de los pacientes presentaron alteraciones en la radiografía de tórax. Los engrosamientos peribronquiales de predominio central fueron el hallazgo más común y estaban presentes en el 57% (132/231). El 38,5% (89/231) presentaba consolidación parenquimatosa (fig. 2A), siendo bilaterales el 29,2% (26/89) (fig. 2B). Un 3,3% de las consolidaciones asociaron derrame pleural, indistintamente de la uni-bilateralidad de la afectación (fig. 3).
Resumen de los hallazgos radiológicos
| N (%) | |
|---|---|
| Engrosamiento peribronquial | 132 (57,1) |
| Consolidación | 89 (38,5) |
| Radiografía normal | 62 (26,8) |
| Hiperinsuflación | 24 (10,4) |
| Trama intersticial | 17 (7,3) |
| Opacidades en vidrio deslustrado | 17 (7,3) |
| Derrame pleural | 3 (1,2) |
| Atelectasia | 2 (0,8) |
| Granuloma calcificado | 1 (0,4) |
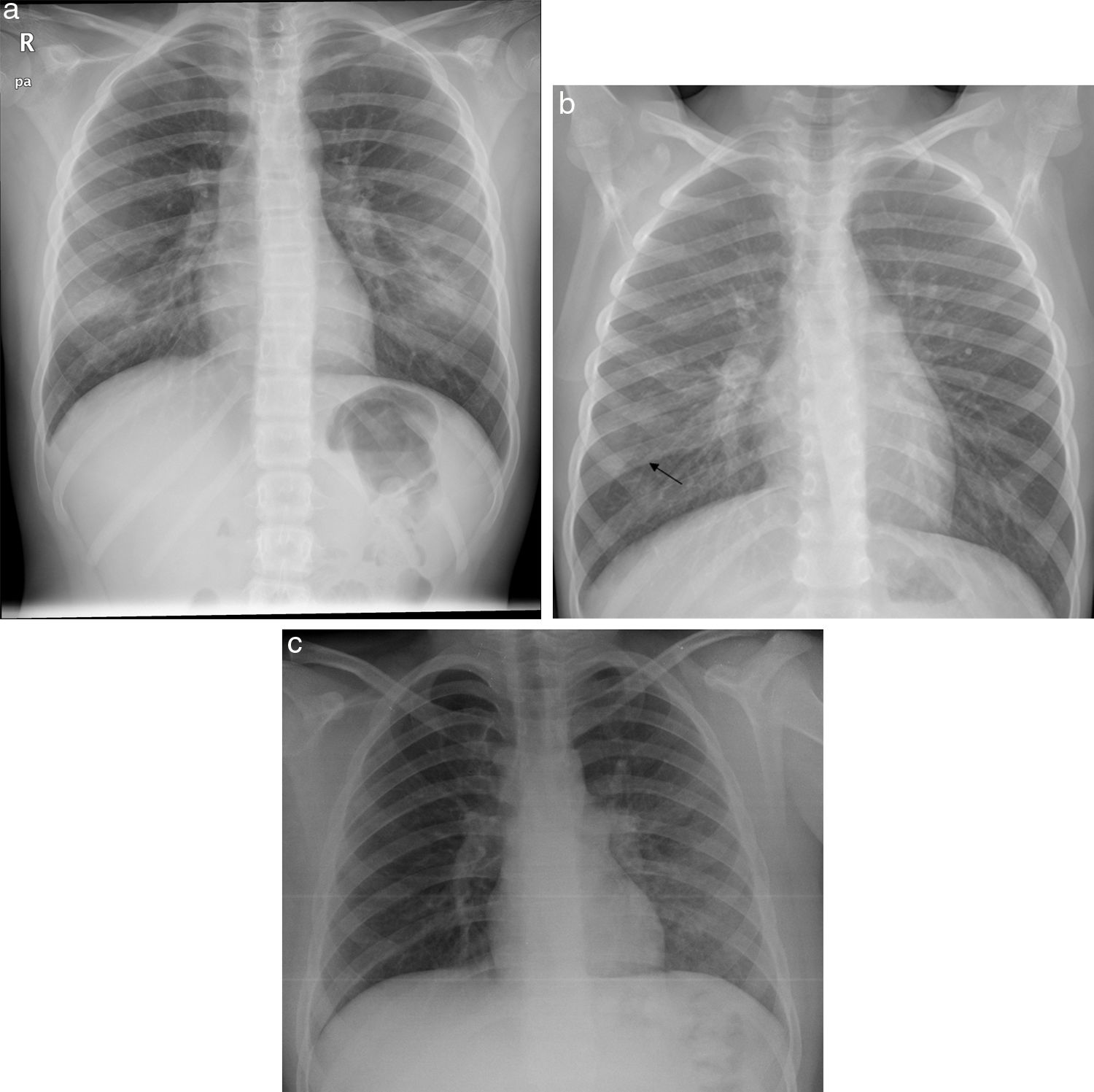
A) Consolidación unilateral. Niño de 7 años con fiebre y tos de una semana de evolución, con auscultación pulmonar asimétrica. En la radiografía posteroanterior se demuestra consolidación parenquimatosa en el campo medio pulmonar derecho limitada por la cisura menor, compatible con consolidación neumónica. No se realizó PCR SARS-CoV-2 ni se sospechó que pudiera ser COVID-19. No se demostró agente microbiano. B) Consolidaciones bilaterales. Niña de 1 año y 2 meses con fiebre y tos, con ambiente familiar con clínica catarral similar. La radiografía anteroposterior muestra engrosamientos peribronquiales bilaterales, con áreas de consolidación parenquimatosas en lóbulo medio y lóbulo inferior izquierdo. No se realizó PCR SARS-CoV-2 ni otras determinaciones microbiológicas.
Consolidación con derrame paraneumónico asociado en niña de 8 años con fiebre alta con dificultad respiratoria. En la radiografía posteroanterior se observa consolidación parenquimatosa en el campo superior-medio del hemitórax izquierdo con borramiento parcial del borde cardiaco. Asocia obliteración del seno costofrénico lateral izquierdo en relación con derrame pleural. Ingresó durante 5 días con antibioticoterapia intravenosa con evolución favorable. No se demostró agente microbiano en las muestras obtenidas y la PCR SARS- CoV-2 fue negativa.
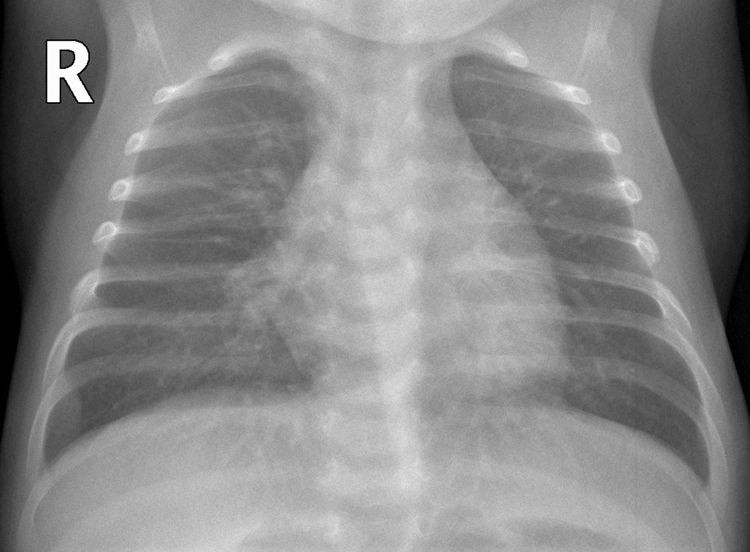
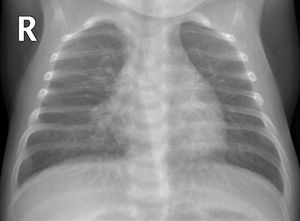
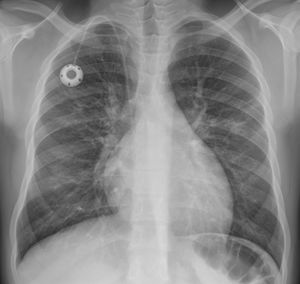
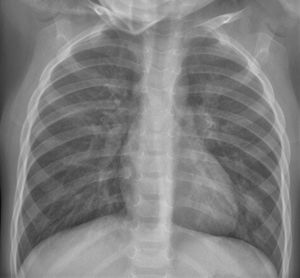
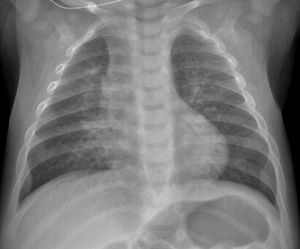
La hiperinsuflación pulmonar estuvo presente en el 10,4% de los pacientes (24/231) (fig. 4). El aumento de la trama intersticial se demostró en el 7,3% (17/231) (fig. 5). El 7,3% (17/231) se manifestó con opacidades en vidrio deslustrado, 8 de 17 fueron bilaterales (fig. 6A) y 5 de 17 con distribución subpleural (fig. 6B) (se demostró infección por Mycoplasma en uno de los pacientes con dicha afectación (fig. 6C).
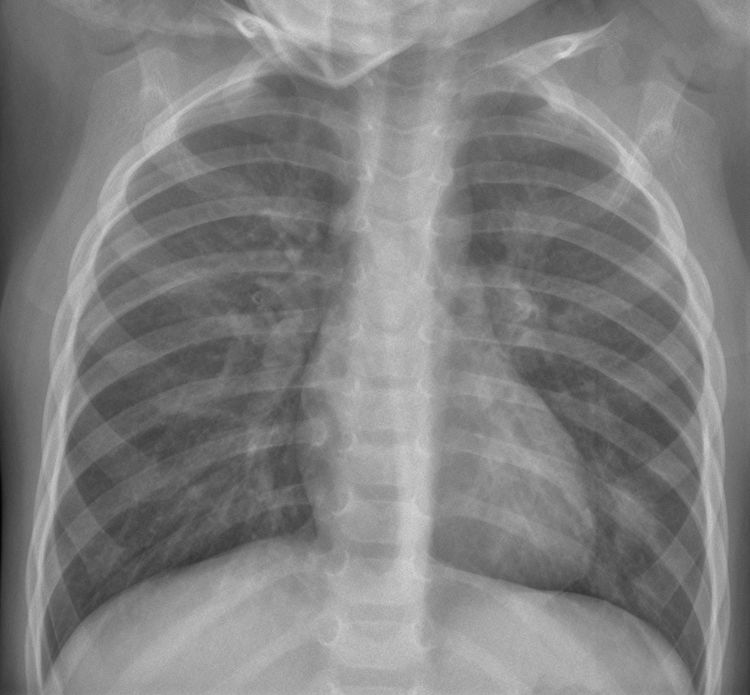
Hiperinsuflación pulmonar y engrosamientos peribronquiales. Niño de 1 mes con dificultad respiratoria, tos y crepitantes bilaterales. La radiografía anteroposterior muestra signos de hiperinsuflación pulmonar y engrosamientos peribronquiales perihiliares y paracardiacos bilaterales, sin consolidaciones parenquimatosas. No se le realizó PCR SARS-CoV-2 ni otras determinaciones microbiológicas.
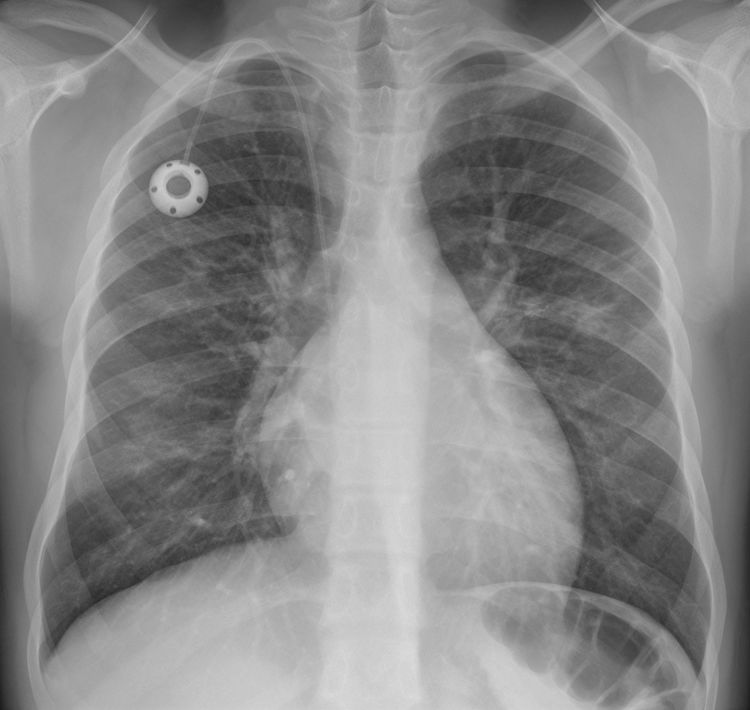
Aumento de la trama intersticial. Joven de 15 años con anemia falciforme y miocarditis dilatada, con tos de 10 días de evolución e hipoxemia; se le realiza radiografía de tórax con sospecha de COVID-19. En la radiografía posteroanterior se aprecian pequeñas opacidades tenues en campos medios pulmonar izquierdo y derecho, así como aumento de la trama intersticial. Silueta cardiaca en el límite alto de la normalidad con hilios prominentes y catéter reservorio con extremo en vena cava superior. La PCR SARS-CoV-2 fue negativa, y no se demostró ningún otro germen en el estudio microbiológico.
A) Opacidades en vidrio deslustrado bilaterales. Niña de 10 años con dificultad respiratoria y cuadro febril de 4 días de evolución asociado a tos seca y rinorrea. Contexto familiar epidémico para COVID-19 positivo. En la radiografía posteroanterior se identifica tenue aumento de la densidad en vidrio deslustrado en el tercio inferior de ambos hemitórax. No se realizó ningún tipo de determinación microbiológica, aunque fue etiquetado clínicamente de probable COVID-19. B) Opacidad en vidrio deslustrado subpleural. Niño de 7 años con fiebre y tos de 5 días de evolución, con contexto familiar epidémico para COVID-19 positivo. En la radiografía anteroposterior se identifica un leve aumento de la densidad en vidrio deslustrado subpleural en el tercio medio-inferior del hemitórax derecho (flecha), probablemente delimitada en su borde medial por la cisura mayor. No se realizó PCR SARS-CoV-2 ni otras determinaciones microbiológicas; sin embargo, fue etiquetado de probable COVID-19. C) Opacidades en vidrio deslustrado por Mycoplasma pneumoniae. Niño de 11 años con tos y fiebre de 8 días de duración (máx. 39,5°C) con odinofagia. En la radiografía portátil en decúbito supino se observa aumento de densidad en vidrio deslustrado con aumento de la trama broncovascular en el campo medio-inferior del hemitórax izquierdo. En la analítica presentaba leucocitosis (14,9×1000/μL) y aumento de reactantes de fase aguda (PCR 2,9 mg/dL y procalcitonina 14 ng/dL). Detección negativa del SARS-CoV-2. Requirió 3 días de ingreso hospitalario con buena evolución clínica.
Si analizamos según gravedad-patrón radiológico, no se encuentran diferencias significativas.
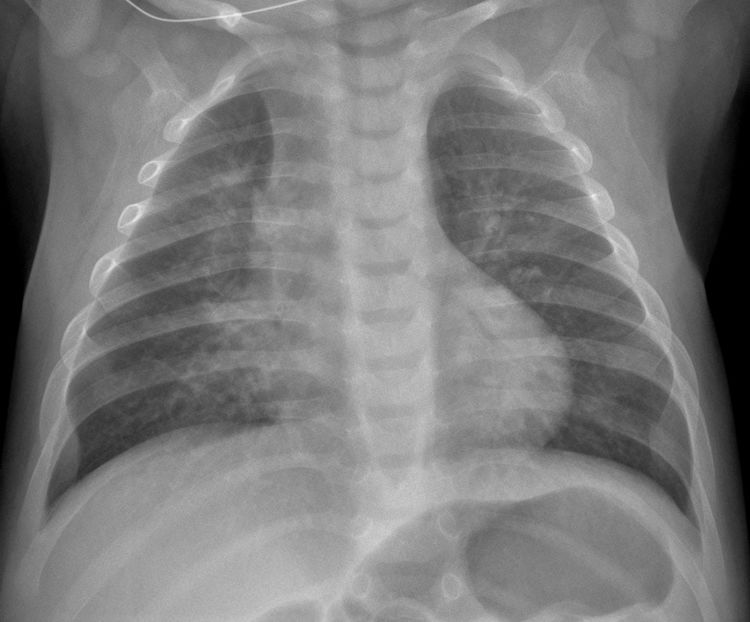
De los 3 niños ingresados en la UCI, uno fue positivo para COVID-19 con infección en orina por E. coli. Los otros 2 pacientes presentaron sepsis meningocócica con coinfección por Candida parasilopsis y el otro paciente infección respiratoria por metaneumovirus humano. Estos niños graves no presentaron alteraciones significativas en la radiografía de tórax, únicamente uno presentaba hiperinsuflación pulmonar con engrosamientos peribronquiales (fig. 7). El ingreso se basó en criterios clínico-analíticos (mediana de leucocitos 10,05×1000/μL; mediana PCR 2,79 mg/dL).
Infección por metapneumovirus humano. Niño de 2 años y 4 meses con fiebre y asimetría en la auscultación; broncoespasmo grave. La radiografía anteroposterior muestra signos de hiperinsuflación pulmonar bilateral y simétrica, engrosamientos peribronquiales y patrón intersticial bilateral. Existe una pequeña opacidad paracardiaca en la base pulmonar izquierda que posiblemente corresponde a pequeña atelectasia/tapón de moco. No se realizó PCR SARS-CoV-2. Requirió ingreso en UCI con leucocitosis de 18,7×1000/μL y PCR 6,09mg/dL. Evolucionó favorablemente con alta a los 3 días.
En los 3 niños con COVID-19 confirmada se encontraron distintas manifestaciones radiológicas, y dado el pequeño número no es posible describir un patrón radiológico característico en nuestra serie. De estos 3 pacientes, solamente uno mostró consolidación parenquimatosa (fig. 8).
COVID-19 con consolidación parenquimatosa. Niño 6 meses con fiebre y tos. En la radiografía anteroposterior se observan engrosamientos peribronquiales y tenue opacidad que borra el contorno derecho de la silueta cardiaca en relación con consolidación parenquimatosa en lóbulo medio. La PCR SARS-CoV-2 fue positiva.
Las infecciones del tracto respiratorio en niños suponen una de las principales causas de morbimortalidad en la infancia, siendo una de las principales razones para acudir a la urgencia pediátrica8. Los organismos causantes pueden ser virales, bacterianos o gérmenes atípicos, pero la distinción basada en hallazgos radiológicos no es posible. En los más pequeños, influido por la inmadurez del sistema inmunitario, existe una predilección de los virus respiratorios9,10. Con la vacuna conjugada del neumococo y de Haemophilus influenzae, los patógenos víricos están comenzando a predominar. Asimismo, en un metaanálisis de Polack11 se sugiere que los patógenos respiratorios en pediatría están cambiando, con un incremento de las neumonías causados por más de un microorganismo.
El virus respiratorio sincitial (VRS) es el virus más frecuentemente asociado a neumonías (15-40%), seguido del virus de la influenza A y B, parainfluenza, metapneumovirus humano y adenovirus8. En nuestro estudio fueron más frecuentes el rinovirus y el virus de la influenza A, seguidos de Mycoplasma, virus de la influenza B, VRS, adenovirus y metapneumovirus humano; los tres aislamientos múltiples registrados fueron rinovirus-adenovirus, rinovirus-influenza B y parainfluenza-influenza A. Dado que se trata de un estudio observacional durante el mes de marzo, existe un sesgo estacional, ya que según la época del año circulan distintos virus respiratorios.
En el contexto de la infección respiratoria en pediatría no existe ningún patrón específico en la radiografía convencional de tórax que permita establecer el diagnóstico etiológico de la infección. Hay solapamiento tanto en el cuadro clínico como en la manifestación radiológica en infecciones respiratorias producidas por virus (como el virus de la influenza A y el virus de la influenza B, entre otros), Mycoplasma12 e incluso la infección COVID-19, de la cual hasta la fecha no se han descrito hallazgos específicos13,14. El patrón radiológico obliga, además, a incluir en el diagnóstico diferencial, procesos inflamatorios como neumonía por hipersensibilidad y neumonía eosinófila, que no hemos detectado en nuestro estudio. El patrón radiológico más frecuente en nuestro estudio fueron los engrosamientos peribronquiales, presentes en el 57% de los pacientes. Este es el hallazgo más común descrito en las infecciones de vía aérea distal en pediatría15,16, pero también es un signo subjetivo con gran variabilidad interobservador17.
A pesar del aumento exponencial de casos confirmados COVID-19 en nuestro país y en concreto en la Comunidad de Madrid durante el mes de marzo, la incidencia observada de otras infecciones respiratorias sintomáticas fue superior a la de COVID-19, si bien este dato está sesgado dado que muchos niños con infección COVID-19 con síntomas leves o asintomáticos no acudieron al hospital ni se llegaron a realizar estudios PCR a todos los pacientes con clínica respiratoria.
Se sabe que el SARS-CoV-2 afecta a todos los individuos, niños y adultos4. En la mayor serie descrita del Centro de Control de Enfermedades y Prevención Chino de 72 314 casos, menos del 2% eran niños4. En niños no hay predilección por el sexo y las manifestaciones en general son más leves que en adultos. Sin embargo, dentro de la población pediátrica, los lactantes son más vulnerables18,19. En nuestra serie hemos podido observar que todos los casos COVID-19 son lactantes menores de 1 año, hallazgo que concuerda con la literatura científica. Coincide con esta observación el hecho de que en nuestra serie es llamativo que los COVID-19 positivos fueron más pequeños que el resto de los grupos tanto negativos como a los que no se les realizó PCR.
El ambiente epidémico familiar positivo suele asociarse a este tipo de infección20. Sin embargo, en nuestro estudio, a pesar de no tener un número significativo de casos, 2 de los 3 pacientes COVID-19 no referían familiares COVID-19 ni contactos de riesgo conocidos en la fecha del diagnóstico.
Las manifestaciones clínicas en niños son similares a los adultos, fiebre y tos, aunque también se ha descrito diarrea, rinorrea y dolor abdominal21–23. Recientemente se ha descrito la manifestación como shock tóxico o síndrome de Kawasaki atípico que puede asociar clínica respiratoria y fiebre. Se cree que puede ser un síndrome inflamatorio pos-COVID24,25, pero en la fecha de realización del estudio no se habían descrito este tipo de casos en la literatura.
La principal vía de transmisión del nuevo coronavirus es igual que en adultos, a través de gotículas respiratorias o contacto directo, siendo altamente contagioso. Una de las hipótesis actuales del menor riesgo de infección por el nuevo coronavirus en niños es la menor expresión de receptores nasales de la enzima convertidora de angiotensina-2 (ACE2) respecto a los adultos, demostrada puerta de entrada al huésped del SARS-CoV-226.
A pesar de ser la prueba de elección inicial ante infecciones respiratorias bajas con o sin disnea, no hay apenas artículos que describan los hallazgos en la radiografía de tórax del niño con COVID-19. Muchas series de casos unifican la descripción con hallazgos de la radiografía y la TC torácica, y en muchos artículos ninguno de los autores era radiólogo. De acuerdo con la literatura especializada, la radiografía de tórax es mucho menos sensible que la tomografía computarizada para identificar la afectación pulmonar de esta entidad. Tanto es así, que en el estudio de Choi et al. describían una sensibilidad del 25% y una especificidad del 90%27. En las pocas series de casos publicadas hasta la fecha, la mayoría de los niños con COVID-19 no presentaban alteraciones en la radiografía de tórax28. Los hallazgos más frecuentes en los que tenían alteraciones fueron afectación de vía aérea focal o difusa con consolidación u opacidades en vidrio deslustrado13,29. En los niños con afectación clínica grave ingresados en unidades de cuidados intensivos, los hallazgos más comunes fueron consolidaciones parenquimatosas u opacidades en vidrio deslustrado, ambas multifocales uni- o bilaterales30.
Este estudio presenta varias limitaciones. Es llamativo que, a pesar del crecimiento exponencial en casos confirmados en la Comunidad de Madrid durante todo el mes de marzo, el número de pacientes con PCR positiva para SARS-CoV-2 en nuestra muestra es muy bajo. Sin embargo, este hallazgo puede estar influido por varios factores, como son: la baja capacidad de detección derivada de la escasez de test diagnósticos PCR disponibles; la baja sensibilidad del propio test, que en exudado nasofaríngeo es de un 32-71%31, aunque estos datos han podido mejorar durante este tiempo32; baja sensibilidad que además podría verse acentuada en los niños por la escasa carga viral nasal al presentar menores receptores nasales; y por último, que la incidencia de la COVID-19 sea mayor, dado que no se ha tenido en cuenta aquellos pacientes asintomáticos que no necesitaron acudir a las urgencias hospitalarias y a los que no se les realizó el test diagnóstico.
Conclusión- •
El patrón radiológico de las infecciones respiratorias en niños, incluida la COVID-19, no es específico y la radiografía en ningún caso fue suficiente para establecer el diagnóstico.
- •
Los niños con clínica respiratoria compatible con COVID-19, con o sin PCR confirmatoria, presentaron síntomas leves y en su mayoría no requirieron ingreso ni ventilación invasiva.
- •
Dado que en nuestro estudio 2 de los 3 pacientes con PCR positiva para COVID-19 no presentaron contactos de riesgo ni antecedente epidémico familiar, se podría concluir que, en un entorno de transmisión comunitaria, la ausencia de antecedente epidemiológico conocido no debería ser una contraindicación para realizar estudio PCR, aunque son necesarios más estudios para confirmarlo.
- 1.
Responsable de la integridad del estudio: EAP.
- 2.
Concepción del estudio: EAP, CGH, DCR.
- 3.
Diseño del estudio: EAP, CGH, DCR, MNI.
- 4.
Obtención de los datos: EAP, DCR.
- 5.
Análisis e interpretación de los datos: EAP, CGH, DCR, MNI.
- 6.
Tratamiento estadístico: EAP, MNI.
- 7.
Búsqueda bibliográfica: EAP, MRP, MNI.
- 8.
Redacción del trabajo: EAP, CGH, DCR, MNI.
- 9.
Revisión crítica del manuscrito con aportaciones intelectualmente relevantes: EAP, CGH, DCR, MNI, MRP.
- 10.
Aprobación de la versión final: EAP, CGH, DCR, MNI, MRP, MPV.
Los autores declaran no tener ningún conflicto de intereses.