INTRODUCCIÓN
La vitamina D participa en la homeostasis calcio-fósforo del organismo. Su deficiencia mantenida origina el raquitismo en el niño y la osteomalacia en el adulto. Pero además, en los últimos años se ha observado que la vitamina D influye en un número importante de procesos fisiológicos, especialmente en relación con el sistema inmune. Así, diversas enfermedades como el cáncer, la esclerosis múltiple, la enfermedad inflamatoria intestinal, la hipertensión arterial (HTA) y la enfermedad cardiovascular se han relacionado con niveles bajos de la vitamina1.
Para mantener la salud ósea y la integridad del sistema inmune y muscular del individuo es esencial conseguir unos niveles adecuados de 25 (OH) vitamina D. Los depósitos corporales provienen sobre todo de la síntesis cutánea de la hormona, inducida por la radiación solar. Además, también proviene de alimentos, en especial de los aceites de pescado. En las sociedades occidentales los alimentos ricos en vitamina D se consumen escasamente. En la actualidad la industria alimentaria enriquece la leche, la margarina, los cereales y algunas bebidas con diferentes cantidades de esta vitamina. A pesar de la síntesis cutánea y de la dieta se estima que más del 50% de la población está en riesgo de padecer deficiencia de vitamina D2. Este riesgo es mayor en adolescentes, ancianos y en cualquier individuo que no reciba suficiente luz solar.
METABOLISMO DE LA VITAMINA D
La vitamina D es una hormona muy antigua en la evolución. Se ha demostrado que un fitoplacton de la especie Emiliani huxleii, el cual ha existido en el océano Atlántico desde hace más de 750 millones de años, tiene la capacidad de producir vitamina D cuando se expone a la luz solar.
La vitamina D se encuentra en la naturaleza en dos formas: ergocalciferol o vitamina D2 y colecalciferol o vitamina D3. En el hombre la mayoría de la vitamina proviene de la transformación cutánea del 7-dehidrocolesterol en colecalciferol en presencia de la luz solar. Durante la exposición a la luz ultravioleta de longitud de onda entre 290-315 nm, los fotones son absorbidos por el 7-dehidrocolesterol de la membrana de las células de la epidermis y la dermis. La absorción de la radiación ultravioleta abre el anillo B del 7-dehidrocolesterol, formando el precolecalciferol. Esta sustancia es inestable y rápidamente se convierte en colecalciferol. A medida que la vitamina D3 se sintetiza, se libera al espacio extracelular y penetra en el lecho vascular de la dermis. Unida a la proteína transportadora de vitamina D, el colecalciferol llega al hígado.
Además de la síntesis cutánea, la vitamina D puede obtenerse a partir de los alimentos, tanto de origen animal (colecalciferol) como de origen vegetal (ergocalciferol). Al ser sustancias liposolubles requieren la presencia de sales biliares para su absorción. Se absorben en el 80% de la dosis administrada fundamentalmente en el yeyuno, aunque también parcialmente en el duodeno. Tanto el ergocalciferol como el colecalciferol de la dieta llegan al hígado unidos a la proteína transportadora de vitamina D.
Independientemente de si la vitamina es sintetizada en la piel o se obtiene de los alimentos, para ejercer sus acciones metabólicas necesita de dos hidroxilaciones. La primera hidroxilación se realiza en la posición 25 de la molécula, mediante la 25-hidroxilasa en el hígado. La 25 (OH) vitamina D formada pasa a la sangre, y unida a la proteína transportadora llega al riñón. En el túbulo renal proximal se hidroxila en posición 1, mediante la 1-hidroxilasa, dando lugar a la vitamina activa: 1,25 (OH)2 vitamina D o calcitriol. También en el riñón se produce la 24,25 (OH)2 vitamina D por la acción de la 24-hidroxilasa. Esta vitamina es mucho menos activa. Su papel biológico no es del todo bien conocido.
Una vez ejercida su acción, la vitamina D se inactiva en el hígado mediante una gluco y sulfoconjugación. Prácticamente en su totalidad se elimina por vía biliar, sufriendo un ciclo eneterohepático.
ACCIONES FISIOLÓGICAS DE LA VITAMINA D
Las acciones de la vitamina D son múltiples (tabla 1). Actúa a través del receptor específico perteneciente a la superfamilia de receptores nucleares hormonales (VDR). Regula la transcripción génica por homodimerización y heterodimerización con el receptor X (RXR), receptor específico del ácido 9-cis-retinoico. El elemento de respuesta al que se une el dímero VDR-RXR se denomina elemento de respuesta a vitamina D (VDRE). El complejo se une al ADN y regula la transcripción de diversos genes.
La acción principal de la vitamina D consiste en aumentar la absorción intestinal de calcio y fósforo. En el intestino estimula el reclutamiento de los canales de calcio presintetizados hasta el borde en cepillo del enterocito. Además, induce la expresión de proteínas transportadoras de calcio o calbindinas, cuya función consiste en el paso del calcio a través del enterocito. Por último, facilita la entrada de calcio a la circulación desde la zona basolateral de la célula del intestino, mediante una bomba ATP dependiente de vitamina D.
En el hueso la vitamina D estimula directamente, mediante su unión al receptor VDR, la diferenciación de osteoblastos y la producción de proteínas de unión al calcio óseo, como la osteocalcina y la osteopontina. También, actuando sobre los osteoblastos, induce la producción de citoquinas y factores de crecimiento, que estimulan la actividad y la formación de los osteoclastos. Además, promueve la diferenciación de condrocitos. En definitiva, por todas estas acciones, la vitamina D aumenta la actividad y el número de osteoclastos, movilizando calcio óseo.
Por último, en el riñón aumenta la reabsorción de calcio por un mecanismo similar al descrito a nivel intestinal. El calcitriol incrementa los niveles del transportador de membrana (EcaC), aumenta los niveles de calbindinas para el transporte transcelular y activa el paso de calcio a través de la membrana basolateral.
La producción hepática de 25 (OH) vitamina D es sustrato dependiente y no está regulada hormonalmente. Por el contrario, la síntesis de 1,25 (OH)2 vitamina D se estimula por la hormona paratiroidea (PTH), hipocalcemia e hipofosfatemia. Además, las hormonas sexuales, prolactina, hormona de crecimiento (GH) y factor de crecimiento similar a la insulina 1 (IGF-1) aumentan la producción renal del metabolito activo. La hipocalcemia aumenta la producción de 1,25 (OH)2 vitamina D inducida por PTH, para mantener los niveles de calcio plasmático dentro de la normalidad. Por el contrario, la hipercalcemia reduce la síntesis de la vitamina. Además, la disminución de la fosfatemia aumenta, y su incremento reduce la producción de la vitamina activa.
MÉTODOS PARA LA EVALUACIÓN DE LOS DEPÓSITOS DE LA VITAMINA D
El mejor método para determinar el estado corporal de vitamina D consiste en medir la concentración plasmática de 25 (OH) vitamina D. El valor obtenido indica si los depósitos son suficientes, insuficientes o existe intoxicación.
La vida media de la 25 (OH) vitamina D es de aproximadamente dos semanas. Aunque no es la hormona activa, la medida de 1,25 (OH)2 vitamina D no se debe utilizar para valorar los depósitos de la vitamina, ya que su vida media es menor de 4 horas, circula en sangre con una concentración 1.000 veces menor y, lo que es más importante, está estrechamente regulada. Cuando un individuo es deficiente en vitamina D hay un aumento compensatorio de PTH, la cual estimula la 1-hidroxilasa renal. Como consecuencia en estados de déficit de vitamina D, las concentraciones plasmáticas de 1,25 (OH)2 vitamina D pueden ser normales, e incluso ligeramente elevadas.
La concentración plasmática óptima de 25 (OH) vitamina D se considera aquella que mantiene la PTH en límites normales. La mayoría de los laboratorios consideran valores normales los comprendidos entre 10-30 ng/ml (25-80 nmol/l). Cifras superiores a 20 ng/ml (50 nmol/l) inducen menor disminución de PTH cuando se administra un suplemento de vitamina D a sujetos sanos3. Por dicho motivo en la actualidad se considera que los depósitos de esta vitamina son suficientes si su concentración plasmática está por encima de tal valor4. Cuando los niveles plasmáticos superan los 150 ng/ml (325 nmol/l) aparece hipercalcemia, y por lo tanto niveles superiores a esta cifra indican intoxicación5.
REQUERIMIENTOS DE VITAMINA D
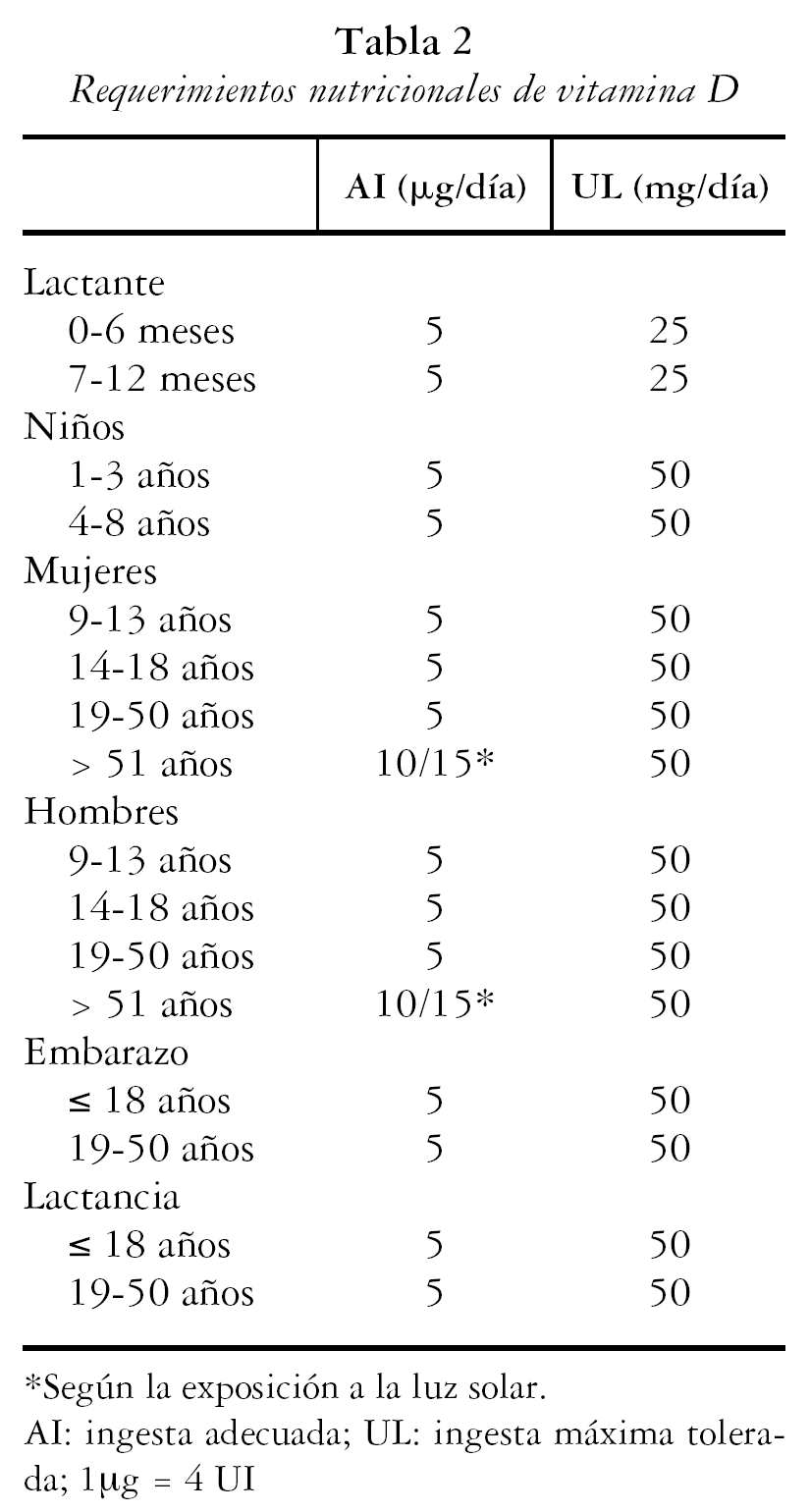
Los requerimientos nutricionales se definen como la cantidad de cada uno de los nutrientes que el individuo necesita para obtener un estado de salud óptimo. Varían en función de la edad, sexo y características fisiológicas, como el embarazo y la lactancia. El Food and Nutrition Board del Instituto de Medicina de EE.UU. recientemente ha revisado el concepto clásico de ingesta recomendada (Recommended Dietary Allowance [RDA]) de los nutrientes. En la actualidad se recomienda utilizar el término DRI (Dietary Reference Intake) de EE.UU. y Canadá o el DRV (Dietary Reference Value) de Europa, que se refieren a la cantidad de un nutriente que debe contener la dieta para prevenir las enfermedades deficitarias, reducir el riesgo de enfermedades crónicas y conseguir una salud óptima.
Cuando no hay evidencia científica suficiente del requerimiento medio estimado de un nutriente específico (Estimated Average Requirement [EAR]), como es el caso de la vitamina D, se establece el concepto de AI (Adequate Intake). En el lactante la AI para vitamina D se basa en la ingesta media suministrada por la leche materna cuando ésta es la única fuente de alimentación. En el niño y en el adulto la AI se refiere al nivel de ingesta de la vitamina D que mantiene concentraciones plasmáticas de 25 (OH) vitamina D por encima del valor obtenido en presencia de raquitismo u osteomalacia, independientemente de la exposición solar.
Aunque la ingesta recomendada se refiere a la ingesta media diaria que un individuo debe alcanzar, las cantidades ingeridas pueden variar día a día. Generalmente se valora la ingesta en períodos de 7-15 días, de tal forma que en el curso del tiempo la cantidad consumida coincida con las recomendaciones.
Además, para algunos nutrientes se ha establecido un máximo seguro de ingesta o ingesta máxima tolerada (Tolerable Upper Intake Level [UL]). Se refiere al nivel de ingesta por encima del cual puede existir riesgo para la salud. El UL se establece como guía para limitar la ingesta del nutriente en forma de alimentos fortificados y/o suplementos nutricionales6.
En la tabla 2 se muestran los valores de ingesta adecuada e ingesta máxima tolerada para la vitamina D en función de la edad, sexo, embarazo y lactancia7.
FUENTES DE VITAMINA D
Desde un punto de vista teórico, conociendo la fisiopatología de la vitamina D, se pueden considerar varias fuentes principales de la vitamina: síntesis cutánea, alimentos naturales, alimentos funcionales y suplementos farmacológicos.
SÍNTESIS CUTÁNEA
La piel es la mayor fuente de vitamina D. Para la mayoría de la población el 90-95% de los depósitos corporales dependen de la síntesis cutánea por la exposición solar. Un adulto de raza blanca expuesto a la luz solar o a una lámpara de luz ultravioleta produce 1 ng de colecalciferol/cm2 de piel. Aunque el contenido de 7-dehidrocolesterol disminuye con la edad, los ancianos expuestos a la luz solar son capaces de satisfacer sus necesidades de vitamina D8.
Se estima que la exposición solar de 5-15 minutos/día en cara y brazos durante la primavera, verano y otoño es capaz de mantener los depósitos de la vitamina en niveles adecuados. La exposición prolongada o en grandes zonas del organismo no ha demostrado la producción en exceso de colecalciferol a niveles capaces de causar intoxicación. Esto es debido a que durante la exposición solar parte de la previtamina D3 se isomeriza a varios fotoproductos que tienen escasa actividad en el metabolismo calcio-fósforo.
Se han descrito varios factores que influyen en la síntesis cutánea de vitamina D. En primer lugar, depende de la cantidad de 7-dehidrocolesterol en la epidermis. Los ancianos presentan menor cantidad de 7-dehidrocolesterol en su piel. Así, un individuo mayor de 70 años expuesto a la misma cantidad de luz solar produce un 25% de la vitamina D que una persona de 20 años9. En segundo lugar, depende de la cantidad de melanina. Las personas con mayor contenido de melanina requieren exposiciones más prolongadas al sol para sintetizar la misma cantidad de colecalciferol. Esto es debido a la capacidad de la melanina de absorber los fotones solares. De igual forma, las cremas con protección solar absorben las radiaciones antes de que éstas penetren en la piel. Cremas protectoras con un factor superior al 8 reducen la capacidad de la piel para producir vitamina D en un 95%. Cremas con factor de protección de 15 reducen su capacidad en más del 98%. Por último, la propia intensidad de la luz solar, que varía según la hora del día, la estación y la latitud, son factores que influyen en la síntesis cutánea de vitamina D. Durante el invierno los rayos solares entran en la tierra con un ángulo más oblicuo. En esta situación más cantidad de fotones son absorbidos por la capa de ozono. De igual forma, durante las primeras horas de la mañana y las últimas de la tarde el ángulo con el que penetran los rayos solares en la tierra es más oblicuo. Por ello, se recomienda tomar el sol desde las 10:00 a las 15:00 h. En latitudes superiores a los 37º al norte y al sur del Ecuador, especialmente durante los meses de invierno, el número de fotones que alcanza la superficie terrestre es menor. En estas situaciones la síntesis de vitamina D en la piel es prácticamente nula.
A pesar de los beneficios conocidos de la exposición solar sobre los depósitos corporales de vitamina D, en la actualidad se recomienda prudencia a la hora de tomar el sol por el riesgo de cáncer de piel y de envejecimiento precoz. Sin embargo, se sabe que si la exposición solar causa un ligero eritema, e inmediatamente después se aplica una crema de protección solar, el riesgo para la piel es mínimo.
ALIMENTOS NATURALES
Muy pocos alimentos contienen vitamina D. Los ácidos grasos del pescado marino representan la fuente más rica de colecalciferol, siendo el salmón la fuente principal, por ser el más frecuentemente consumido. Los huevos, la mantequilla, el hígado y otras vísceras son también alimentos que contienen la vitamina, pero su consumo es escaso por su alto contenido en colesterol. La cantidad de vitamina D en los alimentos es estable y no se destruye por el calor, ni por los procesos tecnológicos.
En la tabla 3 se muestra el contenido de colecalciferol por grupos de alimentos. Los valores señalados son orientativos, ya que el contenido de vitamina D en cada alimento puede variar según la estación del año y las condiciones climatológicas.
ALIMENTOS FUNCIONALES
En países donde el consumo de aceites de pescado es escaso, la mayor fuente dietética de vitamina D son los alimentos funcionales; éstos son alimentos básicos a los cuales la industria alimentaria les añade uno o más nutrientes esenciales, estén o no contenidos normalmente en ese alimento, con el propósito de prevenir o corregir una deficiencia demostrada de uno o más nutrientes en toda la población o en un grupo específico de la misma. Así, en el mercado se pueden encontrar alimentos fortificados con calcio, vitamina D, ácido fólico, vitaminas del grupo B, E, C y fibra. Los zumos, la leche y otros lácteos se enriquecen con calcio. Otros alimentos como la leche, mantequilla, margarina y cereales del desayuno se fortifican con vitamina D.
La industria alimentaria utiliza tanto el ergocalciferol como el colecalciferol para enriquecer los alimentos, aunque el uso de este último es más frecuente. En Canadá la leche, la margarina y los zumos están enriquecidos con vitamina D por ley. La leche aporta 400 UI/250 ml, la margarina 530 UI/100 g y los zumos y bebidas similares 100-400 UI/1.000 kcal10. En EE.UU. la fortificación de los alimentos con vitamina D no es obligada, a menos que lo indique el etiquetado. El contenido de vitamina no se expresa en microgramos o unidades internacionales, sino como porcentaje de ingesta adecuada para individuos adultos (AI = 400 UI)11. En el resto de los países, entre los que se incluye España, la fortificación de alimentos con vitamina D es escasa. Algunas leches, especialmente la desnatada y semidesnatada, algunos zumos y cereales se enriquecen con cantidades variables de vitamina.
En países como EE.UU. los alimentos funcionales contribuyen a un 30% y un 40% de la ingesta de vitamina D de los hombres y las mujeres, respectivamente. La suplementación de estos alimentos aumenta la ingesta diaria de vitamina D de la población aproximadamente en 800-1.200 UI/ día12.
A pesar de que la fortificación de los alimentos ha demostrado su utilidad a la hora de aumentar la ingesta de esta vitamina en la población, tal como se realiza en la actualidad presenta algunos inconvenientes. Por un lado, se enriquece principalmente la leche. Sin embargo, la leche no es un alimento uniformemente consumido por toda la población, especialmente el consumo es escaso en individuos de alto riesgo, como los de raza afroamericana y los vegetarianos. Por otro lado, el contenido de vitamina D de la leche fortificada varía significativamente con el procedimiento utilizado y con el momento en el que se enriquece durante el procesado. Además, en los últimos años existe una tendencia a disminuir la ingesta de leche de la población. Esta desventaja podría solventarse fortificando todos los productos lácteos, incluidos los yogures, quesos y otros derivados lácteos. Por último, en la mayoría de los países la fortificación con vitamina D no es obligatoria, lo que condiciona que el contenido de la vitamina, incluso en los alimentos enriquecidos, sea muy variable.
SUPLEMENTOS FARMACOLÓGICOS
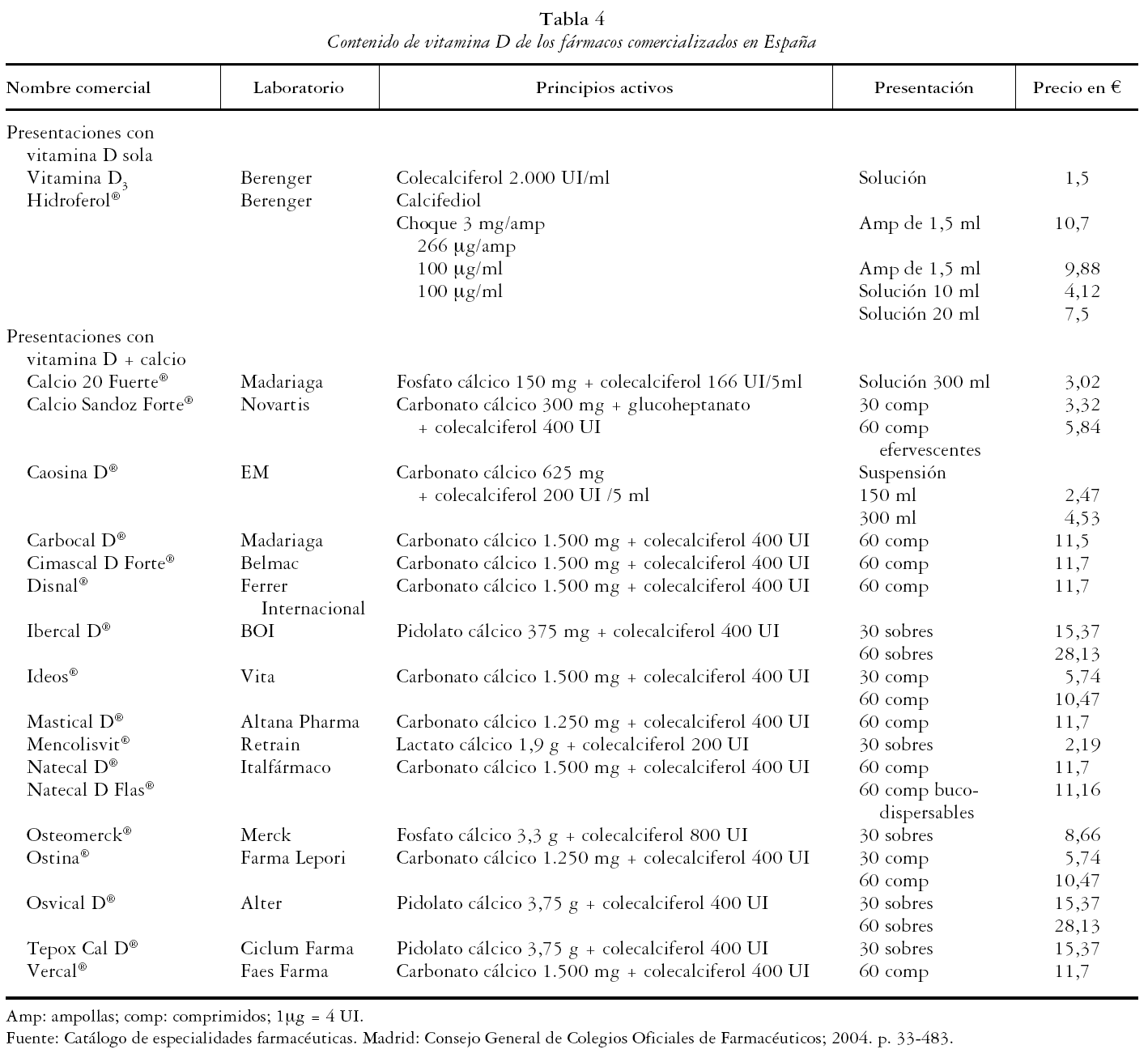
Existen varias formas de vitamina D comercializadas por la industria farmacéutica: vitamina natural en forma de colecalciferol, derivados hidroxilados en posición 1 α (calcitriol, alfacalcidol y paricalcitol) y derivados en posición 25 (calcifediol). Se presentan como suplementos de vitamina D sola o en asociación con calcio o con otras vitaminas y minerales.
La gama de fármacos que contienen vitamina D en su composición es muy amplia. En la tabla 4 se señalan únicamente los preparados de vitamina D y sus derivados comercializados en España, como vitamina D sola y asociada a calcio. El resto de las presentaciones que contienen la vitamina asociada a otras vitaminas y minerales no se especifican por ser muchos los preparados. El contenido de vitamina D cuando se asocia a otras vitaminas y minerales oscila entre 100-1.200 UI/unidad de fármaco.
Hay que recordar que en individuos con hepatopatía crónica existe una alteración considerable de la actividad de la 25-hidroxilasa hepática, por lo que es mejor administrar calcifediol en lugar de colecalciferol. Independientemente del principio activo que contenga el fármaco, es necesario esperar varias semanas para objetivar una mejoría de los depósitos de vitamina D.
Los efectos adversos de estos preparados son escasos. La mayoría se deben a síntomas gastrointestinales más en relación con el calcio que con la vitamina D, en caso de que el fármaco contenga ambas sustancias. En tratamientos prolongados y con dosis altas es posible la aparición de hipercalcemia, que se evita ajustando la dosis según las recomendaciones de ingesta oral para la población y se corrige suspendiendo la administración del fármaco.
INGESTA DE VITAMINA D EN LA POBLACIÓN. FACTORES QUE AFECTAN SUS DEPÓSITOS
El estudio NHANES III ha demostrado que la ingesta de vitamina D de la población americana alcanza la ingesta recomendada únicamente en los niños de 6-11 años, pero no en la adolescencia ni en el adulto. La ingesta varía no sólo con la edad, sino también con el sexo, raza y con el hecho de realizar dietas especiales13. En la tabla 5 se muestra la población expuesta a riesgo de déficit de vitamina D.
En relación con la edad la población de mayor riesgo de deficiencia son los ancianos. Con la edad los niveles de 7-dehidrocolesterol de la piel disminuyen, la exposición solar es menor y la capacidad de síntesis cutánea del colecalciferol es un 25% inferior. Además, la mayoría de los individuos mayores de 70 años ingieren menos alimentos ricos en vitamina D. Sin embargo, en esta edad la ingesta de suplementos de vitaminas y minerales es mayor, al menos en la población americana14.
En relación con el sexo, los hombres ingieren mayor cantidad de vitamina D proveniente de los alimentos naturales. Sin embargo, las mujeres mayores de 50 años tienden a consumir más frecuentemente nutrientes enriquecidos con la vitamina15.
En lo que respecta a la raza, la población afroamericana presenta niveles plasmáticos menores de 25 (OH) vitamina D16. La causa es doble: por un lado, la mayor cantidad de melanina de la piel absorbe parcialmente los rayos ultravioletas, disminuyendo la síntesis cutánea de la vitamina, y por otro la intolerancia a la lactosa es más frecuente en este grupo de individuos, por lo que el consumo de leche es menor. De igual forma, los hispanos, por su dieta pobre en lácteos y pescado, los asiáticos por un aumento en la actividad de la 24-hidroxilasa renal y los árabes por el uso del burka presentan también niveles menores de 25 (OH) vitamina D. Por último, los individuos vegetarianos estrictos tienden a presentar depósitos bajos de la hormona. Estos individuos no ingieren alimentos ricos en vitamina D, y además el alto contenido en fibra y fitatos de su dieta dificulta la absorción de calcio y vitamina D por el intestino.
PREVALENCIA DEL DÉFICIT DE VITAMINA D Y SUS NIVELES
La prevalencia de déficit de vitamina D es variable en las diferentes poblaciones estudiadas, en función de los niveles de 25 (OH) vitamina D definidos a este objeto y de las características de las poblaciones (sedentarismo, estación, edad y sexo) seleccionadas. Aproximadamente el 52% de los varones y el 86% de las mujeres de la población de edad mayor (> 80 años) de nuestro país, incluida en el estudio SENECA realizado hace una década en Europa, tenía niveles bajos de 25 (OH) vitamina D, especialmente durante los meses de invierno. Estos porcentajes son inferiores a otras nacionalidades17. En sujetos más jóvenes que superan los 40 años de edad y que tienen fractura de cadera, la deficiencia de vitamina niveles séricos de 25 (OH) vitamina D < 50 nml/l ha sido descrita en el 63% de los fracturados frente al 25% de los no ingresados de la misma edad18.
En la actualidad se considera que hay deficiencia de vitamina D cuando los niveles de 25 (OH) vitamina D son inferiores a los 10 ng/ml (25 nmol/l). Este valor se encuentra en cerca del 50% de las pacientes que son admitidas con una fractura aguda de cadera. Aunque no se han establecido los niveles óptimos de 25 (OH) vitamina D, algunos autores los cifran en 30-40 ng/ml (75-100 nmol/l). Se ha propuesto que una situación intermedia de insuficiencia de vitamina D sería cuando los niveles de este metabolito sérico están entre los 10-20 ng/ml (25-50 nmol/l) e hipovitaminosis ligera con valores intermedios entre los 20-40 ng/ml (50-100 nmol/l)19. Sorprende que incluso en algunas poblaciones de adolescentes la deficiencia/insuficiencia de vitamina D descrita ha llegado al 42%20.
Recientemente se ha realizado un estudio internacional con mujeres postmenopáusicas diagnosticadas de osteoporosis, estimándose que el 64% de ellas se encontraban por debajo del nivel recomendado de 30 ng/ml (75 nmol/l), y sugiriéndose la necesidad de un esfuerzo de salud pública para subsanar este problema21. En cuanto a la toxicidad, ésta es excepcional en la clínica, necesitándose niveles de 25 (OH) vitamina D que superen los 150 ng/ ml (325 nmol/l) para inducir hipercalcemia.
EFECTOS DE LA VITAMINA D EN LA SALUD
El receptor nuclear de la vitamina D predomina en el enterocito y en el osteoblasto. Sin embargo, su presencia se ha identificado en casi todas las células del organismo, incluyendo cerebro, corazón, piel, células beta del páncreas, gónadas, próstata, mama, colon y células del sistema inmune. Se ha demostrado que la 1,25 (OH)2 vitamina D interviene en el crecimiento y la maduración, estimula la secreción de insulina, inhibe la producción de renina y modula la función del linfocito B, T y macrófago. Diferentes enfermedades crónicas se han ligado directamente al déficit de vitamina D, especialmente la diabetes mellitus tipo 1, la artritis reumatoide, la esclerosis múltiple, la enfermedad de Crohn, la psoriasis, el cáncer de próstata, de mama, de ovario y de colon, la HTA y la enfermedad metabólica ósea1.
Con relación al hueso, la deficiencia de vitamina D tiene un efecto muy variable, desde el clásico raquitismo infantil hasta la enfermedad metabólica ósea silente con mayor riesgo de fractura. En presencia de déficit de vitamina D únicamente un 10-15% del calcio y un 50-60% del fósforo de la dieta se absorbe. Esto origina una caída transitoria en el calcio ionizado, el cual estimula la síntesis y secreción de PTH para ser inmediatamente corregido. Además, el hiperparatiroidismo secundario estimula la producción renal de calcitriol, por lo que los niveles de la 1,25 (OH)2 vitamina D permanecen normales o ligeramente elevados. Tanto la PTH como la 1,25 (OH)2 vitamina interactúan con su receptor en los osteoblastos maduros, induciendo la expresión de RANKL22. La PTH también disminuye la expresión de osteoprotegerina en los osteoblastos. Como resultado aumenta la producción y maduración de osteoclastos y la liberación del ácido hidroclórico y colagenasas. Todo ello origina movilización del calcio de los depósitos óseos, por lo que la concentración plasmática de calcio es normal. Además, el hiperparatiroidismo secundario induce una pérdida de fósforo en la orina, disminuyendo los niveles del electrolito en plasma. El resultado es un producto calcio-fósforo inadecuado, lo que contribuye a un defecto de la mineralización de la matriz ósea.
En el niño la forma más grave del déficit de vitamina D se presenta con síntomas y signos de raquitismo clásico. Aparece retraso del crecimiento, deformación ósea en especial de los huesos largos y mayor riesgo de fractura23.
En el adulto con mayor presencia de hueso mineralizado las deformidades óseas no se producen. Sin embargo, el osteoide no se mineraliza de forma adecuada, dando lugar a la osteomalacia. Como ocurre en la osteoporosis, los enfermos con osteomalacia presentan una densidad mineral ósea baja medida por densitometría de doble energía de rayos X (DXA), y un riesgo aumentado de fractura. A diferencia de la osteoporosis, la osteomalacia produce dolores óseos generalizados y debilidad muscular proximal. En algunas ocasiones por la presencia del dolor la enfermedad se confunde con la miositis, la fibromialgia o el síndrome de fatiga crónica24.
Se han realizado varios ensayos clínicos para investigar los efectos de la vitamina D asociada o no a calcio y otros fármacos sobre el metabolismo óseo. Existen en la literatura varios metaanálisis que abarcan la mayoría de estos estudios y tres revisiones Cochrane25-27. En estos trabajos se demuestra que el tratamiento con vitamina D disminuye el riesgo de fractura en el anciano15,28, en la mujer con menopausia29,30, en pacientes con trasplante renal31 y en enfermos sometidos a tratamiento con glucocorticoides32-34. Además, existe un estudio que demuestra disminución del riesgo de caída en el anciano35.
CONCLUSIONES
Tradicionalmente el déficit de vitamina D se ha asociado con el raquitismo infantil. Hoy sabemos que la vitamina ejerce múltiples funciones, no sólo a nivel óseo, sino también en muchas localizaciones del organismo. Para mantener la integridad del sistema inmune, óseo y muscular se necesita alcanzar y mantener niveles de 25 OH vitamina D en plasma por encima de 20-40 ng/ml. La exposición a la luz solar no es suficiente para sintetizar la vitamina D necesaria para la salud en determinados grupos de población. El enriquecimiento de los alimentos con esta sustancia ha demostrado ser eficaz para alcanzar unos depósitos de vitamina D adecuados. Sin embargo, la fortificación de la leche, tal como se realiza en la actualidad, no es suficiente. Se necesita revaluar el procedimiento utilizado para fortificar los alimentos con vitamina D, así como demostrar si la fortificación ejerce un efecto positivo para la población en la prevención de las enfermedades crónicas.
Los datos comentados señalan que una mayoría de la población se beneficiaría de suplementos de vitamina D, que podría estimarse en un mínimo de 800 UI de vitamina D diarias en los sujetos mayores de 65 años, y que una combinación con calcio es importante a estas dosis para ejercer su máximo efecto sobre el hueso.
Correspondencia: M.Á. Valero.
Servicio de Endocrinología.
Hospital Universitario 12 de Octubre.
Avda. Andalucía, km 5,4.
28041 Madrid. España.
Correo electrónico: mvalero.hdoc@salud.madrid.org