METABOLISMO DEL CALCIO Y DE LA VITAMINA D EN EL ENVEJECIMIENTO
Los trabajos de Nordin et al118-121, Holick et al122, Riggs et al123, Chapuy et al100, MacKenna et al124, Dawson-Hughes et al125-127, Lips et al128, (entre otros) destacan la presencia de hiperparatiroidismo secundario en los ancianos. La mala absorción intestinal de calcio, su pérdida tubular renal, las alteraciones de la síntesis de vitamina D en la piel y del calcitriol en el riñón lo determinan. El hiperparatiroidismo favorece la pérdida de la masa ósea y la consiguiente osteoporosis. La comprensión de los mecanismos intervinientes permitió a Riggs y Melton proponer la fisiopatología de la osteoporosis senil o de tipo II123.
METABOLISMO DEL CALCIO EN LA VEJEZ
El envejecimiento genera cambios en la homeostasis cálcica. En el anciano se ha observado una disminución creciente de la absorción intestinal de calcio, asociada a bajos niveles circulantes de la vitamina D y cierto grado de resistencia intestinal a la acción del calcitriol. También se ha descrito una deficiente reabsorción tubular renal de calcio120,121.
En modelos animales y en estudios efectuados en humanos se ha demostrado la estrecha relación entre la absorción de calcio y el sistema de vitamina D. En efecto, se ha comprobado la disminución de los niveles circulantes de calcitriol (en animales; controvertido en estudios epidemiológicos en humanos); del número de receptores de la vitamina D en el intestino; de la síntesis de calbindina; de la captación del calcio por la membrana en cepillo, todos ellos dependientes en su síntesis y función de la presencia de calcitriol129.
Por otra parte, las variantes alélicas del receptor de vitamina D desempeñan un importante papel en la absorción intestinal de calcio: la variante homocigota bb favorecería una mayor absorción de calcio que la variante alélica BB. Este tipo de receptor se ha observado en mujeres con osteoporosis130.
La hipoclorhidria o aclorhidria que acompaña al envejecimiento también altera la biodisponibilidad del calcio procedente de la dieta o de la ingesta farmacológica. A partir de la sexta década de la vida se observa una prevalencia de atrofia gástrica del 20%-50%. Los cuadros graves asociados con anemia perniciosa son raros pero se acompañan de osteoporosis debida a la mala absorción de calcio y a la ausencia de la secreción postprandial de calcitonina. Las alteraciones del pH gástrico no revisten importancia en la absorción de calcio, aunque no todos los autores acuerdan con este criterio131,132.
Varios autores como Gallagher et al133, Nordin et al,118-120, o MacKane et al134 señalan la importancia de los estrógenos en la fisiopatología de la mala absorción intestinal de calcio y la pérdida tubular renal. En mujeres menopáusicas tratadas con estrógenos se observó una mejoría en la absorción de calcio y la reabsorción tubular renal en comparación con controles y sus propios valores basales. Se denominó «resistencia» intestinal a la falta de respuesta al calcio y al calcitriol en mujeres menopáusicas, que incrementaban la absorción de calcio al asociarles estrógenos121.
La modulación de la secreción de PTH por los estrógenos es una hipótesis defendida por Khosla et al135, Riggs et al136, y Cosman et al137, entre otros. Estos autores observaron disminución de la secreción de PTH en respuesta a la hipocalcemia y ausencia de hiperparatiroidismo en las mujeres menopáusicas tratadas con estrógenos postulando una carencia de modulación e hiperparatiroidismo secundario consecuente en las no tratadas.
Los niveles circulantes de 25-hidroxivitamina D se encuentran en rango de hipovitaminosis en los ancianos, especialmente en invierno y en los más viejos; los niveles de calcitriol se mantienen normales hasta edades avanzadas, a excepción de personas enfermas o con importante deficiencia de vitamina D138.
En síntesis, la hipocalcemia observada en los mayores se debe entre otras causas a la mala absorción intestinal de calcio debida a la hipovitaminosis D, al hipoestrogenismo, a la llamada resistencia intestinal (suma de lo anterior y de la deficiencia de receptores de vitamina D); también a hipoclorhidria inducida por la atrofia gástrica que sobreviene con el envejecimiento.
EL METABOLISMO DE LA VITAMINA D EN LOS ANCIANOS
La vitamina D es un nutriente esencial de los organismos vivos. En los humanos su fuente principal es la síntesis cutánea de colecalciferol (vitamina D3): la pro-vitamina D se transforma en vitamina D por la acción de la radiación ultravioleta. Mediante un proceso enzimático de hidroxilación, el colecalciferol se transforma en 25-hidroxivitamina D (calcidiol) en el hígado. Su dosificación establece el tenor de vitamina D del organismo. Uno de los productos finales del sistema es el 1,25-dihidroxivitamina D (calcitriol), verdadera hormona que procede de la hidroxilación del calcidiol. Se sintetiza en el riñón, mediante la enzima 1-alfa hidroxilasa que es regulada por la PTH, la hipofosfatemia, los estrógenos, el IGF-1 (los que incrementan su actividad). La función esencial del calcitriol es estimular la absorción intestinal de calcio y fósforo, inhibir la síntesis de PTH, y madurar las progenies osteoblástica y osteoclástica139.
El envejecimiento de la piel disminuye la síntesis de vitamina D: el mecanismo alterado es la fotoconversión. El grupo de Holick demostró que a igual intensidad en la exposición a la luz ultravioleta, los jóvenes alcanzaban niveles circulantes de 25-hidroxivitamina D más elevados que los ancianos122,140.
Para algunos autores la hidroxilación hepática de la vitamina D se mantiene con los años. Sin embargo Harris et al observaron que la transformación del ergocalciferol a 25-hidroxivitamina D estaba disminuida en ancianos comparados con jóvenes que recibían una carga oral141.
La actividad de la 1-alfa hidroxilasa renal se pierde con los años. La inducción de la síntesis de calcitriol mediante el potente estímulo que es la parthormona determina una menor respuesta en los ancianos comparados con los adultos jóvenes142. Se comprueba, en suma, una cierta resistencia renal a la síntesis de calcitriol. Esta pérdida de la capacidad del riñón para la síntesis del calcitriol se observa en edades avanzadas o en sujetos enfermos o con caída
de la filtración glomerular por debajo de 70 ml/min. Los descensos críticos de la 25-hidroxivitamina D se acompañan de niveles descendidos de calcitriol, en este caso por falta de sustrato143.
El descenso del calcitriol circulante trae aparejada la disminución de la síntesis de los receptores de los órganos blanco como el intestino y las paratiroides, favoreciendo la deficiente absorción intestinal del calcio y el hiperparatiroidismo secundario por dos vías, indirecta por la hipocalcemia y directa por la falta de inhibición de la síntesis de PTH138,139.
Por otra parte, los hábitos sociales y culturales de los mayores favorecen la vida en el interior de las viviendas. La latitud y los cambios estacionales marcan diferencias en los niveles de vitamina D circulantes, los cuales dependen de las áreas geográficas y las épocas del año. El aporte natural exógeno de vitamina D se obtiene de pocos alimentos: los pescados, los hongos y huevos entre otros. En épocas de pobre radiación solar el aporte alimentario suple la síntesis cutánea, pero los alimentos ricos en vitamina D son escasos en la naturaleza. Estos factores contribuyen a la hipovitaminosis D referida de este grupo etario144,145. Es por ello que algunos países adoptan políticas sanitarias de obligatoriedad en la fortificación de sus alimentos con vitamina D.
EL HIPERPARATIROIDISMO SECUNDARIO EN VIEJOS
El hiperparatiroidismo secundario de los ancianos reconoce múltiples causas, entre otras la insuficiencia renal asociada con el envejecimiento, la edad, los años postmenopausia, la hipovitaminosis D y la pobre ingesta de calcio. En diversos estudios se han comprobado estas condiciones siendo la edad y los niveles de vitamina D los determinantes más importantes143,145.
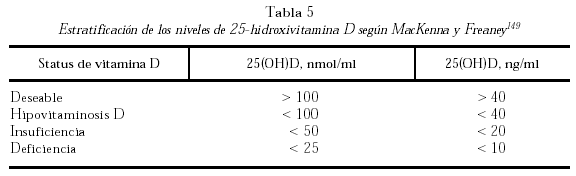
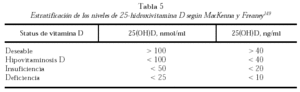
Las clásicas observaciones de Parfitt y su grupo144 demostraron que niveles circulantes de 25-hidroxivitamina D inferiores a 10 ng/ml se asocian con hiperparatiroidismo secundario y evidencias de trastornos óseos. Ooms et al146, Lips et al128. y Bouillon et al147. efectuaron las mismas observaciones con niveles bastante cercanos: 8, 12 y 15 ng/ml, respectivamente. Sin embargo, se ha comprobado que el hiperparatiroidismo también está presente con niveles más elevados de 25-hidroxivitamina D. Varios autores coinciden en afirmar que 40 ng/ml es un rango de óptima seguridad para evitar el hiperparatiroidismo secundario. Estas conclusiones se sustentan en los trabajos de Dawson-Hughes et al126, quienes verificaron ausencia de hiperparatiroidismo secundario con valores superiores a 110 nmol/ml (40 ng/ml) en un estudio poblacional efectuado en Boston; en las observaciones de Chapuy y Meunier100, quienes comunicaron que con niveles de 44 ng/ml de 25-hidroxivitamina D lograron disminuir la PTH sérica en ancianas tratadas con vitamina D. Esta misma observación fue hecha por Gómez Alonso et al148. en un reciente estudio efectuado en España donde no se encontró hiperparatiroidismo en los sujetos que presentaban valores circulantes de 25-hidroxivitamina D por encima de 40 ng/ml. En una exhaustiva revisión de trabajos internacionales, MacKenna y Freaney149 acuerdan que el nivel de seguridad que un sujeto debe alcanzar para evitar el hiperparatiroidismo es de 40 ng/ml. Estos autores proponen una estratificación de la hipovitaminosis D y su nivel de suficiencia, que se muestra en la tabla 5.
Se considera que haay deficiencia de vitamina D cuando los niveles séricos de calcidiol son inferiores a 10 ng/ml; con ellos el paciente presenta bioquímica de hiperparatiroidismo secundario y evidencias clínicas de osteopatía asociada. La insuficiencia de vitamina D corresponde a niveles bajos de 25-hidroxivitamina D, sin anormalidades clínicas (aunque sí bioquímicas) pero con riesgo de desarrollarlas si se prolonga en el tiempo la hipovitaminosis D. Estos niveles oscilan entre 10-20 ng/ml. La zona de hipovitaminosis comprendida entre 20-40 ng/ml es discutida. Para algunos autores como Chapuy et al150 el rango de suficiencia es superior a 31 ng/ml, y se basan en un estudio poblacional de adultos donde se observó elevación de los niveles circulantes de PTH (superiores a 36 pg/ml) en los sujetos con niveles de vitamina D inferiores al descrito. A iguales conclusiones se llegó en Boston en el estudio poblacional de pacientes hospitalizados151.
Es difícil establecer el efecto diferencial de la ingesta de calcio y los niveles de vitamina D en el desencadenamiento del hiperparatiroidismo. En estudios efectuados en pacientes con niveles óptimos de vitamina D se comprobó que la simple sustitución con calcio disminuía los niveles de PTH. Pero en estado de deficiencia importante de vitamina D la sustitución con calcio no es suficiente para mejorar el hiperparatiroidismo asociado. Se requiere de ambos elementos para corregir la disfunción paratiroidea desencadenada.
Riggs et al136 postulan que el hiperparatiroidsmo de los ancianos está determinado por la carencia de calcio y vitamina D, pero fundamentalmente por el hipoestrogenismo crónico que altera los mecanismos fisiológicos de la absorción intestinal y la excreción renal de calcio, y la modulación de la secreción de PTH. No todos los autores aceptan esta hipótesis.
Como resumen de esta sección podemos subrayar que el hiperparatiroidismo secundario se revierte con dosis adecuadas de calcio y vitamina D.
IMPACTO DEL HIPERPARATIROIDISMO SECUNDARIO EN EL TEJIDO OSEO
El tejido óseo de los ancianos está desprovisto de estrógenos y andrógenos. La secreción sistémica de hormona de crecimiento e IGF-1, y la síntesis de factores locales como IGF-1 e IGF-2 se hallan disminuidas. El hueso se encuentra en una fase de pobre actividad anabólica y sin protección ante los estímulos que desencadenan la actividad resortiva. El incremento de PTH trae como consecuencia el aumento de la remodelación ósea, con el consiguiente balance negativo y por ende la osteoporosis. La principal complicación en los mayores es la fractura de cadera que acarrea comorbilidad y dependencia y tiene altas tasas de mortalidad145.
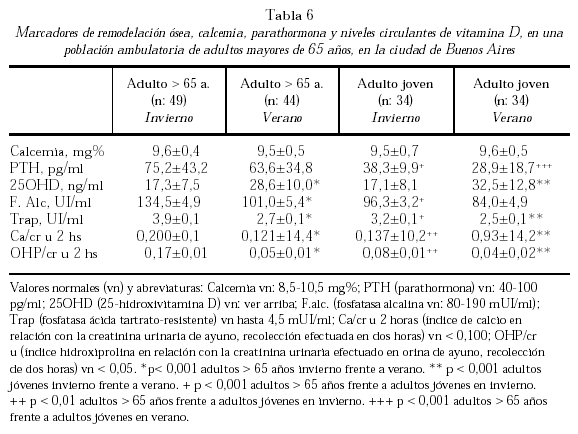
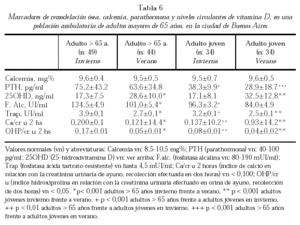
Los marcadores óseos de remodelación dan cuenta de este fenómeno. En nuestro estudio poblacional de adultos jóvenes (edad promedio 29,6 años) y sujetos mayores de 65 años (edad promedio 71,2 años) observamos variaciones estacionales de los marcadores óseos asociadas a los incrementos y descensos de la PTH, reflejo de los cambios estacionales de vitamina D tanto en jóvenes como ancianos152. En esta población se ha observado un mayor incremento de la remodelación ósea con respecto a los jóvenes. El mismo se adscribe a mayores concentraciones de PTH y al hipoestrogenismo (tabla 6).
En estudios realizados mediante densitometría se verificaron variaciones estacionales de la densidad mineral que correlacionaron con la deficiencia de vitamina D y con el hiperparatiroidismo asociado: descenso en invierno e incremento en verano, en latitudes altas como el estado de Maine153. Numerosos trabajos dan cuenta de que la insuficiencia de vitamina D y el hiperparatiroidismo asociado favorecen la disminución de la densidad mineral ósea en el fémur proximal. De acuerdo a los datos de Ooms et al y Cummings et al, un nivel de 25-hidroxivitamina D cercano a 4 ng/ml se acompaña de un riesgo relativo de padecer fractura de cadera de 1,8146,154.
En nuestra observación de ancianos institucionalizados comprobamos una correlación positiva de niveles de vitamina D con la densidad mineral ósea (DMO) en radio medio (r= 0,55; p < 0,001)155. En un grupo etario de menor edad y ambulatorio, Fradinger y Zanchetta encontraron una correlación negativa entre PTH sérica y DMO en el raquis lumbar ( r= -0,26; p < 0,02) y en cuello femoral ( r= -0,26, p < 0,02)156.
La osteomalacia está vinculada a la deficiencia crónica de vitamina D en rangos inferiores a 10 ng/ml, asociada a la deficiencia crónica de ingesta de calcio. Hordon et al157 verificaron osteomalacia en piezas quirúrgicas de cabezas femorales de los pacientes con hipocalcemia e importante deficiencia de vitamina D. MacKenna y Freaney sostienen que la deficiencia de vitamina D durante períodos prolongados, asociada a pobre ingesta de calcio, evoluciona a la osteomalacia; pero si el aporte de calcio es normal, la consecuencia será la osteoporosis149.
EPIDEMIOLOGIA DE LA HIPOVITAMINOSIS D EN LOS ANCIANOS
En los países europeos la hipovitaminosis D constituye un problema de salud pública. La prevalencia de hipovitaminosis D tiene un rango del 8% al 60%124. Los menores porcentajes corresponden a los países escandinavos, en los cuales la fortificación de productos lácteos con vitamina D es obligatoria y donde el uso de lámparas solares y suplementos orales de vitamina D protege a la población. El interesante estudio Euronut Seneca158 efectuado en 16 pequeñas ciudades de Europa reveló que el 36% de los varones y el 43% de las mujeres presentaban niveles de 25-hidroxivitamina D inferiores a 12 ng/ml. Las poblaciones más afectadas fueron las del sur de Europa. A pesar de la baja latitud, los hábitos socioculturales influyeron en la escasa exposición a la luz solar, que justifica la hipovitaminosis D encontrada. Los trabajos de Chapuy et al100,149 (EPIDOS y DECALYOS) comprobaron también niveles promedio de 17 ng/ml en mujeres ancianas ambulatorias de Francia con presencia de hiperparatiroidismo asociado. En las mujeres institucionalizadas, un 42% presentaban valores de 25-hidroxivitamina D iguales o inferiores a 12 ng/ml, y 16% valores superiores a 25 ng/ml. Ambos estudios demuestran el problema de la hipovitaminosis D, que no sólo se debe a las altas latitudes geográficas, sino que también se adscribe a hábitos sociales, culturales y económicos. Ooms et al en su clásico trabajo en la población holandesa comprobaron que un 65% de las personas institucionalizadas presentaban deficiencia de vitamina D159.
En Estados Unidos la suplementación con vitamina D en los alimentos es obligatoria y por ello los niveles de 25-hidroxivitamina D de su población son superiores a los europeos124. De todos modos en altas latitudes (Boston) se observó franca hipovitaminosis D en ancianos, especialmente en invierno, más prevalente en los afroamericanos y en los de bajos ingresos económicos127.
En nuestro país, estudios realizados en ancianos institucionalizados de la ciudad de Buenos Aires (edad promedio: 81,9 años) revelan grave deficiencia de los niveles de vitamina D en invierno e insuficiencia en verano155. En la población ambulatoria de la misma ciudad (edad promedio: 71,8 años) comprobamos deficiencia de vitamina D en 14,5% de la población (en invierno), y valores de entre 10 y 19 ng/ml en el 51%. En verano solamente el 20,5% de los estudiados superaban el valor de 40 ng/ml. Se comprobó hiperparatiroidismo secundario en un 28 y 20% de los sujetos con hipovitaminosis D (en invierno y verano, respectivamente)152. Si bien nuestros promedios de 25-hidroxivitamina D coinciden con el estudio EPIDOS, los niveles de deficiencia son menores. Esto puede adscribirse a la latitud geográfica de Buenos Aires (34° S), y al clima menos riguroso, que predispone a más salidas fuera de las viviendas. En Buenos Aires la fotoconversión de vitamina D es continua en todo el año, aunque con menor intensidad en invierno (tabla 7).
El estudio realizado por Fradinger y Zanchetta156 reveló baja prevalencia de deficiencia de vitamina D en la población de mujeres postmenopáusicas (5,6%) asociado a hiperparatiroidismo secundario en 7,6% de los pacientes. En nuestro estudio se efectuaron evaluaciones puntuales en invierno y verano observándose carencia de deficiencia en verano y 14,8% presentaban valores menores a 10 ng/ml en pleno invierno. El otro estudio argentino mencionado extendió sus observaciones a todo el año.
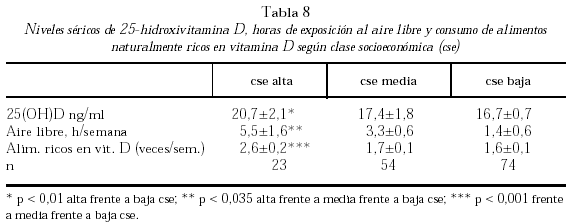
La Asociación Argentina de Osteología y Metabolismo Mineral llevó a cabo dos estudios multicéntricos: el primero de ellos se realizó en los meses de invierno de 2000 en la ciudad de Buenos Aires sobre 169 sujetos sanos de edad promedio 71,5 años160. El estudio estaba dirigido a evaluar las características socioeconómicas de la población, el tiempo de exposición al aire libre, el consumo de alimentos naturalmente ricos en vitamina D (pescados, hongos, entre otros). Se demostraron niveles circulantes de 25-hidroxivitamina D en rango de hipovitaminosis D (17,4 ± 0,23 ng/ml); baja exposición horaria a la luz solar (4,3±0,6 horas semanales promedio de salidas al aire libre); 48,5% de la población no se exponía al aire libre. Aquellas personas que ingerían más cantidad de alimentos ricos en vitamina D presentaban valores más elevados de 25-hidroxivitamina D. Se observaron mejores niveles de vitamina D en la población de alta clase socio-económica, la que se exponía más tiempo al aire libre, y consumía alimentos naturalmente ricos en vitamina D (tabla 8). En el año 2001 se efectuó el segundo estudio en 369 personas ambulatorias mayores de 65 años (edad promedio: 71,9 años) de las ciudades del norte, centro y sur de la Argentina. En el mismo se objetiva (datos no publicados) que la latitud influye en el tenor de vitamina D de la población. Uno de cada 4 sujetos estudiados en la ciudad de Ushuaia presentó valores de 25-hidroxivitamina D inferiores a 10 ng/ml; en la región norte del país esto se verificó solamente en el 2% de los evaluados (tabla 9).
Las variaciones promedio de 25-hidroxivitamina D responden a la latitud geográfica que determina días de menor luminosidad y diferentes incidencias de los rayos solares sobre la tierra. El rigor del clima favorece la vida en el interior de los habitantes del sur del país. El grado comparable de deficiencia de vitamina D que se observa en el centro y sur del país puede adscribirse a que la población de una gran ciudad como Buenos Aires está incluida en el análisis. En la gran urbe, el tipo de vida y el habitat favorecen la reclusión en el interior de edificios y viviendas.
INTERVENCION CON CALCIO Y VITAMINA D EN LA PREVENCION DE FRACTURAS OSTEOPOROTICAS
El tratamiento con calcio y vitamina D en personas de edad avanzada previene el hiperparatiroidismo secundario y las fracturas osteoporóticas161-163.
Es difícil establecer si la terapéutica única o combinada favorece la reducción de la tasa de fracturas. Recker et al163 demostraron en una población de mujeres ancianas con fracturas previas y baja ingesta de calcio que el tratamiento exclusivo con 1.200 mg/d de calcio lograba prevenir las fracturas vertebrales. En el mismo sentido, y después de medicar a la población con una dosis única de 300.000 UI de vitamina D, Chevalley et al164 comprobaron que en las pacientes tratadas con 800 mg de calcio la incidencia de fracturas vertebrales disminuía, comparada con la de aquéllas que recibieron placebo. La población de personas mayores de 65 años se favorece con el tratamiento sustitutivo de calcio, no así las mujeres con menopausia reciente.
El estudio DECAYLOS de ancianas institucionalizadas en Francia100, puso de relieve que las dosis diarias y fisiológicas de vitamina D (800 UI) asociadas con 1.200 mg/d de calcio previenen la fractura de cadera en el 23% de las mujeres tratadas; la protección conferida contra fracturas no vertebrales está en el mismo rango, en una observación efectuada en un período de 3 años. En ese estudio se objetivó en los primeros 18 meses un descenso de la PTH de 46% con respecto al valor inicial.
El trabajo finlandés de Heikinheimo165 ha demostrado también que la dosis anual preventiva de ergocalciferol inyectable (150.000 o 300.000 UI) lograba disminuir la incidencia de fractura de cadera en el 22%, y la de los miembros superiores en el 52% de los tratados (frente a placebo). En este estudio se comprobó también la disminución de los niveles de fosfatasa alcalina, probable reflejo de la disminución de la actividad resortiva.
El tercer trabajo de importancia es el efectuado en los Estados Unidos por Dawson-Hughes et al101, quienes han observado un riesgo relativo de fracturas no vertebrales de 0,5 en hombres y mujeres tratados diariamente con 700 UI de vitamina D, asociados a 500 mg suplementarios de calcio y dieta rica en calcio, con un aporte total que superaba los 1.000 mg/d de este elemento. La PTH circulante descendió un 33% en relación con los valores iniciales.
En contraposición, dos trabajos no lograron prevenir nuevas fracturas: Lips et al166 y Meyer et al167 tratan a su población con 400 UI/d de vitamina D sin sustitución de calcio. En ninguno de ambos estudios se logró reducir el nivel circulante de PTH, sugiriendo que las dosis de vitamina D no fueron suficientes y que el aporte adicional de calcio es necesario.
Por otra parte el estudio observacional MEDOS da cuenta de que los sujetos tratados con vitamina D disminuyeron la incidencia de fracturas de cadera ante mínimos traumas en un 26%, siendo la población de menor cociente pondoestatural y mayor de 80 años la más beneficiada168.
Del análisis de estas investigaciones se desprende que la población de adultos mayores de 65 años se beneficia con el tratamiento combinado de calcio y vitamina D, disminuyendo la incidencia de fracturas en un porcentaje que oscila entre el 22% y 70% según las series. Dosis diarias superiores a 400 UI de vitamina D asociadas con 1.200 mg de calcio previenen las fracturas no vertebrales en los ancianos. Los mayores de 80 años, y la población de pacientes de bajo cociente pondoestatural, son los más beneficiados.
DOSIS RECOMENDADAS DE CALCIO Y VITAMINA D EN LOS ANCIANOS
La dosis recomendada de calcio surge de la evaluación del balance de calcio del organismo. En investigaciones realizadas con gluconato de calcio la ingesta superior a 800 mg/d de calcio elemental determina un balance positivo. A las mismas conclusiones se llegó con la ingesta de leche en proporciones crecientes. Spencer y otros autores observaron que el balance es positivo a partir de un aporte de calcio de 1.200 mg/d169.
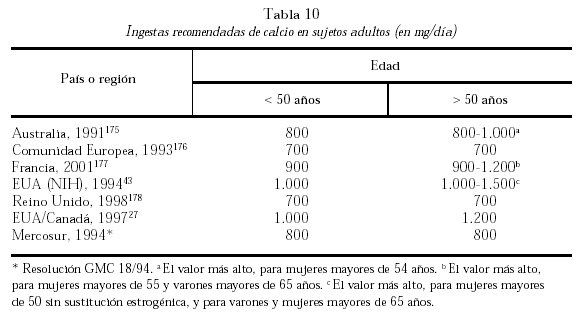
Estos estudios, generalmente efectuados en mujeres osteoporóticas, indican cuál es el menor nivel necesario, pero no cuál es su techo. La Conferencia de Consenso (1994) de los National Institutes of Health43 recomendó una dosis diaria de 1.500 mg en hombres y mujeres mayores de 65 años, teniendo en cuenta la mala absorción intestinal de calcio extensamente referida. En mujeres menopáusicas que reciben estrógenos la dosis recomendada es de 1.000 mg/d de calcio elemental.
¿Cuáles son las dosis diarias óptimas de vitamina D en los ancianos? Por lo expuesto oscilan entre 400 y 800 UI. La Academia Nacional de Ciencias de los Estados Unidos modificó los requerimientos diarios de vitamina D en 1997, proponiendo una ingesta adecuada de 400 UI/d en sujetos con edades de 51-71 años; en los mayores de 71 años, 600 UI/d. Aquéllos que no se exponen a la luz del día deberán incrementar el aporte en 200 UI/d. La máxima dosis diaria aceptada es 2.000 UI/d170,171.
EL APORTE DE CALCIO Y VITAMINA D EN LOS ANCIANOS
En nuestro medio disponemos de diferentes compuestos de calcio y vitamina D en los ancianos:
1. Carbonato de calcio de pobre absorción en hipoclorhidria, requiere pH gástrico ácido. Se aconseja ingerirlo después de las comidas. La dosis habitual de 1.000 mg/d de calcio elemental está contenida en dos tabletas.
2. Gluconato de calcio, de mala absorción comparado con el citrato de calcio cuando hay hipoclorhidria.
3. El citrato de calcio tiene absorción independiente del pH gástrico, y buena biodisponibilidad.
Los diversos fármacos de vitamina D disponibles en el medio se resumen en:
1. Ergocalciferol gotas de 400 o 2.400 UI.
2. Alfacalcidol: análogo del calcitriol. Cápsulas de 0,25 o 1 µg.
3. Calcitriol: cápsulas o comprimidos de 0,25 µg.
Compuestos combinados de calcio y vitamina D: en general se trata de carbonato o citrato de calcio en dosis de 250-600 mg de calcio elemento, asociado a 125-400 UI de vitamina D.
Como conclusión de este apartado: la osteoporosis senil del anciano se debe a las alteraciones del metabolismo del calcio y de la vitamina D, asociadas a la carencia de estrógenos. La resultante final es la mala absorción intestinal de calcio, la hipocalcemia y el hiperparatiroidismo secundario desencadenado. La hipovitaminosis D es frecuente en esta población, como se ha observado en múltiples estudios epidemiológicos. Niveles menores de 10 ng/ml de 25-hidroxivitamina D se asocian a elevaciones de PTH, y clínica de osteoporosis u osteomalacia. Los niveles óptimos de vitamina D circulante deberían superar los 30-40 ng/ml según el criterio de distintos autores. La corrección del hiperparatiroidismo secundario previene la incidencia de fracturas en un 22%-70% según las series. Se recomiendan dosis promedio de vitamina D de 600 UI/d de acuerdo a la edad y a la exposición a la luz solar, e ingerir 1.500 mg/d de calcio. En toda población convendría estimar el nivel de vitamina D en los adultos mayores de 65 años, pues medidas sanitarias de bajo coste permiten corrregir la deficiencia.
RECOMENDACIONES SOBRE INGESTA DE CALCIO Y VITAMINA D
El calcio que contienen los alimentos después de ser ingeridos, es ionizado en el medio ácido del estómago y en el intestino interacciona con los demás componentes de la dieta formando complejos de cuya solubilidad depende la absorción del calcio. En consecuencia algunos aminoácidos, péptidos, los citratos, la lactosa y otros compuestos favorecen su absorción, mientras que oxalatos, fitatos, ácidos grasos de cadena larga, fluoruros, fosfatos y ciertas fibras forman compuestos insolubles que disminuyen o alteran su absorción.
Las necesidades fisiológicas están determinadas por las del esqueleto e implican un proceso adaptativo, cuya regulación está a cargo del sistema endocrino y en el cual el intestino desempeña un papel fundamental172.
Las dificultades acerca de la valoración del estado nutricional y la adaptación del organismo a amplios rangos de ingesta han dado lugar a recomendaciones diferentes, cuyas cifras varían o dependen de acuerdo con los criterios que se utilizan.
El calcio es un nutriente esencial, no producido por el organismo, por lo tanto su ingesta debe ser valorada en cada individuo en particular.
La deficiencia dietética del calcio no lleva a rápidas alteraciones de sus efectos bioquímicos pero hay situaciones a considerar en los casos de baja ingesta: a) la reducción del tamaño de su reserva ósea; b) la reducción de la cantidad de calcio que no es absorbido de los alimentos, y c) la alteración o los efectos colaterales de otros sistemas del organismo sobre los aparatos reguladores que protegen contra la hipocalcemia. El efecto del calcio de la dieta en el esqueleto es directo. La masa ósea (medida de la reserva del calcio) es función directa de la ingesta durante y después del crecimiento. Existe una clara evidencia en alrededor de 80 estudios observacionales de que hay una asociación directa entre la ingesta de calcio, la masa ósea pico, la pérdida de hueso y la producción de fracturas173.
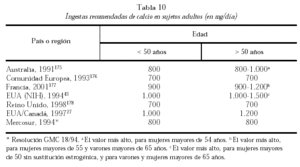
Actualmente las ingestas recomendadas según diversos organismos varían, y se muestran en las tablas 10 y 11. La nomenclatura también varía, y según las siglas en inglés tenemos: Recommended Daily Allowances (RDA), Recommended Daily Intake (RDI), Recommended Nutrient Intake (RNI), Reference Nutrient Intake (RNI), Population Reference Intake (PRI), entre otras. Lo que debe comprenderse es que se trata de valores de referencia para poblaciones, y sólo indican la probabilidad estadística de que una ingesta determinada, promediada en cierto período, es suficiente (o insuficiente) para satisfacer los requerimientos nutricionales de un individuo. Para seleccionar estos valores los expertos toman en cuenta las necesidades metabólicas normales de sujetos sanos en base a la evidencia científica disponible, sin que importen los requerimientos extra impuestos por estados de enfermedad. Luego se agrega una cantidad equivalente a 2 desvíos estándar de la variación en el requerimiento, para considerar diferencias individuales. Cuando la variación no se conoce generalmente se agrega un 10%-15% del requerimiento promedio calculado174.
FUENTES ALIMENTARIAS DE CALCIO
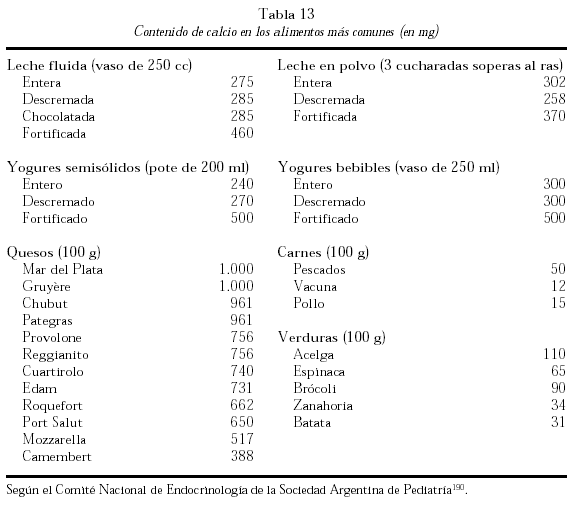
El calcio no es un mineral abundante en la mayoría de los alimentos de consumo habitual, por lo tanto la leche y los derivados lácteos son los principales aportadores; se exceptúan la manteca y la crema de leche, salvo que sean enriquecidas con calcio. En los quesos las cifras varían ampliamente por dos razones fundamentales: por un lado, según el proceso de elaboración y el tipo, y por el otro, las diferentes marcas comerciales que además actualmente elaboran nuevos quesos industrializados a los que se les añade calcio extra. Las verduras también lo aportan pero son de baja biodisponibilidad.
Es importante tener en cuenta entonces que el calcio de los alimentos no puede ser contabilizado como tal debido a las interacciones que éste sufre en el intestino con otros componentes que varían su absorción; por lo tanto su contenido en miligramos por cien gramos o por ración, es sólo una referencia a tener en cuenta.
Debido a la creencia habitual de que los derivados lácteos producen tendencia a la obesidad por su contenido graso y su alta densidad calórica, algunos autores investigaron esa condición y encontraron que hay evidencia de que el consumo de lácteos en cantidades adecuadas para las recomendaciones de ingesta de calcio no conducen a la obesidad. Además los autores observaron que los patrones de consumo de lácteos a través del tiempo muestran una tendencia a mantenerse, aunque hay un grupo que tiende a disminuir su ingesta después de un tiempo179.
La suplementación con la leche y sus derivados ha mostrado mejorar la calidad nutricional de la dieta en mayor grado que el calcio solo180. Además, hay que tener en cuenta que la proteína de la leche ejerce efectos anabólicos en el hueso por las interacciones con el IGF-1181,182. Según otros autores la proteína básica de la leche suprime directamente la resorción ósea mediada por osteoclastos, resultando en la prevención de la pérdida de masa ósea en modelos animales91,183.
El calcio dietético y la ingesta de leche a edades específicas puede tener influencia sobre el contenido del mineral óseo durante el desarrollo del pico de masa ósea. Los resultados de un estudio de Teegarden et al están en consonancia con la hipótesis de que una alta ingesta de leche durante la adolescencia está asociada a un mejor contenido de mineral en los huesos en el período de desarrollo del «pico de masa ósea»; además, el hábito de tomar leche en la adolescencia podría contribuir a conservar el hábito por muchos años. Los autores concluyen que el estudio mostró la importancia de la ingesta de leche en niños y adolescentes como la ingesta de calcio necesaria para optimizar el logro del pico de masa ósea. Las ingestas del calcio dietético declinan desde la niñez hacia la adolescencia, lo que produce un ingreso subóptimo de calcio en el período crítico. Los resultados de este estudio sugieren que aunque la ingesta de leche puede disminuir con el tiempo, el desarrollo de hábitos dietéticos que incluyan ingestas frecuentes de leche durante la infancia y la adolescencia es probable que conduzcan a ingestas mayores de calcio en los siguientes años de la vida. En consecuencia, las recomendaciones a la población deberían continuar enfatizando el incremento de la ingesta cálcica (en ausencia de intolerancia a la lactosa) por el aumento de la ingesta de leche en el período del desarrollo del pico de masa ósea184.
La insuficiencia nutricional de calcio puede deberse a una baja ingesta y/o a una baja disponibibilidad, es decir, una absorción o utilización inadecuada del calcio por el organismo. Excluyendo los lácteos se estima que las dietas occidentales proporcionan en promedio 300-400 mg de calcio por día.
Debería prestarse atención a las dietas bajas en calorías que con frecuencia contienen bajos niveles de calcio, especialmente en mujeres. Con dietas de 1.200 kilocalorías o menos es difícil satisfacer las recomendaciones de calcio y vitaminas. Se sabe además que diversos componentes de la dieta influyen en la biodisponibilidad del calcio. Así, las fibras y substancias de alimentos fibrosos como el ácido oxálico y el ácido fítico (por ejemplo el contenido en el salvado de trigo), disminuyen su absorción. Por otro lado ciertos azúcares como la sacarosa, la fructosa, la xilosa, la glucosa y la lactosa (de la leche) favorecen su absorción.
Actualmente la industria alimentaria está suplementando con calcio los jugos de frutas, el pan, los cereales de desayuno, la harina; pero deben consultarse en sus etiquetas no sólo el contenido de calcio sino su biodisponibilidad.
Las personas con intolerancia a la lactosa pueden no sufrir síntomas si consumen derivados de la leche en pequeñas cantidades y ligada a otros alimentos, o bien recurrir a nuevos alimentos fortificados o suplementos de calcio185.
Basándose en sus observaciones, Andon et al dicen que la absorción del calcio que contienen los jugos de manzana y naranja fortificados con citrato de calcio es alta, y que estos alimentos constituyen por lo tanto un vehículo potencialmente importante para aportar dicho elemento. La mayor absorción del calcio citrato que contiene el jugo de manzana con respecto al adicionado al de naranja es debido a la diferencia del contenido de carbohidratos y ácidos orgánicos de los jugos. Este trabajo sugiere que se pueden formular bebidas modificando su composición, para lograr una mejor absorción del calcio que contienen las mismas186.
En mujeres postmenopáusicas la ingesta de calcio y sodio de la dieta medida por la excreción de sodio y otras variables es determinante de la densidad ósea en algunas regiones esqueléticas. A mayor ingesta cálcica menor es la pérdida de hueso, y a mayor ingesta de sal mayor es la pérdida ósea. En consecuencia se deben equilibrar los ingresos de estos dos nutrientes. Los datos sugieren que con una ingesta de calcio de 1.000 mg/d, pero con una ingesta de sodio inferior a 2.000 mg, no habrá pérdida ósea187.
En un artículo de revisión recientemente publicado los autores se plantean que examinando la evidencia sobre los alimentos lácteos y la salud ósea encuentran que hay marcadas diferencias en la composición de los nutrientes de los alimentos lácteos y en los efectos esperados en la masa esquelética. El alto contenido de calcio de los quesos procesados puede contener además altas proporciones de sodio y proteínas, los cuales pueden producir aumentos de la calciuria. Por lo tanto puede haber alimentos cuyo perfil no proporciona beneficios absolutos a la masa ósea. En consecuencia, no todos los alimentos lácteos son vehículos equivalentes para el calcio dietético y pueden no ser buenas opciones para una óptima salud ósea188.
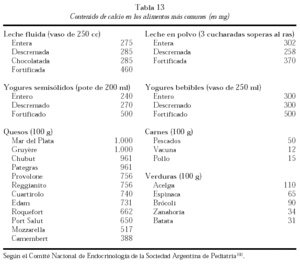
Los expertos en nutrición recomiendan obtener el calcio adecuado de los alimentos, según el National Dairy Council189. En la tabla 12 se muestran algunos alimentos que contienen aproximadamente 300 mg de calcio por porción; en la tabla 13 el contenido en calcio de los alimentos más comunes.
La biodisponibilidad del calcio depende de las variedades de alimentos y de la calidad de la dieta en toda su composición. Por ejemplo, en dietas con alto contenido de fibras se han observado balances negativos de calcio. En contraste, con dietas ricas en vegetales con bajo o moderado contenido de oxalato (coles) la absorción puede ser más adecuada. Por último, aunque la absorción es baja a partir de los cereales y harinas, cuando son reforzados con calcio pueden contribuir a la dieta cálcica ya que el pan es un alimento de consumo habitual191.
FUENTES ALIMENTARIAS DE VITAMINA D
La fuente más importante de vitamina D deriva de la exposición de la piel a la radiación UV de la luz solar y por lo tanto es importante considerar la exposición al sol, dependiendo de la ubicación geográfica y de la época del año.
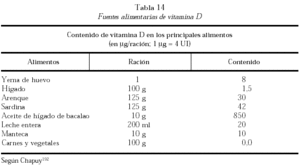
La otra fuente de vitamina D es la que proviene de la dieta, que en las personas que no se exponen al sol adecuadamente pasa a ser muy importante. La vitamina D es absorbida por el intestino delgado y transportada al hígado, donde es transformada. Debido a la escasez de alimentos ricos en vitamina D, el enriquecimiento de alimentos, en especial la leche, ha sido una preocupación permanente de la tecnología y la industria alimentaria. Los pocos alimentos que la proveen son el huevo y la grasa de los lácteos (tabla 14). Los aceites de hígado de pescado también la contienen, pero no se consideran alimentos.
En referencia a la pérdida de masa ósea en la menopausia, algunas investigaciones han demostrado que está parcialmente regulada por la ingesta dietética de la vitamina D193.
Aunque las nuevas DRI para la vitamina D en los adultos son de 5 μg (200 UI) por día, las recomendaciones beneficiosas están más cercanas a los 10-12,5 μg (800-900 UI) por día, sobre la base de los estudios de mediciones de la densidad ósea y la prevención de las fracturas en los ancianos. Por esta razón las DRI han aumentado las recomendaciones para los mayores de 70 años a 600 UI por día194 (tabla 11).
EL CALCIO SUPLEMENTARIO PUEDE CONSIDERARSE UN TRATAMIENTO
Muchos estudios epidemiológicos muestran una asociación entre el consumo de calcio a lo largo de la vida y el riesgo elevado de fractura (o la baja densidad mineral ósea) en mujeres. Por otra parte, muchos otros estudios del mismo tipo no muestran ninguna asociación en un amplio rango de ingestas nutricionales de calcio. Según Kanis, estas asociaciones pueden ser espúreas y deberse a diferencias en el gasto de energía195.
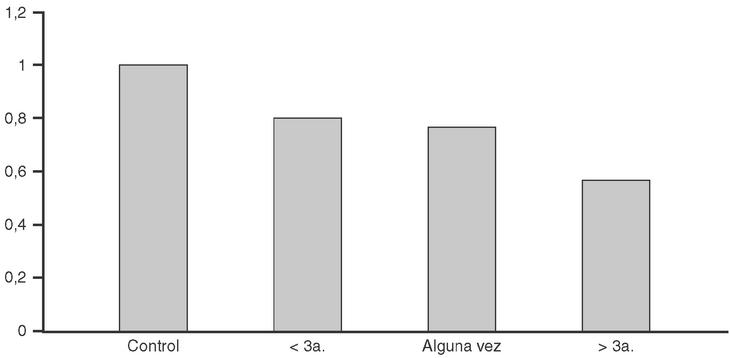
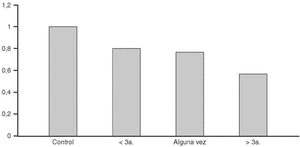
Por cierto, hay una gran diferencia entre estudios ecológicos y trabajos con intervención y comparación casos-testigos en cuanto al efecto del calcio sobre la incidencia de fracturas. Se han llevado a cabo varios estudios debidamente cegados, randomizados y controlados para examinar esta cuestión196-202. Dos de ellos no mostraron ningún efecto sobre la frecuencia de fracturas, quizás debido al tamaño pequeño de las muestras197,198. Pero si se combinan todos puede concluirse que el uso de calcio se asocia con una disminución del riesgo de fracturas vertebrales del 35%, y hay una disminución comparable del riesgo de sufrir cualquier tipo de fractura195 (fig. 7).
Fig. 7. Disminución del riesgo relativo de fracturas en varios estudios controlados combinados. Se incluyeron los estudios en que se administró también vitamina D (D +) y se analizaron por separado los estudios en que sólo se suplementó calcio (D -). Modificada de Kanis JA 1999195.
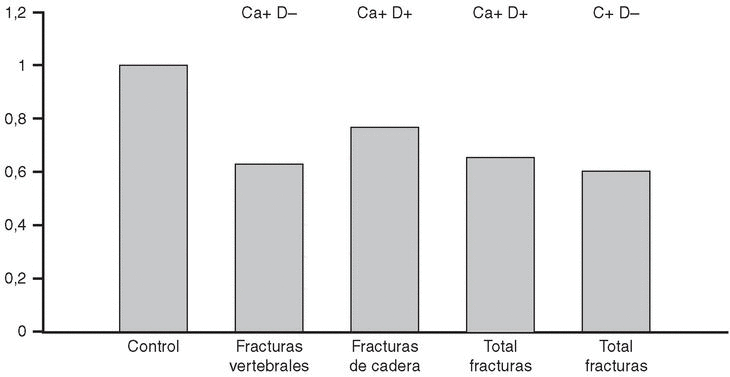
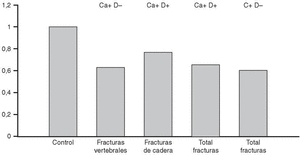
En un estudio europeo grande y controlado los suplementos de calcio se asociaron con una disminución significativa de las tasas de fractura de cadera en mujeres (fig. 8)203. La disminución es del orden del 25%, comparable a la observada para fracturas vertebrales en estudios prospectivos. Además, el efecto del calcio es aditivo al de otros fármacos comúnmente usados para el tratamiento de la osteoporosis, como los estrógenos, la calcitonina o los anabólicos203,204. Un meta-análisis de estudios observacionales205 estimó en 8% la disminución de la tasa de fracturas de cadera por cada vaso de leche diario ingerido.
Fig. 8. Riesgo relativo de fractura de cadera en mujeres ancianas tratadas con calcio. Nótese la significativa asociación del efecto terapéutico con la duración del tratamiento. Modificada de Kanis JA 1999195.
Una evidencia adicional, aunque indirecta, de la efectividad del calcio en la prevención de fracturas viene de estudios donde se han usado la vitamina D o algunos de sus derivados: la combinación de 1,2 g
de calcio elemental y 800 UI de vitami-na D diariamente disminuyó la incidencia de fractura de cadera en un 43%; este estudio randomizado incluyó 3.270 mujeres sanas100. Otros estudios más pequeños no han tenido suficiente potencia estadística como para mostrar resultados definitivos206.
El efecto beneficioso de la suplementación con vitamina D puede ser mayor en pacientes con deficiencia documentada; la densidad mineral ósea (vertebral y femoral) aumenta hasta 5% en el año posterior al reemplazo del nutriente207. Quizá la población añosa sana y activa no reciba gran protección con suplementos de vitamina D208, y éstos deban ser reservados a grupos de riesgo. Por otra parte, la terapia con vitamina D (400 UI/d) puede no resultar efectiva si no se asocia con calcio suplementario en sujetos con ingesta de este elemento inferior a 900 mg/d207.
Sabemos que la suplementación con calcio previene el agravamiento de la osteopenia en mujeres postmenopáusicas y en la osteoporosis senil. El citrato de calcio (800 mg/d a lo largo de 1-2 años) mantuvo la densidad mineral en columna lumbar y en la diáfisis radial en mujeres cursando la postmenopausia temprana o con no más de 10 años de postmenopausia209. Una dosis semejante de calcio como citrato-malato administrado a sujetos de ambos sexos mayores de 60 años preservó la densidad mineral ósea, redujo la expansión del espacio medular en el fémur y el hiperparatiroidismo secundario210.
Pero la cuestión básica a responder es si una terapia anti-osteopórotica es eficaz en la prevención de fracturas. Podemos concluir que la suplementación con calcio es un verdadero tratamiento de la osteoporosis, y que es capaz por sí misma de reducir el riesgo de fracturas, sobre todo en la forma senil de la enfermedad, y en grupos de riesgo elevado211. El consenso sobre este efecto es tal en la comunidad m&eacut e;dica, que los últimos grandes ensayos randomizados de nuevos agentes terapéuticos han incluido al calcio y a la vitamina D tanto en los brazos activos como en los brazos placebo206.
EL USO DEL CALCIO EN OTROS TRASTORNOS
HIPOPARATIROIDISMO
El hipoparatiroidismo es una anormalidad del metabolismo del calcio caracterizado por bajos niveles de hormona paratiroidea (PTH) a pesar de hipocalcemia. Puede ser esporádico o familiar, y a veces forma parte de síndromes genéticos que comprometen a varias glándulas de secreción interna. La forma de transmisión puede ser autosómica dominante, recesiva, o ligada al cromosoma X. Si bien puede reconocer una etiología autoinmune, con destrucción del tejido paratiroideo normal por autoanticuerpos, o deberse a remoción de las glándulas o a daño de su irrigación por cirugía de la región tiroidea, recientemente se reconoce que también algunos casos antes llamados «idiopáticos» pueden deberse a mutaciones activantes del gen que codifica el receptor de calcio (CaR)212.
Una de las características bioquímicas del hipoparatiroidismo primario es la hipercalciuria, que puede ser «relativa» (normocalciuria en presencia de hipocalcemia) o franca, que se manifiesta sobre todo cuando el paciente ingiere el calcio indicado para restablecer los niveles de calcemia, en dosis de 1-2 g/d de calcio elemental. La hipercalciuria se debe a los bajos niveles circulantes de PTH, y quizá a la ganancia de función del CaR en el túbulo renal. Aunque la nefrolitiasis no suele verse como complicación, hay riesgo aumentado de nefrocalcinosis y afectación de la función renal: recientemente se ha encontrado nefrocalcinosis (por ultrasonido) en un 57% de pacientes tratados durante más de 1 año213. Como en algunos casos la suplementación con calcio no es suficiente para controlar la sintomatología y mantener la calcemia dentro del rango normal, suele indicarse además un metabolito activo de la vitamina D: calcitriol o alfacalcidol, en dosis que oscilan entre 0,5 y 1,5 μg/d. Esto puede acentuar la pérdida urinaria de calcio214, por lo que a veces es necesario agregar una tiazida (o clortalidona, o indapamida) al régimen terapéutico.
Teóricamente, el uso de citrato de calcio en vez de otra sal podría disminuir el riesgo de precipitación cálcica en el parénquima renal, aunque no se han hecho estudios que cuantifiquen sus ventajas relativas.
ENFERMEDAD DE PAGET
La osteítis deformante descrita inicialmente por Sir James Paget no es una osteopatía metabólica, ya que las concentraciones séricas y urinarias de calcio y fósforo son normales en la mayoría de los pacientes afectados. Sin embargo, pueden verse hipercalcemia e hipercalciuria cuando se indica inmovilización o en caso de fractura, debido al relativo aumento de la resorción ósea. La presencia de hipercalcemia en un paciente ambulatorio con enfermedad de Paget obliga a descartar la asociación con hiperparatiroidismo primario, que se da en un 15%-20% de los casos215.
En esta enfermedad ósea se puede instalar un estado de hiperparatiroidismo secundario por dos mecanismos216:
1. Algunos pacientes con enfermedad de Paget muy activa tienen un marcado aumento en los requerimientos de calcio durante los períodos de intensa formación ósea. Si no hay un aumento proporcionado de la ingesta de calcio, la hipocalcemia resultante estimula la función paratiroidea.
2. Otros pacientes tratados con bifosfonatos, sobre todo a altas dosis o por períodos prolongados, pueden tener muy inhibida la resorción ósea, al tiempo que continúa la formación, por lo que se presenta cierta tendencia a la hipocalcemia.
Un aporte de calcio por encima de 1,0-1,5 g/d puede resultar beneficioso en estos enfermos. Debido al aumento del riesgo de nefrolitiasis en sujetos pagéticos hipercalciúricos217 debería preferirse el citrato de calcio para la suplementación (ver más adelante).
NEFROLITIASIS CALCICA
El calcio como suplemento oral rutinario puede mejorar el metabolismo óseo, pero también puede aumentar el riesgo de formar cálculos renales, y es capaz de agravar una nefrolitiasis cálcica pre-existente.
Los pacientes con cálculos renales cálcicos tienen mayor riesgo de presentar osteopenia y fracturas, sobre todo si el sustrato metabólico de su nefrolitiasis es la hipercalciuria218. Paradójicamente, los pacientes litiásicos que consumen más calcio en la dieta tienen menor riesgo de recurrencias litiásicas219,220. El calcio consumido con cargas orales de oxalato impide la absorción de este anión, disminuyendo la oxaluria y la saturación urinaria para el oxalato de calcio, el principal componente mineral de los cálculos221. Conviene recordar que los productos lácteos (principales proveedores del calcio dietético) tienen además un alto contenido de fósforo, y se sabe que los suplementos de este elemento disminuyen la calciuria.
La densidad mineral ósea es mayor, y el riesgo de fracturas menor en pacientes urolitiásicos que han mantenido por años un mayor consumo de leche222.
El citrato es un inhibidor de la cristalización de sales cálcicas que componen los cálculos renales. La hipocitraturia es un hallazgo frecuente en formadores de cálculos urinarios: casi la mitad de los pacientes la presentan, aislada o en combinación con otros trastornos metabólicos223. Cuando se consumen sales del ácido cítrico, parte del citrato absorbido escapa la oxidación y contribuye a la respuesta citratúrica, de modo que la ingesta de citratos con las comidas no afecta su acción fisiológica o físico-química224.
Estudios agudos en sujetos sanos y en pacientes con nefrolitiasis cálcica idiopática han demostrado el efecto beneficioso del citrato de calcio sobre la oxaluria post-prandial y la saturación urinaria225. La suplementación crónica con citrato de calcio en sujetos no litiásicos no causa aumento en la litogenicidad urinaria226; tampoco lo hace en mujeres formadoras de cálculos227. En cambio, las mujeres que toman suplementos de otras sales de calcio, generalmente con el desayuno (comida en la que generalmente no se ingiere oxalato), tienen un leve aumento del riesgo de formar cálculos urinarios220.
SINDROMES DE MALABSORCION
Sea cual fuere la causa de la mala absorción de nutrientes (biliar, intestinal o pancreática) debe procederse a la suplementación de los mismos. Durante el mes que sigue al diagnóstico, la cantidad del nutriente debe ser 5-10 veces el requerimiento diario recomendado, y luego se puede disminuir si se ha corregido total o parcialmente el cuadro malabsortivo. Si éste persiste, debe mantenerse elevado el aporte de nutrientes228.
En el caso del calcio se indica como carbonato 0,5 g dos veces al día. No está determinada la ventaja de dar citrato de calcio en vez de carbonato. Debe controlarse la calcemia periódicamente.
La dosis inicial de vitamina D (colecalciferol o ergocalciferol) es de 30.000-50.000 UI/d, que luego puede reducirse. Cuando persiste una esteatorrea marcada, conviene indicar un metabolito más polar (hidrosoluble), como el 25-hidroxicolecalciferol (calcifediol), o directamente calcitriol o alfacalcidol.
Cuando persiste la hipocalcemia a pesar de una correcta suplementación con calcio y vitamina D, sobre todo si se agrega hipopotasemia debl nivel de magnesio sérico (aunque a veces éste no es claramente indicativo de una depleción tisular del catión, que es predominantemente intracelular). La corrección del déficit de magnesio permite la normalización de la calcemia y la potasemia228,229.
ASPECTOS FARMACOTÉCNICOS Y DE BIODISPONIBILIDAD DE LAS SALES DE CALCIO
Al hablar de las exigencias biofarmacéuticas como uno de los condicionantes básicos del desarrollo galénico, debe pensarse en los criterios de modulación de la absorción y en la evaluación de la biodisponibilidad, índice este último que adquiere carácter de fundamental importancia en todo medicamento que se administra por vía de absorción. La biodisponibilidad expresa la cantidad de componente activo que alcanza inalterado la circulación sistémica y la velocidad a que este hecho se produce. Ello permite diferenciar las dos medidas complementarias del fenómeno: biodisponibilidad en magnitud o en cantidad, y biodisponibilidad en velocidad. La primera expresada por el área bajo la curva nivel hemático frente al tiempo, y la segunda el reflejo de la velocidad de absorción que puede expresarse por la constante de velocidad o por los valores de concentración máxima alcanzada (Cmáx) o el tiempo al cual se alcanza dicha concentración máxima (tmáx).
Siempre que ello sea posible, se toma como referencia la administración intravenosa (biodisponibilidad absoluta) del mismo fármaco. Si por razones de toxicidad o de insolubilidad en un disolvente atóxico no se puede recurrir a la vía intravenosa la referencia más frecuente es el mismo producto al estado de disolución preferentemente en agua. Se denomina «biodisponibilidad intrínseca» o «absorción» a la resultante de la administración oral en forma de disolución.
En las formas farmacéuticas sólidas la absorción será tanto más rápida cuanto antes se libere el componente activo del soporte físico-químico que constituye la forma farmacéutica (comprimido, cápsula, granulado, gragea). Dado que la liberación se puede producir por disolución o por fusión del excipiente y posterior disolución del componente activo, todos los factores que influyen en la solubilidad y velocidad de disolución afectan a la velocidad de absorción. La superficie específica de un sólido pulverulento, la utilización de distintos polimorfos, o la sustitución de amorfo a cristalino, o viceversa, inciden muy directamente en la absorción y la biodisponibilidad del principio activo.
Los factores modificadores de la biodisponibilidad pueden ser clasificados en farmacotécnicos y terapéuticos. Debemos mencionar que la misma identidad química, administrada en igual dosis y en la misma forma farmacéutica, no siempre produce la misma respuesta. Un conjunto de analogías (entidad, dosis y forma) conduce a heterogeneidad en respuestas. Biodisponibilidad y equivalencia terapéutica son dos conceptos inter-relacionables pero no superponibles. Es importante entonces relacionar las propiedades físico-químicas del medicamento, resultantes de las formulaciones específicas de dosificación, y los aspectos biológicos y farmacocinéticos que condicionan su efecto terapéutico.
Cada formulación de sales de calcio contiene diferentes porcentajes de calcio elemental. El carbonato de calcio (quizás la formulación más usada) contiene 40%; así, una indicación de ingestión de 1 gramo de carbonato de calcio con cada alimento proporciona 1.200 mg de calcio elemental/d sólo en el suplemento; a ese dato hay que sumar la ingesta en la dieta. Se recomienda que el uso de calcio se indique junto con los alimentos debido a que la absorción es mejor, además de que permite fijar cierta cantidad de oxalato de los alimentos, lo cual disminuye el riesgo de litiasis urinaria. Es posible que el uso de citrato de calcio (21% de calcio elemental) permita una mejor absorción del elemento en personas con aclorhidria (situación relativamente frecuente en pacientes de edad avanzada). En todo caso, la dosis máxima recomendada es de 2.000 mg/d.
Un incremento en la ingesta de calcio es la mejor ayuda para prevenir el descenso de masa ósea. Son variadas las fuentes de calcio usadas en distintos suplementos dietéticos, pero una de las sales que ha demostrado mejor biodisponibilidad es el citrato cálcico.
Se han realizado numerosos estudios sobre la absorción de distintas sales de calcio. Hansen et al estudiaron la absorción intestinal del gluconolactato cálcico y del citrato cálcico, resultando mejor la de este último9. Estudios posteriores realizados por un grupo de la Universidad de Texas230-232 mostraron que el citrato cálcico es absorbido mejor, más rápidamente y en mayor proporción (22-27% más) que el carbonato cálcico. Otro estudio del mismo centro comprobó que el consumo de 800 mg diarios de citrato cálcico durante dos años había estabilizado la pérdida de masa ósea en mujeres posmenopáusicas233. Un estudio de la Clínica Mayo reveló que la ingesta de suplementos de calcio (concretamente citrato cálcico) durante cuatro años revierte el incremento de PTH que ocurre con la edad, debido entre otros factores al menor aporte cálcico de la dieta, y por lo tanto disminuye la pérdida de masa ósea234.
Existen diferentes tipos de sales de calcio en el mercado pero las más comunes y ampliamente aceptadas para su uso son el carbonato, los fosfatos y el citrato. De éstas la que mejor se absorbe y la que brinda una mayor biodisponibilidad es la sal de citrato, la cual es cómoda de administrar y por su acción citratúrica evita la precipitación de cristales de calcio en las vías urinarias. Se recomienda administrar con comidas y repartidas en varios intervalos al día.
Uno de los mitos más antiguos del mundo de la nutrición es que todos los suplementos de calcio son iguales y que las diversas fuentes de este elemento apenas presentan diferencias. No obstante, cada vez aparecen más estudios que indican lo contrario: las fórmulas que contienen citrato de calcio poseen una biodisponibilidad un 25% mayor que las de carbonato cálcico, lo que desmentiría la creencia de que todos los suplementos de este elemento son idénticos. Un estudio comparó el índice de absorción de calcio del citrato cálcico frente al del carbonato cálcico, en una única administración oral (500 mg). Los resultados demostraron que, a pesar de que los suplementos de carbonato cálcico contienen más calcio por comprimido que el citrato, éste es más fácil de absorber231. Por lo tanto, es evidente que existen diferencias entre los diversos productos basados en este elemento.
En muchos casos el médico deberá sugerirle al paciente el consumo de calcio a través de las distintas sales disponibles en el mercado; sin embargo, es importante anotar que no todas dejan absorber el catión con la misma facilidad. Haremos a continuación algunas consideraciones al respecto.
CARBONATO DE CALCIO
El calcio se encuentra en la naturaleza en varias formas, pero el carbonato de calcio es la más frecuente. Debemos aclarar que no todo el carbonato de calcio que se consuma podrá ser biodisponible, porque 1.000 mg de carbonato de calcio sólo aportarán 400 mg de calcio, y de estos 400 mg el intestino sólo absorberá el 28%, es decir unos 110 mg. Además, es importante destacar que el ácido gástrico influye en la absorción, y es así como se recomienda a las personas sanas tomar el carbonato de calcio al terminar la comida. Aquellos pacientes que deben tomar medicamentos que inhiben la secreción ácida para tratar la gastritis (cimetidina, ranitidina, omeprazol, lanzoprazol, etc.) deberían tomar el carbonato de calcio con el estómago vacío (lejos de las comidas). También se sabe que al proporcionar al intestino más de 500 mg de calcio no se conseguirá mayor absorción, y que podrían presentarse efectos secundarios digestivos por el calcio que no pudo ser absorbido.
CITRATO DE CALCIO
De los suplementos de calcio presentes actualmente en el mercado el citrato de calcio es el que tiene mejor nivel de absorción intestinal; se ha observado que 500 mg de citrato de calcio se absorben mucho mejor que 2.000 mg de carbonato de calcio. Incluso en las personas que toman antiácidos no se observa una disminución marcada de la absorción de esta forma de calcio, a diferencia de lo que ocurre con el carbon ato de calcio.
El citrato de calcio puede presentarse en forma coloidal, es decir, líquida; así puede ser menos irritante para la pared intestinal.
Pak et al desarrollaron una formulación de citrato de calcio con alta solubilidad en agua y alta biodisponibilidad. Una mezcla de hidróxido de calcio y ácido cítrico con calcio en una relación molar con el citrato de un rango 0,67-1,5 se disuelve rápidamente en agua formando una solución supersaturada metaestable. La presencia de un exceso de citrato en la mezcla conduce a la precipitación del citrato de calcio, dejando además gran cantidad de calcio en la solución. Una mezcla con una relación molar calcio/citrato de 1,25 (conteniendo 500 mg de calcio elemental) se disolvió en 300 ml de agua en menos de 2 minutos, calentando la solución durante 1 hora en un rango de pH entre 2 y 7. Los autores determinaron la absorción intestinal del calcio midiendo el nivel de calcio urinario con una carga de calcio de 500 mg en 15 voluntarios normales, resultando significativamente mayores los niveles de citrato cálcico alcanzados (relación molar calcio/citrato 1,5 y 1,25) que los de dicitrato tricálcico. La alta fracción de calcio absorbido se debería a la alta concentración de ion calcio presente en la solución de citrato235.
FOSFATO DE CALCIO
Es de las presentaciones cálcicas que menos se absorbe. Debe ser tomado con el estómago vacío debido a que su absorción se reduce cuando se consume con los alimentos, y el excedente de calcio absorbido genera molestias digestivas. Dado que tiene fósforo está contraindicado su uso en las personas con insuficiencia renal crónica.
La mayoría de los suplementos de calcio enumeran el contenido de calcio elemental en su rótulo. En la tabla 15 se muestran los diferentes tipos de calcio, cuándo debe tomarse el suplemento (en relación con las comidas) y el promedio de absorción intestinal.
Hoy en día y en base a un metaanálisis de los numerosos estudios efectuados18, es posible concluir que de todas las sales de calcio presentes en el mercado, el citrato de calcio presenta valores significativamente mayores de biodisponibilidad relativa.
SUMARIO
Esta revisión actualiza el metabolismo corporal e intracelular del calcio, analiza las fuentes endógena y exógena de vitamina D, y evalúa la evidencia publicada sobre la importancia de estos nutrientes en el desarrollo y obtención de la masa ósea pico, a lo largo de las distintas etapas de la vida, desde la niñez hasta la involución senil. Se pone énfasis en los estudios epidemiológicos efectuados en la Argentina sobre niveles habituales de ingesta cálcica en la población, y sobre la prevalencia de hipovitaminosis D en niños y adultos. El papel del calcio en la prevención y el tratamiento de la osteoporosis postmenopáusica y senil es considerado especialmente, concluyéndose que tiene méritos suficientes como para ser considerado un verdadero fármaco osteotrópico, más allá de su papel suplementario de dietas deficitarias. Asimismo se revisa la importancia de los suplementos de calcio y vitamina D para prevenir y tratar el hiperparatiroidismo secundario en ancianos, y el impacto de esta medida en la prevención de fracturas por fragilidad una vez establecida la osteoporosis senil. También se considera el papel del calcio en el tratamiento de otros trastornos clínicos distintos de la osteoporosis. Finalmente, se consideran los distintos compuestos de calcio disponibles para uso humano por vía oral, sus propiedades farmacocinéticas y la disponibilidad del catión a partir de las diferentes sales; y se resaltan las ventajas comparativas del citrato de calcio en distintas situaciones fisiopatológicas.
AGRADECIMIENTO
Este trabajo ha sido posible gracias a un subsidio de Gador S. A. (Buenos Aires), a quien pertenecen los derechos de la obra. Los autores agradecen especialmente las valiosas sugerencias de los doctores Emilio Roldán y Valentina Carricarte y su ayuda en la obtención de parte del material bibliográfico utilizado.